 13.11.2023
13.11.2023
Гематологические маркеры перипротезной инфекции при ревизионном эндопротезировании тазобедренного сустава
Завершение острого воспалительного процесса выздоровлением - оптимальный путь решения проблемы осложнений в виде присоединения ППИ после эндопротезирования тазобедренного сустава. Однако лечение хронической формы ППИ не утрачивает своей актуальности
ВВЕДЕНИЕ
Эндопротезирование крупных суставов зачастую сопровождается развитием перипротезной инфекции (ППИ), что является серьезным осложнением для больного, а для системы здравоохранения ведет к значительным финансовым затратам. Это связано с высокими показателями рецидива гнойно-воспалительного процесса, а также значительным уровнем летальных исходов у пациентов преклонного возраста [1, 2]. Недостаточная эффективность проводимого лечения пе- рипротезной инфекции обусловлена ограниченностью данных о периоде формирования на поверхности эндопротеза необратимой формы микробиологической биопленки [3]. На низком уровне остается эффективность проводимого лечения при использовании различных методик, безуспешность которых составляет 24-75 % от числа пролеченных больных в отношении купирования инфекции [4-6].
В настоящее время предусмотрен целый комплекс диагностических мероприятий для лечения больных с ППИ суставов. Использование клинико-лабораторного диагностического алгоритма позволяет выбрать оптимальный вариант лечения пациента и снизить риск рецидива [7-10].
На II Международной согласительной конференции по скелетно-мышечной инфекции (Филадельфия, 2018) обсуждался вопрос о разработке новых клинико-лабораторных критериев диагностики ППИ [11-15]. Клинические рекомендации МЗ РФ «Профилактика инфекций в области оперативного вмешательства» указывают на необходимость проведения клинических (жалобы, анамнез, физикальный осмотр), гематологических (уровень лейкоцитов, СОЭ, СРБ), цитологических (уровень лейкоцитов, нейтрофилов), микробиологических и рентгенологических (рентгенография, фистулография и КТ - при необходимости) диагностических мероприятий [16].
Для определения степени тяжести гнойного процесса проводят клинические и биохимические исследования крови. Анемия, гипопротеинемия, тром- боцитоз и гиперфибриногенемия являются наиболее характерными признаками ППИ [17]. Кроме классического изменения острофазовых белков (интерлейкина-1, интерлейкина-6) отмечена альтерация Д-димера, липополисахарид-связывающего белка и пресепсина (sCD14-ST) [18-23].
Наиболее чувствительным диагностическим критерием является комбинация показателей СОЭ (> 30 мм/ч) и СРБ (> 10 мг/л), что в 90-100 % подтверждает наличие инфекции, что было отмечено нами ранее [24-26]. Однако в условиях вялотекущей инфекции (low grade infection) диагностическая ценность этих показателей не так высока [27, 28].
Наиболее чувствительным диагностическим критерием является комбинация показателей СОЭ (> 30 мм/ч) и СРБ (> 10 мг/л), что в 90-100 % подтверждает наличие инфекции, что было отмечено нами ранее [24-26]. Однако в условиях вялотекущей инфекции (low grade infection) диагностическая ценность этих показателей не так высока [27, 28].
Сопоставляя большое количество литературных данных, посвященных диагностике ППИ, и, в частности, острофазовым гематологическим показателям, мы посчитали необходимым оценить эти данные при разных типах ППИ (острой и хронической).
Цель - дать оценку достоверности различий гематологических показателей у пациентов с перипротез- ной инфекцией тазобедренного сустава для мониторинга инфекционного процесса.
МАТЕРИАЛЫ И МЕТОДЫ
Проанализированы результаты гематологических исследований у больных с ППИ тазобедренного сустава, пролеченных одной хирургической бригадой в ФГБУ «НМИЦ ТО» им. академика Г.А. Илизарова Минздрава РФ за период с 2005 по 2020 год. Критериями исключения были несоответствие возрастной группе и неполные данные в медицинской карте, а также наличие злокачественных и сопутствующих хронических заболеваний в стадии декомпенсации.
Критериями включения являлись такие характеристики как возраст, диагноз, длительность и тяжесть заболевания. Диагностику заболевания проводили на основании данных клинического осмотра и лабораторного исследования.
Всеми обследованными лицами было подписано информированное согласие на публикацию данных, полученных в результате исследований. На проведение клинического исследования получено разрешение комитета по этике ФГБУ «НМИЦ ТО» имени академика Г.А. Илизарова» Минздрава России.
Средний возраст обследованных пациентов составил 54,7 ± 12,7 года (Me - 56; 95 % ДИ от 52,7 до 56,8; МКИ 46-65), при этом 36 % (n = 53) пациентов были старше 60 лет, преобладали мужчины - 56 % (n = 82). На момент госпитализации у большинства пациентов - 71 % (n = 105) - была диагностирована свищевая форма ППИ, однако в 9 % (n = 13) случаев были отмечены открытые раны и у 20 % (n = 29) - отек и гиперемия области послеоперационного шва. Операцией, после которой развилось гнойно-воспалительное осложнение, в 78 % (n = 114) случаев было первичное эндопротезирование и только в 22 % (n = 33) - ревизионное вмешательство.
Абсолютные признаки ППИ диагностированы у 114 (77,5 %) больных с наличием свищевого хода, сообщающегося с полостью сустава, и/или с выделенным из двух биологических образцов штаммом возбудителя с одинаковым фенотипом. Относительные признаки выявлены у 33 (22,5 %) пациентов со средним баллом по IMC 5,96 ± 2,70 (от 2 до 14); Me - 6,0; 95 % ДИ от 5,0 до 6,9; МКИ 2,1-3,5, согласно материалам II Международной согласительной конференции по скелетно-мышечной инфекции.
По характеру инфекционного процесса пациенты были разделены на две группы. В 1 группу (n = 28 или 19 % от общего числа) вошли пациенты с острым типом ППИ (продолжительность инфекции в среднем 21,8 дня, Me - 22; 95 % ДИ от 19,7 до 24,0; МКИ 17-27,5). Во 2 группе (n = 119 или 81 % соответственно) был отмечен хронический тип ППИ (продолжительность инфекции в среднем 26,3 месяца, Me - 13; 95 % ДИ от 20,5 до 32,3; МКИ 8-35).
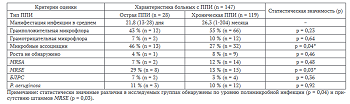
Для оценки сопоставимости микрофлоры в обеих группах приводим данные изолированной грамполо- жительной (44 и 55 %) и грамотрицательной (7 и 10 %) микрофлоры (табл. 1). Отметим, что практический каждый третий (29 %) случай острой ППИ был вызван резистентными к метициллину штаммами эпидермального стафилококка, а у пациентов с острым характером воспаления чаще, чем при хроническом течении ППИ, в этиологии инфекционного процесса принимали участие микробные ассоциации (р = 0,04) и штаммы мети- циллин-резистентных стафилококков MRSE (р = 0,03).
Соматическое состояние больных оценивали по шкале American Society of Anesthesiology. У 56 % (n = 82) выявлено тяжелое коморбидное состояние, и только у 7 % пациентов не было задокументировано сопутствующей патологии. Всем пациентам проводили скрининг гематологических показателей при поступлении и в процессе лечения с целью контроля динамики заболевания. В ходе исследования использовалось следующее оборудование: биохимический анализатор Hitachi/BM 902 (Япония, регистрационный № 2000/564 МЗ РФ); анализатор белковых фракций Paragon (Beckman, США, регистрационный № 2005/282); спектрофотометр StatFax (регистрационный № 2004/1258). В качестве нормы были взяты референсные интервалы, полученные в лаборатории исследования.
Таблица 1
Для обработки полученных данных использовали методы непараметрической статистики, достоверность различий в группах сравнения оценивали с помощью критерия Вилкоксона. Выборки были проверены на нормальность распределения, различия считались статистически значимыми при р < 0,05. Статистическая обработка проводилась на основе сформированной электронной базы данных с использованием интеграторного модуля AtteStat 1.0 для программы Microsoft Excel.
РЕЗУЛЬТАТЫ
В дооперационных значениях у пациентов с острой ППИ была обнаружена легкая анемия (Me гемоглобина 118 г/л, МКИ 105-121), у пациентов с хронической ППИ концентрация гемоглобина соответствовала норме (Me гемоглобина 136,5 г/л, МКИ 101-156). Общий уровень лейкоцитов у пациентов обеих групп соответствовал норме. Однако показатели СОЭ (в среднем 61,5 ± 29,7 мм/ч по Вестергрену) и СРБ (в среднем 24,3 ± 23,5 мг/л) кратно превышали пороговые значения. У пациентов с коротким периодом течения инфекции уровень С-реактивного белка более чем в 2 раза превышал таковой у пациентов с хроническим инфекционным процессом (рис. 1).
Таблица 2
Лабораторные показатели крови у больных с ППИ тазобедренного сустава в дооперационном периоде
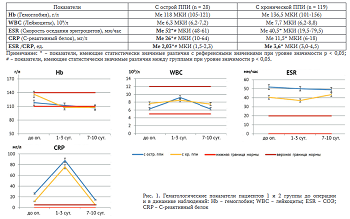
Значения гемоглобина в обеих группах были сопоставимы и ожидаемо ниже дооперационного уровня, к 7-10 суткам после операции оставались на нижних границах значений нормы. Кроме того, у пациентов обеих групп оставались в границах референсных значений показатели лейкоцитов, несущественно повышаясь на 1-3 сутки после оперативного вмешательства. Значительно выше нормы в течение всего периода наблюдений были показатели СОЭ и С-реактивного белка. В группе с хроническим течением воспалительного процесса они статистически значимо превышали показатели пациентов с острой инфекцией.
ОБСУЖДЕНИЕ
Завершение острого воспалительного процесса выздоровлением - оптимальный путь решения проблемы осложнений в виде присоединения ППИ после эндопротезирования тазобедренного сустава. Однако лечение хронической формы ППИ не утрачивает своей актуальности. Исследование клинически значимых показателей в до- и послеоперационном периоде должно привести к решению проблемы выбора критериев оценки риска развития перипротезной инфекции в хронической форме. Дооперационные и динамические наблюдения основных клинически значимых гематологических тестов в группе пациентов с острым (продолжительность инфекции в среднем 21,8 дня) и хроническим (продолжительность в среднем 26,3 месяца) типом перипротезной инфекции показали, что у всех обследованных пациентов уже при поступлении был зарегистрирован высокий уровень СОЭ - одного из неспецифических маркеров воспаления. Его значения в несколько раз превышали референсные и составляли 520 % в первой группе и 405 % во второй группе. Аналогичная закономерность была обнаружена для показателя С-реактивного белка - еще одного хорошо известного неспецифического маркера воспалительной реакции. У пациентов обеих групп он был выше референсных значений. Однако различия между группами были более существенными. Средние значения у пациентов с острым воспалением в 2,3 раза превышали средние значения у пациентов с хроническим воспалительным процессом. Согласно литературным данным, существует тесная взаимосвязь между уровнем гемоглобина и активностью воспалительного процесса [29, 30]. И, хотя наиболее частой причиной снижения уровня гемоглобина является хроническое воспаление, некоторые признаки анемии были обнаружены у пациентов уже в остром периоде. Известно также, что местные клинические проявления гнойного хирургического заболевания не всегда соответствуют показателю количества лейкоцитов в общем анализе крови [31]. Количество лейкоцитов у пациентов в обеих группах в дооперационном периоде от нормальных величин не отличалось. В раннем послеоперационном периоде и на 7-10-е сутки было выявлено увеличение данного показателя в обеих обследованных группах. Известно, что лейкоциты являются основной линией защиты против бактериальных агентов и одним из основных критериев оценки степени гнойно-воспалительного процесса, а изученные гематологические показатели не позволяют провести дифференциальную оценку между острым и хроническим воспалительным процессом при ревизионном эндопротезировании тазобедренного сустава. Такую возможность зачастую дает применение интегральных лабораторных показателей, и некоторые исследователи предлагают интересные математические модели, позволяющие более точно оценивать степень воспаления в гнойной ране [32, 33, 34]. В нашей работе мы использовали расчет отношения СОЭ/С-реактивного белка. Было выявлено, что в норме этот расчетный показатель составляет более 5 единиц, при хронической ППИ от 3 до 4,5 единиц и при острой ППИ - от 1,5 до 2,3. Применение, расчета отношения СОЭ/С-реактивного белка, а также лейкоцитарных индексов, таких как индекс резистентности организма, индекс соотношения лейкоцитов и СОЭ, индекс сдвига лейкоцитов крови [5-7] не требует дополнительных экономических затрат, давая ощутимые преимущества в прогнозировании рисков и потенциальную косвенную экономическую эффективность.
ЗАКЛЮЧЕНИЕ
Сочетание клинических и лабораторных признаков ППИ после первичного эндопротезирования имеет высокую диагностическую ценность. Однако при наличии низковирулентых возбудителей значимость клинико-лабораторных методов существенно снижается. Оценка эффективности санации перед ревизионным эндопротезированием крупных суставов или своевременное выявление латентной фазы ППИ остается актуальной задачей.
Нами показано, что изменение гематологических показателей пациентов с острой и хронической формой ППИ в течение первых 10 суток после ревизионного эндопротезирования было однонаправленным. Динамика показателей в обеих группах соответствует стереотипной реакции организма на оперативное вмешательство.
Таким образом, лабораторные методы диагностики в рамках стандартных предоперационных процедур не позволяют сделать прогноз о переходе клинической формы острой перипротезной инфекции в хроническую стадию.
Стратегия дальнейшего улучшения результатов ревизионного эндопротезирования, по всей видимости, должна базироваться на совершенствовании диагностических алгоритмов комплексного обследования пациентов,
нуждающихся в ревизионной операции, что позволит своевременно выявить или исключить латентную ППИ и скорректировать при необходимости тактику лечения.
СПИСОК ИСТОЧНИКОВ
1. Рожков Н.И., Ермаков А.М., Бурцев А.В. и др. Анализ экономической и клинической эффективности одно- и двухэтапных ревизий при лечении перипротезной инфекции тазобедренного сустава (обзор литературы). Гений ортопедии. 2022;28(6):842-851. doi: 10.18019/1028- 4427-2022-28-6-842-851. EDN: AYCNUK.
2. Тряпичников А.С., Камшилов Б.В., Колотыгин Д.А., Белокрылов Н.М. Результаты двухэтапного эндопротезирования у пациентов с перипротезной инфекцией тазобедренного сустава (ретроспективное когортное исследование). Гений ортопедии. 2022;28(2):173-178. doi: 10.18019/1028-4427-2022-28-2-173-178
3. Зубавленко Р.А., Бабушкина И.В., Ульянов В.Ю., Норкин И.А., Бондаренко А.С. Особенности диагностики биопленочных (сессильных) имплантат-ассоциированных инфекционных осложнений эндопротезирования коленных суставов. Quantum Satis. 2022;5(1-2):56-59.
4. Куковенко Г.А., Елизаров П.М., Алексеев С.С. и др. Важность выполнения алгоритма диагностики поздней глубокой перипротезной инфекции тазобедренного сустава. Травматология и ортопедия России. 2019;25(4):75-87. doi: 10.21823/2311-2905-2019-25-4-75-87
5. Gallo J, Kaminek M. Predoperacm diagnostika infekcf kloubnich nahrad [Preoperative diagnosis of prosthetic joint infection]. Acta Chir Orthop Traumatol Cech. 2011;78(6):510-8.
6. Стогов М.В., Судницын А.С., Киреева Е.А., Клюшин Н.М. Новые лабораторные тесты для оценки эффективности лечения больных с хроническим остеомиелитом костей стопы в условиях использования метода чрескостного остеосинтеза. Гений ортопедии. 2022;28(2):194- 199. doi: 10.18019/1028-4427-2022-28-2-194-199.
7. Винклер Т., Трампуш А., Ренц Н. и др. Классификация и алгоритм диагностики и лечения перипротезной инфекции тазобедренного сустава. Травматология и ортопедия России. 2016;22(1):33-45. doi: 10.21823/2311-2905-2016-0-1-33-45
8. Пантелеев А.Н., Божкова С.А., Преображенский П.М. Диагностика перипротезной инфекции при ревизионном эндопротезировании коленного сустава: обзор литературы. Кафедра травматологии и ортопедии. 2022;(2):106-120.
9. Матвеева Е.Л., Гасанова А.Г., Ермаков А.М. Биохимические показатели сыворотки крови больных с перипротезной инфекцией тазобедренного сустава при нарушениях углеводного обмена. Гений ортопедии. 2022;28(2):200-203.
11. Frank RM, Cross MB, Della Valle CJ. Periprosthetic joint infection: modern aspects of prevention, diagnosis, and treatment. J Knee Surg. 2015;28(2):105-12. doi: 10.1055/s-0034-1396015
12. Koh IJ, Cho WS, Choi NY, et al. How accurate are orthopedic surgeons in diagnosing periprosthetic joint infection after total knee arthroplasty?: A multicenter study. Knee. 2015;22(3):180-5. doi: 10.1016/j.knee.2015.02.004
13. Parvizi J, Tan TL, Goswami K, et al. The 2018 Definition of Periprosthetic Hip and Knee Infection: An Evidence-Based and Validated Criteria. J Arthroplasty. 2018;33(5):1309-1314.e2. doi: 10.1016/j.arth.2018.02.078
14. Schwarz EM, Parvizi J, Gehrke T, et al. 2018 International Consensus Meeting on Musculoskeletal Infection: Research Priorities from the General Assembly Questions. J Orthop Res. 2019;37(5):997-1006. doi: 10.1002/jor.24293
15. Ji B, Xu E, Cao L, et al. The method and result analyses of pathogenic bacteria culture on chronic periprosthetic joint infection after total knee arthroplasty and total hip arthroplasty. Zhonghua Wai Ke Za Zhi. 2015 Feb;53(2):130-134. (In Chinese)
16. Шералиев Т.У., Федоров Е.А., Гольник В.Н., Павлов В.В. Перипротезная инфекция при эндопротезировании тазобедренного сустава: особенности современной этиологии, проблемы и перспективы диагностики: монография. Красноярск: Научно-инновационный центр; 2021;229. doi: 10.12731/978-5-907208-50-6.
17. Петрова Н.В. Диагностика имплант-ассоциированных инфекций в ортопедии с позиции доказательной медицины. Хирургия позвоночника. 2012;(1):74-83. doi: 10.14531/ss2012.1.74-83
18. Климовицкий В.Г., Вакуленко А.В. Основные показатели крови в диагностике инфекционных осложнений эндопротезирования тазобедренного сустава. Травма. 2008;9(2):123-126.
19. Ghanem E, Parvizi J, Burnett RS, et al. Cell count and differential of aspirated fluid in the diagnosis of infection at the site of total knee arthroplasty. J Bone Joint Surg Am. 2008;90(8):1637-43. doi: 10.2106/JBJS.G.00470
20. Pfitzner T, Krocker D, Perka C, Matziolis G. C-reactive protein. An independent risk factor for the development of infection after primary arthroplasty. Orthopade. 2008;37(11):1116-20. (in German) doi: 10.1007/s00132-008-1342-1
21. Husain TM, Kim DH. C-reactive protein and erythrocyte sedimentation rate in orthopaedics. U. Penn. Orthop J. 2002;15:13-16.
22. Berbari E, Mabry T, Tsaras G, et al. Inflammatory blood laboratory levels as markers of prosthetic joint infection: a systematic review and metaanalysis. J Bone Joint Surg Am. 2010;92(11):2102-2109. doi: 10.2106/JBJS.I.01199
23. Friedrich MJ, Randau TM, Wimmer MD, et al. Lipopolysaccharide-binding protein: a valuable biomarker in the differentiation between periprosthetic joint infection and aseptic loosening? Int Orthop. 2014;38(10):2201-2207.
24. Koudela K Jr, Geigerova L, Hes O, Koudela K Sr. Comprehensive diagnosis of infection in revision total replacements of large joints. Acta Chir Orthop Traumatol Cech. 2010;77(5):425-431. (In Czech)
25. Costa CR, Johnson AJ, Naziri Q, et al. Efficacy of erythrocyte sedimentation rate and C-reactive protein level in determining periprosthetic hip infections. Am J Orthop (Belle Mead NJ). 2012;41(4):160-5.
26. Schinsky MF, Della Valle CJ, et al. Perioperative testing for joint infection in patients undergoing revision total hip arthroplasty. J Bone Joint Surg Am. 2008;90(9):1869-1875. doi: 10.2106/JBJS.G.01255
27. Xu HY, Zha JN, Bao NR. Clinical value of the ECT bone scan in diagnosis of prosthesis infection for revision. Zhongguo Gu Shang. 2015;28(3):219- 221. (in Chinese)
28. McArthur BA, Abdel MP, Taunton MJ, et al. Seronegative infections in hip and knee arthroplasty: periprosthetic infections with normal erythrocyte sedimentation rate and C-reactive protein level. Bone Joint J. 2015;97-B(7):939-944.
29. Касатов А.В., Трефилова Ю.В., Горовиц Э.С. и др. Динамика показателей клинических лабораторных тестов у больных с послеоперационным остеомиелитом грудины и ребер. Пермский медицинский журнал. 2015;32(1):18-23.
31. Рыбдылов Д.Д., Хитрихеев В.Е. Применение лейкоцитарного индекса воспаления в гнойной хирургии. Вестник Бурятского государственного университета. 2011;12:62-64.
32. Рыбдылов Д.Д. Лейкоцитарный индекс воспаления. Бюллетень Восточно-Сибирского научного центра Сибирского отделения Российской академии медицинских наук. 2010;(2):84-85.
33. Чепелева М.В., Клюшин Н.М., Ермаков А.М., Абабков Ю.В. Интерлейкин-6 в прогнозировании течения послеоперационного периода у пациентов с перипротезной инфекцией тазобедренного сустава. Сибирский научный медицинский журнал. 2015;35(4):45-48.
34. Чепелева М.В., Волокитина Е.А., Кармацких О.Л. Информативность иммунологических показателей в раннем послеоперационном периоде при эндопротезировании тазобедренного сустава. Гений ортопедии. 2004;(4):58-62.
Информация об авторах:
1. Елена Леонидовна Матвеева - доктор биологических наук, ведущий научный сотрудник
2. Анна Георгиевна Гасанова - младший научный сотрудник3. Елена Сергеевна Спиркина - младший научный сотрудник
4. Светлана Николаевна Лунева - доктор биологических наук, профессор, ведущий научный сотрудник
5. Артем Михайлович Ермаков - кандидат медицинских наук, руководитель Клиники, научный сотрудник37.
Вклад авторов:
Матвеева Е.Л., Ермаков А.М., Лунева С.Н. - концепция и дизайн исследования.
Матвеева Е.Л., Гасанова А.Г., Спиркина Е.С. - сбор и обработка материала.
Гасанова А.Г., Спиркина Е.С. - статистическая обработка.
Матвеева Е.Л., Лунева С.Н. - написание текста.
Ермаков А.М., Матвеева Е.Л., Лунева С.Н., Гасанова А.Г., Спиркина Е.С. - редактирование.
Теги: тазобедренный сустав
234567 Начало активности (дата): 13.11.2023 19:34:00
234567 Кем создан (ID): 989
234567 Ключевые слова: тазобедренный сустав, ревизионное эндопротезирование, кровь, перипротезная инфекция
12354567899
Похожие статьи
Рентген на дому 8 495 22 555 6 8Сравнительный анализ результатов применения различных хирургических методик у пациентов с закрытыми повреждениями седалищного нерва после тотального эндопротезирования тазобедренного сустава
Профилактика болевого синдрома после эндопротезирования пациентов с переломами проксимального отдела бедренной кости
Клиническая эффективность и точность выравнивания механической оси при роботизированном тотальном эндопротезировании коленного сустава
Влияние предшествовавшего оперативного лечения на результаты тотального эндопротезирования тазобедренного сустава у молодых пациентов с диспластическим коксартрозом
Робот-ассистированное эндопротезирование коленного сустава. Первый опыт (проспективное рандомизированное исследование)



