 17.12.2023
17.12.2023
Дискогенная пояснично-крестцовая радикулопатия
Термины и определения
Дискогенная пояснично-крестцовая радикулопатия (ДПКР) - повреждение поясничных или первого крестцового корешков спинномозговых нервов (СМН) вследствие их компрессии компонентами межпозвонкового диска, которое проявляется болью и(или) чувствительными расстройствами в соответствующих дерматомах, слабостью в соответствующих миотомах (индикаторных мышцах), снижением или утратой коленного или ахиллова рефлексов. ДПКР длительностью до 4 недель расценивается как острая, в период с 5-ой по 12-ю неделю - как подострая, после 12 недель - как хроническая.
Помимо грыжи диска, существуют и другие причины компрессии корешков при радикулопатии, например, гипертрофия желтой связки, формирование остеофитов, гипертрофия фасеточных суставов, фораминальный стеноз, спондилолистез. Поражение корешков может быть связано с новообразованиями - невриномами корешков, первичными и метастатическими опухолями позвонков, карциноматозом мозговых оболочек; врожденными аномалиями: артериовенозными мальформациями, арахноидальными и синовиальными кистами, инфекцией - остеомиелитом, эпидуральным абсцессом, туберкулезом, опоясывающим герпесом, болезнью Лайма, ВИЧ-инфекцией; воспалительными заболеваниями - саркоидозом, васкулитами; эндокринными и метаболическими расстройствами - сахарным диабетом, болезнью Педжета, акромегалией.
Однако указанные причины, кроме дегенеративно-дистрофических изменений позвоночника, в совокупности составляют менее 1% случаев радикулопатии и в данных рекомендациях не рассматриваются.
Люмбоишиалгия (ишиас) - болевой синдром в поясничной области с иррадиацией в ногу. Под этим термином понимают прежде всего неспецифические скелетно-мышечные болевые синдромы, т.е. состояния, при которых источниками боли могут быть мышцы, суставы и связки, но не корешки спинномозговых нервов.
Протрузия межпозвонкового диска - выпадение фрагментов диска, составляющее менее 25% окружности, при этом длина выпавшего фрагмента меньше ширины его основания.
Экструзия межпозвонкового диска - выпадение фрагментов диска, при котором размер выпавшего фрагмента в любой плоскости превышает размер основания. Секвестр - подтип экструзии, при котором выпавший фрагмент диска теряет связь с основанием.
1. Краткая информация по заболеванию или состоянию (группе заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Дискогенная пояснично-крестцовая радикулопатия (ДПКР) - повреждение поясничных или первого крестового корешков спинномозговых нервов (СМН) вследствие их компрессии компонентами межпозвонкового диска (протрузия, экструзия), которое проявляется болью и(или) чувствительными расстройствами в соответствующих дерматомах, слабостью в соответствующих миотомах (индикаторных мышцах), снижением или утратой коленного или ахиллова рефлексов [1-9].
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
ДПКР вызвана протрузией или экструзией (грыжей) межпозвонкового диска. В формировании грыж дисков вносит вклад сочетание нарастающих с возрастом дегенеративных изменений структур позвоночника и особенностей строения соединительной ткани с физическими нагрузками (например, тяжелый физический труд, нефизиологические позы при работе, длительные статические нагрузки, резкие неподготовленные движения) [6-8,10-14]. В отношении возникновения первого эпизода радикулопатии отмечена важная роль тяжелой физической нагрузки, ожирения и курения [15]. Грыжи межпозвонковых дисков по результатам магнитно-резонасной томографии (МРТ) или компьютерной томографии (КТ) удобно описывать в соответствии классификацией [10], в которой выделяются протрузия диска (билатеральный размер основания грыжевого фрагмента больше, чем билатеральный размер в области верхушки), экструзия диска (разрыв фиброзного кольца, билатеральный размер основания грыжевого фрагмента меньше, чем любой из размеров грыжевого фрагмента) и секвестрирование (грыжевой фрагмент располагается отдельно от диска).
Грыжи межпозвонковых дисков встречаются у многих людей пожилого, среднего и даже молодого возраста. Межпозвонковые грыжи могут не проявляться болью в спине или другими симптомами, поэтому их обнаружение, например, при МРТ или КТ позвоночника у пациента с болью в спине не означает, что они служат её причиной [1,3,4,7,8].
В патогенезе ДПКР, помимо
компрессионно-ишемического поражения СМН, важную роль играют местные
воспалительные и аутоиммунные реакции. Разрыв фиброзного кольца вызывает
контакт пульпозного ядра с иммунной системой, которая воспринимает его как инородное тело, приводя к аутоиммунным реакциям с активацией В-лимфоцитов с продукцией аутоантител и цитотоксических Т-лимфоцитов, что вызывает, в свою очередь, сложный каскад иммунологических реакций с выделением большого количества цитокинов (ИЛ-1а, ИЛ-1 в, ИЛ-6, ИЛ-8, простагландина Е2 и ФНО- а), поддерживающих воспаление и способствующих возникновению боли [6,16,].
Иммунологический механизм лежит и в основе естественного уменьшения грыжи диска с течением времени; резорбция фрагментов грыжи происходит в течение нескольких месяцев путем биохимической деградации соединительнотканных компонентов грыжи и фагоцитоза
Регресс воспалительных изменений опережает уменьшение размеров грыжи диска, боль и другие неврологические нарушения проходят раньше, чем отмечается регресс грыжи диска [17]. Боль при ДПКР носит сочетанный характер - является одновременно и ноцицептивной и невропатической [18].
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Распространенность ДПКР колеблется по разным данным от 1.6% до 13.4%, она преобладает в возрасте 45-64 лет, чаще встречается у мужчин, чем у женщин. Среди пациентов с болью в спине, обратившихся к врачу общей практики, данный диагноз устанавливается в 2-11% случаев [19,20].
Распространенность грыж дисков велика в популяции, в том числе без каких-либо симптомов, поэтому важна комплексная клинико-нейровизуализационная оценка состояния пациента [9].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем,
связанных со здоровьем
M51.1 - Поражения межпозвонковых дисков поясничного и других отделов с радикулопатией
G55.1* - Сдавления нервных корешков и сплетений при нарушениях межпозвонковых дисков (* не применяется в качестве самостоятельного шифра)
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Выделяют ДПКР острую (до 4 недель), подострую (в период после 4 и до 12 недель) и хроническую (после 12 недель) [9,21,22].
1.6. Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Для ДПКР характерна острая простреливающая боль в пояснице и ноге, которая часто возникает на фоне значительной физической нагрузки, например, подъема тяжести. Она часто усиливается при кашле, чихании, наклоне вперед и ослабевает в положении лёжа [1,3,4,7,8,18,23]. Чаще (до 90% случаев) поражаются пятый поясничный и первый крестцовый корешки, реже - четвертый поясничный корешок, очень редко - верхние поясничные корешки [1,3,4,7]. При поражении 5-го поясничного корешка или 1-го крестцового корешка боль обычно распространяется ниже колена в стопу и пальцы, при поражении 4-го корешка - по передней и наружной поверхности бедра [8,24].
Основные клинические проявления ДПКР: 1) боль в нижней части спины с иррадиацией в ногу; 2) чувствительные расстройства в соответствующих дерматомах; 3) слабость в соответствующих миотомах (индикаторных мышцах); 4) снижение или отсутствие коленного либо ахиллова рефлексов; 5) положительные симптомы натяжения корешков [1,3,4,7,8,18,23,24]. Клинические проявления поражения корешков на различных уровнях представлены в приложении Г1. В типичном случае преобладает невропатический болевой синдром, он характеризуется наличием интенсивных острых простреливающих, реже - жгучих болей, парестезий и других сенсорных нарушений, с распространением боли в дистальную зону дерматома.
2. Диагностика заболевания или состояния (группы заболеваний или состояний), медицинские показания и противопоказания к применению методов диагностики
Таблица 1. Симптомы опасности («красные флажки») при болях в спине.
|
Возраст |
Моложе 18 лет и старше 50 лет |
|
Анамнез |
Наличие недавней травмы спины; Наличие злокачественного новообразования (даже в случае радикального удаления опухоли); Длительное использование глюкокортикоидов (ГК); Наркомания; ВИЧ-инфекция; Иммунодепрессивное состояние; Периодически возникающее плохое самочувствие; Необъяснимая потеря веса |
|
Характер и локализация боли |
Постоянно прогрессирующая боль, которая не облегчается в покое («немеханическая» боль); Боль в грудной клетке; Необычная локализация боли: в промежности, прямой кишке, животе, влагалище; Связь боли с дефекацией, мочеиспусканием, половым актом |
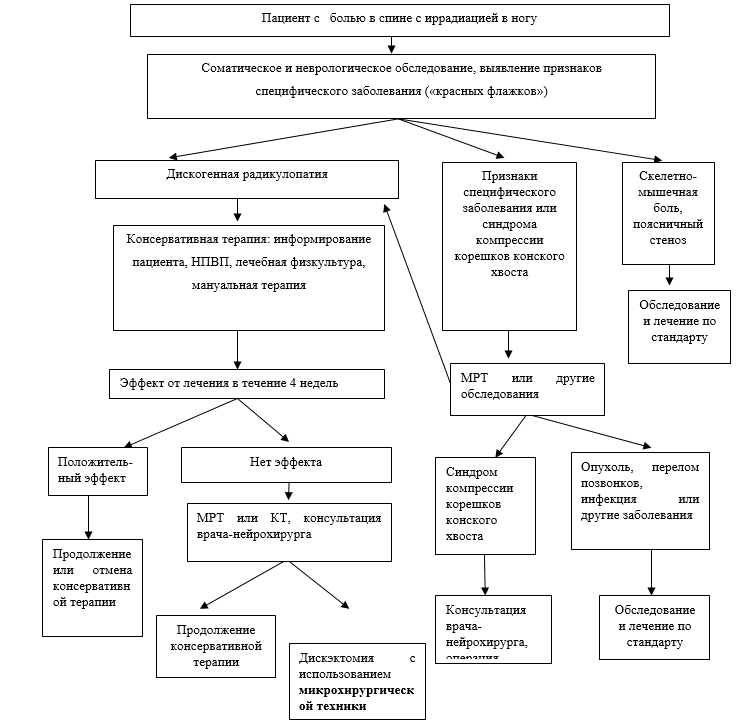
При наличии у пациента с подозрением на ДПКР симптомов опасности («красные флажки») рекомендуется дополнительное обследование пациента (соматическое и неврологическое обследование, нейровизуализация) (УДД - 5, УУР - С) [6-8,19,23,33] с целью поиска специфических причин заболевания.
Для оценки тяжести состояния и эффективности лечения пациентам с ДПКР рекомендуется оценка интенсивности боли, как на момент обращения, так и в динамике (УДД - 3, УУР - В). Для этого могут быть использованы стандартизированные шкалы:
Соматическое обследование пациентов с подозрением на ДПКР рекомендуется с целью исключения специфических причин боли в спине; оно направлено на обнаружение признаков переломов позвоночника, злокачественных новообразований, инфекционных процессов и других соматических заболеваний, которые могут проявляться болью в спине, и включает выявление лихорадки, похудания, изменения кожных покровов, аускультацию легких, пальпацию живота и лимфатических узлов (УДД - 5, УУР - С) [3,8,9,21,22,26,33].
При выявлении признаков специфического заболевания рекомендуются дополнительные обследования (таблица 2).
Таблица 2. Некоторые симптомы опасности, их возможные причины и рекомендуемая врачебная тактика у пациентов с болью в спине
|
Симптомы опасности |
Возможные причины боли |
Врачебная тактика |
|
Злокачественное |
Злокачественное |
МРТ или КТ позвоночника (один |
|
новообразование в анамнезе; |
новообразование |
отдел), в части случаев- |
|
необъяснимая потеря массы |
|
сцинтиграфия костей всего тела, |
|
тела; возраст старше 50 лет; |
|
позитронная эмиссионная |
|
появление или усиление |
|
томография (ПЭТ) костей, |
|
боли в покое, в ночное время |
|
совмещенная с КТ всего тела, консультация врача-онколога |
|
Лихорадка, недавно |
Инфекционное |
Рентгенография поясничного и |
|
перенесенное инфекционное |
поражение |
крестцового отделов |
|
заболевание, парентеральное |
позвонков или |
позвоночника, рентгенография |
|
употребление наркотиков |
дисков |
позвоночника с функциональными пробами, МРТ или КТ позвоночника (один отдел), консультация врача- фтизиатра, врача-инфекциониста |
|
Тазовые расстройства, |
Синдром |
МРТ или КТ позвоночника (один |
|
парезы конечностей, |
поражения |
отдел), срочная консультация |
|
анестезия промежности |
корешков |
врача-нейрохирурга |
|
|
конского хвоста |
|
|
Наличие признаков |
Компрессионный |
Рентгенография поясничного и |
|
остеопороза, прием ГК, |
перелом |
крестцового отдела |
|
возраст старше 50 лет, |
позвоночника |
позвоночника, рентгенография |
|
недавняя травма спины |
|
позвоночника с функциональными пробами, МРТ или КТ позвоночника (один отдел), ультразвуковая денситометрия, рентгеноденситометрия поясничного отдела позвоночника, консультация врача-ревматолога |
|
Утренняя скованность, |
Анкилозирующий |
Рентгенография поясничного и |
|
молодой возраст, |
спондилит |
крестцового отделов |
|
пробуждение во второй |
(болезнь |
позвоночника, рентгенография |
|
половине ночи из-за боли, |
Бехтерева) |
позвоночника с |
|
улучшение после |
|
функциональными пробами, |
|
физических упражнений на фоне приема НПВП |
|
консультация врача-ревматолога |
|
Наличие пульсирующего |
Аневризма |
Ультразвуковое исследование |
|
образования в брюшной |
брюшного отдела |
органов брюшной полости |
|
полости |
аорты |
(комплексное). КТ органов брюшной полости, консультация врача-хирурга |
|
Выраженная или |
Поясничный |
МРТ или КТ позвоночника (один |
|
нарастающая слабость в |
стеноз |
отдел), консультация врача- |
|
ногах |
|
нейрохирурга |
Клиническое обследование с оценкой неврологического статуса - основа диагностики ДПКР (приложения Г3, Г4). Для клинической оценки рекомендуется комплексное обследование, включающее анализ локализации и характера боли, выявление парезов и расстройств чувствительности, оценка коленного или ахиллова рефлексов, исследование симптомов натяжения (тест поднятой ноги в положении сидя или лёжа, прямой и перекрестный симптомы Ласега), а также исключение специфических причин боли (УДД - 5, УУР - С) [3,7,8,21-23,33].
Постановка диагноза ДПКР рекомендуется на основании триады: 1) По данным жалоб, анамнеза и обследования (таблицы 1,2) не выявлено признаков, настораживающих в отношении специфических причин боли в спине; 2) При клиническом обследовании с оценкой неврологического статуса выявлены признаки ДПКР, положительные тесты натяжения; 3) Результаты нейровизуализации (при их наличии) имеют прямую корреляцию с клинической картиной (локализация грыжи диска соотносится с зонами иррадиации боли и распределения чувствительных расстройств, слабостью в «индикаторных» мышцах, выпадением соответствующих рефлексов (Приложение Г1). (УДД - 5, УУР - С) [3,7,8,23,33,36].
Для оценки выраженности нарушенных функций, динамики заболевания и эффективности проводимого лечения при ДПКР рекомендуется использование вопросников Освестри или Роланда-Морриса (приложение Г5 и Г6) (УДД - 3, УУР - В) [37].
Комментарии. В некоторых случаях сходные с ДПКР проявления наблюдаются при фораминальном (латеральном поясничном) стенозе, вызванном кистой или другими причинами компрессии поясничных СМН или синдроме грушевидной мышцы с компрессией седалищного нерва [8,24,36]. Синдром грушевидной мышцы определяется на основании её пальпации, регресса боли и других симптомов после введения местных анестетиков в мышцу; фораминальный стеноз - на основании клинических данных и МРТ [8,24,36].
2.3 Лабораторные диагностические исследования
При ДПКР не бывает изменений, связанных с этим состоянием, в общем (клиническом) анализе крови, анализе крови биохимическом общетерапевтическом, общем (клиническом) анализе мочи, а также при других лабораторных исследованиях.
При ДПКР не рекомендованы лабораторные исследования, если нет признаков специфической причины БНЧС (перелом позвоночника, инфекционное, системное воспалительное, онкологическое или другое заболевание) [10-11] (УДД - 5, УУР - С).
2.4 Инструментальные диагностические исследования
Пациентам с проявлениями ДПКР рекомендуется магнитно-резонансная томография позвоночника (один отдел)) при наличии симптомов опасности («красных флажков») (УДД - 5, УУР - С), так как МРТ позволяет исключить специфические причины боли (опухоль, перелом и другие) и другие неврологические заболевания [1,3,7,21-23,36].
Если МРТ противопоказана, рекомендуется компьютерная томография позвоночника (один отдел), КТ-миелография (компьютерная томография позвоночника с внутривенным контрастированием (один отдел)) с целью исключения специфического заболевания (УДД - 5, УУР - С) [1,3,7,21-23,36].
Экстренное проведение МРТ или КТ позвоночника (один отдел), КТ позвоночника с внутривенным контрастированием (один отдел)) рекомендуется при обнаружении синдрома поражения конского хвоста (нарушения функции тазовых органов, утрата чувствительности в промежности, прогрессирующий парез обеих ног) с целью определения дальнейшей тактики лечения (УДД - 5, УУР - С) [1,3,7,21-23,36]. При отсутствии симптомов опасности («красных флажков») и типичной клинической картине, проведение МР или КТ томографии (один отдел) или рентгенографии поясничного и крестцового отдела позвоночника в течение первых 4-х недель не рекомендуется (УДД - 2, УУР - А), потому что нет доказательств необходимости раннего (до 4-х недель) проведения визуализации позвоночника [8,9]. Проведение МРТ, КТ и рентгенографии не улучшает исход заболевания у пациентов с ДПКР [38-40].
Если в течение 4-6 недель не наблюдается улучшения состояния (регресса боли и других неврологических нарушений), то рекомендуется проведение МР или КТ томографии пояснично-крестцового отдела позвоночника (один отдел), для исключения специфической причины заболевания и для направления на консультацию к врачу- нейрохирургу, если обнаруживается клинически значимая грыжа диска (УДД - 5, УУР - С) [40-42].
Выполнение МР или КТ томографии позвоночника (один отдел), рекомендуется в ранние сроки (в течение 4-х недель) если: 1) у пациента нарастают неврологические нарушения или сохраняется сильная боль на фоне терапии, с целью исключения специфического заболевания; 2) планируется эпидуральное введение ГК и местных анестетиков, с целью определения размера и локализации грыжи диска, уровня вмешательства (УДД - 5, УУР - С) [40-42].
Комментарии. Поскольку МРТ не связана с лучевой нагрузкой и информативна в выявлении грыжи дисков, ее использование предпочтительнее, чем КТ и КТ-миелографии. При назначении КТ и КТ-миелографии следует учитывать лучевую нагрузку.
2.5 Иные диагностические исследования
Инструментальные методы диагностики (электронейромиография (ЭНМГ) игольчатыми электродами (один нерв), электронейромиография стимуляционная одного нерва, электромиография (ЭМГ) игольчатая (одна мышца). электромиография накожная (одна анатомическая зона), Регистрация соматосенсорных вызванных потенциалов двигательных нервов (ССВП)) рекомендуются только у пациентов с нечеткой клинической картиной ДПКР, для исключения поражения спинного мозга и других заболеваний периферической нервной системы (УДД - 5, УУР - С) [1,6,7].
Комментарии. При ЭНМГ исследуются скорость распространения возбуждения по моторным и сенсорным волокнам периферических нервов, амплитуды моторного и сенсорного ответов, их латентные периоды. Если при ЭНМГ выявляются признаки, указывающие на патологию периферических нервов, то следует рассмотреть дополнительные электродиагностические исследования, например ЭМГ. При игольчатой ЭМГ мышц пораженных миотомов возможно выявление спонтанной активности (признаков денервации) и реиннервационных изменений потенциалов двигательных единиц. Метод соматосенсорных вызванных потенциалов в этом случае может быть полезен для исключения спинального уровня нарушения чувствительности.
При хронической ДПКР рекомендуется оценка психологических и социальных факторов боли (УДД - 5, УУР - С), потому что при их наличии уточняется прогноз заболевания, могут быть использованы эффективные психологические методы терапии [3,43,44].
Введение в раздел. В каждом из случаев острой ДПКР следует определиться, какую тактику лечения предпочесть: оперативные или консервативные методы. Экстренное хирургическое лечение рекомендуется только в случае наличия абсолютных показаний (см. раздел хирургическое лечение). Во всех остальных случаях следует оценить динамику изменений в период от 6 до 12 недель заболевания, и только потом решать вопрос о целесообразности оперативного вмешательства. Консервативное лечение ДПКР предполагает комплексный подход, включающий фармакотерапию, нелекарственные методы воздействия и в ряде случаев (в основном в остром и подостром периоде) эпидуральные инъекции ГК (см. раздел иные методы лечения). Лечебная физкультура, мануальная терапия, рефлексотерапия при заболеваниях периферической нервной системы, массаж и другие нелекарственные методы не имеют большого самостоятельного значения в терапии ДПКР, но являются составляющими комплексной программы лечения.
3.1 Консервативное лечениеРекомендуется информировать пациента о доброкачественном характере заболевания, вероятности постепенного улучшения в течение 4-6 недель, возможности самопроизвольного регресса грыжи диска, целесообразности сохранять переносимую физическую, социальную и профессиональную активность и избегать длительного постельного режима (УДД - 2, УУР - В), потому что это улучшает естественное течение заболевания [9,19,25,45,46].
В тех случаях, когда пациенты вследствие интенсивной боли вынуждены соблюдать постельный режим, его продолжительность не должна превышать 3-5 дней. Более длительный постельный режим ухудшает течение заболевания [47]. Целесообразно разъяснить пациенту, что он может соблюдать непродолжительный постельный режим при интенсивной боли, но это - способ уменьшить боль, а не метод лечения [47].
Комментарии. Информирование пациента о благоприятном прогнозе ДПКР, сохранении физической активности предупреждает катастрофизацию субъективного восприятия болезни и способствует выздоровлению. Длительное снижение профессиональной, социальной и бытовой активности ухудшает прогноз и течение заболевания.
Лечебная физкультура при заболеваниях периферической нервной системы рекомендуется пациентам с ДПКР при ослаблении боли (УДД - 1, УУР - А), потому что она способна уменьшить боль и улучшить функциональное состояние пациентов [45,48,49]. Не отмечено преимуществ определенного типа упражнений, при её проведении необходим контроль специалиста, нагрузка должна быть адекватной состоянию пациента [45,48,49]. Сохранение физической активности достоверно способствует выздоровлению, положительно влияет на общее состояние пациентов [50].
Комментарии. Лечебная физкультура представляет собой комплекс динамических и/или статических упражнений, включающий аэробные нагрузки, методики статического и динамического укрепления мускулатуры, мобилизационные упражнения, а также общеукрепляющие упражнения. Лечебная физкультура оказывает положительный эффект на общее состояние здоровья пациентов, предотвращая повторяющиеся эпизоды боли, и лишена серьезных побочных эффектов, если выполняется под контролем специалиста с учетом функциональных возможностей пациента.
Мануальная терапия при заболеваниях периферической нервной системы рекомендуется пациентам с подострой и хронической ДПКР (УДД - 1, УУР - А), так как её проведение может уменьшить боль и улучшить функциональное состояние пациентов [51-55]. Положительное влияние мануальной терапии на боль и функциональное состояние пациентов отмечено в сравнении с её имитацией в небольших исследованиях [52,55]. При острой ДПКР проведение мануальной терапии связано с риском увеличения размеров грыжи по данным МРТ [51]. Мануальная терапия рекомендуется экспертами США [41] и Дании [42], в сочетании с лечебной физкультурой в Великобритании [40], но не рекомендуется экспертами некоторых европейских стран [55].
Комментарии. Среди методов мануальной терапии наиболее безопасны мягкие мышечные техники, их применение должно учитывать состояние больного. Мануальная терапия может привести к усилению боли и ухудшению функций вследствие дополнительного воздействия на скелетно-мышечные структуры, но эти осложнения носят преходящий характер; серьезные осложнения (переломы, компрессия корешков конского хвоста, сосудистые осложнения) встречаются редко [51,52,55].
Психологические методы терапии, включающие когнитивно-поведенческую терапию и терапию осознанности («mindfulness») (клинико-психологическая адаптация, клинико-психологическое консультирование, клинико-психологическая коррекция, клинико-психологический тренинг), рекомендуются у пациентов с хронической ДПКР (УДД - 1, УУР - В), потому что они уменьшают боль и улучшают функциональное состояние пациентов с хронической болью в спине [56-60]. Психологические методы лечения необходимо комбинировать с лечебной физкультурой [40].
Комментарии. Психологические методы используются преимущественно в специализированных центрах по лечению пациентов с хронической болью в спине.
Рефлексотерапия при заболеваниях периферической нервной системы рекомендуется при хронической ДПКР (УДД - 1, УУР - А), потому что может уменьшить боль и улучшить функциональное состояние пациентов. Рефлексотерапия не ассоциируется с серьезными нежелательными явлениями [53,61,62]. Экспертами некоторых стран [40,42] рефлексотерапия не рекомендуется при ДПКР вследствие её недоказанной эффективности.
Комментарии. Вероятно, рефлексотерапия эффективна у пациентов, которые ранее имели положительный опыт её применения при ДПКР или других заболеваниях. Массаж мышц поясницы и нижних конечностей (массаж нижней конечности медицинский, массаж нижней конечности и поясницы, массаж пояснично-крестцового отдела позвоночника, массаж спины медицинский) рекомендуется у пациентов с хронической ДПКР (УДД - 1, УУР - А), в некоторых исследованиях отмечено снижение интенсивности боли после массажа [63].
Комментарии. Массаж остается в нашей стране одним из наиболее распространенных методов лечения пациентов с болью в спине, многие пациенты связывают с массажем существенное улучшение своего состояния.
Однако не рекомендуется экспертами различных стран при ведении пациентов с ДПКР вследствие отсутствия достаточных доказательств его эффективности [40-42].
Различные методы физиотерапевтического лечения. В некоторых исследованиях отмечена эффективность воздействия импульсным низкочастотным электромагнитным полем при хронической ДПКР, этот метод рекомендуется в рамках комбинированной терапии с целью снижения интенсивности боли и улучшения нарушенных функций (УДД - 2, УУР - В) [64, 65].
Вытяжение (скелетное, подводное, тракционное вытяжение позвоночника) не рекомендуется при ДПКР (УДД - 1, УУР - А), так как не получено доказательств его эффективности [45,66].
Ношение корсетов, бандажей, поясов и других специальных ортопедических приспособлений, фиксирующих пояснично-крестцовый отдел позвоночника, не рекомендуется пациентам с ДПКР (УДД - 5, УУР - С), так как эти методы не облегчают боль и не улучшают функциональную активность пациентов [45,53, 127].
Комментарии. Ношение корсетов, бандажей, поясов и других специальных ортопедических приспособлений и вытяжение также не рекомендуются экспертами различных стран по ведению пациентов с ДПКР [40-42]. Ношение корсетов, бандажей, поясов и других специальных приспособлений рекомендуется в случае наличия показаний к ортопедической коррекции, независимо от наличия ДПКР.
3.1.2 Лекарственная терапия
Нестероидные противовоспалительные и противоревматические препараты (НПВП); АТХ код: М01А** (препараты, обладающие обезболивающим, противовоспалительным и жаропонижающим действием) рекомендуются у пациентов с острой, подострой или обострением ДПКР (УДД - 1, УУР - А), так как они способны уменьшить боль и улучшить функциональное состояние пациентов [67-70]. Рекомендуется назначать НПВП в эффективных дозах, на минимально необходимое число дней для того, чтобы снизить риск возникновения побочных эффектов [71-73]. В настоящее время не установлено достоверного преимущества какого-либо одного НПВП перед другими в отношении облегчения боли в спине [70-73]. Предпочтительнее использование пероральных форм НПВП, поскольку парентеральное применение не имеет преимуществ в отношении эффективности, но существенно уступает в безопасности [72,73]. При острой высокоинтенсивной боли возможно кратковременное использование комбинированного препарата, содержащего диклофенак + орфенадрин [74].
Комментарии. Назначение НПВП представляет наиболее распространенную тактику ведения пациентов с острой и подострой ДПКР. При выборе НПВП необходимо принимать во внимание наличие и характер факторов риска нежелательных явлений, сопутствующих заболеваний, взаимодействие с другими лекарственными средствами. НПВП не комбинируют друг с другом, не применяют длительно (желательно ограничиться 10-14 днями лечения), что существенно снижает риск развития осложнений со стороны ЖКТ, сердечно-сосудистой и других систем. НПВП противопоказаны при эрозивно-язвенных поражениях ЖКТ, особенно в стадии обострения, выраженных нарушениях функции печени и почек, индивидуальной непереносимости, беременности, выраженной сердечной недостаточности. У пациентов с риском осложнений со стороны ЖКТ рекомендуется использовать НПВП с минимальным риском таких осложнений (мелоксикам, нимесулид, ацеклофенак и коксибы (M01AH) (целекоксиб, эторикоксиб) [75-79], в низких дозах и непродолжительное время и(или) рассмотреть возможность гастропротекции для профилактики таких осложнений [73]. При выборе конкретного НПВП необходимо свериться с инструкцией по медицинскому применению на предмет наличия соответствующего показания и отсутствия противопоказаний.
Противоэпилептические препараты (АТХ код: N03AX; габапентин, прегабалин**) рекомендуются для уменьшения боли при ДПКР (УДД - 2, УУР - В), учитывая их положительный эффект при невропатической боли. В ряде исследований показано преимущество габапентина и прегабалина** перед плацебо при острой и хронической ДПКР [80-84]. Однако по данным систематического обзора не отмечено эффективности противоэпилептических препаратов при этом заболевании [85].
Антидепрессанты (неселективные ингибиторы обратного захвата моноаминов: амитриптилин**, АТХ код: N06AA; дулоксетин, АТХ код: N06AX21) рекомендуются у пациентов с хронической ДПКР (УДД - 2, УУР - А), потому что они оказывают анальгетическое действие при хронической боли в спине [67, 86, 87, 118, 119, 120]. Прием антидепрессантов наиболее обоснован при выявлении сопутствующего депрессивного расстройства.Комментарии. Применение антидепрессантов (дулоксетина и неселективных ингибиторов обратного захвата моноаминов) остается одним из возможных методов лечения хронической неспецифической боли в спине в комбинации с лечебной физкультурой. В тоже время, эксперты ряда стран не рекомендуют антидепрессанты при ДПКР [40-42].
Витамины группы В (Витамин B1 в комбинации с витаминами B6 и/или B12, АТХ код: A11DB) рекомендуется при острой ДПКР в комбинации с НПВП для уменьшения боли (УДД - 2, УУР - В), потому добавление витаминов группы В к НПВП может оказать дополнительное обезболивающее действие [88-91].
Комментарии. Витамины группы В используются в нашей стране при ДПКР, в инструкции по медицинскому применению имеется соответствующее показание (радикулопатия, корешковые синдромы).
Миорелаксанты центрального действия (АТХ код: M03BX; толперизон, тизанидин**, циклобензаприн) рекомендуются при ДПКР (УДД - 1, УУР - В), если имеются дополнительные скелетно-мышечные причины боли, при которых они доказано эффективны [92-94]. В настоящее время не установлено преимущества какого-либо одного миорелаксанта перед другими в отношении уменьшения боли в спине [92-94].
Комментарии. Миорелаксанты не комбинируют друг с другом. Следует учитывать возможный седативный эффект миорелаксантов.
Глюкокортикоиды (глюкокортикоиды, АТХ код: H02AB)** внутрь, внутримышечно или внутривенно не рекомендуются при ДПКР (УДД - 1, УУР - А), потому что они лишь кратковременно снижают боль [67, 95] и могут вызвать серьезные нежелательные явления.
Парацетамол** (другие анальгетики и антипиретики, АТХ код: N02B) не рекомендуется в качестве самостоятельного средства лечения при ДПКР (УДД - 1, УУР - А), потому что нет убедительных доказательств его эффективности при болях в спине [96, 97].
Опиоиды (АТХ код: N02A), не рекомендуются при ДПКР (УДД - 1, УУР - В), потому что их эффект кратковременен [40, 67], возможны серьезные нежелательные явления и лекарственная зависимость.
Тем не менее, ряд опиоидов, например, трамадол**, тапентадол**, рекомендуются для купирования непереносимой высокоинтенсивной боли при невозможности это сделать другим способом (УДД - 1, УУР - В) [41].
3.2. Хирургическое лечение
Дискэктомия с использованием микрохирургической техники открытая или малоинвазивная (эндоскопическая) рекомендуется пациентам с ДПКР, если в течение 6-12 недель нет эффекта от консервативной терапии (УДД - 2, УУР - А), потому что доказано её преимущество в отношении снижения боли и улучшения функциональной активности пациентов в сравнении с продолжением консервативного лечения [98-100].
Экстренное хирургическое лечение рекомендуется в ранние сроки (первые дни заболевания) при наличии синдрома поражения корешков конского хвоста (нарушение функции тазовых органов, онемение в промежности, слабость в стопах) (УДД - 2, УУР - В), потому что оно снижает боль и предупреждает инвалидность [2,99,100]. Дискэктомия с использованием микрохирургической техники реже, чем другие спинальные операции, приводит к летальному исходу (менее 1 случая на 1000 операций), вызывает появление или нарастание неврологического дефицита (1-3%), сопровождается раневыми осложнениями (1-2%) [101]. Частота повторных операций может достигать 10% [100]. Результаты хирургического лечения хуже, если при ДПКР имеются проявления депрессии, психосоциального дистресса [7]. Не доказано, что хирургическое лечение эффективнее, чем консервативная терапия, в отношении уменьшения боли и повышения функциональной активности в отдаленном периоде (1-4 года) со времени начала заболевания [99, 102, 103].
Комментарии. При выраженных проявлениях ДПКР дискэктомия с использованием микрохирургической техники обеспечивает более эффективное облегчение симптомов, чем консервативные или малоинвазивные (например, эпидуральные инъекции) методы лечения. Пациенты, которым предлагается хирургическое лечение, должны быть информированы о рисках осложнений, связанных с операцией, возможности полного выздоровления и без оперативного лечения.
3.3. Иное лечение
Эпидуральное введение глюкокортикоидов рекомендуется пациентам с острой и подострой ДПКР (УДД - 1, УУР - А), потому что оно может привести к снижению боли и улучшению функциональной активности пациентов [6,7,24,104]. Эпидуральное введение ГК целесообразно при значительной интенсивности боли и в ранние сроки заболевания [6]. Выявленные нежелательные эффекты ГК при эпидуральном введении минимальны или отсутствуют [122, 123]. Возможны различные методы введения ГК (каудальный, трансфораминальный, интраламинарный) [105-107]. Эпидуральное введение ГК целесообразно под рентгеновским или ультразвуковым контролем, который повышает точность процедуры [7,106]. Эпидуральное введение ГК дозы следует проводить не более чем на уровне двух нервных корешков во время одной процедуры и не чаще 4-х раз в год [103,107].
Комментарии. Процедура эпидурального введения ГК должна проводиться специалистом, прошедшим профессиональную подготовку и владеющим соответствующими навыками, и выполняться в условиях кабинета, оборудованного для проведения эпидурального введения ГК и имеющего все необходимое для оказания неотложной помощи в случае развития возможных осложнений. Эффективность эпидурального введения ГК при ДПКР определяется не типом грыж, а степенью корешковой компрессии. Эта манипуляция менее эффективна при значительных степенях компрессии корешковых структур.
Электростимуляция спинного мозга рекомендуется у пациентов с хронической ДПКР, у которых не получено положительного эффекта от всех других методов лечения, включая микродискэктомию (УДД - 2, УУР - В), она способна уменьшить боль и улучшить функциональное состояние пациентов [108-111].
Введение различных лекарственных средств в межпозвонковый диск не рекомендуется при ДПКР (УДД - 5, УУР - С), потому что не имеет убедительных доказательств эффективности и связано с риском осложнений [112].
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
Медицинская реабилитация рекомендуется всем пациентам с ДПКР.
Реабилитация может включать лечебную физкультуру при заболеваниях периферической нервной системы [45, 48, 49], мануальную терапию при заболеваниях периферической нервной системы [51, 52, 55], воздействие импульсным низкочастотным электромагнитным полем [64, 65] (УДД - 2, УУР - В), (см. раздел «Нелекарственные методы лечения»).
Санаторно-курортное лечение рекомендуется пациентам с хронической ДПКР и может включать ванны минеральные лечебные и пелоидотерапию (грязелечение) (УДД - 1, УУР - В), потому что эти методы эффективны в комплексном лечении хронической боли в спине.
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Для предупреждения ДПКР рекомендуется избегать чрезмерных физических нагрузок (подъем тяжестей, ношение тяжелой сумки в одной руке и др.) и переохлаждения (УДД - 1, УУР - A) - чрезмерные физические нагрузки и переохлаждение выделены как факторы риска боли в спине [117].
Пациентам с ДПКР рекомендуется исключение длительных статических нагрузок (длительное сидение, пребывание в неудобном положении и др.) (УДД - 1, УУР - A), потому что длительные статические нагрузки выделены как факторы риска БНЧС [117].
6. Организация оказания медицинской помощи
Показания для плановой госпитализации:
1) Отсутствие эффекта от амбулаторной консервативной терапии;
2) Наличие пареза нижней конечности;
3) Выраженная инвалидизация из-за боли.
Показания для экстренной госпитализации:
1) Подозрение на синдром компрессии корешков конского хвоста;
2) Подозрение на перелом позвоночника;
3) Подозрение на опухоль позвоночника или спинного мозга;
4) Подозрение на воспалительное заболевание позвоночника.
Показания к выписке пациента из стационара:
1) Снижение интенсивности боли по ВАШ, ВРШ или ЧРШ;
2) Уменьшение степени нарушения функций по вопроснику Роланда-Морриса или Освестри;
3) Отсутствие эффекта от лечения в неврологическом отделении, рекомендация хирургического лечения.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
8. Критерии оценки качества медицинской помощи
|
№ |
Критерии качества |
Оценка выполнения |
|
1. |
При сборе жалоб и анамнеза у пациентов с подозрением на ДПКР рекомендуется использование краткого опросника на выявление признаков так называемых «специфических» причин заболевания с целью выбора дальнейшей тактики ведения больного (таблица 1) |
Да/Нет |
|
2. |
Проведена оценка интенсивности боли по ВАШ, ВРШ или ЧРШ в момент обращения и в динамике |
Да/Нет |
|
3. |
Проведено соматическое обследование на предмет наличия «специфических» причин боли в спине |
Да/Нет |
|
4. |
Проведено клиническое обследование с оценкой неврологического статуса и тестов натяжения |
Да/Нет |
|
5. |
Проведена МРТ или КТ позвоночника (один отдел) или рентгенография поясничного и крестцового отдела позвоночника, рентгенография позвоночника с функциональными пробами при подозрении на наличие «специфических» причин боли в спине или при наличии других показаний |
Да/Нет |
|
6. |
Проведено информирование пациента о доброкачественной природе заболевания и высокой вероятности выздоровления |
Да/Нет |
|
7. |
Назначена качественная рациональная анальгезия (по показаниям: НПВП, миорелаксанты центрального действия, витамины группы В, противоэпилептические препараты, опиоиды, антидепрессанты) |
Да/Нет |
|
8. |
Рекомендовано эпидуральное введение глюкокортикоидов пациентам с острой и подострой ДПКР |
Да/Нет |
|
№ |
Критерии качества |
Оценка выполнения |
|
9. |
Рекомендована консультация врача-нейрохирурга при наличии показаний |
Да/Нет |
|
10. |
Рекомендованы способы профилактики |
Да/Нет |
|
11. |
Рекомендованы методы реабилитации |
Да/Нет |
Список литературы
1. Подчуфарова Е. В., Яхно Н.Н. Боль в спине. - ГЭОТАР-Медиа, 2010. 368 с.
2. Гуща
А.О., Коновалов Н.А., Древаль О.Н. и др. Клинические рекомендации по
диагностике и лечению грыж межпозвонковых дисков пояснично-крестцового отдела.
М.: Ассоциация нейрохирургов РФ; 2014.
3. Парфенов В. А. Исайкин А. И. Боли в поясничной области. - М: 2018. 200 с.
4. Кремер Ю. Заболевания межпозвонковых дисков; пер. с англ.; 2-е изд., под общей ред. проф. Широкова В.А. МЕДпресс-информ. - 2015.
5. Хабиров Ф.А., Хабирова Ю.Ф. Боль в шее и спине: руководство для врачей. Казань: Медицина; 2014. 504 с.
6. Stafford M. A., Peng P., Hill D. A. Sciatica: a review of history, epidemiology, pathogenesis, and the role of epidural steroid injection in management //British journal of anaesthesia. - 2007; 99 (4):461-473.
7. Kreiner D. S. Hwang SW, Easa JE. et al. North American Spine Society. An evidence-based clinical guideline for the diagnosis and treatment of lumbar disc herniation with radiculopathy. Spine J. 2014 Jan;14(1):180-91.
8. Ropper AH, Zafonte RD. Sciatica. N Engl J Med 2015;372:1240-1248.
9.Clinical practice. Herniated Lumbar Intervertebral Disk.
10. Fardon D. F., Williams A.l., Dohring E.G. et al. Lumbar disc nomenclature: version 2.0: Recommendations of the combined task forces of the North American Spine Society, the American Society of Spine Radiology and the American Society of Neuroradiology //The Spine Journal. - 2014;14(11): 2525-2545.
11. Болевые синдромы. В кн: Неврология. Национальное руководство. Краткое издание / под ред. Е. И. Гусева, А. Н. Коно валова, А. Б. Гехт. - М. : ГЭОТАРМедиа, 2018. - с. 6-38.
12. Schroeder G. D., Guyre C. A., Vaccaro A. R. The epidemiology and pathophysiology of lumbar disc herniations //Seminars in Spine Surgery. - WB Saunders. 2016; 28(1):2-7.
13. Euro U., Knekt P., Rissanen H. et al. Risk factors for sciatica leading to hospitalization //European Spine Journal. - 2018;27(7):1501-1508.
14. Широков В.А., Терехов Н.Л., Потатурко А.В. Влияние условий труда на распространенность поясничных болевых синдромов (обзор литературы). Уральский медицинский журнал. 2019; 13(181):76-81.
15. Cook CE, Taylor J, Wright A, et al. Risk factors for first time incidence sciatica: a systematic review. Physiother Res Int 2014;19:65-78. 10.1002/pri.1572 24327326
16. Sun Z., Zhang M., Zhao XH, et al. Immune cascades in human intervertebral disc: the pros and cons. Int J Clin Exp Pathol. 2013;6:1009-1014.
17. Chiu CC, Chuang TY, Chang KH, et al. The probability of spontaneous regression of lumbar herniated disc: a systematic review. Clin Rehabil. 2014;29:184-195.
18. Давыдов О. С., Яхно Н.Н., Кукушкин М.Л. и др. Невропатическая боль: клинические рекомендации по диагностике и лечению Российского общества по изучению боли //Российский журнал боли. - 2018;16 (57):5-41.
19. Bardin L. D., King P., Maher C. G. Diagnostic triage for low back pain: a practical approach for primary care //Medical Journal of Australia. - 2017;206(6):268-273.
20. Konstantinou K, Dunn KM. Sciatica: review of epidemiological studies and prevalence estimates. Spine. 2008;33(22):2464-2472.
21. Парфенов В.А., Яхно Н.Н., Кукушкин М.Л. и др. Острая неспецифическая (скелетномышечная) поясничная боль. Рекомендации Российского общества по изучению боли (РОИБ). Неврология, нейропсихиатрия, психосоматика. 2018;10(2):4-11.
22. Парфенов В.А., Яхно Н.Н., Давыдов О.С. и др. Хроническая неспецифическая (скелетно-мышечная) поясничная боль. Рекомендации Российского общества по изучению боли (РОИБ). Неврология, нейропсихиатрия, психосоматика. 2019;11(2S):7-16.
23. Stynes S, Konstantinou K, Ogollah R, Hay EM, Dunn KM. Clinical diagnostic model for sciatica developed in primary care patients with low back-related leg pain. PLoS One 2018;13:e0191852. 10.1371/journal.pone.0191852 29621243
24. Stromqvist F, Stromqvist B, Jцnsson B, Karlsson MK. Surgical treatment of lumbar disc herniation in different ages-evaluation of 11,237 patients. Spine J2017;17:1577-85. 10.1016/j.spinee.2017.03.013 28336482
25. Casey E. Natural history of radiculopathy //Physical Medicine and Rehabilitation Clinics. - 2011;22(1):1-5.
26. Konstantinou K, Dunn KM, Ogollah R, Lewis M, van der Windt D, Hay EMATLAS Study Team. Prognosis of sciatica and back-related leg pain in primary care: the ATLAS cohort. Spine J 2018;18:1030-1040.
27. Macki M, Hernandez-Hermann M, Bydon M, et al. Spontaneous regression of sequestrated lumbar disc herniations: Literature review. Clin Neurol Neurosurg. 2014;120:136-41.
28. Hooten WM, Cohen SP. Evaluation and Treatment of Low Back Pain: A Clinically Focused Review for Primary Care Specialists. Mayo Clin Proc. 2015;90(12):1699-1718.
29. Tsiang JT, Kinzy TG, Thompson N, Tanenbaum JE, Thakore NL, Khalaf T, Katzan IL. Sensitivity and specificity of patient-entered red flags for lower back pain. Spine J. 2019 Feb;19(2):293-300.
30. DePalma MG. Red flags of low back pain. JAAPA. 2020 Aug;33(8):8-11.
31. Premkumar A, Godfrey W, Gottschalk MB, Boden SD. Red Flags for Low Back Pain Are Not Always Really Red: A Prospective Evaluation of the Clinical Utility of Commonly Used Screening Questions for Low Back Pain. J Bone Joint Surg Am. 2018 Mar 7;100(5):368-374.
32. Menezes Costa LC, Maher CG, Hancock MJ et al. The prognosis of acute and persistent low- back pain: a meta-analysis. CMAJ 2012;184:E613-E24.
33. Genevay S, Courvoisier DS, Konstantinou K, etal . Clinical classification criteria for radicular pain caused by lumbar disc herniation: the radicular pain caused by disc herniation (RAPIDH) criteria. Spine J2017;17:1464-1471.
34. Hjermstad MJ, Fayers PM, Haugen DF, Caraceni A, Hanks GW, Loge JH, Fainsinger R, Aass N, Kaasa S; European Palliative Care Research Collaborative (EPCRC). Studies comparing Numerical Rating Scales, Verbal Rating Scales, and Visual Analogue Scales for assessment of pain intensity in adults: a systematic literature review. J Pain Symptom Manage. 2011 Jun;41(6):1073-93.
35. Mannion AF, Balague F, Pellise F, Cedraschi C. Pain measurement in patients with low back pain. Nat Clin Pract Rheumatol. 2007 Nov;3(11):610-8.
36. Ailianou A, Fitsiori A, Syrogiannopoulou A, et al. Review of the principal extra spinal pathologies causing sciatica and new MRI approaches. Br J Radiol 2012;85:672-681. 10.1259/bjr/84443179 22374280
37. Longo UG, Loppini M, Denaro L, Maffulli N, Denaro V. Rating scales for low back pain. Br Med Bull. 2010;94:81-144.
38. Brinjikji W., Luetmer PH, Comstock B et al. Systematic literature review of imaging features of spinal degeneration in asymptomatic populations //American Journal of Neuroradiology. - 2015; 36(4): 811-816.
39. Ash LM, Modic MT, Obuchowski NA, Ross JS, Brant- Zawadzki MN, Grooff PN Effects of diagnostic information, per se, on patient outcomes in acute radiculopathy and low back pain. //AJNR Am J Neuroradiol 2008; 29(6):1098-1103
40 Noninvasive Treatments for Acute, Subacute, and Chronic Low Back Pain: A Clinical Practice Guideline From the American College of Physicians.
41. Mercier, F., Claret, L., Prins, K. et al. A Model-Based Meta-analysis to Compare Efficacy and Tolerability of Tramadol and Tapentadol for the Treatment of Chronic Non-Malignant Pain. Pain Ther 3, 31-44 (2014).
42.Stochkendahl M. J. Kjaer P., Hartvigsen J. et al. National Clinical Guidelines for nonsurgical treatment of patients with recent onset low back pain or lumbar radiculopathy //European Spine Journal. - 2018;27(1):60-75.
43. Hartvigsen J, Hancock MJ, Kongsted A, et al. What low back pain is and why we need to pay attention. Lancet 2018; 391: 2356-2367.
44. Urits I., Burshtein A., Sharma M. et al. Low Back Pain, a Comprehensive Review: Pathophysiology, Diagnosis, and Treatment // Current Pain and Headache Reports. 2019; 23:23
45. Chou R. Deyo R, Friedly J. et al. Nonpharmacologic therapies for low back pain: a systematic review for an American College of Physicians Clinical Practice Guideline //Annals of internal medicine. - 2017;166(7):493-505.
46. Olaya-Contreras P., Styf J., Arvidssonet D. et al. The effect of the stay active advice on physical activity and on the course of acute severe low back pain //BMC sports science, medicine and rehabilitation. - 2015;7 (1):19.
47. Vroomen PC, de Krom MC,Wilmink JT, Kester AD, Knottnerus JA. Lack of effectiveness of bed rest for sciatica. N Engl J Med 1999; 340(06):418-423
48. Fernandez M, Hartvigsen J, Ferreira ML, et al. Advice to stay active or structured exercise in the management of sciatica: a systematic review and meta-analysis. Spine (Phila Pa 1976) 2015; 40: 1457-1466.
49. Fernandez M, Ferreira ML, Refshauge KM, et al. Surgery or physical activity in the management of sciatica: a systematic review and meta-analysis. Eur Spine J2016;25:3495-3512.
50. Machado L. A. C., Maher CG, Herbert RD et al. The effectiveness of the McKenzie method in addition to first-line care for acute low back pain: a randomized controlled trial //BMC medicine. - 2010; 8(1):10.
51. Santilli V, Beghi E, Finucci S. Chiropractic manipulation in the treatment of acute back pain and sciatica with disc protrusion: a randomized double-blind clinical trial of active and simulated spinal manipulations. Spine J 2006; 6: 131-7.
52. Rubinstein SM, van Middelkoop M, Assendelft WJJ, de Boer MR, van Tulder MW. Spinal manipulative therapy for chronic low-back pain. Cochrane Database Syst Rev 2011;(2):CD008112.
53. Furlan A. D., Yazdi F., Tsertsvadze A. et al. A systematic review and meta-analysis of efficacy, cost-effectiveness, and safety of selected complementary and alternative medicine for neck and low-back pain //Evidence-Based Complementary and Alternative Medicine. - 2012;2012:953139.
54. Bronfort G, Hondras MA, Schulz CA, Evans RL, Long CR, Grimm R. Spinal manipulation and home exercise with advice for subacute and chronic back-related leg pain: a trial with adaptive allocation. Ann Intern Med 2014; 161: 381-91.
55. Rubinstein SM, de Zoete A, van Middelkoop M, Assendelft WJJ, de Boer MR, van Tulder MW. Benefits and harms of spinal manipulative therapy for the treatment of chronic low back pain: systematic review and meta-analysis of randomised controlled trials. BMJ. 2019 Mar 13;364:l689.
56 Behavioural treatment for chronic low-back pain. Cochrane Database Syst Rev. 2010:CD002014.
57. Lamb S. E. Hansen Z, Lall R., et al. Group cognitive behavioral treatment for low-back pain in primary care: a randomized controlled trial and cost-effectiveness analysis //The Lancet. - 2010;375 (9718):916-923.
58. Sturgeon J. A. Psychological therapies for the management of chronic pain //Psychology research and behavior management. - 2014;7(115-124).
59. Kamper SJ, Apeldoorn AT, Chiarotto A, Smeets RJ, Ostelo RW, Guzman J, et al. Multidisciplinary biopsychosocial rehabilitation for chronic low back pain. Cochrane Database Syst Rev. 2014: CD000963.
60. Cherkin DC, Sherman KJ, Balderson BH, Cook AJ, Anderson ML, Hawkes RJ, et al. Effect of mindfulness-based stress reduction vs cognitive behavioral therapy or usual care on back pain and functional limitations in adults with chronic low back pain: a randomized clinical trial. JAMA. 2016;315:1240-9.
61. Ji M, Wang X, Chen M, Shen Y, Zhang X, Yang J. The efficacy of acupuncture for the treatment of sciatica:A systematic review and meta-analysis. Evid-Based Compl Alternat Med. 2015:1-12.
62. Huang Z, Liu S, Zhou J, Yao Q, Liu Z. Efficacy and Safety of Acupuncture for Chronic Discogenic Sciatica, a Randomized Controlled Sham Acupuncture Trial. Pain Med. 2019 Nov 1;20(11):2303-2310.
63. Massage for low-back pain.
64. Omar AS, Awadalla MA, El-Latif MA. Evaluation of pulsed electromagnetic field therapy in the management of patients with discogenic lumbar radiculopathy. Int J Rheum Dis. 2012 Oct;15(5):e101-8.
65. Andrade R, Duarte H, Pereira R, Lopes I, Pereira H, Rocha R, Espregueira-Mendes J. Pulsed electromagnetic field therapy effectiveness in low back pain: A systematic review of randomized controlled trials. Porto Biomed J. 2016 Nov-Dec;1(5):156-163.
66. Wegner I, Widyahening IS, van Tulder MW, et al. Traction for low-back pain with or without sciatica. Cochrane Database Syst Rev 2013; 8: CD003010.
67. Pinto RZ, Maher CG, Ferreira ML, et al. Drugs for relief of pain in patients with sciatica: systematic review and meta-analysis. BMJ 2012;359:e49710.1136/bmj.e497.
68 Non-steroidal
anti-inflammatory drugs for sciatica.
69. Rasmussen-Barr E., Held U, Grooten WJ et al. Nonsteroidal anti-inflammatory drugs for sciatica: an updated Cochrane review //Spine. - 2017;42(8):586-594.
70. Herrmann WA, Geertsen MS. Efficacy and safety of lornoxicam compared with placebo and diclofenac in acute sciatica/lumbosciatica: an analysis from a randomised, double-blind, multicentre, parallel-group study. Int J Clin Pract. 2009;63:1613-21.
71. Roelofs PD, Deyo RA, Koes BW, Scholten RJ, van Tulder MW. Non-steroidal antiinflammatory drugs for low back pain. Cochrane Database Syst Rev. 2008:CD000396.
72. Kuritzky L, Samraj GP. Nonsteroidal anti-inflammatory drugs in the treatment of low back pain. Journal of Pain Research. 2012;5:579-90.
73. Каратеев А.Е., Насонов Е.Л., Ивашкин В.Т., и др. Рациональное использование нестероидных противовоспалительных препаратов. Клинические рекомендации. Научнопрактическая ревматология. 2018; 56: 1-29.
74. Aglas F, Fruhwald FM, Chlud K. Ergebnisse einer Anwendungsbeobachtung mit Diclofenac/Orphenadrin-Infusionen bei Patienten mit muskuloskelettalen Krankheiten und Funktionsstorungen [Results of efficacy study with diclofenac/orphenadrine infusions in patients with musculoskeletal diseases and functional disorders]. Acta Med Austriaca. 1998;25(3):86-90. German.
75. Castellsague J, Riera-Guardia N, Calingaert B, Varas-Lorenzo C, Fourrier-Reglat A, Nicotra F, Sturkenboom M, Perez-Gutthann S; Safety of Non-Steroidal Anti-Inflammatory Drugs (SOS) Project. Individual NSAIDs and upper gastrointestinal complications: a systematic review and meta-analysis of observational studies (the SOS project). Drug Saf. 2012 Dec 1;35(12):1127-46.
76. Castellsague J, Pisa F, Rosolen V, Drigo D, Riera-Guardia N, Giangreco M, Clagnan E, Tosolini F, Zanier L, Barbone F, Perez-Gutthann S. Risk of upper gastrointestinal complications in a cohort of users of nimesulide and other nonsteroidal anti-inflammatory drugs in Friuli Venezia Giulia, Italy. Pharmacoepidemiol Drug Saf. 2013 Apr;22(4):365-75.
77. Lapeyre-Mestre M, Grolleau S, Montastruc JL; Association Franqaise des Centres Regionaux de Pharmacovigilance (CRPV). Adverse drug reactions associated with the use of NSAIDs: a case/noncase analysis of spontaneous reports from the French pharmacovigilance database 20022006. Fundam Clin Pharmacol. 2013 Apr;27(2):223-30.
78. Yang M, Wang HT, Zhao M, Meng WB, Ou JQ, He JH, Zou B, Lei PG. Network MetaAnalysis Comparing Relatively Selective COX-2 Inhibitors Versus Coxibs for the Prevention of NSAID-Induced Gastrointestinal Injury. Medicine (Baltimore). 2015 Oct;94(40):e1592.
79. Chan FK, Lanas A, Scheiman J, Berger MF, Nguyen H, Goldstein JL. Celecoxib versus omeprazole and diclofenac in patients with osteoarthritis and rheumatoid arthritis (CONDOR): a randomised trial. Lancet. 2010 Jul 17;376(9736):173-9. doi: 10.1016/S0140-6736(10)60673-3.
80. Robertson K, Marshman LAG, Plummer D, Downs E Effect of Gabapentin vs Pregabalin on Pain Intensity in Adults With Chronic Sciatica: A Randomized Clinical Trial. // JAMA Neurol. 2019 Jan 1;76(1):28-34.
81. Mathieson S, Maher CG, McLachlan AJ, et al. Trial of pregabalin for acute and chronic sciatica. N Engl J Med. 2017;376(12):1Ш-1120. doi:10.1056 /NEJMoa1614292
82. Hwang CJ, Lee JH, Kim JH, Min SH, Park KW, Seo HY, Song KS. Gabapentin versus Transdermal Fentanyl Matrix for the Alleviation of Chronic Neuropathic Pain of Radicular Origin: A Randomized Blind Multicentered Parallel-Group Noninferiority Trial. Pain Res Manag. 2019 Feb 4;2019:4905013.
83. Yildirim K., Deniz O., Gureser G. et al. Gabapentin monotherapy in patients with chronic radiculopathy: The efficacy and impact on life quality. J Back and Musculoskeletal Rehabilitation 2009;22:17-20.
84. Давыдов О.С. Противоэпилептические препараты за рамками эпилепсии (применение антиконвульсантов в лечении болевых синдромов). Журнал неврологии и психиатрии им. С.С. Корсакова, 2013; 4: 58-65.
85. Enke O., Anticonvulsants in the treatment of low back pain and lumbar radicular pain: a systematic review and meta-analysis //CMAJ. - 2018;190 (26):E786- E793.
86. Skljarevski V, Zhang S, Desaiah D, Alaka KJ, Palacios S, Miazgowski T, et al. Duloxetine versus placebo in patients with chronic low back pain: a 12-week, fixed-dose, randomized, double-blindtrial. J Pain. 2010;11:1282-90.
87. Макаров С. А., Чурюканов М. В., Чурюканов В. В. Антидепрессанты в лечении боли. Российский журнал боли. 2016. № 3-4 (51). с. 74-84
88. Bruggemann G., Koehler C.O., Koch E.M. Results of a double-blind study of diclofenac + vitamin B1, B6, B12 versus diclofenac in patients with acute pain of the lumbar vertebrae. A multicenter study. Klin Wochenschr. 1990; 68(2): 116-20
89. Mauro G. L., Martorana U., Cataldo P. et al. Vitamin B12 in low back pain: a randomised, double-blind, placebo-controlled study //European review for medical and pharmacological sciences. - 2000; 4:53-58.
90. Mibielli M. A. Diclofenac plus B vitamins versus diclofenac monotherapy in lumbago: the DOLOR study //Current medical research and opinion. - 2009; 25 (11): 2589-2599.
91. Кукушкин М.Л. Витамины группы В (В1, В6, В12) в комплексной терапии болевых синдромов. // Российский журнал боли. - 2019;17 (3):39-45.
92. van Tulder MW, Touray T, Furlan AD, Solway S, Bouter LM. Muscle relaxants for nonspecific low back pain. Cochrane Database Syst Rev. 2003:CD004252
93. Abdel Shaheed C, Maher CG, Williams KA, McLachlan AJ. Efficacy and tolerability of muscle relaxants for low back pain: Systematic review and meta-analysis. Eur J Pain. 2017 Feb;21(2):228-237.
94. Chang WJ. Muscle Relaxants for Acute and Chronic Pain. Phys Med Rehabil Clin N Am. 2020 May;31(2):245-254.
95. Goldberg H, Firtch W, Tyburski M, et al. Oral steroids for acute radiculopathy due to a herniated lumbar disk: a randomized clinical trial. JAMA 2015; 313: 1915- 23.
96. Williams CM, Maher CG, Latimer J, McLachlan AJ, Hancock MJ, Day RO, et al. Efficacy of paracetamol for acute low-back pain: a double-blind, randomized controlled trial. Lancet. 2014;384:1586- 96.
97. Efficacy and safety of paracetamol for spinal pain and osteoarthritis: systematic review and meta-analysis of randomized placebo- controlled trials Mar 31; 350:h1225. doi: 10.1136/bmj.h1225
98. Weinstein JN, Tosteson TD, Lurie JD, et al. Surgical vs nonoperative treatment for lumbar disk herniation: the Spine Patient Outcomes Research Trial (SPORT): a randomized trial. JAMA 2006; 296: 2441-50.
99. Jacobs WC, van Tulder M, Arts M, et al. Surgery versus conservative management of sciatica due to a lumbar herniated disc: a systematic review. Eur Spine J2011;20:513-22.
100. Clark R, Weber RP, Kahwati L. Surgical Management of Lumbar Radiculopathy: a Systematic Review. J Gen Intern Med. 2020 Mar;35(3):855-864.
101. Shriver MF, Xie JJ, Tye EY, et al. Lumbar microdiscectomy complication rates: a systematic review and meta-analysis. Neurosurg Focus 2015; 39(4): E6.
102. Osterman H, Seitsalo S, Karppinen J, Malmivaara A. Effectiveness of microdiscectomy for lumbar disc herniation: a randomized controlled trial with 2 years of follow-up. Spine 2006; 31: 2409-14
103. Chou R, Loeser JD, Owens DK, et al. American Pain Society Low Back Pain Guideline Panel. Interventional therapies, surgery, and interdisciplinary rehabilitation for low back pain: an evidence-based clinical practice guideline from the American Pain Society. Spine (Phila Pa 1976). 2009 May 1;34(10):1066-77.
104. Chou R, Hashimoto R, Friedly J, et al. Epidural corticosteroid injections for radiculopathy and spinal stenosis: a systematic review and meta-analysis. Ann Intern Med 2015; 163: 373-81.
105. Renfrew D. L. Correct placement of epidural steroid injections: fluoroscopic guidance and contrast administration //American journal of neuroradiology. - 1991;12 (5): 1003-1007.
106. Stitz M. Y., Sommer H. M. Accuracy of blind versus fluoroscopically guided caudal epidural injection //Spine. - 1999;24 (13):1371.
107. Ghahreman A., Ferch R., Bogduk N. The efficacy of transforaminal injection of steroids for the treatment of lumbar radicular pain //Pain Medicine. - 2010; 11 (8):1149-1168.
108. Kumar K., Spinal cord stimulation vs. conventional medical management: a prospective, randomized, controlled, multicenter study of patients with failed back surgery syndrome (PROCESS study) //Neuromodulation: Technology at the Neural Interface. - 2005;8(4):213-218.
109. North R. B Spinal cord stimulation versus repeated lumbosacral spine surgery for chronic pain: a randomized, controlled trial //Neurosurgery. - 2005;56 (1):98-107.
110. Kumar K The effects of spinal cord stimulation in neuropathic pain are sustained: a 24-month follow-up of the prospective randomized controlled multicenter trial of the effectiveness of spinal cord stimulation //Neurosurgery. - 2008;63 (4):762-770.
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
|
1. |
Амелин Александр Витальевич |
Профессор кафедры неврологии ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова» МЗ РФ, заведующий лабораторией нейрофизиологии и фармакологии боли Института фармакологии им. А.В. Вальдмана, член Президиума Российского общества по изучению боли, профессор, д.м.н. (г. Санкт-Петербург). |
|
2. |
Ахмадеева Лейла Ринатовна |
Профессор кафедры неврологии ФГБОУ ВО «Башкирский государственный медицинский университет», профессор, д.м.н. (г. Уфа). |
|
3. |
Ачкасов Евгений Евгеньевич |
Заведующий кафедрой лечебной физкультуры и спортивной медицины, профессор кафедры госпитальной хирургии №1 ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, профессор, д.м.н. (г. Москва) |
|
4. |
Баранцевич Евгений Робертович |
Заведующий кафедрой неврологии и мануальной медицины ГБОУ ВПО «Первый Санкт- Петербургский государственный медицинский университет имени академика И.П. Павлова», профессор, д.м.н. (г. Санкт-Петербург). |
|
5. |
Барулин Александр Евгеньевич |
Заведующий кафедрой неврологии, психиатрии, мануальной медицины и медицинской реабилитации института НМФО ФГБОУ ВО «Волгоградский государственный медицинский университет» МЗ РФ, профессор, д.м.н. (г. Волгоград). |
|
6. |
Бахтадзе Максим Альбертович |
Ведущий научный сотрудник лаборатории фундаментальных и прикладных проблем боли ФГБНУ «Научно-исследовательский институт общей патологии и патофизиологии», ассистент кафедры неврологии, нейрохирургии и медицинской генетики лечебного факультета ФГАОУ ВО РНИМУ им. НИ. Пирогова МЗ РФ, к.м.н. (г. Москва). |
|
7. |
Белова Анна Наумовна |
Заведующая кафедрой медицинской реабилитации ФГБОУ ВО «Приволжский исследовательский медицинский университет» МЗ РФ, заслуженный врач РФ, профессор, д.м.н. (г. Нижний Новгород). |
|
8. |
Бельская Г алина Николаевна |
Заведующая многопрофильным клиникодиагностическим центром ФГБНУ Научный центр неврологии, заслуженный врач РФ, профессор, д.м.н. (г. Москва). |
|
9. |
Блохина Вера Николаевна |
Ассистент кафедры неврологии ИУВ ФГБУ «НМХЦ им. Н.И. Пирогова, к.м.н. (г. Москва). |
|
10. |
Быченко Владимир Геннадьевич |
Заведующий отделением лучевой диагностики ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии |
|
|
|
имени академика В.И. Кулакова» МЗ РФ, к.м.н. (г. Москва). |
|
11. |
Головачева Вероника Александровна |
Ассистент кафедры нервных болезней и нейрохирургии института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, к.м.н. (г. Москва) |
|
12. |
Давыдов Олег Сергеевич |
Ведущий научный сотрудник лаборатории фундаментальных и прикладных проблем боли ФГБНУ «Научно-исследовательский институт общей патологии и патофизиологии», член Президиума Российского общества по изучению боли, к.м.н. (г. Москва). |
|
13. |
Доронина Ольга Борисовна |
Доцент кафедры неврологии ФГБОУ ВО Новосибирский Государственный Медицинский университет МЗ РФ, к.м.н. (г. Новосибирск). |
|
14. |
Древаль Олег Николаевич |
Заведующий кафедрой нейрохирургии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» МЗ РФ, член Президиума Российского общества по изучению боли, профессор, д.м.н. (г. Москва) |
|
15. |
Евзиков Г ригорий Юльевич |
Профессор кафедры нервных болезней и нейрохирургии института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, профессор, д.м.н. (г. Москва) |
|
16. |
Загорулько Олег Иванович |
Руководитель клиники изучения и лечения боли ФГБНУ РНЦХ им. Академика Б.В. Петровского, член Президиума Российского общества по изучению боли, д.м.н. (г. Москва). |
|
17. |
Иванова Мария Алексеевна |
Ассистент кафедры нервных болезней и нейрохирургии института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, к.м.н. (г. Москва) |
|
18. |
Исагулян Эмиль Давидович |
Старший научный сотрудник отделения функциональной нейрохирургии НМИЦ Нейрохирургии им. академика Н.Н. Бурденко МЗ РФ, президент Национальной ассоциации нейромодуляции в РФ, к.м.н. (г. Москва) |
|
19. |
Исайкин Алексей Иванович |
Доцент кафедры нервных болезней и нейрохирургии института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, доцент, к.м.н. (г. Москва) |
|
20. |
Искра Дмитрий Анатольевич |
Профессор кафедры нервных болезней Военномедицинской академии им. С.М. Кирова, |
|
|
|
руководитель Северо-Западного общества по изучению боли, профессор, д.м.н. (г. Санкт- Петербург). |
|
21. |
Калинский Павел Павлович |
Профессор института клинической неврологии и реабилитационной медицины ФГБОУ ВО «Тихоокеанский государственный медицинский университет» МЗ РФ, член президиума Российского общества по изучению боли, профессор, д.м.н., заслуженный врач РФ (г. Владивосток). |
|
22. |
Каракулова Юлия Владимировна |
Заведующая кафедрой неврологии им. В.П. Первушина ФГБОУ ВО «Пермский государственный медицинский университет имени академика Е.А. Вагнера», председатель правления Пермской краевой общественной организации «Профессиональное медицинское сообщество Пермского края», член президиума Российского общества по изучению боли, профессор, д.м.н. (г. Пермь) |
|
23. |
Каратеев Андрей Евгеньевич |
Заведующий лабораторией патофизиологии боли и полиморфизма скелетно-мышечных заболеваний ФГБНУ «Научно-исследовательский институт ревматологии имени В.А. Насоновой», член Президиума Российского общества по изучению боли, д.м.н. (г. Москва). |
|
24. |
Кукушкин Михаил Львович |
Заведующий лабораторией фундаментальных и прикладных проблем боли ФГБНУ «Научноисследовательский институт общей патологии и патофизиологии», руководитель Российского общества по изучению боли, профессор, д.м.н. (г. Москва) |
|
25. |
Курушина Ольга Викторовна |
Заведующая кафедрой неврологии, нейрохирургии и медицинской генетики ФГБОУ ВО «Волгоградский государственный медицинский университет» МЗ РФ, профессор, д.м.н. (г. Волгоград). |
|
26. |
Медведева Людмила Анатольевна |
Главный научный сотрудник клиники изучения и лечения боли ФГБНУ РНЦХ им. Академика Б.В. Петровского, член Президиума Российского общества по изучению боли, д.м.н. (г. Москва). |
|
27. |
Меркулова Дина Мироновна |
Руководитель неврологического центра им. Б. М. Гехта, главный невролог департамента здравоохранения ОАО «РЖД», заслуженный врач РФ, профессор, д.м.н. (г. Москва) |
|
28. |
Парфенов Владимир Анатольевич |
Заведующий кафедрой кафедры нервных болезней и нейрохирургии института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, член президиума Российского общества по изучению боли, профессор, д.м.н. (г. Москва) |
|
29. |
Рачин Андрей Петрович |
Заместитель директора по научной деятельности ФГБУ «Национальный медицинский |
|
|
|
исследовательский центр реабилитации и курортологии» МЗ РФ, член правления Всероссийского общества неврологов, профессор, д.м.н. (г. Москва) |
|
30. |
Сергиенко Денис Александрович |
Ассистент кафедры неврологии института ДНО ФГБОУ ВО «Южно-Уральский государственный медицинский университет» МЗ РФ (г. Челябинск) |
|
31. |
Строков Игорь Алексеевич |
Доцент кафедры нервных болезней и нейрохирургии института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, доцент, к.м.н. (г. Москва) |
|
32. |
Хабиров Фарит Ахатович |
Заведующий кафедрой неврологии Казанской государственной медицинской академии - филиал ФГБОУ ДНО «Российская медицинская академия непрерывного профессионального образования» МЗ РФ, член президиума Российского общества по изучению боли, заслуженный деятель науки РТ, профессор, д.м.н. (г. Казань) |
|
33. |
Чурюканов Максим Валерьевич |
Доцент кафедры нервных болезней и нейрохирургии института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Нервый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, старший научный сотрудник клиники изучения и лечения боли ФГБНУ РНЦХ им. академика Б.В.Нетровского, член президиума Российского общества по изучению боли, доцент, к.м.н. (г. Москва) |
|
34. |
Широков Василий Афонасьевич |
Руководитель ННО «Клиника неврологии» Екатеринбургского медицинского научного центра НОЗРНН, профессор кафедры нервных болезней с курсом нейрохирургии, мануальной терапии ФГБУ ВО «Уральский государственный медицинский университет» Минздрава России, член президиума Российского общества по изучению боли, профессор, д.м.н. (г. Екатеринбург) |
|
35. |
Якупов Эдуард Закирзянович |
Заведующий кафедрой неврологии, нейрохирургии и медицинской генетики ФГБОУ ВО «Казанский ГМУ» МЗ РФ, заслуженный врач РТ, профессор, д.м.н. (г. Казань) |
|
36. |
Яхно Николай Николаевич |
Президент Российского общества по изучению боли, академик РАН, профессор кафедры нервных болезней и нейрохирургии института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, профессор, д.м.н. (г. Москва). |
Таблица П1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
|
УДД |
Расшифровка |
|
1 |
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа |
|
2 |
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры |
|
|
исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа |
|
3 |
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая |
|
5 |
Имеется лишь обоснование механизма действия или мнение экспертов |
Таблица П2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
|
УДД |
Расшифровка |
|
1 |
Систематический обзор рандомизированных клинических исследований с применением мета-анализа |
|
2 |
Отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа |
|
3 |
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль» |
|
5 |
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
Таблица П3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
|
УУР |
Расшифровка |
|
А |
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
|
В |
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или |
|
|
удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
|
С |
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Порядок обновления клинических рекомендаций:
Таблица П1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)
Данные клинические рекомендации разработаны с учётом следующих нормативноправовых документов:
- Порядок оказания медицинской помощи взрослому населению при заболеваниях нервной системы (приказ Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. N 926н).
- Приказ Минздрава России от 10.05.2017 №203н «Об утверждении критериев оценки качества медицинской помощи»
- КР400. Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи.
Данные клинические рекомендации разработаны с учётом следующих методических материалов и междисциплинарных консенсусов специалистов:
- Насонов Е.Л., Яхно Н.Н., Каратеев А.Е., и др. Общие принципы лечения скелетномышечной боли: междисциплинарный консенсус. Научно-практическая ревматология. 2016;54(3):247-265.
- Каратеев А.Е., Насонов Е.Л., Ивашкин В.Т., и др. Рациональное использование нестероидных противовоспалительных препаратов. Клинические рекомендации. Научно-практическая ревматология. 2018; 56: 1-29.
- Давыдов О.С., Яхно Н.Н., Кукушкин М.Л., Чурюканов М.В. и др. Невропатическая боль. Клинические рекомендации по диагностике и лечению. Российский журнал боли. 2018. № 4 (57). С. 5-41.
Приложение Б. Алгоритмы действий врача
Данные клинические рекомендации разработаны с учётом показаний, к применению и противопоказаний, способов применения и доз лекарственных препаратов согласно инструкциям по применению лекарственных препаратов, содержащихся в Государственном реестре лекарственных средств
Дискогенная пояснично-крестцовая радикулопатия - медицинский термин, описывающий боли и неврологические нарушения из-за повреждения корешка спинного мозга («защемление нерва»).
Однако важно знать, что грыжи дисков встречаются очень часто у людей без каких-либо жалоб и не требуют специального лечения. Диагноз радикулопатии устанавливается врачом на основании жалоб (боли в спине с распространением в ногу), выявлении нарушений чувствительности, движений, изменений рефлексов.
Когда следует обратиться к врачу?
Если у Вас появились боли в спине, отдающие в ногу, сопровождающиеся онемением или покалыванием, слабостью мышц конечности.
Если при этом отмечаются нарушения мочеиспускания (задержка или недержание мочи), дефекации, онемение в промежности, то следует срочно проконсультироваться с врачом!
Нужны ли дополнительные методы обследования?
Консультация врача с выяснением жалоб, истории заболевания, оценкой соматического состояния и состояния нервной системы позволяет поставить диагноз и назначить лечение без использования инструментальных и лабораторных методов исследования. Если при обследовании врач выявит признаки другого заболевания, он назначит необходимые методы обследования.
Для выявления грыжи диска наиболее часто используется метод магнитнорезонансной томографии (МРТ). Если у вас есть противопоказания к МРТ (например, металлические объекты в организме, кардиостимулятор), то может быть использована рентгеновская компьютерная томография. Обычная рентгенография не позволяет диагностировать грыжу диска.
Как лечится радикулопатия?
Дискогенная пояснично-крестцовая радикулопатия имеет благоприятный прогноз, что связано с постепенным уменьшением грыжи диска и связанных с ней неинфекционных воспалительных изменений. В большинстве случаев в течение нескольких недель боли уменьшаются, восстанавливается трудоспособность.
Очень важно сохранять повседневную активность насколько возможно, потому что это способствует более быстрому восстановлению; и наоборот, длительный (более 3-5 дней) постельный режим замедляет восстановление.
Очень важно обучиться правильной технике выполнения некоторых движений (например, подъем предметов с пола), упражнениям для оптимизации состояния мышц, которые показывают врачи лечебной физкультуры (реабилитологи).
Для уменьшения боли врач может назначить нестероидные противовоспалительные препараты (по рецепту). Если их эффект будет недостаточным, то их можно будет дополнить более сильнодействующими лекарствами (по рецепту).
Если и этого недостаточно, то можно ввести обезболивающие средства в область компрессии спинномозгового корешка, данная процедура проводится только в специализированных центрах квалифицированными специалистами, прошедшими соответствующее обучение.
Нужна ли операция?
В редких случаях, когда возникают нарушения мочеиспускания, дефекации и слабость ног, требуется экстренная операция. В большинстве случаев хирургическое лечение обсуждается, если в течение 6-12 недель не уменьшается боль и не восстанавливается трудоспособность. В таких случаях необходима консультация нейрохирурга для оценки необходимости в операции. Операция позволяет удалить грыжу диска, «освободив» корешок. Объем операции, а также риски ее проведения определяются индивидуально, в зависимости от выраженности симптомов и особенностей расположения грыжи, общего состояния здоровья. Хирургическое лечение позволяет быстрее, чем продолжение консервативного лечения избавиться от боли и восстановить трудоспособность. Однако через длительный период времени (1 год и более с момента заболевания) не отмечается существенных различий между людьми, которые перенесли хирургическое лечение, или продолжили консервативное лечение.
Приложение Г1-ГN. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г 1. Симптомы поражения поясничных и крестцовых корешков
|
Корешок Иррадиация |
Чувствительные |
Проявления |
Изменение |
|
боли |
расстройства |
мышечной слабости |
рефлексов |
|
LI |
Паховая область |
Паховая область |
Сгибание бедра |
Кремастерный |
|
|
|
|
|
|
|
LII |
Паховая область, передняя поверхность бедра |
Передняя поверхность бедра |
Сгибание бедра, приведение бедра |
Аддукторный |
|
LIII |
Передняя поверхность бедра, коленный сустав |
Дистальные отделы передне-медиальной поверхности бедра, область коленного сустава |
Разгибание голени, сгибание и приведение бедра |
Коленный, аддукторный |
LIV Передняя поверхность Медиальная поверхность Разгибание голени, Коленный
бедра, медиальная голени сгибание и приведение
поверхность голени бедра
|
LV |
Заднелатеральная |
Латеральная поверхность |
Тыльное сгибание |
Нет |
|
|
поверхность бедра, |
голени, тыльная |
стопы и большого |
|
|
|
латеральная |
поверхность стопы, I—II |
пальца, разгибание |
|
|
|
поверхность голени, медиальный край стопы до I—II пальцев |
пальцы |
бедра |
|
Приложение Г 2. Шкалы оценки интенсивности боли
Оригинальное название: Visual Analog Scale, Numeric Rating Scale, Verbal Rating Scale Источники:
A.Williamson, B. Hoggart: Pain: a review of three commonly used pain rating scales. Journal of Clinical Nursing. 14:798-804 2005.
Боль: руководство для студентов и врачей : учебн. пособие / под ред. акад. РАМН Н.Н.Яхно. - М. : МЕДпрессинформ, 2010. - 304 с.
Тип - шкала
Назначение: оценка интенсивности боли
Пояснение: ВАШ представляет собой линию 10 см (100 мм), на которой пациенту предлагается сделать отметку, соответствующую интенсивности боли, испытываемой в данный момент (или в течение определенного времени, например за последнюю неделю), пациент делает выбор между «нет боли» и «невыносимая боль». Далее измеряют сантиметром расстояние между началом шкалы («нет боли») и отметкой пациента, сантиметры затем переводят в баллы (1 см = 10мм= 1 баллу).
ЧРШ аналогична ВАШ и является её модификацией. Пациент отмечает один из 11 (иногда используют градацию от 0 до 101) пунктов шкалы, соответствующий интенсивности его боли в настоящий момент.
ВРШ состоит из прилагательных, описывающих боль и расположенных в порядке возрастания её интенсивности. Иногда пользуются шкалой, содержащей прилагательные и цифровые обозначения (0 - «нет боли» 1 - «слабая», 2 - «умеренная», 3 - «сильная», 4 - «очень сильная», 5 - «невыносимая»). Алгоритм работы такой же как с ВАШ.
Обследование соматического статуса у пациентов с ДПКР проводится по общепринятым стандартам, они направлены на выявление специфического заболевания (опухоль, травма, инфекционное или иное заболевание), которое может проявляться болью в спине.
Рекомендуется наблюдение пациента при раздевании с оценкой ограничения движений в поясничном отделе. При осмотре сзади оценивается наличие бокового искривления (сколиоз). При осмотре сбоку отмечается усиление или уменьшение физиологического лордоза в поясничном отделе позвоночника или кифоза. Рекомендуется оценить гипотрофию и (или) асимметричность мышц плечевого пояса верхних конечностей, мышц тазовой области, нижних конечностей. Рекомендуется попросить пациента пройти в одном направлении на носках и вернуться обратно на пятках и (или) предложить постоять на носках или пятках. Затруднение ходьбы (стояния) на носке свидетельствует о возможном поражении первого крестцового корешка, затруднение ходьбы (стояния) на пятке - о возможном поражении пятого поясничного корешка.
Рекомендуется провести пальпацию остистых и поперечных отростков, мест прикрепления мышц и сухожилий к костным выступам. В поясничном отделе оцениваются наклоны в стороны, наклон вперед (доставание руками пола), если это не вызывает боли.
Рекомендуется оценить болевую чувствительность и силу различных мышц нижних конечностей, оценить коленный и ахиллов рефлексы, при подозрении на поражение первого, второго и третьего поясничного корешка - кремастерный и аддукторный рефлексы.
Рекомендуется проведение теста Ласега. Появление или значительное усиление боли при подъеме прямой ноги под углом от 30° до 70° у лежащего на спине пациента (симптом Ласега), а затем ее исчезновение или уменьшение при сгибании ноги в коленном суставе характерны для радикулопатии пятого поясничного и первого крестцового корешков. Если боль появляется при подъеме ноги под углом от 30° до 70°, то тыльное сгибание стопы обычно усиливает боль при дискогенной радикулопатии (симптом Брагарда). Если боль появляется при подъеме ноги более 70°, это не расценивается как патология (наблюдается у большинства здоровых людей). Для дискогенной радикулопатии характерно появление (усиление) боли на стороне поражения при подъеме «здоровой» ноги (перекрестный симптом Ласега), но это менее чувствительный тест.
Диагностическую ценность представляет также исследование симптомов Вассермана и Мацкевича. Симптом Вассермана — появление боли по передней поверхности бедра при подъеме вверх выпрямленной ноги у больного, лежащего на животе, указывает на возможность поражения верхних и средних поясничных корешков. Симптом Мацкевича — появление боли по передней поверхности бедра при сгибании голени у больного, лежащего на животе, указывает на возможность поражения нижних поясничных корешков.
Рекомендуется проведение теста Бонне, теста Бонне-Бобровниковой (воспроизведение боли при пассивном приведение бедра с одновременной ротацией его внутрь у пациента, лежащего на спине) для дифференциальной диагностики с подгрушевидной невропатией седалищного нерва, исследование симптома Патрика (ограничение и болезненность в проекции крестцово-подвздошного сочленения при пассивной ротации кнаружи бедра согнутой в коленном и тазобедренном суставах ноги (пятка касается области коленного сустава другой выпрямленной ноги)) - для дифференциальной диагностики с коксартрозом и патологией крестцово-подвздошного сочленения.
Комментарии. Тесты «натяжения» свидетельствуют о поражении поясничных и крестцовых корешков, но не позволяют определить поражение определенного корешка. На основании только неврологического обследования сложно дифференцировать радикулопатию и поражение пояснично-крестцового сплетения у пациентов без четкой клинической картины корешкового болевого синдрома.
Назначение: оценка мышечной силы в баллах
|
Баллы |
Оценка силы мышц |
|
5 |
Нормальная сила |
|
4 |
Снижение силы при активном сопротивлении при сохраненной возможности совершать движения с преодолением собственной массы конечности |
|
3 |
Невозможность совершать движения, которые преодолевают собственный вес конечности |
|
2 |
Мышца напрягается, но движение конечности не происходит |
|
1 |
Имеются только мышечные фибрилляции |
|
0 |
Отсутствие какой-либо мышечной активности |
Пояснение: для оценки мышечной силы отдельных мышц и групп мышц используется шестибалльная шкала — от 5 до 0. Проводится сравнительная оценка больной и здоровой стороны. Баллом 5 оценивается отсутствие пареза. Парез определяется как легкий при соответствии силы 4 баллам, умеренный — 3 баллам, выраженный — 2 баллам, грубый — 1 баллу и при параличе — 0 баллов. Может использоваться в динамике, модифицированная шкала позволяет рассчитать соотношение силы мышц здоровой и пораженной стороны в процентах.
Теги: пояснично-крестцовая радикулопатия
234567 Начало активности (дата): 17.12.2023 19:13:00
234567 Кем создан (ID): 989
234567 Ключевые слова: боль в нижней части спины, пояснично-крестцовая радикулопатия, спинномозговой нерв
12354567899
Похожие статьи
Дифференцированный нейроортопедический подход к хирургическому лечению пациентов пожилого и старческого возраста с дегенеративной патологией поясничного отдела позвоночникаРентген на дому 8 495 22 555 6 8
Анализ основных параметров работы головного регионального сосудистого центра НИИ СП им. Н.В. Склифосовского
Анализ применения оригинальных металлоконструкций для фиксации переднего отдела тазового кольца
Почему нельзя играть на их поле. Константин Малофеев



