 16.12.2023
16.12.2023
Перелом верхней челюсти
Синдром повреждения верхней глазничной щели — офтальмоплегия (паралич мышц глаза), птоз (опущение верхнего века), отсутствие чувствительности верхнего века и кожи лба, расширение и фиксированное положение зрачка.
Симптом Герена - боли по ходу щели перелома при надавливании указательным пальцем на крючки (снизу вверх) крыловидных отростков клиновидной кости.
Франкфуртская (или глазнично-ушная) горизонталь — плоскость, проходящая через верхние края отверстий наружного слухового прохода (porion) и нижнюю точку нижнего края левой орбиты (orbitele).
Наружный доступ - такой вид оперативного доступа, который выполняется путем последовательного рассечения кожи/слизистой оболочки конъюнктивы и более глубоких слоев мягких тканей для визуализации отломков верхней челюсти.
Внутриротовой доступ - такой вид оперативного доступа, который выполняется в полости рта путем последовательного рассечения слизистой оболочки полости рта, надкостницы, иногда и более глубоких слоев мягких тканей для визуализации отломков верхней челюсти.
Изолированная травма челюстно-лицевой области - травма, при которой имеется одно повреждение в пределах челюстно-лицевой области.
Множественная травма челюстно-лицевой области - травма, при которой имеется несколько повреждений в пределах челюстно-лицевой области.
Множественная травма головы - повреждение нескольких отделов головы (ЧЛО, ЛОР, органа зрения либо головной мозга) в результате воздействия одного или более ранящих снарядов.
Сочетанная травма челюстно-лицевой области - одновременное повреждение челюстнолицевой области с другими анатомическими областями тела (голова, шея, живот, таз, позвоночник, конечности).
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
Верхняя челюсть (maxilla) - парная кость лицевого черепа.
Анатомические особенности верхней челюстиВерхняя челюсть имеет тело и 4 отростка:
1. Лобный отросток
2. Скуловой отросток
3. Альвеолярный отросток (на нем располагаются зубные луночки)
4. Небный отросток верхней челюсти
Отверствия верхней челюсти:
•Выводное отверстие верхнечелюстного синуса - большое отверстие на носовой поверхности верхней челюсти, ведущее в верхнечелюстную пазуху.
•Подглазничное отверстие - располагается на передней поверхности верхней челюсти, является местом выхода из подглазничного канала.
• Альвеолярные отверстия - несколько отверстий на подвисочной поверхности верхней челюсти, через которые проходят сосуды к верхним большим коренным зубам.
Каналы верхней челюсти:
• Подглазничный канал - канал, который начинается бороздой на глазничной поверхности верхней челюсти, проходит внутри неё и открывается на передней поверхности, ниже подглазничного края, подглазничным отверстием; в канале проходят одноименные сосуды и нерв.
• Носослезный канал - образован лобным отростком верхней челюсти, слезной костью и нижней носовой раковиной, соединяет между собой полость глазницы и полость носа. Своё начало канал берёт в нижней части медиальной стенки глазницы, а открывается в нижний носовой ход. По этому каналу слёзная жидкость попадает в полость носа, что особенно заметно при плаче.
• Резцовый канал - непарный костный канал, образующийся при срастании небных отростков правой и левой верхней челюсти; место прохождения сосудов и нервов.
• Большой небный канал - образуется при срастании верхней челюсти и перпендикулярной пластинки небной кости. Сообщает крыловидно-небную ямку с полостью рта; открывается в задней части костного нёба большим небным отверстием. В котором прохождения одноименные сосуды и нервы.
Участвуют в образовании стенок:
1. Глазницы
2. Полости носа
3. Полости рта
4. Подвисочной ямки
5. Крыловидно-небной ямки
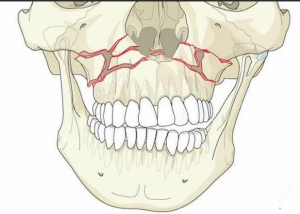
Переломы верхней челюсти по типу Ле-Фор - это сложные переломы костей лицевого черепа, возникающие в результате воздействия травмирующего фактора с высокой кинетической энергии, направленного в направлении структур средней зоны лица.
Переломы верхней челюсти по всем трем типам как правило сопровождаются сотрясением (ушибом) головного мозга и переломом основания черепа.
Перелом верхней челюсти - повреждение верхней челюсти с нарушением ее целостности.
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Механический (травматический) перелом верхней челюсти - повреждение верхней челюсти с нарушением ее целостности при нагрузке, превышающей прочность травмируемого участка кости. [1]
Перелом верхней челюсти может наступить либо в результате прямого удара, либо вследствие сдавления лицевого черепа.
Перелом Ле-Фор I обычно возникает в результате действия горизонтальной силы, прилагаемой к передней части альвеолярного отростка верхней челюсти и направленной несколько вниз.
Переломы Ле-Фор II и III типа локализуются в верхней половине средней зоны лицевого черепа, их локализация, характер и сочетания зависят не столько от точки приложения силы, сколько от направления вектора этой силы относительно Франкфуртской горизонтали.
Горизонтальный удар в верхнюю половину средней зоны лица обычно приводит к возникновению переломов типа Ле-Фор II.
При косом ударе, направленном вниз происходит полное разъединение лицевого черепа и мозгового одела черепа (Ле-Фор III) за счет переломов в области носолобного шва, слезных и решетчатой костей и в области крыши глазницы.
Переломы верхней челюсти часто бывают несимметричными, могут быть односторонними, нередко сочетаются с многооскольчатыми повреждениями костей назоорбитальноэтмоидального комплекса и центральных отделов верхней челюсти.
Смещение отломков в значительной степени зависит от направления действия травмируюшей силы.
Патологический перелом верхней челюсти — полное или частичное нарушение целостности кости в зоне её патологической перестройки (поражения каким-либо заболеванием - остеопорозом, опухолью, остеомиелитом и др. )• [1]
1.3 Эпидемиология заболевания или состояния
(группы заболеваний или состояний)
Переломы верхней челюсти составляют от 2 до 5 % от всех переломов костей лицевого отдела черепа. [2]
Из всех переломов верхней челюсти наиболее часто возникает перелом по нижнему типу (Ле- Фор I) - 52-53%, перелом по типу Ле-Фор II встречается в 35-37 %, реже всего происходит черепно-лицевое разъединение (Ле-Фор III) - 13-15 %.
Ведущее место среди причин переломов верхней челюсти занимает дорожно-транспортная травма - 63% и травма, обусловленная падением с высоты - 27%, на третьем месте травма - полученная в быту - 10% [2].
В Российской Федерации чаще всего переломы верхней челюсти наблюдаются в летнее время года.
Множественная травма у лиц с тяжелой сочетанной травмой ЧЛО встречается более чем у 70% пациентов и распределяется следующим образом: верхняя челюсть - 22,3%, орбита - 21,4%, кости носа - 17,3%, скуловая кость - 11,9%, нижняя челюсть - 9,6% и небная кость. Повреждение зубов наблюдалось в 5,8%, раны тканей полости рта (язык, десна и губы) - в 1,7%. Повреждение органа зрения (травма зрительного нерва, отрыв глазного яблока, травма конъюнктивы и повреждение роговицы и склеры) и слуха (барабанной перепонки и слуховых косточек) наблюдалось соответственно в 5,4% и 1,3 %. [1,2]
Травма верхней челюсти в 10% случаев сопровождалась субарахноидальным кровоизлиянием.
Что касается гендерных различий, то соотношение количество переломов верхней челюсти у мужчин и женщин характеризуется преобладанием у лиц мужского пола. Приводится соотношение 8:1 и 9: 1. [1,2]
По данным большинства авторов, наибольшее количество переломов верхней челюсти приходится на пострадавших в возрасте от 20 до 30 лет. Менее, чем в 1% случаев переломы верхней челюсти встречаются у детей и у лиц пенсионного возраста.
Особенности переломов челюсти у детей: чаще возникают при падении с высоты, драках, ударах качелями, автомобильных происшествиях, во время игр, и др.
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
S02.4 - Перелом скуловой кости и верхней челюсти
1.5 Классификация заболевания или состояния
(группы заболеваний или состояний)
Переломы верхней челюсти делятся на две основные группы: огнестрельные и неогнестрельные.
В отличие от неогнестрельных переломов верхней челюсти, огнестрельные переломы возникают в месте приложения силы ранящего снаряда, и могут носить осколочный характер с привлечением костей лица.
Классификации огнестрельных повреждений верхней челюсти предлагали различные авторы: И. Вильга, 1919; Me Indol, 1941; Erich, 1942; Лукомский И.Г., 1943; Курляндский В.Ю., 1944; ЗбаржЯ.М., 1965.
Наиболее принятой является классификация огнестрельных переломов верхней челюсти Д.Е.Танфильева, предложенная после обобщения и анализа опыта Великой Отечественной Войны.
|
По характеру повреждения |
По характеру перелома |
По локализации |
По виду ранящего |
|
|
|
|
|
|
снаряда |
|
1. Сквозные |
А. Изолированные |
1. Линейные |
1. В пределах |
1. Пулевые |
|
2. Слепые |
а) с повреждением небного |
2. Осколочные |
зубного ряда |
2. Осколочные |
|
3. Касательные |
отростка |
3. Дырчатые |
2. За пределами |
|
|
|
б) без повреждения небного |
4. Со смещением |
зубного ряда |
|
|
|
отростка |
ОТЛОМКОВ |
|
|
|
|
Б. Комбинированные |
4 а. Без смещения |
|
|
|
|
В. Одиночные |
ОТЛОМКОВ |
|
|
|
|
Г. Множественные |
5. С изъяном кости (в |
|
|
|
|
Д. Проникающие в полость |
том числе и отрывы) |
|
|
|
|
рта и носа |
5 а. Без изъяна кости |
|
|
|
|
Е. Не проникающие в |
б.Односторонние |
|
|
|
|
полость рта и носа |
б а. Двухсторонние б б. Сочетанные |
|
|
1.5.2. Классификация неогнестрельных переломов верхней челюсти
Перелом I тип по Ле-Фор (нижний тип), также известный как перелом Еерена (Guerin) или зубо-альвеолярный перелом, проявляющийся в отделении альвеолярного отростка верхней челюсти и твердого неба от остальных костей средней зоны лицевого черепа.
Линия перелома идет от основания грушевидного отверстия через основание альвеолярного отростка, скулоальвеолярный гребень, бугор верхней челюсти по направлению к крыловидным отросткам, вследствие чего последний отделяется от тела челюсти обычно вместе с твердым небом. Перелом, как правило, не сопровождается большим смещением. Наблюдаются нарушение зубных рядов, подвижность отломков. Может быть кровотечение из носа, так как страдает слизистая оболочка дна гайморовой пазухи и полости носа.
Перелом II типа по Ле-Фор (средний тип), или «суборбитальный», известен как «пирамидальный» перелом. При этом типе перелома верхней челюсти возникает костный фрагмент верхней челюсти пирамидальной формы, который может смещаться относительно других костей средней зоны костей лицевого черепа. Вершина пирамиды находится чуть ниже носолобного шва. Линия перелома располагается ниже места сочленения носовых костей и лобных отростков верхней челюсти с носовой частью лобной кости, далее переходит на внутреннюю стенку глазницы, возможно захватывая слезную кость, затем на нижнюю стенку глазницы и выходит на нижнеглазничный край по скуловерхнечелюстному шву. Происходит отрыв верхней челюсти вместе с носовыми костями и частью орбиты от скуловой кости и основания черепа. При этом наблюдаются кровотечение из носа, кровоподтеки в области нижних век («симптом очков»), отек лица, нарушение прикуса вследствие смещения челюсти.
Перелом III типа по Ле-Фор (верхний тип), также известный как «черепно-лицевое разъединение» или «суббазальный» перелом, приводит к полному отделению лицевых костей от основания черепа. Перелом III типа Ле-Фор, в отличие от I и II типов, включает и перелом скуловой кости. Линия перелома располагается ниже места сочленения носовых костей и лобных отростков верхней челюсти с носовой частью лобной кости, далее переходит на внутреннюю стенку глазницы, затем на дно, образованное глазничными поверхностями верхней челюсти и скуловой кости, проходит через наружную стенку глазницы и выходит на наружный ее край в области скулолобного шва.
Линия перелома проходит также через переносицу и глазницу, но в отличие от второго типа вместе с челюстью отламывается скуловая кость, поэтому все симптомы выражены более резко.
Комментарии: в клинической практике достаточно редко встречаются переломы верхней челюсти которые абсолютно точно соответствуют типам, описанным Ле-Фор. Чаще встречается сочетание нескольких видов переломов верхней челюсти с одной или разных сторон, например: перелом верхней челюсти по типу Ле-Фор I, II справа и Ле-Фор II, III слева.
Близкими по клиническому течению к переломам Ле-Фор II и Ле-Фор III являются варианты Вассмуида, которые отличаются тем, что кости носа остаются неподвижными, поскольку линия перелома проходит от верхнего края грушевидного отверстия к нижне-медиальному углу глазницы (так называемая «медиальная косая линия») и дальше идет по линиям, переломов верхней челюсти по типу Ле-Фор II и Ле-Фор III.
Вассмунд I - это перелом по типу Ле-Фор II, но без повреждения костей носа. При переломе по типу Вассмунд I перелом идет от края грушевидной апертуры через основание лобного отростка, нижнеглазничный край и далее по дну орбиты по направлению к медиальному краю нижнеглазничной щели
Вассмунд II - это перелом по типу Ле-Фор III, но без повреждения костей носа. При переломе по типу Вассмунд II линия перелома по типу Вассмунд I сочетается с переломом по скуловерхнечелюстному сочленению
Вассмунд III - линия перелома начинается по типу Вассмунд I, далее располагается горизонтально по дну орбиты, переходя на наружный ее край.
Сагиттальные (односторонние) переломы возникают, когда отламывается только одна (правая или левая) верхняя челюсть. Снаружи линия перелома проходит в типичном месте, а внутри (медиально) - по средней линии (по небному шву, соединяющему обе верхнечелюстные кости в одну верхнюю челюсть).
Переломы отростков верхней челюсти:
• альвеолярного (отламывается часть отростка с несколькими зубами), лобного (чаще бывает односторонним)
• твердого неба (возникает при падении на выступающий предмет).
Перелом передней стенки верхнечелюстной пазухи, который является оскольчатым.
Оскольчатые переломы центральных отделов верхней челюсти, сочетающиеся с переломами костей назоорбиталъноэтмоидалъного комплекса
• Свежие (до 14 дней после травмы),
• Застарелые (от 14 до 28 дней после травмы)
• Неправильно консолидированные (свыше 28 дней после травмы).
Если от момента перелома (факта последнего движения отломков) прошло более 28 суток, то такой перелом не относится к данной группе заболеваний и кодируется по МКБ - Т90.2 - Последствия перелома черепа и костей лица.
• Линейные;
• Оскольчатые
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
При пальпации кожи можно определить крепитацию - ощущение «похрустывания» или «потрескивания», возникающее в результате проникновения воздуха из воздухоносных путей в подкожную клетчатку.
Подвижность костей носа отмечается только при сочетании перелома верхней челюсти с переломом костей назоорбитальноэтмоидального комплекса. При этом также, как правило, отмечается увеличение межкантального расстояния.
Симптомы «плавающего неба» можно определить при пальпации: врач правой руки захватывает переднюю группу зубов и неба, а левую помещает на щеки снаружи. Затем проводит легкие качающиеся движения вперед, вниз и назад. При вколоченных переломах подвижность отломков таким образом определить нельзя. В этих случаях нужно прощупать крыловидные отростки клиновидной кости. При этом, если есть перелом тела верхней челюсти одного из трех типов, больной чувствует боль.
Симптом «ступеньки» (по типу Ле-Фор II) из-за смещения отломков области скуловерхнечелюстного сочленения. Так же пальпаторно в полости рта можно определяться ступенька с острыми краями в области скуло-альвеолярного гребня.
При сочетании перелома верхней челюсти с повреждением скуловых костей может проявляться «скуловой синдром» - понижение чувствительности в зоне иннервации скуло-лицевой и скуло - височной ветвей верхнечелюстного нерва, снижение функциональной активности отдельных мимических мышц.
Может наблюдаться нарушение прикуса, поскольку происходит смещение отломков, изменение взаиморасположения верхней и нижней зубных дуг, нарушение фиссурно-бугорковых контактов. Довольно часто возникает открытый прикус из-за того, что вся верхняя челюсть опускается вниз, поворачиваясь вокруг своей поперечной оси.
Наблюдается удлинение или уплощение средней зоны лица за счет смещения отделенной верхней челюсти вниз и назад.
Так же отмечаются положительные симптомы Малевича и Герена.
Часто переломы верхней челюсти сочетаются с переломами костей носа, костей, формирующих дно глазницы и лобную пазуху, повреждениями органа зрения и ЛОР-органов, ЧМТ. В этих случаях клиническая картина перелома верхней челюсти будет дополняться симптомами, характерными для вышеперечисленных состояний.
Для переломов верхней челюсти характерен быстро нарастающий отек мягких тканей лица, нередко сочетающийся с кровоизлиянием в параорбитальную клетчатку (симптом «лица панды»).
При переломах верхней челюсти часто отмечается носовое кровотечение, иногда сочетающееся с назальной ликвореей.
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза/состояния:
- анамнестические данные (наличие факта травмы, кровотечения из носа и др.);
физикальное обследование (изменение формы лица, отеки, кровоподтеки, нарушение прикуса, патологическая подвижность и крепитация костных отломков, подкожная эмфизема, носовое кровотечение, затруднение носового дыхания, гипестезия кожи лица и зубов верхней челюсти, при перкуссии звук треснувшего горшка и др.);
- инструментальное обследование (наличие линий переломов, дислокации костных фрагментов по рентгенологическим данным, изменение положения глазного яблока и т.д.).
2.1 Жалобы и анамнез
При переломе переломом верхней челюсти рекомендуется оценить общее состояние пациента, в том числе сознание (ясное, спутанное, заторможенное, бессознательное), выяснить была ли потеря сознания и на какой срок, нарушение памяти (амнезия - ретроградная, эпизодическая и др.) [6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
При сборе анамнеза у пациентов с подозрением на перелом верхней челюсти рекомендуется уточнить механизм травмы, уделить особое внимание вопросам обстоятельств получения травмы. Отмечать дату и время травмы, точный адрес или приблизительное место, если пациент затрудняется вспомнить. Если травма получена в результате побоев, то в медицинской документации необходимо отметить кто нанес травму, его ФИО, если травма получена в результате ДТП, то отмечаются обстоятельства и государственные регистрационный знак транспортного средства для обеспечения в дальнейшем проведения процессуальных действий [1,6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
При сборе анамнеза у пациентов с подозрением на перелом верхней челюсти рекомендуется уточнять, был ли факт головокружения, тошноты, рвоты, головной боли, потери сознания, потери памяти для верификации ЧМТ и своевременного назначения консультации врача-невролога (нейрохирурга) [1,6,7,8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Если при сборе анамнеза у пациентов с подозрением на перелом верхней челюсти выясняются обстоятельства противоправных действий, или травма получена в результате дорожно-транспортных происшествий, об этом рекомендуется незамедлительно сообщить в правоохранительные органы установленным порядком (приказ Министерства здравоохранения и социального развития Российской Федерации N 565н от 17 мая 2012 года «Об утверждении Порядка информирования медицинскими организациями органов внутренних дел о поступлении пациентов, в отношении которых имеются достаточные основания полагать, что вред их здоровью причинен в результате противоправных действий»). [1]. Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
2.2 Физикальное обследование
У всех пациентов с подозрением на перелом верхней челюсти рекомендуется в обязательном порядке проводить физикальное обследование для уточнения диагноза и определения тактики лечения [1,2,7]:
- оценка общего состояния пациента;
- осмотр челюстно-лицевой области и полости рта;
- пальпацию и перкуссию челюстно-лицевой области;
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
При осмотре больного с подозрением на перелом верхней челюсти рекомендуется определить прикус для выявления изменения взаимоотношений верхней и нижней зубных дуг, которое наблюдается при смещении отломков. [1,7].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
При осмотре больного с подозрением на перелом верхней челюсти рекомендуется с помощью иглы оценивать чувствительность в области лица для выявления компрессии ветвей тройничного нерва отломками костей верхней челюсти [4,10].
Комментарии: достаточно часто наблюдается снижение кожной чувствительности в зоне иннервации подглазничного нерва (нижнее веко, подглазничная область, скат носа и верхняя губа, зубы со стороны повреждения).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
При осмотре больного с подозрением на перелом верхней челюсти рекомендуется обращать внимание на симптом очков - кровоизлияние в клетчатку век для верификации диагноза и проведения дифференциальной диагностики. [4,10].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: похожая симптоматика встречается и при переломе костей основания черепа. Отличие заключается во времени его появления и распространенности. При переломах верхней челюсти симптом очков возникает сразу же после травмы и имеет распространенный характер, а при изолированных переломах костей основания черепа - не ранее, чем через 12 часов (чаще через 24-48 часов) после травмы и не выходит за пределы круговой мышцы глаза.
При осмотре больного с перелом верхней челюсти и подозрением на перелом основания черепа рекомендуется использовать пробу двойного пятна или носового платка для выявления ликвореи [6,12].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: симптом выявить сложно из-за сопутствующего кровотечения.
При осмотре больного с перелом верхней челюсти рекомендуется оценивать энофтальм, гипофтальм, экзофтальм, нарушение глазодвигательной функции, изменение функции зрения, в том числе уменьшение остроты зрения и диплопию для выявления перелома стенок глазницы и наличия ретробульбарной гематомы, исключить/подтвердить синдром повреждения верхней глазничной щели. [6, 9, 14].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Пальпацию пациентов с переломом верхней челюсти рекомендуется выполнять, захватив указательным и большим пальцем одной руки альвеолярный отросток во фронтальном отделе и осторожно перемещая верхнюю челюсть в передне-заднем направлении с целью определения подвижности костных отломков. Пальцы другой руки в этот момент располагаются в проекции предполагаемых переломов в области носа или нижнеглазничного края. [1,11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
2.3 Лабораторные диагностические исследования
Лабораторные диагностические исследования рекомендуется выполнять пациентам с переломом верхней челюсти в ходе подготовки и планирования хирургического вмешательства для исключения противопоказаний к его выполнению [10].
Уровень убедительности рекомендаций – A (уровень достоверности доказательств – 3)
Лабораторные диагностические исследования на этанол (определение концентрации этанола в крови методом газовой хроматографии или количественное определение этанола в моче методом газовой хроматографии) рекомендуется выполнять всем пациентам с переломом верхней челюсти при подозрении на острую алкогольную интоксикацию, а также в случаях, если травма получена в результате дорожно-транспортного происшествия или на производстве [1,10].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5)
2.4 Инструментальные диагностические исследования
Всем пациентам с переломом верхней челюсти на диагностическом этапе рекомендуется выполнение компьютерной томографии челюстно-лицевой области для определения наличия, локализации и характера перелома [1,3].
Уровень убедительностти рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: пациенту с подозрением на перелом верхней челюсти рекомендуется выполнение рентгенологического исследование в объеме: прямой и боковой (со стороны повреждения) проекции черепа, аксиальной и полуаксиальной проекциях. Рентгенологические контрфорсы верхней челюсти могут наслаиваться на структуры других костей лицевого черепа, поэтому диагностика переломов, особенно без смещения отломков, достаточно затруднительна. Поэтому, при необходимости, производится конусно-лучевая томография или спиральная компьютерная томография средней зоны лицевого черепа.
2.5 Иные диагностические исследования
Всем пациентам с переломом верхней челюсти на этапе постановки диагноза рекомендуется консультация врача-невролога (нейрохирурга) для исключения или подтверждения ЧМТ [1,6,18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
При наличии у пациента с переломом верхней челюсти признаков повреждения и/или патологических изменений ЛОР органов (гемосинус и др.) рекомендуется проведение консультации врача-оториноларинголога для уточнения диагноза и тактики обследования [5,8,16].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 5)
При наличии у пациента с переломом верхней челюсти глазодвигательных нарушений, энофтальма, гипофтальма, гифемы, анизокории, диплопии, изменении остроты зрения и других проявлений повреждения органа зрения на этапе постановки диагноза рекомендуется выполнение консультации врача-офтальмолога для уточнения диагноза и тактики обследования [17,18,19].
Уровень убедительности рекомендаций – С (уровень достоверности доказательств – 4)
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
3.1. Консервативное лечение
Всем пациентам с переломом верхней челюсти согласно современной концепции «Pain management» в хирургии рекомендуется назначать обезболивающие препараты в соответствие с принципом первоочередности определения интенсивности болевого синдрома, с учетом возможных противопоказаний к назначению наиболее часто используемых групп – анальгетики и нестероидные противовоспалительные препараты (НПВП) [24,44,45].
Уровень убедительности рекомендации С (уровень достоверности доказательств - 5)
Комментарии: с целью уменьшения боли используются различные обезболивающие препараты [1,6,12,44,45].
Дифференциальный подход к выбору препарата для обезболивания:
- слабая боль – парацетамол**,
- умеренная –НПВП (ибупрофен**, диклофенак**, кеторолак**, кетопрофен**) или комбинации парацетамол**+опиоидный анальгетик; НПВП+ опиоидный анальгетик,
- интенсивная – опиоиды (морфин**, тримеперидин**, фентанил**, трамадол**).
В отдельных случаях пациентам в рамках мультимодальной анальгезии для снижения интенсивности послеоперационной боли, снижения толерантности к опиоидам и снижения риска развития хронического болевого синдрома и его лечения могут быть назначены «адъювантные» препараты из группы: антагонисты NMDA-рецепторов- кетамин**; Габапентиноиды-габапентина и прегабалина**[45,46,47]
Пациентам с черепно-мозговой травмой, не рекомендуется назначение наркотических анальгетиков.
Всем пациентам, которым планируется хирургическое лечение перелома верхней челюсти рекомендуется проводить профилактику инфекционных осложнений в области хирургического вмешательства (ИОХВ)[46,47,48,49,50].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Всем пациентам с переломом верхней челюсти при проведении ПАП рекомендуется доза антибиотика, соответствующая разовой терапевтической дозе данного препарата [50]
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Всем пациентам с переломом верхней челюсти при проведении ПАП рекомендовано производить дополнительное интраоперационное введение разовой дозы антибиотика при продолжительности операции, превышающей 2 периода полувыведения препарата, а также при массивной интраоперационной кровопотере [46,48,49,50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Пациентам с переломом верхней челюсти при проведении ПАП рекомендовано однократное введение антибиотика; при необходимости продления профилактики препарат отменяют не позднее, чем через 24 часа после операции, даже при наличии дренажа [46,47,48,49,50].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 5).
Все переломы верхней челюсти требуют проведения ПАП, поскольку все они условно могут считаться открытыми и отнесены к II – III типу ран.
Так при нижнем типеЛе-Фор I – сообщение будет через периодонтальную щель, при среднем типеЛе-Фор II нарушается целостность слизистой верхнечелюстного синуса, а при верхнем типеЛе-Фор III происходит черепно-лицевое разъединение
Антибактериальные препараты для ПАП у пациентов с переломами верхней челюсти [46,47,48,49,50].
|
Препараты выбора |
Альтернативные препараты* |
Время введения |
Способ введения |
Примечания |
Категория рекомендаций |
|
Цефазолин**13 1,0-2,0- 3.0 г+ Метронидазол** 0,5-1,0 г; либо Цефуроксим** 1,5 г +Метронидазол**0,5- 1.0 г; Либо амоксициллин + [клавулановая кислота]** 1,2 г |
Ванкомицин**а,с 15 мг/кг |
За 30-60 мин. до разреза |
Внутривенно капельно |
ПАП проводится однократно, за исключением контаминированных операций при которых антибиотики ПАП вводятся не более 24 часов после операции |
в |
|
# Клиндамицин** 0,6-0,9 г [48,49,50,52] ± # Гентамицин*^ 1,5 мг/кг (не более 120 мг) [49,50,52] |
Комментарии: а аллергия на пенициллины, высокий риск MRSA;
ъ при массе тела пациента менее 80 кг- доза цефазолин** 1 г, при массе от 80 кг до 130 кг-2 г, при массе тела более 130 кг-3 г;
с- за 120 минут до разреза при применении ванкомицина** d- расчет дозы гентамицина проводят на идеальную массу тела.
При переломе верхней челюсти с IV типом раны «инфицированная рана» - при старой травме, предшествующей инфекции, наличии гнойного отделяемого, нежизнеспособных тканей, всем пациентам рекомендуется проведение антибиотикотерапии [46,47,48,49,50].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 5)
• У пациентов с переломом верхней челюсти с нарушением целостности стенок верхнечелюстного синуса рекомендовано назначение деконгестантов местного действия с целью уменьшения отека слизистой оболочки верхнечелюстного синуса и соустья с полостью носа для улучшения его дренажной функции и профилактики воспалительного процесса [26, 51].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств 5)
3.2. Транспортная иммобилизация верхней челюсти
Показания: подозрение на перелом верхней челюсти.
Противопоказания: бессознательное состояние пациента, тошнота, рвота (из-за угрозы асфиксии).
Обезболивание: для данного вида лечения обезболивание не требуется. Обезболивание проводится в рамках симптоматической обезболивающей терапии.
• Пациентам с переломом верхней челюсти рекомендуется выполнять транспортную иммобилизацию отломков верхней с целью уменьшения болевого синдрома и кровотечения из щели перелома до проведения дообследования и принятия решения о целесообразности проведения дополнительных методов лечения.
Комментарии: транспортная иммобилизация верхней челюсти может выполняться бинтовой подбородочно-теменной повязкой, эластичной подбородочной пращей Померанцевой- Урбанской, стандартной транспортной повязкой, эластичными бинтами и др. [1].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
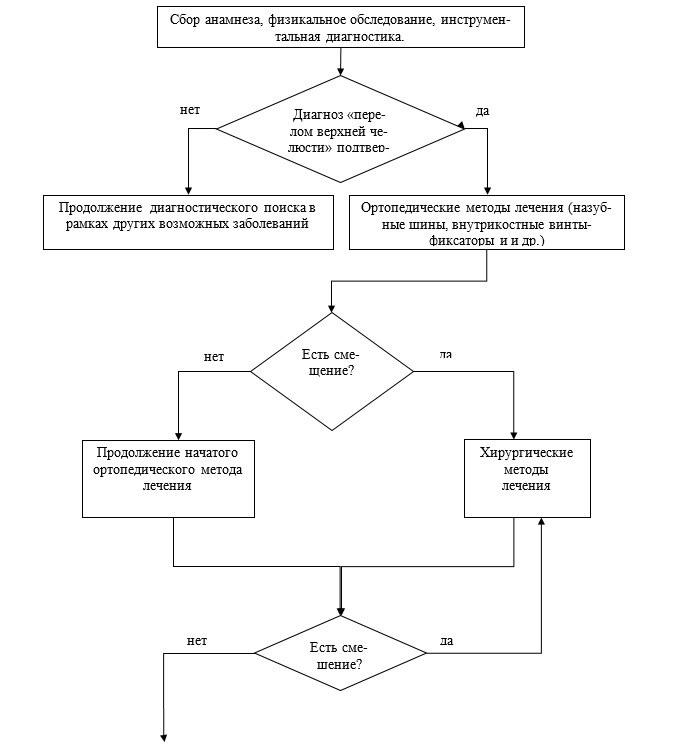
3.3. Ортопедический метод лечения
Показания: наличие перелома верхней челюсти.
Противопоказания: черепно-мозговая травма средней или тяжелой степени, при нестабильности основных гемодинамических параметров, тошнота, рвота (из-за опасности аспирационной асфиксии). Наличие такого смещения отломков верхней челюсти, при котором проведение ортопедического лечения нецелесообразно, а сразу требуется проведение хирургическо-ортопедического или хирургического лечения.
Обезболивание: для данного вида лечения обычно выполняется местная (аппликационная, инфилыпрационная, проводниковая) анестезия. Так же проводится системное обезболивание в рамках симптоматической терапии.
• Ортопедический метод лечения рекомендуется выполнять пациентам с переломом верхней челюсти для попытки репозиции и иммобилизации отломков в удовлетворительном положении. [1,3].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4)
Комментарии: данный метод лечения заключается в том, что пострадавшему к зубам на верхней и нижней челюстях фиксируют стандартные шины назубные ленточные или изготавливаются индивидуальные шины из проволоки.
Также могут применяться внутрикостные винты-фиксаторы, устанавливаемые в межкорневых промежутках альвеолярных отростков/частях челюстей. Между крючками шин на верхней и нижней челюсти (внутрикостными винтами-фиксаторами) накладывают межчелюстную эластичную резиновую тягу. При этом методе лечения необходима последующая иммобилизация нижней челюсти с помощью эластичной подбородочной пращевидной повязки.
Шина Порта - применяется при иммобилизации беззубых челюстей при их переломах. Представляет собой два пластмассовых базиса (верхней и нижней челюсти) с пластмассовыми окклюзионными валиками, соединенными монолитно по их окклюзионной поверхности. Для питания пациента в передней части валиков вырезают отверстие. Шину применяют вместе с головной повязкой.
• Всем пациентам с переломом верхней челюсти после ортопедического вмешательства рекомендуется выполнение контрольного рентгенологического обследования, с целью подтверждения сопоставления костных фрагментов в анатомически правильном положении. [1]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
3.4. Хирургическо-ортопедический способ лечения
Данный метод лечения не рекомендуется выполнять пациентам с изолированной травмой челюстно-лицевой области, поскольку предполагает не достаточно точную репозицию отломков и не достаточно стабильную фиксацию.
Хирургическо-ортопедический способ лечения может применяется у пациентов с тяжелой сочетанной челюстно-лицевой травмой ввиду своей низкой травматичности и малой продолжительности вмешательства в качестве противошоковых мероприятий на первом этапе «Damage Control».
Боле подробно методики хирургическо-ортопедический способа лечения, показания, противопоказания и обезболивание описано в рекомендациях по лечению пациентов с сочетанной челюстно-лицевой травмой.
3.5. Хирургическое лечение
Показания: перелом верхней челюсти с выраженным смещением отломков.
Противопоказания: крайне тяжелое состояние пациента, не позволяющее выполнить точную открытую репозицию и жесткую иммобилизацию отломков верхней челюсти.
Комментарии: В соответствии с тактикой оказанием специализированной хирургической помощи пациентам с тяжелой сочетанной шокогенной травмой по принципу «Damage Control» рекомендуется выполнение открытой репозиции и жесткой иммобилизации отломков челюстей после стабилизации общего состояния пациента, с учетом прогноза риска развития гнойно-воспалительных осложнений.
• Операции по поводу перелома дна глазницы рекомендуется выполнять под общим обезболиванием с интубацией через нос (для возможности достижения привычного прикуса). [5,6]
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5
Комментарии: при искривлении носовой перегородки, выраженном кровотечении, технических сложностях может выполняться субментальная интубация или через трахеостому.
• Пациентам с переломом верхней челюсти, у которых имеется смещение отломков и/или выраженная их подвижность рекомендуется выполнять операцию открытой репозиции и жесткой иммобилизации отломков металлическими пластинами (титановые/ биодеградируемые имплантаты) [20,21,22,23,24,25,26,27,28,29].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4
Комментарии: Рекомендуется дополнительно одевать теменно-подбородочную пращевидную повязку.
Всем пациентам с переломом верхней челюсти после хирургического вмешательства рекомендуется выполнение контрольного рентгенологического обследования, с целью подтверждения сопоставления костных фрагментов в анатомически правильном положении. [1]
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
3.6 Диетотерапия
• Пациентам с переломом верхней челюсти, у которых нарушены все компоненты акта приема пищи (сосание, жевание и глотание) рекомендуется первая челюстная диета (кормление пациента через зонд). [6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
Комментарии: В этом случае введение пищи в рот не только бесполезно, но и опасно, так как возможна ее аспирация. Пища размельчается не только с помощью мясорубки, но и протирается через густое сито и даже процеживается, чтобы исключить попадание в нее трудно измельчаемых частей (растительной клетчатки, прожилок мяса и т. n.J. Сливкообразная консистенция пищи позволяет свободное ее прохождение непосредственно в желудок через желудочный или дуоденальный зонд, введенные через нос или рот. При необходимости можно достичь еще большего разжижения путем добавления бульона, молока, кипяченой воды.
• Пациентам с переломом верхней челюсти, у которых у которых сохранены глотательные функции и функция сосания рекомендуется вторая челюстная диета для адекватного питания. [6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5)
Комментарии: пища при этом виде диеты доводится до кашицеобразного состояния путем пропуска ее через мясорубку, а для необходимого разжижения разбавляется бульоном, молоком и даже теплой кипяченой водой до сметаноподобной консистенции. Такая пища легко проходит через резиновую дренажную трубку, надетую на носик поильника.
Разница между челюстной первой и челюстной второй диетами заключается лишь степенью размельчения компонентов.
4. Медицинская реабилитация и санаторно- курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
• Всем пациентам, перенесшим хирургическое лечение по поводу перелома верхней челюсти, рекомендуется проведение реабилитационных мероприятий целью которых является полное социальное и физическое восстановление пациента [30].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5)
Комментарий: Необходимость реабилитации пациентов обусловлена травмой челюстно¬лицевой области. Наличие послеоперационных ран (нарушение целостности) в указанной эстетически значимой анатомической области, их заживление, болевой синдром различной степени выраженности и возможные нарушения функции мимических мышц, жевания, а так же неврологические расстройства могут приводить к значительной социальной дезадаптации и снижать качество жизни пациентов данной категории.
Общие принципы реабилитации после хирургического лечения переломов верхней челюсти:
• Комплексная оценка исходного состояния пациента и формулировка программы реабилитации:
• Составление плана необходимых для реабилитации диагностических и лечебных мероприятий;
• Мультидисциплинарный принцип организации реабилитационной помощи;
• Контроль эффективности проводимой терапии в процессе восстановительного лечения и по окончании курса реабилитации.
Этапы реабилитации пациентов после хирургического лечения:
1- й этап - ранняя реабилитация, со 7 по 10 сутки после хирургического вмешательства. В данный период пациент находится на реабилитационном стационарном лечении в течение 3-5 дней, после чего дальнейшая реабилитация происходит в течение 10-15 дней амбулаторно.
Наиболее важными задачами 1 этапа реабилитации является контроль гемостаза, раневого процесса и купирование послеоперационного болевого синдрома, лечение сопутствующей патологии при наличии.
2- й этап с 15 по 45 сутки после операции, направлен на ускорение репаративных процессов, профилактику развития послеоперационных осложнений, травматического верхнечелюстного синусита, внесуставной контрактуры нижней челюсти, патологии органа зрения.
• Программируемый раневой процесс: одним из важнейших аспектов послеоперационного восстановления пациентов, позволяюгций избежать развития поздних послеоперационных осложнений (рубцовой деформации, профилактика воспалительных осложнений в области послеоперационной раны и верхнечелюстного синуса и т.д.).
Правильное ведение раневого процесса, начиная со 2-х суток после операции до полного заживления мягких ран тканей подразумевает: ежедневную обработку области ран растворами антисептиков, перевязку с мазевыми аппликациями (состав мази определяется стадией раневого процесса); динамический контроль врачом челюстно-лицевым хирургом; микробиологический контроль (при подозрении на гнойно-септические осложнения и раневую инфекцию).
Важнейшее значение в обеспечении гладкого течения раннего послеоперационного периода имеет соблюдение гигиены полости рта. Если пациент самостоятельно не может обеспечить гигиену, то она должна обеспечиваться силами специально подготовленного среднего медицинского персонал.
Врачебная обработка полости рта состоит в тщательной очистке шин и зубов от остатков пищи при помощи орошения и промывания преддверия рта антисептическими растворами (калия перманганат**, хлоргексидин**, и др.). К этим растворам добавляют пищевую соду (1 столовая ложка на 1 л жидкости) для облегчения смывания жирных частиц пищи. Промывание производят путем орошения струей антисептика из шприца. После промывания производят очистку шин от остатков пищи, застрявшей между шиной, зубами, десной, лигатурами и резиновыми кольцами. Делают это с помощью зубочистки. После очистки повторно производится орошение преддверия полости рта растворами антисептиков. Во время перевязок необходимо контролировать положение шины, , состояние проволочных лигатур. Если имеются пролежни от крючков на слизистой оболочке губ, десен или щек, их необходимо отогнуть в соответствуюгцее положение. Ослабленные лигатуры подкручивают и подгибают к зубам. Межчелюстные тяги рекомендуется заменять по мере их ослабления, но не реже 1 раза в 7 дней.
• Жевательная гимнастика: одним из важных компонентов послеоперационной реабилитации является нормализация функции жевания. После снятия эластичной межчелюстной тяги пациенту даются рекомендации относительно ограничений в диете, проводится контроль динамики нормализации амплитуды движений нижней челюсти.
Купирование болевого синдрома: степень выраженности болевых ощущений зависит от тяжести травмы, индивидуального болевого порога. Системные средства для купирования болевого синдрома подбираются индивидуально лечащим врачом в зависимости от степени его интенсивности, а также выраженности психоэмоциональных нарушений.
С целью ускорения репаративных процессов, снижения воспалительной реакции целесообразно проведение физиотерапевтическш процедур по рекомендации врача-физиотерапевта [30].
Комментарии: пациентам с черепно-мозговой травмой, не рекомендуется проведение физиотерапевтическш процедур.
При использовании в процессе хирургического лечения титановые минипластины и винты, вопрос о целесообразности их удаления после консолидации отломков верхней челюсти решается индивидуально и строго по показаниям.
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
• По показаниям с целью профилактики послеоперационных осложнений в области ЛОР- органов, органа зрения и нервной системы при выписки может быть рекомендовано наблюдение у врача-оториноларинголога, врача-офтальмолога и врача-невролога (нейрохирурга) [31,32,33,34].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5)
• Всем пациентам через 6 недель после операции рекомендуется выполнение контрольного рентгенологического исследования для подтверждения консолидации отломков в правильном положении и исключения посттравматического воспалительного процесса в верхнечелюстной пазухе [35,36,37,38,39,40].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5)
6. Организация оказания медицинской помощи
Показания для экстренной госпитализации в медицинскую организацию:
Рентгенологически подтвержденный диагноз перелома верхней челюсти.
Показания для плановой госпитализации в медицинскую организацию:
Показания отсутствуют.
Комментарий: поскольку перелом верхней челюсти является неотложным состоянием, то всем пациентам с данным заболеванием (состоянием) должны госпитализироваться по неотложным показаниям.
Если от момента получения травмы (факта последнего движения отломков) прошло более 28 суток, то такое состояние не относится к данной группе заболеваний и кодируется по МКБ - Т90.2 - Последствия перелома черепа и костей лица.
Показания к выписке пациента:
1. при отсутствии показаний к дальнейшему лечению в стационаре (послеоперационный период без осложнений, удовлетворительное положение отломков, отсутствие ликвореи и прогрессирующих гнойно-воспалительных заболеваний челюстно-лицевой области травматического генеза);
2. при необходимости перевода пациента в другое лечебное учреждение;
3. по требованию пациента или его законного представителя;
4. в случаях несоблюдения пациентом предписаний или правил внутреннего распорядка стационара, если это не угрожает жизни пациента и здоровью окружающих.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Отрицательно влияют на исход лечения:
1. Присоединение инфекционных осложнений.
2. Несоблюдение режима местной контактной гипотермии
3. Несоблюдение личной гигиены полости рта.
4. Несоблюдение пациентом диеты и ограничений жевательной активности.
5. Несоблюдение рекомендаций по лечебной физкультуре в послеоперационном периоде.
6. Участие в контактных видах спорта в течение 3 месяцев.
7. Отсутствие на контрольных осмотрах.
8. Несоблюдение других рекомендаций лечащего врача.
Критерии оценки качества медицинской помощи
|
№ |
Критерии качества |
Уровень достоверности доказатея ьств |
Уровень убедительности рекомендаций |
|
1 |
Компьютерной томография челюстно-лицевой области при поступлении на стационарное лечение или |
4 |
А |
|
2 |
Контрольная рентгенография черепа перед выпиской пациента из стационара (не менее трех проекций) или компьютерная томография |
4 |
А |
|
3 |
Консультация врача-невролога (нейрохирурга) при выявлении клинических признаков ЧМТ и гипестезии кожи лица со стороны повреждения |
4 |
А |
|
4 |
Консультация врача-отоларинголога при выявлении клинических признаков повреждения ЛОР-органов |
4 |
А |
|
5 |
Консультация врача-офтальмолога при выявлении клинических признаков патологии органа зрения |
4 |
А |
|
6 |
Медикаментозное лечение по схеме |
4 |
А |
|
7 |
Привычный прикус достигнут |
1 |
А |
|
8 |
Анатомическое сопоставление отломков (по данным контрольного рентгенологического исследования) |
1 |
А |
Список литературы:
1. Национальное руководство Челюстно-лицевая хирургия Глава 4 повреждения челюстнолицевой области//под редакцией А.А. Кулакова. М. Гэотар-Медиа,2019,- С.80-88
2. Поленичкин, А.В. Сравнительная оценка и обоснование хирургических методов лечения больных с переломами костей лица : дис. канд. мед. наук : 14.00.21 / А.В. Поленичкин. - Красноярск, 2008. - 38 с.
3. Идрис, М.И. Клиника, диагностика и оперативное лечение черепно-лицевой травмы, сочетающейся с повреждением околоносовых пазух : дис. канд. мед. наук : 14.01.14 / М.И. Идрис. - СПб, 2012. - 56 с.
4. Bajwa S.J., Kaur J., Singh A., Kapoor V., Bindra G.S., Ghai G.S. Clinical and critical care concerns of cranio-facial trauma: A retrospective study in a tertiary care institute // Natl J Maxillofac Surg. 2012. Vol. 3(2). P.133-138.
5. Kochhar A., Byrne P.J. Surgical management of complex midfacial fractures // Otolaryngol Clin North Am. 2013. Vol. 46(5). P.759-778.
6. Левченко О.В. Хирургическое лечение краниоорбитальных повреждений в остром периоде черепно-мозговой травмы : дис. докт. мед. наук: 14.01.18 / О.В. Левченко. - М., 2012. - 74 с.
7. Bellamy J.L., Mundinger G.S., Reddy S.K., Flores J.M., Rodriguez E.D., Dorafshar A.H. Le Fort II fractures are associated with death: a comparison of simple and complex midfacefractures // J Oral Maxillofac Surg. 2013. Vol. 71(9). P.556-562.
8. Doonquah L, Brown P, Mullings W. Management of frontal sinus fractures // Oral Maxillofac Surg Clin North Am. 2012. Vol. 24(2). P.265-274.
9. Волков А.Г. Хирургическое лечение посттравматического энофтальма (обзор литературы) / Волков А.Г., Боджоков А.Р // Российская оториноларингология. 2011. № 5(54). С. 153-163.
10. Кудрявцева Ю.С. Диагностическая и лечебная тактика при травматическом повреждении стенок верхнечелюстной и лобной пазух : дис. докт. мед. наук : 14.00.04 / Ю.С. Кудрявцева. -М., 2008.-65 с.
11. Boswell К.А. Management of facial fractures // Emerg Med Clin North Am. 2013. Vol. 31(2). P.539-551.
12. Chung K.J., Kim Y.H., Kim T.G., Lee J.H., Lim J.H. Treatment of complex facial fractures: clinical experience of different timing and order // J Craniofac Surg. 2013. Vol. 24(1). P. 216-220.
13. Lee K.Global Trends in Maxillofacial Fractures // Craniomaxillofac Trauma Reconstr. 2012 Vol. 5(4). P.213-222.
14. Hwang S.H., Park C.S., Cho J.H., Kim S.W., Kim B.G., Kang J.M. Anatomical analysis of intraorbital structures regarding sinus surgery using multiplanar reconstruction of computed tomography scans // Clinical and experimental otorhinolaryngology. 2013. Vol. 6(1). P.23-29.
15. Olynik C.R., Gray A., Sinada G.G. Dentoalveolar trauma // Otolaryngol Clin North Am. 2013. Vol. 46(5). P.807-823.
16. Кучерова Л.Р Особенности анатомического строения верхнечелюстных пазух / Кучерова Л.Р, Беляева Я.Г. // Российская оториноларингология. 2010. №1 (44) С.57-62.
17. Cheon J.S., Seo B.N., Yang J.Y., Son K.M. Retrobulbar hematoma in blow-out fracture after open reduction // Arch Plast Surg. 2013. Vol. 40(4). P.445-449.
18. Curtis W., Horswell B.B. Panfacial fractures: an approach to management // Oral Maxillofac Surg Clin North Am. 2013. Vol. 25(4). P.649-660.
19. Shin J.W., Lim J.S., Yoo G., Byeon J.H. An analysis of pure blowout fractures and associated ocular symptoms // J Craniofac Surg. 2013. Vol. 24(3). P.703-707.
20. Лобко В.А. Сочетанная травма альвеолярного отростка и зубов верхней челюсти / Лобко В.А., Прялкин С.В. // Современная стоматология. 2013. № 1(56). С.52-54.
21. Kraft A., Abennann Е., Stigler R., Zsifkovits С., Pedross F., Kloss F., Gassner R. Craniomaxillofacial trauma: synopsis of 14,654 cases with 35,129 injuries in 15 years // Craniomaxillofac Trauma Reconstr. 2012. Vol. 5(1). P.41-50.
22. Kumar Y.R., Chaudhary Z., Shanna P. Spiral intermaxillary fixation // Craniomaxillofac Trauma Reconstr. 2012. Vol. 5(2). P.97-98.
23. Morais de Melo W., Koogi Sonoda C., Garcia I.R. Jr. Vascular pericranial graft: a viable resource for frontal sinus obliteration// J Craniofac Surg. 2013. Vol. 24(1). P.5-7.
24. Moreira Marinho R.O., Freire-Maia B. Management of fractures of the zygomaticomaxillary complex // Oral Maxillofac Surg Clin North Am. 2013. Vol. 25(4). P.617-636.
25. Rajput D., Bariar L.M. Study of maxillofacial trauma, its aetiology, distribution, spectunn, and management // J Indian Med Assoc. 2013. Vol. 111(1). P.18-20.
26. Rosenberger E., Kriet J.D., Humphrey C. Management of nasoethmoid fractures // Curr Opin Otolaryngol Head Neck Surg. 2013. Vol. 21(4). P.410-416.
27. Salentijn E.G., Bergh B., Forouzanfar T. A ten-year analysis of midfacial fractures // Journal of Craniomaxillofacial Surgery. 2013. Epub ahead of print.
28. Singh V, Malkunje L., Mohammad S., Singh N., Dhasmana S., Das S.K.The maxillofacial injuries: A study. // Natl J Maxillofac Surg. 2012. Vol. 3(2). P.166-171.
29. Smith H.L., Chrischilles E., Janus T.J., Sidwell R.A., Ramirez M., Peek-Asa C., Sahr S.M. Clinical indicators of midface fracture in patients with trauma // Dent Traumatol. 2013. Vol. 29(4). P.313-318.
30. Боголюбов B.M. Медицинская реабилитация / B.M. Боголюбов. - М. : БИНОМ, 2010. - 416 с.
31. Xia J. J., Gateno J., Teichgraeberc J.F. New clinical protocol to evaluate craniomaxillofacial deformity and plan surgical correction // J. Oral Maxillofac. Surg. 2009. Vol. 67(10). P.2093-2106.
32. Еоловко, С. Ошибки диагностики травматических внутричерепных гематом (ТВЧЕ) и пути их преодоления / С.Еоловко, В.Крылов // Материалы IY съезда нейрохирургов РФ. - М., 2006. -С.325.
33. Ивченко, И. Сочетание факторов вторичного повреждения мозга и организация реанимационной помощи на течение и исход тяжелой черепно-мозговой травмы/ И.Ивченко, И. Руслякова // Материалы IY съезда нейрохирургов РФ. - М.,2006 - С.331.
34. Лебедев. В.В. О диагностических ошибках при госпитализации больных с черепномозговой травмой / В.В.Лебедев // Нейрохирургия. - 2005. - № 2. - С. 30-34.
35. Manson P.N., Stanwix M.G., Yaremchuk M.J., Nam A.J., Hui-Chou H., Rodriguez E.D. Frontobasal fractures: anatomical classification and clinical significance // Plast Reconstr Surg. 2009. Vol. 124(6). P.2096-2106.
36. Васильев А. Ю. Комплексная лучевая
диагностика сочетанных повреждений костей лицевого черепа и структур орбиты /
Васильев А. Ю., Серова Н. С., Лежнев Д. А. // Российский стоматологический журнал. 2006. - № 1. - С. 23
37. Белошенков В. В. Анатомо-физиологические особенности челюстно-лицевой области и методы ее исследования / Белошенков В. В. И др. - М. : Медицинская книга, 2005. - 180 с.
38. Winegar В.A., Murillo Н., Tantiwongkosi В. Spectrum of critical imaging findings in complex facial skeletal trauma // Radiographics. 2013. Vol. 33(1). P.3-19.
39. Yeo M.S., Goh T.L., Nallathamby V., Cheong E.C., Lim T.C. Maxillary artery injury associated with subcondylar mandible fractures: a novel treatment algorithm // Craniomaxillofac Trauma Reconstr. 2012. Vol. 5(2). P.83-88.
40. Ortiz G., Arango J.C., giraldo c. anabsis retrospective de pacientes intervenidos por cirugia maxillofacial en el hospital general de Medellin. Revista CES odont. Vol. 20N.2 2007 P. 17-21.
41. Мельниченко E.A Федеральные клинические рекомендации по диагностике, лечению и профилактике остеопороза / Е.А.Мельниченко // Проблемы эндокринологии. —2017. — Т. 63,—№6, —С. 392—426.
42. Kyvemitakis I, Kostev К, Kurth A, Albert US, Hadji P. Differences in persistency with teriparatide in patients with osteoporosis according to -gender and health care provider. Osteoporos Int. 2014, Dec; 25.
43. Bischoff-Ferrari H.A., Dawson-Hughes B., Baron J.A., et al. Calcium intake and hip fracture risk in men and women: a meta-analysis of prospective cohort studies and randomized controlled trials. Am. J Clin. Nutr. 2007.
44. Овечкин A. M. и др. Послеоперационное обезболивание. Клинические рекомендации // Вестник интенсивной терапии имени АП Салтанова. - 2019. - № . 4.-С.9-33.
45. Волчков В. А., Ковалев С. В., Кубынин А. Н. Современные аспекты послеоперационного обезболивания (обзор литературы) //Вестник Санкт-Петербургского университета. Серия 11. Медицина. - 2018. - Т. 13. - №. 3.
46. Шерстянников А.С. Антибиотикопрофилактика в травматологии и ортопедии: методические рекомендации / Методические рекомендации. - Киров: Кировская государственная медицинская академия, Департамент здравоохранения Кировской области, 2007. - 25 с.
47. Leaper D. J., Edmiston С. Е. World Health Organization: global guidelines for the prevention of surgical site infection //Journal of Hospital Infection. - 2017. - T. 95. - №. 2. - C. 135-136.
48. Яковлев С. В., Брико H. И., Сидоренко С. В., Проценко Д. H.. Программа СКАТ (Стратегия Контроля Антимикробной Терапии) при оказании стационарной медицинской помощи: Российские клинические рекомендации / М.: Издательство «Перо», 2018.- 156с
49. Асланов Б. И. и др. Принципы организации периоперационной антибиотикопрофилактики в учреждениях здравоохранения. - 2014.
50. Bratzler D. W. et al. Clinical practice guidelines for antimicrobial prophylaxis in surgery //Surgical infections. - 2013. - T. 14.-№. E-C. 73-156.
5E Alvi S., Anwar B., Patel В. C. Nasal Fracture Reduction //StatPearls [Internet], - 2019.
52. Milic T, Raidoo, P, Gebauer, D. Antibiotic prophylaxis in oral and maxillofacial surgery: a systematic review. British Journal of Oral and Maxillofacial Surgery-2020.- doi:10.1016/j.bjoms.2020.09.020
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
1. Кулаков А.А. - академик РАН, д.м.н., профессор, президент ООО «Общество специалистов в области челюстно-лицевой хирургии».
2. Браиловская Т.В. - д.м.н., доцент, ответственный секретарь ООО «Общество специалистов в области челюстно-лицевой хирургии».
3. Байриков И.М. - чл.-корр. РАН, д.м.н., профессор, член ООО «Общество специалистов в области челюстно-лицевой хирургии».
4. Иванов С. Ю. - член-корреспондент РАН, д.м.н., профессор, член правления ООО «Общество специалистов в области челюстно-лицевой хирургии».
5. Неробеев А. И. - д.м.н., профессор, почетный президент ООО «Общество специалистов в области челюстно-лицевой хирургии».
6. Дробышев А. Ю. - д.м.н., профессор вице - президент ООО «Общество специалистов в области челюстно-лицевой хирургии».
7. Яременко А. И. - д.м.н., профессор вице - президент ООО «Общество специалистов в области челюстно-лицевой хирургии».
8. Рогинский В. В. - д.м.н., профессор, член ООО «Общество специалистов в области челюстно-лицевой хирургии».
9. Бельченко В. А. - д.м.н., профессор, член правления ООО «Общество специалистов в области челюстно-лицевой хирургии».
10. Топольницкий О. 3. - д.м.н., профессор, член правления ООО «Общество специалистов в области челюстно-лицевой хирургии».
11. Сысолятин П. Г. - д.м.н., профессор, член правления ООО «Общество специалистов в области челюстно-лицевой хирургии».
12. Дурново Е. А. - д.м.н., профессор, член правления ООО «Общество специалистов в области челюстно-лицевой хирургии».
13. Лепилин А. В. - д.м.н., профессор, член правления ООО «Общество специалистов в области челюстно-лицевой хирургии».
14. Тарасенко С. В. - д.м.н., профессор, член ООО «Общество специалистов в области челюстно-лицевой хирургии».
15. Епифанов С.А. - д.м.н., доцент, член ООО «Общество специалистов в области челюстнолицевой хирургии».
16. Багненко А.С. - к.м.н., доцент, член ООО «Общество специалистов в области челюстнолицевой хирургии».
17. Баранов И.В. - к.м.н., член ООО «Общество специалистов в области челюстно-лицевой хирургии».
18. Свириденко А.Д. - член ООО «Общество специалистов в области челюстно-лицевой хирургии».
19. Столяренко П.Ю. - к.м.н., доцент, член ООО «Общество специалистов в области челюстнолицевой хирургии».
1. Врачи-челюстно-лицевые хирурги
2. Врачи-травматологи-ортопеды
3. Врачи-нейрохирурги
4. Врачи-отолариноларингологи
5. Врачи-офтальмологи
6. Врачи-физиотерапевты
7. Медицинские работники со средним медицинским образованием
8. Организаторы здравоохранения
9. Врачи-эксперты медицинских страховых организаций (в том числе при проведении медикоэкономической экспертизы)
10. Студенты медицинских ВУЗов, ординаторы, аспиранты.
Таблица 1 .Шкала оценки уровней достоверности доказательств (УДД)для методов диагностики (диагностических вмешательств)
|
УДД |
Расшифровка |
|
1 |
Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа |
|
2 |
Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа |
|
3 |
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая |
|
5 |
Имеется лишь обоснование механизма действия или мнение экспертов |
Таблица 2.Шкала оценки уровней достоверности доказательств (УДД)для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств)
|
УДД |
Расшифровка |
|
|
1 |
Систематический обзор РКИ с применением мета-анализа |
|
|
2 |
Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа |
|
|
3 |
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования |
|
|
|
|
|
|
4 |
Несравнительные исследования, описание клинического случая контроль» |
или серии случаев, исследования «случай- |
|
5 |
Имеется лишь обоснование механизма действия вмешательства экспертов |
(доклинические исследования) или мнение |
Таблица 3.Шкала оценки уровней убедительности рекомендаций(УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств)
|
УУР |
Расшифровка |
|
А |
Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
|
В |
Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
|
С |
Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение АЗ. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Данные клинические рекомендации разработаны с учётом следующих нормативно- правовых документов:
1. Статья 76 Федерального Закона Российской Федерации от 21.11.2011 N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации», в части разработки и утверждении медицинскими профессиональными некоммерческими организациями клинических рекомендаций (протоколов лечения) по вопросам оказания медицинской помощи;
2. Приказ Минздрава России от 14.06.2019 N 422н «Об утверждении Порядка оказания медицинской помощи по профилю «челюстно-лицевая хирургия»;
3. Приказ Министерства здравоохранения и социального развития РФ от 7 декабря 2011 г. N 1496н «Об утверждении Порядка оказания медицинской помощи взрослому населению при стоматологических заболеваниях»;
4. Приказ Министерства здравоохранения Российской Федерации от 13 ноября 2012 г. № 910н «Об утверждении Порядка оказания медицинской помощи детям со стоматологическими заболеваниями»
5. Федеральный Закон Российской Федерации от 29.11.2010 N 326-ФЗ (ред. от 03.07.2016) «Об обязательном медицинском страховании в Российской Федерации»;
4. Приказ Минздрава России от 7 июля 2015 г. N 422ан «Об утверждении критериев оценки качества медицинской помощи»;
6. Приказ Министерства Здравоохранения и Социального развития Российской Федерации от 17 декабря 2015 г. № 1024н «О классификации и критериях, используемых при осуществлении медико-социальной экспертизы граждан федеральными государственными учреждениями медико-социальной экспертизы»;
6. Федеральный Закон от 17.07.1990 178-ФЗ (в ред. Федеральных законов от 08.12.2010 №345 ФЗ, от 345-ФЗ, от 01.07.2011 № 169ФЗ, от 28.07.2012 № 133- ФЗ, от 25.12.2012 №258-ФЗ, от 07.05.2013 №99-ФЗ, от 07.05.2013 №104-ФЗ, от 02.07.2013 №185-ФЗ, от 25.11.2013 №317-Ф3) «О государственной социальной помощи».
7. Распоряжение Правительства РФ от 25 сентября 2017 г. № 2045-р О Стратегии предупреждения распространения антимикробной резистентности в РФ на период до 2030 г.
Приложение Б. Алгоритмы действий врача

Верхняя челюсть является одной из множества костей, составляющих лицевой отдел черепа. Обычно перелом возникает в области соединения с соседними костями.
Переломы верхней челюсти возникает, когда травмирующая сила направлена на область средней трети лица.
При травмах чаще всего происходит повреждение не только верхней челюсти, но и соседних костей.
Перелом верхней челюсти со смещением отломков может привести к деформации лица и нарушению функции жевания, зрения, изменению чувствительности на лице, нарушение носового дыхания.
Приложение АЗ
Западение и опущение глаза, двоение в глазах.
Воспаление околоносовой пазухи верхней челюсти, так называемый, гайморит.
«Онемение» зубов верхней челюсти и кожи в подглазничной области, области ската носа, губы, нижнего века со стороны повреждения.
Черепно-мозговая травма различной степени тяжести, кровотечения, ликворея и др.
Теги: верхняя челюсть
234567 Начало активности (дата): 16.12.2023 16:06:00
234567 Кем создан (ID): 989
234567 Ключевые слова: верхняя челюсть, перелом, челюстно-лицевая область, черепно-мозговая травма
12354567899
Похожие статьи
Гематологические маркеры перипротезной инфекции при ревизионном эндопротезировании тазобедренного суставаРентген на дому 8 495 22 555 6 8
Злокачественные новообразования костей и суставных хрящей: остеосаркома, саркома Юинга
Возможности использования бесцементных компонентов при ревизионном эндопротезировании вертлужной впадины
Сравнительная оценка остеоинтеграции новых чрескожных имплантатов из ультрамелкозернистого сплава Ti Grade 4



