 18.08.2024
18.08.2024
Скелетно-мышечные (неспецифические) боли в нижней части спины
Боль в нижней части спины (БНЧС, синонимы: боль внизу спины, поясничная боль, люмбалгия, вертеброгенная боль внизу спины) - боль, которая локализуется между двенадцатой парой рёбер и ягодичными складками.
Термины и определения
Боль в нижней части спины (БНЧС, синонимы: боль внизу спины, поясничная боль, люмбалгия, вертеброгенная боль внизу спины) - боль, которая локализуется между двенадцатой парой рёбер и ягодичными складками.
Острая БНЧС - боль в нижней части спины продолжительностью не более 4 недель. Подострая БНЧС - боль в нижней части спины продолжительностью от 5 до 12 недель. Хроническая БНЧС - боль в нижней части спины продолжительностью от 12 недель и более.
Люмбоишиалгия (ишиас) - болевой синдром в поясничной области с иррадиацией в ногу. Под этим термином понимают прежде всего скелетно-мышечные болевые синдромы, т.е. состояния, при которых источниками боли могут быть мышцы, суставы и связки, но не корешки спинномозговых нервов.
Скелетно-мышечная (неспецифическая) БНЧС - боль в нижней части спины, которая обусловлена поражением элементов скелетно-мышечной системы и не связана с радикулопатией, поясничным стенозом или специфическими причинами (перелом позвоночника, инфекционные, системные воспалительные, онкологические заболевания).
Радикулопатия - повреждение корешка (-ов) спинномозговых нервов вследствие их компрессии, которое проявляется болью и(или) чувствительными расстройствами в соответствующих дерматомах, слабостью в соответствующих миотомах (индикаторных мышцах), снижением или утратой рефлексов.
Краткая информация по заболеванию или состоянию (группе заболеваний или состояний)
Определение заболевания или состояния (группы заболеваний или состояний)
Боль в нижней части спины (БНЧС) - боль, которая локализуется между двенадцатой парой ребер и ягодичными складками [1-6].
БНЧС расценивают как скелетно-мышечную (неспецифическую) боль, если не обнаруживается повреждение спинномозгового корешка (радикулопатия) и поясничный стеноз, а также нет специфических причин боли (перелом позвонков, опухоль, инфекционное поражение, спондилоартрит или другие заболевания) [4-6].
Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Наиболее частые анатомические источники скелетно-мышечной БНЧС: мышцы спины, их сухожилия и связки, фасеточные суставы (ФС), крестцово-подвздошные суставы (КПС), межпозвонковый диск [4-7]. Во многих случаях БНЧС не удается точно установить источник боли. Кроме того, не доказано, что точное его определение улучшит лечение и исход заболевания [4-7]. Остеохондроз представляет собой естественный процесс дегенерации (старения) структур позвоночника, наблюдается в разной степени у всех людей, существенно нарастает с возрастом и не расценивается как причина скелетномышечной БНЧС [4].
К факторам риска развития скелетно-мышечной БНЧС относят тяжелый физический труд, частые наклоны туловища, подъем тяжестей, а также сидячий образ жизни, вибрационные воздействия. В группе риска находятся лица, чей труд или физические занятия связаны с подъемом тяжестей или неадекватными для позвоночника «скручивающими» нагрузками (грузчики, гимнасты, теннисисты, горнолыжники, слесари и др.). При этом большое значение имеет фактор часто повторяющейся, постоянной и даже незначительной травмы суставно-связочного аппарата и мышц при неловких движениях, подъеме тяжестей. В группу риска также входят люди, которые вынуждены длительно находиться в статическом напряжении, длительном сидячем положении: профессиональные водители, офисные работники [4-10].
Хронизация БНЧС связана не только со степенью поражения мышц, связок, ФС, КПС, диска, но и с психологическими и социальными факторами, которые включают тревожно-депрессивные расстройства, неудовлетворенность работой, проблемы в семейной жизни, неправильное представление пациента о боли с неадекватным субъективным утяжелением реальной опасности заболевания (катастрофизация), ипохондрический тип личности, снижение активности (профессиональной, социальной, бытовой, физической), поиск и доступность материальной компенсации (“рентное” отношение к болезни) [2,11].
Эпидемиология заболевания или состояния (группы заболеваний или состояний)
БНЧС - одна из наиболее частых причин обращения к врачу [4,5]. Примерно 6-9% населения в течение года консультируются по этому поводу [12]. В мире 632 млн человек страдают БНЧС [13]. По данным опроса, проведенного в поликлиниках Москвы, из 1300 пациентов 24,9% обратились в связи с БНЧС. При этом в течение последнего года БНЧС беспокоила более половины (52,9%) опрошенных [14]. Данная категория пациентов наиболее часто встречается на амбулаторном приеме у невролога и терапевта [15].
БНЧС занимает первое место среди всех неинфекционных заболеваний по показателю, отражающему количество лет жизни, потерянных вследствие стойкого ухудшения здоровья [16-17]. Неспецифические (скелетно-мышечные) боли представляют наиболее частую (в 90-95%) причину острой БНЧС [4-10].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
В МКБ-10 скелетно-мышечная (неспецифическая) БНЧС соответствует рубрике М.54.5 - боль внизу спины [1].
Классификация заболевания или состояния (группы заболеваний или состояний)

Для скелетно-мышечной БНЧС характерно её появление после физической нагрузки, неловкого движения или длительного пребывания в неудобном положении [10]. Боль обычно носит ноющий характер, бывает различной интенсивности, усиливается при движении в поясничном отделе позвоночника, определенных позах, ходьбе, ослабевает в покое. Не характерно распространение боли в живот, промежность, половые органы. При неврологическом обследовании отсутствуют признаки радикулопатии и других неврологических заболеваний (парезы, утрата или снижение рефлексов, расстройства чувствительности, тазовые нарушения и др.).
Предположение о скелетно-мышечной БНЧС основывается на жалобах и расспросе характере боли пациента, данных анамнеза, соматического и неврологического обследований, исключающих так называемое «специфическое» заболевание (см ниже) дискогенную радикулопатию и поясничный стеноз [10].
Острая и подострая скелетно-мышечная БНЧС имеет благоприятный прогноз, она значимо уменьшается по интенсивности в течение 1-3 недель, в большинстве случаев полностью регрессирует в течение нескольких недель (в 90% случаев - до 6 недель) [10,18-20]; большинство работающих пациентов в течение месяца возвращаются к работе [21]. Острая скелетно-мышечная БНЧС регрессирует при использовании различных методов лечения, а также без них, что указывает на её естественный благоприятный прогноз [20-23].
Рецидивы острой БНЧС наблюдаются в течение года у 1 из 3 пациентов, при этом у из 5 пациентов обострение существенно нарушает повседневную активность [24].
Хроническому течению БНЧС способствуют длительный (более 3-5 дней) постельный режим, чрезмерное ограничение физической активности, «болевой» тип личности, эмоциональные расстройства (депрессия, тревожное расстройство), аггравация симптомов или «рентное» отношение к болезни [2,4,7,9]. Показано, что пациенты, которым были выполнены рентгенография, компьютерная томография или магнитно-резонансная томография позвоночника и при этом им сообщена информация о наличии патологических изменений позвоночника, например грыж межпозвонковых дисков, имеют худший прогноз восстановления, чем те лица, которым не проводили инструментальных обследований [25]. Это подтверждает значение психологических факторов в течении неспецифической БНЧС.
Диагностика заболевания или состояния (группы заболеваний или состояний), медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза. Диагностика БНЧС показана всем пациентам при подозрении на её наличие. Диагноз скелетно-мышечной БНЧС основан на сборе жалоб пациента и анамнеза, соматического и краткого неврологического обследования, проводимых в том числе для исключения радикулопатии и специфических причин боли, требующих направления к специалисту соответствующего профиля для дальнейшего обследования и лечения.
Жалобы и анамнез
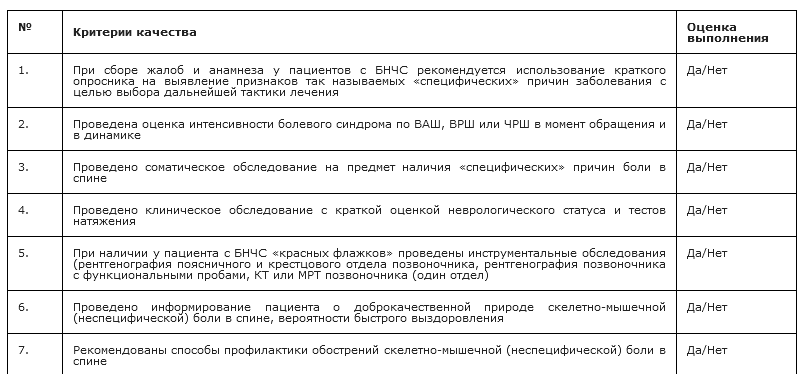
При сборе жалоб и анамнеза у пациентов с БНЧС рекомендуется использование краткого опросника на выявление признаков так называемых «специфических» причин заболевания с целью выбора дальнейшей тактики ведения больного (таблица 2) (УДД - 5, УУР-С) [6-8; 26-28].

Для оценки тяжести состояния и эффективности лечения пациентам с ДПКР рекомендуется оценка интенсивности болевого синдрома, как на момент обращения, так и в динамике (УДД - 3, УУР - В). Для этого могут быть использованы стандартизированные шкалы: визуально-аналоговая шкала (ВАШ), числовая рейтинговая шкала (ЧРШ), вербальная ранговая шкала (ВРШ) [29,30] (приложение Г1).
Комментарии. Предложенная форма сбора жалоб и анамнеза соответствует рекомендациям различных стран по ведению пациентов с БНЧС [5,6,31-33].
Физикальное обследование
Соматическое обследование рекомендуется всем пациентам для исключения специфической причины боли в спине. Оно направлено на обнаружение признаков переломов позвоночника, злокачественных новообразований, инфекционных процессов и соматических заболеваний, которые могут проявляться БНЧС, и включает выявление лихорадки, похудания, изменения кожных покровов, аускультацию легких, пальпацию живота и лимфатических узлов (УДД - 5, УУР - С) [4-10].
Неврологическое обследование у пациентов с БНЧС рекомендуется для исключения поражения спинного мозга и его корешков. При неврологическом обследовании важное значение имеют выявление парезов, нарушений чувствительности, изменений коленных, ахилловых и подошвенных рефлексов (УДД - 5, УУР - С) [4-10]. Необходимо проверить наличие симптомов натяжения нервных корешков (Ласега, Вассермана, Мацкевича). Появление или значительное усиление боли при подъеме прямой ноги под углом от 30° до 70° у лежащего на спине пациента (симптом Ласега), а затем ее исчезновение или уменьшение при сгибании ноги в коленном суставе характерны для радикулопатии пятого поясничного и первого крестцового корешков. Если боль появляется при подъеме ноги под углом от 30° до 70°, то тыльное сгибание стопы обычно усиливает боль при дискогенной радикулопатии. Если боль появляется при подъеме ноги более 70°, это не расценивается как патология (наблюдается у большинства здоровых людей). Для дискогенной радикулопатии характерно появление (усиление) боли на стороне поражения при подъеме «здоровой» ноги (перекрестный симптом Ласега), но это менее чувствительный тест. Появление или значительное усиление боли при разгибании бедра (симптом Вассермана) или при сгибании ноги в коленном суставе у лежащего на животе пациента (симптом Мацкевича) характерны для радикулопатии второго, третьего или четвертого поясничных корешков [6-8;34-36].
Для выявления возможных причин неспецифической БНЧС рекомендуется оценка внешнего вида (физиологические изгибы, сколиоз, напряжение мышц) и объема движений в поясничном отделе позвоночника (сгибание, разгибание, наклоны в сторону), определение связи движений с болью. Рекомендуется пальпация проекции остистых отростков, ФС, КПС и специальные диагностические тесты на выявление поражения ФС и КПС или признаков дискогенной боли [6,7]. Невроортопедическое и мануальное обследование рекомендуется и позволяет в ряде случаев установить причину (поражение ФС или КПС, мышц, патология диска) неспецифической БНЧС [7] (УДД - 5, УУР - С); оно проводится преимущественно в специализированных центрах.
Диагноз скелетно-мышечной БНЧС рекомендуется основывать на жалобах пациента, данных анамнеза, соматического и краткого неврологического обследования. Ведущую роль играет исключение специфической причины боли, при наличии которой рекомендуется направление к специалисту соответствующего профиля для дальнейшего обследования и лечения (таблица 3) (УДД - 5, УУР - С) [4-10].
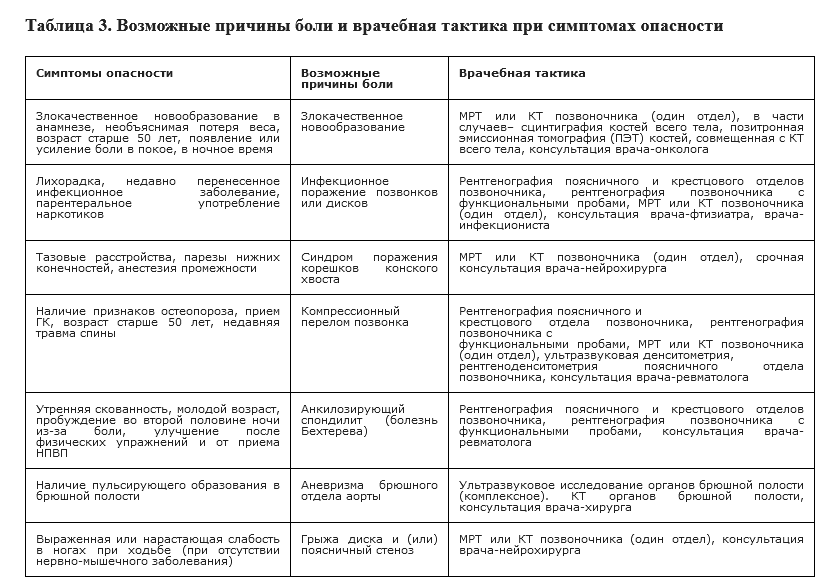
Постановка диагноза скелетно-мышечной БНЧС рекомендуется если: 1) по данным жалоб, анамнеза и обследования (таблицы 2,3) не выявлено признаков, настораживающих в отношении специфических причин боли в спине; 2) не выявлено признаков компрессии спинномозгового корешка (радикулопатии) или поясничного стеноза (УДД - 5, УУР -С) [4-10].
Для оценки выраженности нарушенных функций, динамики заболевания и эффективности проводимого лечения при скелетно-мышечной БНЧС рекомендуется использование вопросников Освестри или Роланда-Морриса (УДД - 3, УУР - В) (приложение Г2 и Г3) [37].
Комментарии. Предложенный алгоритм обследования соответствует рекомендациям различных стран по ведению пациентов с БНЧС [5,6,31-33].
Лабораторные диагностические исследования
При неспецифической БНЧС не бывает изменений, связанных с этим состоянием, в общем (клиническом) анализе крови, анализе крови биохимическом общетерапевтическом, общем (клиническом) анализе мочи, а также при других лабораторных исследованиях.
При БНЧС не рекомендованы лабораторные исследования, если нет признаков специфической причины БНЧС (перелом позвоночника, инфекционное, системное воспалительное, онкологическое или другое заболевание) [4-10] (УДД - 5, УУР - С).
Инструментальные диагностические исследования
При неспецифической БНЧС при КТ и МРТ могут быть выявлены грыжи дисков и другие изменения позвоночника, однако не доказано, что их выявление имеет существенное клиническое значение, влияет на ведение пациента и прогноз заболевания [6,7,25]. Информативность различных методов (рентгенография поясничного и крестцового отделов позвоночника, КТ позвоночника (один отдел), МРТ позвоночника (один отдел) не доказана также в отношении диагностики поражений ФС, КПС, мышц и связок поясничного отдела позвоночника [6,7,25].
При наличии у пациента с БНЧС «красных флажков» (таблицы 2,3) рекомендуется провести инструментальные обследования (рентгенография поясничного и крестцового отделов позвоночника, рентгенография позвоночника с функциональными пробами, КТ позвоночника (один отдел) или МРТ позвоночника (один отдел) (УДД - 5, УУР - С) [4-10, 27, 32-34].
При типичной клинической картине острой (менее 4 недель) скелетно-мышечной БНЧС (отсутствие признаков «опасных» заболеваний, «красных флажков») у пациентов в возрасте 18-50 лет не рекомендуется проведение инструментальных (рентгенография поясничного и крестцового отделов позвоночника, рентгенография позвоночника с функциональными пробами, КТ или МРТ позвоночника (один отдел) методов обследования (УДД - 5, УУР - С) [4-10, 27, 32-34].
При отсутствии положительной динамики острой БНЧС на фоне лечения в течение 4 недель, рекомендуется выполнить инструментальные методы обследования - рентгенография поясничного и крестцового отделов позвоночника, рентгенография позвоночника с функциональными пробами, КТ или МРТ позвоночника (один отдел) (УДД - 5, УУР - С) [5,6,38,39].
Пациентам с подострой и хронической БНЧС рекомендованы инструментальные обследования: рентгенография поясничного и крестцового отделов позвоночника, рентгенография позвоночника с функциональными пробами, КТ или МРТ позвоночника (один отдел) (УДД - 5, УУР - С), потому что при длительной боли повышается вероятность специфического характера заболевания [5,6,38,39]. Рентгенография поясничного и крестцового отдела позвоночника позволяет выявить врожденные аномалии и деформации, переломы позвонков, спондилолистез, воспалительные заболевания (спондилиты), первичные и метастатические опухоли, а также другие изменения. КТ или МРТ выявляет грыжи межпозвонковых дисков, позволяет определить их размер и локализацию, а также обнаружить стеноз поясничного канала, опухоль спинного мозга или конского хвоста и другие изменения. Выбор метода у конкретного пациента определяется клинической ситуацией, необходимостью исключения определенных заболеваний.
Комментарии. Проведение рентгенографии, КТ, МРТ у пациентов с острой БНЧС, которые не имеют симптомов опасности («красных флажков»), не улучшает прогноз заболевания, не влияет на развитие осложнений и хронизацию процесса, но неоправданно увеличивает стоимость лечения, обеспокоенность пациента, частоту нейрохирургических вмешательств. При длительности боли более месяца (подострая или хроническая боль) повышается вероятность специфического заболевания, требуется выяснение причин боли (поражение мышц, ФС, диска или КПС), поэтому показано проведение инструментальных обследований.
Иные диагностические исследования
Комментарии. Не существует иных методов диагностики, кроме клинических, которые позволяют установить неспецифическую БНЧС. Для исключения специфических причин боли могут быть использованы различные методы диагностики в зависимости от предполагаемого заболевания. Оценка психологических и социальных факторов боли в дополнение к обычному соматическому, ортопедическому и неврологическому обследованию позволяет существенно уточнить прогноз заболевания и оптимизировать врачебную тактику.
У пациентов с подострой и хронической БНЧС рекомендуется оценка психологических и социальных факторов боли (УДД - 5, УУР - С), потому что при их наличии могут быть использованы эффективные психологические методы терапии [4,6,7,9]. Наличие психологических и социальных факторов в развитии БНЧС обосновывает оказание помощи пациентам в специализированных (мультидисциплинарных) центрах боли, где проводится выявление и коррекция этих факторов с помощью различных методов терапии [4-7,9].
Комментарии. В реальной клинической практике психологические и социальные аспекты оцениваются относительно редко. Их выявление проводится преимущественно в мультидисциплинарных центрах боли, которые еще не получили должного развития в нашей стране.
Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Ведущее значение при ведении пациентов с неспецифической БНЧС имеют нелекарственные методы лечения, потому что прогноз заболевания благоприятен даже при естественном течении заболевания, а применение лекарственных методов лечения связано с определенным риском осложнений. Среди нелекарственных методов - информирование пациента с БНЧС о благоприятном прогнозе заболевания, целесообразности сохранения физической, социальной и профессиональной активности, при подострой и хронической БНЧС - применение лечебной физкульиуры и психологических методов терапии [4-10].
Консервативное лечение
Рекомендуется информировать пациента с острой БНЧС о доброкачественном характере заболевания и вероятности быстрого (2-3 недели) выздоровления при соблюдении рекомендаций врача, необходимости сохранять физическую, социальную и профессиональную активность и избегать постельного режима. Информирование пациента о благоприятном прогнозе скелетно-мышечной БНЧС, сохранении физической активности предупреждает катастрофизацию боли и способствует быстрому выздоровлению. Длительное снижение профессиональной, социальной и бытовой активности ухудшают прогноз и течение скелетно-мышечной БНЧС [4-10, 31-33] (УДД - 5, УУР - С).
В тех случаях, когда пациенты вследствие интенсивной боли вынуждены лежать, продолжительность постельного режима не должна превышать 1-2 дней, более длительный постельный режим ухудшает течение заболевания.
Рекомендуется разъяснить пациенту, что он может соблюдать непродолжительный постельный режим при высокоинтенсивной боли (УДД - 5, УУР - С). но это - способ уменьшить боль, а не метод лечения [5,6,31-33].
Лекарственное лечение
Нестероидные противовоспалительные и противоревматические препараты (НПВП); АТХ код: М01А (препараты, обладающие обезболивающим, противовоспалительным и жаропонижающим действием) рекомендуются у пациентов с острой, подострой или обострением хронической БНЧС (УДД - 1, УУР - А), так как они облегчают боль и повышают функциональную активность пациентов [40-42]. Следует назначать НПВП в эффективных дозах, на минимально необходимое количество дней для того, чтобы снизить риск возникновения побочных эффектов [41-44]. В настоящее время не установлено достоверного преимущества какого-либо одного НПВП перед другими в отношении облегчения неспецифической БНЧС [40-44]. Предпочтительнее использование пероральных форм НПВП, поскольку парентеральное применение не имеет преимуществ в отношении эффективности, но существенно уступает в безопасности [40-44]. При острой высокоинтенсивной боли возможно кратковременное использование
комбинированного препарата диклофенак+орфенадрин [45-48].Комментарии. При выборе НПВП необходимо принимать во внимание наличие и характер факторов риска нежелательных явлений, сопутствующих заболеваний, взаимодействие с другими лекарственными средствами. НПВП не комбинируют друг с другом, не применяют длительно (желательно ограничиться 10-14 днями лечения), что существенно снижает риск развития осложнений со стороны ЖКТ, сердечнососудистой и других систем. НПВП противопоказаны при эрозивно-язвенных поражениях ЖКТ, особенно в стадии обострения, выраженных нарушениях функции печени и почек, индивидуальной непереносимости, беременности, выраженной сердечной недостаточности. У пациентов с риском осложнений со стороны ЖКТ рекомендуется использовать НПВП с минимальным риском таких осложнений (мелоксикам, нимесулид, ацеклофенак и коксибы (целекоксиб, эторикоксиб) [49-53], в низких дозах и непродолжительное время и(или) рассмотреть возможность гастропротекции для профилактики таких осложнений [44]. При выборе конкретного НПВП необходимо свериться с инструкцией по медицинскому применению на предмет наличия соответствующего показания и отсутствия противопоказаний.
Парацетамол** (другие анальгетики и антипиретики, АТХ код: N02B) не рекомендуется пациентам со скелетно-мышечной БНЧС в качестве монотерапии (УДД - 1, УУР - В), потому что не доказана его эффективность в отношении снижения боли и улучшения функционального состояния пациентов [31-33,54,55].
Парацетамол** при БНЧС рекомендуется в тех случаях, когда НПВП противопоказаны или привели к развитию нежелательных явлений, а также в комбинации с НПВП для усиления эффекта, если нет противопоказаний к его применению (УДД - 5, УУР - С) [31-33,54,55].
Комментарии. Рекомендации по назначению парацетамола** при скелетномышечной БНЧС противоречивы. Если у пациента нет противопоказаний к НПВП, но есть желание принимать парацетамол**, то следует проинформировать пациента о возможной неэффективности парацетамола** в облегчении боли и повышении функциональной активности.
Миорелаксанты центрального действия (АТХ код: M03BX; толперизон, тизанидин**, циклобензаприн) рекомендуются пациентам с острой скелетно-мышечной БНЧС с целью уменьшения болезненного гипертонуса мышц (УДД - 1, УУР - В), одновременно они эффективны в отношении лечения боли [56-59].
Добавление миорелаксанта центрального действия к НПВП рекомендуется с целью усиления противоболевого действия НПВП у пациентов с острой БНЧС [59-61] (УДД - 2, УУР - В). В настоящее время не установлено преимущества какого-либо одного миорелаксанта перед другими для уменьшения боли в спине [56-59].
Комментарии. Миорелаксанты центрального действия не комбинируют друг с другом, следует учитывать возможный седативный эффект от применения миорелаксантов.
Опиоиды (АТХ код: N02A)**, не рекомендуются пациентам со скелетномышечной БНЧС (УДД - 2, УУР - В), так как они оказывают кратковременный обезболивающий эффект, не улучшают функциональную активность и могут вызвать лекарственную зависимость [62, 63].
Тем не менее, ряд опиоидов, например, трамадол**, тапентадол**, рекомендуются для купирования непереносимой высокоинтенсивной боли при невозможности это сделать другим способом (УДД - 1, УУР - А) [64].
Глюкокортикоиды (глюкокортикоиды, АТХ код: H02AB)** внутрь, внутримышечно или внутривенно не рекомендуются пациентам со скелетно-мышечной БНЧС (УДД - 2, УУР - В), потому что они лишь кратковременно снижают боль и могут вызвать серьезные нежелательные явления [31,32,42,65].
Витамины группы В (витамин B1 в комбинации с витаминами B6 и/или B12, АТХ код: A11DB) рекомендуются в дополнение к НПВП при острой неспецифической БНЧС (УДД - 1, УУР - А), потому что имеются данные об усилении противоболевого действия при комбинации витаминов группы В и НПВП [66-70].
Антидепрессанты (неселективные ингибиторы обратного захвата моноаминов: амитриптилин**, АТХ код: N06AA; дулоксетин N06AX21)
рекомендуются у пациентов с хронической скелетно-мышечной БНЧС (УДД - 2, УУР - А), потому что они способны оказывать противоболевое действие [71-73, 116-118]. Прием антидепрессантов рекомендуется при выявлении сопутствующего депрессивного расстройства.Комментарии. Применение антидепрессантов (дулоксетина и неселективных ингибиторов обратного захвата моноаминов) остается одним из возможных методов лечения хронической неспецифической боли в спине в комбинации с лечебной физкультурой, когнитивно-поведенческой терапией (КПТ) [31, 32, 74].
Нелекарственное лечение
При острой скелетно-мышечной БНЧС рекомендуется лечебная физкультура при заболеваниях позвоночника (регулярные физические упражнения, которые проводятся по рекомендации и под контролем специалиста) при условии её хорошей переносимости пациентом (УДД - 2, УУР - А), однако её проведение в период обострения приводит к незначительному регрессу боли, при этом не следует использовать упражнения (значительные сгибания, разгибания или вращения туловищем), которые могут спровоцировать усиление боли [10,75,76]. Как правило, занятия лечебной физкультуройрекомендуются пациентам после уменьшения боли с целью предупреждения новых обострений.
Пациентам с подострой или хронической скелетно-мышечной БНЧС рекомендуется лечебная физкультура при заболеваниях позвоночника (УДД - 2, УУР - В), потому что показано ее преимущество (по сравнению с ее отсутствием или лечением другими методами) в отношении уменьшения боли и улучшения функциональной активности пациентов [76,77]. По возможности более раннее начало физических упражнений у пациента с БНЧС может ускорить регресс боли и снизить риск ее хронизации [78]. При хронической скелетно-мышечной БНЧС лечебная физкультура при заболеваниях позвоночника расценивается как наиболее эффективный способ лечения [5,6,31-33]. В настоящее время нет убедительных данных о преимуществе какого-либо метода лечебной физкультуры или комплекса упражнений, основное значение имеют регулярность физических упражнений, исключение резких движений и чрезмерных нагрузок, способных вызвать обострение боли.
Комментарии. Некоторое преимущество имеют физические упражнения на свежем воздухе (аэробная лечебная физкультура), рекомендованные специалистом. Нет доказательств преимущества индивидуальных занятий лечебной физкультурой перед групповыми занятиями.
Мануальная терапия при заболеваниях позвоночника возможна у пациентов с острой, рекомендуется при подострой и хронической скелетно-мышечной БНЧС (УДД - 1, УУР - В), она способна уменьшить боль и улучшить функциональное состояние пациента (при подострой и хронической БНЧС мануальная терапия влияет на функциональный статус больного более значимо) [79-81]. Использование мануальной терапии в комбинации с лечебной физкультурой и психологическими методами повышает её эффективность [31,81]. При проведении пациентам с БНЧС мануальной терапии необходимо учитывать возможность усиления или появления скелетно-мышечной боли из других источников Риск осложнений от проведения манипуляций на поясничном уровне относительно низкий [81].
Комментарии. Мануальная терапия остается одним из наиболее часто используемых методов лечения БНЧС в РФ, многие пациенты отмечают уменьшение боли и улучшение функционального состояния после сеансов мануальной терапии [3,8286].
Психологические методы терапии, включающие КПТ и терапию осознанности («mindfulness») (клинико-психологическая адаптация, клинико-психологическое консультирование, клинико-психологическая коррекция, клинико-психологический тренинг), рекомендуются пациентам с хронической неспецифической БНЧС (УДД - 1, УУР - А), они снижают боль и улучшают функциональное состояние пациентов [87-90]. Психологические методы терапии составляют основу мультидисциплинарного ведения пациентов с хронической неспецифической БНЧС [75]. Психологические методы лечения следует комбинировать с лечебной физкультурой [31]. Психологические методы при хронической БНЧС расцениваются как наиболее эффективные в рекомендациях экспертов разных стран [5,6,31-34]. КПТ направлена на изменение представлений пациента о заболевании, хронической боли, ее течении и прогнозе, а также его поведения. Когнитивная терапия включает анализ представлений пациента о боли, возможности ее контроля и модификацию мыслей, ощущений и убеждений. Во многих случаях важно объяснить пациенту, что усиление боли - это нормальная реакция на увеличение активности, которая не вызовет прогрессирования заболевания, а будет способствовать тренировке мышц и в дальнейшем - уменьшению боли. Поведенческая терапия направлена на изменение «болевого» образа жизни, увеличение физической и социальной активности, в этом процессе должны участвовать также близкие люди и родственники пациента. Рекомендуется постепенное увеличение физической нагрузки под наблюдением врача, что позволяет убедить пациента в том, что боль неопасна и даже уменьшается при повторных упражнениях и постепенном повышении нагрузок.
Комментарии. Психологические методы используются преимущественно в специализированных центрах боли, они еще не получили широкого распространения в нашей стране. Психологические методы наиболее обоснованы, когда пациент имеет неправильные представления о заболевании, его прогнозе и двигательной активности.
Пациентам с острой скелетно-мышечной БНЧС рекомендуется поверхностное тепло (шаль, теплый пояс) на поясничную область (УДД - 1, УУР - В), так как тепло способно уменьшить интенсивность боли [31,91].
Рефлексотерапия рекомендуется пациентам с острой и подострой скелетномышечной БНЧС (УДД - 2, УУР - В), потому что в некоторых исследованиях отмечено снижение боли после сеансов рефлексотерапии [92-94].
Рефлексотерапия рекомендуется в качестве дополнительного метода лечения при хронической БНЧС (УДД - 1, УУР - А), в некоторых исследованиях отмечено снижение боли после рефлексотерапии [95,96]. Рефлексотерапия не ассоциируется с серьезными нежелательными явлениями [95-97].
Массаж пояснично-крестцового отдела позвоночника, массаж поясничнокрестцовой области, сегментарный массаж пояснично-крестцовой области рекомендуется у пациентов со скелетно-мышечной БНЧС (УДД - 1, УУР - А), потому что в некоторых исследованиях отмечено снижение интенсивности боли после массажа [98].
Комментарии. Массаж остается одним из наиболее распространенных методов лечения БНЧС в нашей стране, многие пациенты связывают с массажем существенное улучшение своего состояния. Массаж отмечается как возможный метод терапии в рекомендациях экспертов разных стран [31,32].Лечебное тейпирование рекомендуется в качестве дополнительной терапии при БНЧС (УДД - 5, УУР - С), однако в настоящее время нет убедительных доказательств эффективности этого метода [7,9,99].
Комментарии. Лечебное тейпирование в последние годы становится одним из популярных методов лечения БНЧС в нашей стране. Многие пациенты связывают с его проведением улучшение своего состояния.
Физиотерапевтические методы лечения. Отмечена эффективность воздействия импульсным низкочастотным электромагнитным полем при скелетно-мышечной БНЧС, этот метод рекомендуется в рамках комбинированной терапии с целью снижения интенсивности боли и улучшения нарушенных функций (УДД - 2, УУР - В) [101-104].Комментарии. Физиотерапевтические методы остаются распространенным способом лечения БНЧС в нашей стране. Многие пациенты связывают с их проведением существенное улучшение своего состояния.
Физиотерапевтическое лечение не расценивается как эффективное в рекомендациях экспертов ряда стран [5,6,30-31, 77,100].
Ношение корсетов, бандажей, поясов и других специальных ортопедических приспособлений, фиксирующих пояснично-крестцовый отдел позвоночника, а также вытяжение не рекомендуется пациентам с неспецифической скелетно-мышечной БНЧС (УДД - 5, УУР - С), так эти методы не облегчают боль и не улучшают функциональную активность пациентов [77].
Комментарии. Ношение корсетов, бандажей, поясов и других специальных ортопедических приспособлений, а также вытяжение не рекомендуются экспертами ряда стран по ведению пациентов с БНЧС [5,6,31-33]. Ношение корсетов, бандажей, поясов и других специальных приспособлений может быть рекомендовано, в случае показаний к ортопедической коррекции, независимо от наличия скелетно-мышечной БНЧС.
3.2. Хирургическое лечениеХирургическое лечение обсуждается при хронической БНЧС только в том случае, если нет эффекта от консервативной терапии.
Хирургическое лечение в виде удаления грыжи межпозвонкового диска или других вмешательств на диске не рекомендуется при скелетно-мышечной БНЧС (УДД - 5, УУР - С), так как не имеет преимуществ перед консервативной терапией и сопряжено с риском развития нежелательных явлений [4-10].
3.3. Иное лечение
Введение лекарственных средств (местных анестетиков и ГК) интра- и периартикулярно в области ФС, КПС рекомендуется при подострой и хронической неспецифической БНЧС (УДД - 3, УУР - С), потому что таким способом можно уменьшить боль и незначительно улучшить функциональное состояние пациентов [105108].
Введение лекарственных средств (местных анестетиков и ГК) интра- и
периартикулярно в области ФС, КПС целесообразно в комбинации с другими методами терапии (лечебная физкультура, психологические методы). Уменьшение боли (после введения лекарственных средств) позволяет пациенту более активно заниматься лечебной физкультурой [4,6,7].Комментарии. Введение лекарственных средств (местных анестетиков и ГК) интра- и периартикулярно в области ФС, КПС рекомендуется некоторыми экспертами по ведению пациентов с БНЧС [108], но не отмечается в качестве эффективного метода экспертами ряда стран [31-33]. Рекомендуется использование рентгенографической или ультразвуковой навигации и обеспечение установленных стандартов безопасности пациента при введении лекарственных средств [109].
Высокочастотная денервация ФС или КПС рекомендуется пациентам с хронической скелетно-мышечной БНЧС (УДД - 1, УУР - В) в тех случаях, когда получен положительный эффект от диагностической блокады (с местными анестетиками и ГК) [7,31,105]. Высокочастотная денервация показана только тем пациентам, у которых наблюдается значительный эффект (уменьшение боли на 50-70% и более) от диагностической блокады с местными анестетиками [31].
Комментарии. Высокочастотная денервация отмечается как эффективный метод в рекомендациях различных стран по ведению пациентов с БНЧС [5,6,31-32].
Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использованииприродных лечебных факторов
Рекомендуется всем пациентам с хронической БНЧС. Реабилитация может включать лечебную физкультуру при заболеваниях позвоночника, мануальную терапию при заболеваниях позвоночника, психологические методы, воздействие импульсным низкочастотным электромагнитным полем (см. раздел «Нелекарственные методы лечения»).
Санаторно-курортное лечение рекомендуется пациентам с хронической БНЧС и может включать Ванны минеральные лечебные и пелоидотерапию (грязелечение) (УДД - 2, УУР - С), потому что эти методы эффективны в комплексном лечении хронической боли в спине. Противопоказаны при сопутствующих онкологических заболеваниях, снижении свертываемости крови, сердечно-сосудистых заболеваниях с выраженными функциональными нарушениями, доброкачественных новообразованиях, склонных к росту [110-112].
Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Пациентам с БНЧС с целью профилактики обострений рекомендуется избегать чрезмерных физических нагрузок (подъем тяжестей, ношение тяжелой сумки в одной руке и др.), длительных статических нагрузок (длительное сидение, пребывание в неудобном положении и др.) и переохлаждения (УДД - 5, УУР - C), потому что чрезмерные нагрузки и переохлаждение выделены как факторы риска развития БНЧС [30-31,113].
Комментарии. Эти положения выделены в рекомендациях различных стран по ведению пациентов с БНЧС [5,6].
Пациентам с БНЧС с целью профилактики обострений рекомендуются регулярные занятия лечебной физкультурой при заболеваниях позвоночника, лечебное плавание в бассейне, терренное лечение (лечение ходьбой) (УДД - 5, УУР - C), потому что эти виды лечения доказаны как методы профилактики БНЧС [30-31,113].
Комментарии. Эти положения выделены в рекомендациях ряда стран по ведению пациентов с БНЧС [5,6].
Организация оказания медицинской помощи
Показания для плановой госпитализации:
отсутствие эффекта от консервативной амбулаторной терапии;
Показания для экстренной госпитализации:
подозрение на синдром компрессии корешков конского хвоста;
подозрение на перелом позвоночника;
подозрение на опухоль позвоночника или спинного мозга;
подозрение на воспалительное заболевание позвоночника.
Показания к выписке пациента из стационара:
снижение интенсивности боли по ВАШ или ЧРШ;
уменьшение степени нарушения функций по вопроснику Роланда-Морриса или Освестри.
Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Ожирение, курение, депрессия, тревога, катастрофизация состояния, нарушения сна относятся к модифицируемым факторам риска возникновения хронической боли. Рекомендуется своевременное выявление этих факторов у пациентов с острой БНЧС и воздействие на них, что улучшает прогноз выздоровления и является профилактикой возникновения последующих обострений (УДД - 4, УУР - C) [114-115, 119-123].
Критерии оценки качества медицинской помощи
Список литературы
World Health Organization. International statistical classification of disease and relation health problems. 10th ed. Geneva, Switz: World Health Organization; 1992.
Подчуфарова ЕВ, Яхно НН. Боль в спине. Москва; 2010. 368 с.
Хабиров ФА, Хабирова ЮФ. Боль в шее и спине: руководство для врачей. Казань: Медицина; 2014. 504 с.
Парфенов В.А. Исайкин А.И. Боли в поясничной области. М., 2018 - 200 с.
Koes BW, van Tulder M, Lin CW, et al. An updated overview of clinical guidelines for the management of non-specific low back pain in primary care. Eur Spine J. 2010;19:2075-94
Oliveira CB, Maher CG, Pinto RZ, Traeger AC, Lin CC, Chenot JF, van Tulder M, Koes BW. Clinical practice guidelines for the management of non-specific low back pain in primary care: an updated overview. Eur Spine J. 2018 Nov;27(11):2791-2803.
Urits I., Burshtein A., Sharma M. et al. Low Back Pain, a Comprehensive Review: Pathophysiology, Diagnosis, and Treatment // Current Pain and Headache Reports. 2019; 23:23
Deyo RA, Weinstein JN. Low Back Pain. N Engl J Med. 2001;344: 363-70
Hartvigsen J, Hancock MJ, Kongsted A, et al. What low back pain is and why we need to pay attention. Lancet 2018;391: 2356-2367.
Maher C, Underwood M, Buchbinder R. Non-specific low back pain. The Lancet 2017; 389(10070):736-747
Pincus T, Vlaeyen JWS, Kendall NAS, Von Korff MR, Kalauokalani DA, Reis S. Cognitive-behavioral therapy and psychosocial factors in low back pain: directions for the future. Spine (Phila Pa 1976). 2002;27:E133-8.
Jordan KP, Kadam UT, Hayward R, et al. Annual consultation prevalence of regional musculoskeletal problems in primary care: an observational study. BMC Musculoskelet Disord. 2010;11:144.
Vos T, Flaxman AD, Naghavi M, et al. Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990-2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet. 2012;380(9859):2163-96
Эрдес ШФ. Неспецифическая боль в нижней части спины. Клинические рекомендации для участковых терапевтов и врачей общей практики. Москва; 2008. 70 с.
Яхно Н.Н., Кукушкин М.Л., Чурюканов М.В., Сыровегин А.В. Результаты открытого мультицентрового исследования «МЕРИДИАН» по оценке распространенности болевых синдромов в амбулаторной практике и терапевтических предпочтений врачей. // Российский журнал боли. 2012;3(36-37):10-4.
Global Burden of Disease Study 2013 Collaborators. Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990-2013: a systematic analysis for the
Global Burden of Disease Study 2013. Lancet. 2015;386:743-800.
Давыдов О.С. Распространенность болевых синдромов и их влияние на качество жизни в мире и в России по данным исследования глобального бремени болезней за период с 1990 по 2013 годы. Российский журнал боли, 2015; 3-4(48):5-12.
Henschke N, Maher CG, Refshauge KM et al. Prognosis in patients with recent onset low back pain in Australian primary care: inception cohort study. BMJ2008;337:a171
Menezes Costa LC, Maher CG, Hancock MJ et al. The prognosis of acute and persistent low-back pain: a meta-analysis. CMAJ 2012;184:E613-E24.
Artus M, van der Windt DA, Jordan KP, et al. Low back pain symptoms show a similar pattern of improvement following a wide range of primary care treatments: a systematic review of randomized clinical trials. Rheumatology 2010;49:2346-56.
Pengel LH, Herbert RD, Maher CG, Refshauge KM. Acute low back pain: systematic review of its prognosis. BMJ. 2003;327:323.
Chiu CC, Chuang TY, Chang KH, et al. The probability of spontaneous regression of lumbar herniated disc: a systematic review. Clin Rehabil. 2014;29:184-95.
Yang X, Zhang Q, Hao X, Guo X, Wang L. Spontaneous regression of herniated lumbar discs: Report of one illustrative case and review of the literature. Clin Neurol Neurosurg. 2016;143:86-89
Von Korff M, Saunders K. The course of back pain in primary care. Spine (Phila Pa 1976).1996;21:2833-2837.
Lemmers GPG, van Lankveld, W Westert GP et al. Imaging versus no imaging for low back pain: a systematic review, measuring costs, healthcare utilization and absence from work//Eur Spine J. 2019 May;28(5):937-950.
Tsiang JT, Kinzy TG, Thompson N, Tanenbaum JE, Thakore NL, Khalaf T, Katzan IL. Sensitivity and specificity of patient-entered red flags for lower back pain. Spine J. 2019 Feb;19(2):293-300.
DePalma MG. Red flags of low back pain. JAAPA. 2020 Aug;33(8):8-11.
Premkumar A, Godfrey W, Gottschalk MB, Boden SD. Red Flags for Low Back Pain Are Not Always Really Red: A Prospective Evaluation of the Clinical Utility of Commonly Used Screening Questions for Low Back Pain. J Bone Joint Surg Am. 2018 Mar 7;100(5):368-374.
Hjermstad MJ, Fayers PM, Haugen DF, Caraceni A, Hanks GW, Loge JH, Fainsinger R, Aass N, Kaasa S; European Palliative Care Research Collaborative (EPCRC). Studies comparing Numerical Rating Scales, Verbal Rating Scales, and Visual
Analogue Scales for assessment of pain intensity in adults: a systematic literature review. J Pain Symptom Manage. 2011 Jun;41(6):1073-93.
Mannion AF, Balague F, Pellise F, Cedraschi C. Pain measurement in patients with low back pain. Nat Clin Pract Rheumatol. 2007 Nov;3(11):610-8.
National Institute for Health and Care Excellence (UK). Low Back Pain and Sciatica in Over 16s: Assessment and Management. London; 2016 Nov. Clinical Guidelines
Stochkendahl M. J., Kjaer P., Hartvigsen J. et al. National Clinical Guidelines for nonsurgical treatment of patients with recent onset low back pain or lumbar radiculopathy// European Spine Journal, 2018; 27(1): 60-75.
Tawa N, Rhoda A, Diener I. Accuracy of clinical neurological examination in diagnosing lumbo-sacral radiculopathy: a systematic literature review. BMC Musculoskelet Disord. 2017 Feb 23;18(1):93.
Kreiner D. S. Hwang SW, Easa JE. et al. North American Spine Society. An evidence- based clinical guideline for the diagnosis and treatment of lumbar disc herniation with radiculopathy. Spine J. 2014 Jan;14(1):180-91.
Deyo RA, Mirza SK dinical practice. Herniated Lumbar Intervertebral Disk.// N Engl J Med. 2016 May 5;374(18):1763-7172.
Longo UG, Loppini M, Denaro L, Maffulli N, Denaro V. Rating scales for low back pain. Br Med Bull. 2010;94:81-144.
Humphreys SC, Eck JC, Hodges SD. Neuroimaging in low back pain. Am Fam Physician. 2002 Jun 1;65(11):2299-306. PMID: 12074530.
Ahmed M, Modic MT. Neck and low back pain: neuroimaging. Neurol Clin. 2007 May;25(2):439-71.
Roelofs PD, Deyo RA, Koes BW, Scholten RJ, van Tulder MW. Non-steroidal antiinflammatory drugs for low back pain. Cochrane Database Syst Rev. 2008:CD000396.
Kuritzky L, Samraj GP. Nonsteroidal anti-inflammatory drugs in the treatment of low back pain. Journal of Pain Research. 2012;5:579-90.
Chou R, Deyo R, Friedly J, Skelly A, Weimer M, et al. Systemic pharmacologic therapies for low back pain: a systematic review for an American College of Physicians clinical practice guideline. Ann Intern Med. 2017.
Насонов Е.Л., Яхно Н.Н., Каратеев А.Е. с соавт., Общие принципы лечения скелетно-мышечной боли: междисциплинарный консенсус. //Научно-практическая ревматология. 2016; 54 (3): 247-265.
Каратеев А.Е., Насонов Е.Л., Ивашкин В.Т., и др. Рациональное использование нестероидных противовоспалительных препаратов. Клинические рекомендации. Научно-практическая ревматология. 2018; 56: 1-29.
Aglas F, Fruhwald FM, Chlud K. Ergebnisse einer Anwendungsbeobachtung mit Diclofenac/Orphenadrin-Infusionen bei Patienten mit muskuloskelettalen Krankheiten und Funktionsstorungen [Results of efficacy study with
diclofenac/orphenadrine infusions in patients with musculoskeletal diseases and functional disorders]. Acta Med Austriaca. 1998;25(3):86-90. German.
Friedman BW, Cisewski D, Irizarry E, et al. A Randomized, Double-Blind, Placebo- Controlled Trial of Naproxen With or Without Orphenadrine or Methocarbamol for Acute Low Back Pain. Ann Emerg Med. 2018 Mar;71(3):348-356.e5.
Tervo T, Petaja L, Lepisto P. A controlled clinical trial of a muscle relaxant analgesic combination in the treatment of acute lumbago. Br J Clin Pract. 1976;30(3):62-64.
Klinger N, Wilson R, Kanniainen C, Wagenknecht K, Re O, Gold R. Intravenous orphenadrine for the treatment of lumbar paravertebral muscle strain. Current Therapeutic Research 1988;43(2):247-254.
Castellsague J, Riera-Guardia N, Calingaert B, Varas-Lorenzo C, Fourrier-Reglat A, Nicotra F, Sturkenboom M, Perez-Gutthann S; Safety of Non-Steroidal Anti-Inflammatory Drugs (SOS) Project. Individual NSAIDs and upper gastrointestinal complications: a systematic review and meta-analysis of observational studies (the SOS project). Drug Saf. 2012 Dec 1;35(12):1127-46.
Castellsague J, Pisa F, Rosolen V, Drigo D, Riera-Guardia N, Giangreco M, Clagnan E, Tosolini F, Zanier L, Barbone F, Perez-Gutthann S. Risk of upper gastrointestinal complications in a cohort of users of nimesulide and other nonsteroidal anti-inflammatory drugs in Friuli Venezia Giulia, Italy. Pharmacoepidemiol Drug Saf. 2013 Apr;22(4):365-75.
Lapeyre-Mestre M, Grolleau S, Montastruc JL; Association Fran9aise des Centres Regionaux de Pharmacovigilance (CRPV). Adverse drug reactions associated with the use of NSAIDs: a case/noncase analysis of spontaneous reports from the
French pharmacovigilance database 2002-2006. Fundam Clin Pharmacol. 2013 Apr;27(2):223-30.
Yang M, Wang HT, Zhao M, Meng WB, Ou JQ, He JH, Zou B, Lei PG. Network MetaAnalysis Comparing Relatively Selective COX-2 Inhibitors Versus Coxibs for the Prevention of NSAID-Induced Gastrointestinal Injury. Medicine (Baltimore). 2015 Oct;94(40):e1592.
Chan FK, Lanas A, Scheiman J, Berger MF, Nguyen H, Goldstein JL. Celecoxib versus omeprazole and diclofenac in patients with osteoarthritis and rheumatoid arthritis (CONDOR): a randomised trial. Lancet. 2010 Jul 17;376(9736):173-9. doi: 10.1016/S0140-6736(10)60673- 3.
Williams CM, Maher CG, Latimer J, McLachlan AJ, Hancock MJ, Day RO, et al. Efficacy of paracetamol for acute low-back pain: a double-blind, randomized controlled trial. Lancet. 2014;384:1586- 96.
Machado GC, Maher CG, Ferreira PH, et al. Efficacy and safety of paracetamol for spinal pain and osteoarthritis: systematic review and meta-analysis of randomized placebo-controlled trials. BMJ. 2015 Mar 31; 350:h1225. van Tulder MW, Touray T, Furlan AD, Solway S, Bouter LM. Muscle relaxants for nonspecific low back pain. Cochrane Database Syst Rev. 2003:CD004252
Abdel Shaheed C, Maher CG, Williams KA, McLachlan AJ. Efficacy and tolerability of muscle relaxants for low back pain: Systematic review and meta-analysis. Eur J Pain. 2017 Feb;21(2):228-237.
Chang WJ. Muscle Relaxants for Acute and Chronic Pain. Phys Med Rehabil Clin N Am. 2020 May;31(2):245-254.
Кукушкин М.Л., Брылев Л.В., Ласков В.Б. и др. Результаты рандомизированного двойного слепого параллельного исследования эффективности и безопасности применения толперизона у пациентов с острой неспецифической болью в нижней части спины. Журнал неврологии и психиатрии им. С.С. Корсакова 2017;117(11):69-78.
Pareek A, Chandurkar N, Chandanwale AS, Ambade R, Gupta A, Bartakke G. Aceclofenac-tizanidine in the treatment of acute low back pain: a double-blind, doubledummy, randomized, multicentric, comparative study against aceclofenac alone. Eur Spine J. 2009; 18:1836-42.
Pratzel HG, Alken RG, Ramm S. Efficacy and tolerance of repeated oral doses of tolperisone hydrochloride in the treatment of painful reflex muscle spasm: results of a prospective placebo controlled double-blind trial. Pain. 1996; 67:417-25.
Hale ME, Dvergsten C, Gimbel J. Efficacy and safety of oxymorphone extended release in chronic low back pain: results of a randomized, double-blind, placebo- and active-controlled phase III study. J Pain. 2005;6:21-8.
Cloutier C, Taliano J, O’Mahony W, Csanadi M, Cohen G, Sutton I, et al. Controlled- release oxycodone and naloxone in the treatment of chronic low back pain: a placebo- controlled, randomized study. Pain Res Manag. 2013;18:75-82. [PMID: 23662289]
Mercier, F., Claret, L., Prins, K. et al. A Model-Based Meta-analysis to Compare Efficacy and Tolerability of Tramadol and Tapentadol for the Treatment of Chronic NonMalignant Pain. Pain Ther 3, 31-44 (2014).
Eskin B, Shih RD, Fiesseler FW, Walsh BW, Allegra JR, Silverman ME, et al. Prednisone for emergency department low back pain: randomized controlled trial. J Emerg Med. 2014;47:65-70.
Bruggemann G., Koehler C.O., Koch E.M. Results of a double-blind study of diclofenac + vitamin B1, B6, B12 versus diclofenac in patients with acute pain of the lumbar vertebrae. A multicenter study. Klin Wochenschr. 1990; 68(2): 116-20.
Mauro G. L., Martorana U., Cataldo P. et al. Vitamin B12 in low back pain: a randomized, double-blind, placebo-controlled study //European review for medical and pharmacological sciences. - 2000; 4:53-58.
Mibielli M. A., Geller M, Cohen JC, et al. Diclofenac plus B vitamins versus diclofenac monotherapy in lumbago: the DOLOR study //Current medical research and opinion. - 2009; 25 (11): 2589-2599.
Кукушкин М.Л. Витамины группы В (В1, В6, В12) в комплексной терапии болевых синдромов. // Российский журнал боли. - 2019;17 (3):39-45.
Calderon-Ospina CA, Nava-Mesa MO, Arbelaez Ariza CE. Effect of Combined Diclofenac and B Vitamins (Thiamine, Pyridoxine, and Cyanocobalamin) for Low Back Pain Management: Systematic Review and Meta-analysis. Pain Med. 2020 Apr 1;21(4):766- 781.
Skljarevski V, Zhang S, Desaiah D, Alaka KJ, Palacios S, Miazgowski T, et al. Duloxetine versus placebo in patients with chronic low back pain: a 12-week, fixed-dose, randomized, double-blindtrial. J Pain. 2010;11:1282-90.
Макаров С. А., Чурюканов М. В., Чурюканов В. В. Антидепрессанты в лечении боли. Российский журнал боли. 2016. № 3-4 (51). с. 74-84
Urquhart DM, Hoving JL, Assendelft WW, Roland M, van Tulder MW. Antidepressants for non-specific low back pain. Cochrane Database Syst Rev. 2008:CD001703.
Migliorini F, Maffulli N, Eschweiler J, Betsch M, Catalano G, Driessen A, Tingart M, Baroncini A. The pharmacological management of chronic lower back pain. Expert Opin Pharmacother. 2020 Sep 4:1-11.
Machado LA, Maher CG, Herbert RD, Clare H, McAuley JH. The effectiveness of the McKenzie method in addition to first-line care for acute low back pain: a randomized controlled trial. BMC Med. 2010; 8:10. van Middelkoop M, Rubinstein SM, Verhagen AP, Ostelo RW, Koes BW, van Tulder MW. Exercise therapy for chronic nonspecific low-back pain. Best Pract Res Clin Rheumatol. 2010;24:193-204.
Chou R. Deyo R, Friedly J. et al. Nonpharmacologic therapies for low back pain: a systematic review for an American College of Physicians Clinical Practice Guideline //Annals of internal medicine. - 2017;166(7):493-505.
Ojha HA, Wyrsta NJ, Davenport TE, Egan WE, Gellhorn AC. Timing of Physical Therapy Initiation for Nonsurgical Management of Musculoskeletal Disorders and Effects on Patient Outcomes: A Systematic Review. J Orthop Sports Phys Ther. 2016 Feb;46(2):56-70.
Rubinstein SM, Terwee CB, Assendelft WJ, de Boer MR, van Tulder MW. Spinal manipulative therapy for acute low-back pain. Cochrane Database Syst Rev. 2012:CD008880.
Haas M, Vavrek D, Peterson D, Polissar N, Neradilek MB. Dose response and efficacy of spinal manipulation for care of chronic low back pain: a randomized controlled trial. Spine J. 2014;14:1106-16.
Rubinstein SM, de Zoete A, van Middelkoop M, et al. Benefits and harms of spinal manipulative therapy for the treatment of chronic low back pain: systematic review and metaanalysis of randomised controlled trials. // BMJ 2019;364:1689.
Веселовский В.П. Практическая вертеброневрология и мануальнаятерапия. Рига; 1991. 343 с.
Лиев А.А. Мануальная терапия миофасциальных болевых синдромов. Дрепропетровск; 1993.-141 с.
Попелянский Я.Ю. Клиническая пропедевтика мануальной терапии. М.:МЕДпресс- информ, 2013. - 135 с.
Иваничев Г.А. Мануальная медицина. М. : Медицина, 1999. - 400 с.
Ситель А.Б. Мануальная терапия : руководство для врачей / А.Б. Ситель. - М. : Бином, 2014.-468 с.
Oleske DM, Lavender SA, Andersson GB, Kwasny MM. Are back supports plus education more effective than education alone in promoting recovery from low back pain? Results from a randomized clinical trial. Spine (Phila Pa 1976). 2007;32:2050-7.
Henschke N, Ostelo RW, van Tulder MW, Vlaeyen JW, Morley S, Assendelft WJ, Main CJ. Behavioural treatment for chronic low-back pain. Cochrane Database Syst Rev. 2010:CD002014.
Cherkin DC, Sherman KJ, Balderson BH, Cook AJ, Anderson ML, Hawkes RJ, et al. Effect of mindfulness-based stress reduction vs cognitive behavioral therapy or usual care on back pain and functional limitations in adults with chronic low back pain: a randomized clinical trial. JAMA. 2016;315:1240-9.
Kamper SJ, Apeldoorn AT, Chiarotto A, Smeets RJ, Ostelo RW, Guzman J, et al. Multidisciplinary biopsychosocial rehabilitation for chronic low back pain. Cochrane Database Syst Rev. 2014: CD000963.
French SD, Cameron M, Walker BF, Reggars JW, Esterman AJ. Superficial heat or cold for low back pain. Cochrane Database Syst Rev.2006:CD004750.
Vas J, Aranda JM, Modesto M, Beni tez-Parejo N, Herrera A, Marti nez-Barqui n DM, et al. Acupuncture in patients with acute low back pain: a multicentre randomised controlled clinical trial. Pain. 2012;153:1883-9.
Lee JH, Choi TY, Lee MS, Lee H, Shin BC, Lee H. Acupuncture for acute low back pain: a systematic review. Clin J Pain. 2013;29:172- 85.
Hasegawa TM, Baptista AS, de Souza MC, Yoshizumi AM, Na- tour J. Acupuncture for acute non-specific low back pain: a randomised, controlled, double-blind, placebo trial. Acupunct Med. 2014;32:109-15.
Hutchinson A, Ball S, Andrews J, Jones GG. The effectiveness of acupuncture in treating chronic non-specific low back pain: a systematic review of the literature. Journal of Orthopaedic Surgery and Research. 2012; 7:36-44.
Lam M, Galvin R, Curry P. Effectiveness of acupuncture for nonspecific chronic low back pain: a systematic review and meta-analysis. Spine (Phila Pa 1976). 2013;38:2124-38.
Furlan A. D., Yazdi F., Tsertsvadze A. et al. A systematic review and meta-analysis of efficacy, cost-effectiveness, and safety of selected complementary and alternative medicine for neck and low-back pain //Evidence-Based Complementary and Alternative Medicine. - 2012;2012:953139.
Furlan AD, Giraldo M, Baskwill A, et al. Massage for low-back pain. Cochrane Database Syst Rev. 2015; CD001929.
Lin S, Zhu B, Huang G, Wang C, Zeng Q, Zhang S. Short-Term Effect of Kinesiotaping on Chronic Nonspecific Low Back Pain and Disability: A Meta-Analysis of Randomized Controlled Trials. Phys Ther. 2020 Feb 7;100(2):238-254.
Ebadi S, Henschke N, Nakhostin Ansari N, Fallah E, van Tulder MW. Therapeutic ultrasound for chronic low-back pain. Cochrane Database Syst Rev. 2014:CD009169.
Andrade R, Duarte H, Pereira R, Lopes I, Pereira H, Rocha R, Espregueira-Mendes J. Pulsed electromagnetic field therapy effectiveness in low back pain: A systematic review of randomized controlled trials. Porto Biomed J. 2016 Nov-Dec;1(5):156-163.
Elshiwi AM, Hamada HA, Mosaad D, Ragab IMA, Koura GM, Alrawaili SM. Effect of pulsed electromagnetic field on nonspecific low back pain patients: a randomized controlled trial. Braz J Phys Ther. 2019 May-Jun;23(3):244-249.
Alzayed KA, Alsaadi SM. Efficacy of Pulsed Low-Frequency Magnetic Field Therapy on Patients with Chronic Low Back Pain: A Randomized Double-Blind Placebo-Controlled Trial. Asian Spine J. 2020 Feb;14(1):33-42.
Lisi AJ, Scheinowitz M, Saporito R, Onorato A. A Pulsed Electromagnetic Field Therapy Device for Non-Specific Low Back Pain: A Pilot Randomized Controlled Trial. Pain Ther. 2019 Jun;8(1):133-140.
Henschke N, Kuijpers T, Rubinstein SM, et al. Injection therapy and denervation procedures for chronic low-back pain: a systematic review. Eur Spine J. 2010;19:1425-49.
Hansen H, Manchikanti L, Simopoulos TT, et al. A systematic evaluation of the therapeutic effectiveness of sacroiliac joint interventions. Pain Physician. 2012;15(3):E247- E278.
Manchikanti L, Kaye AD, Boswell MV, et al A Systematic Review and Best Evidence Synthesis of the Effectiveness of Therapeutic Facet Joint Interventions in Managing Chronic Spinal Pain. Pain Physician. 2015 Jul-Aug;18(4):E535-82.
Manchikanti L, Abdi S, Atluri S, et al. An update of comprehensive evidence-based guidelines for interventional techniques in chronic spinal pain. Part II: guidance and recommendations. Pain Physician. 2013;16(2 Suppl):S49-S283.
Pain Physician. 2013;16(5):E491-504.
Karagulle M, Karagulle MZ Effectiveness of balneotherapy and spa therapy for the treatment of chronic low back pain: a review on latest evidence // Clinical Rheumatology 2015 Feb;34(2):207-214.
Roques CF, Queneau P. SPA therapy for pain of patients with chronic low back pain, knee osteoarthritis and fibromyalgia. Bull Acad Natl Med. 2016 Mar;200(3):575-86.
Tefner IK, Nemeth A, Laszlofi A, Kis T, Gyetvai G, Bender T. The effect of spa therapy in chronic low back pain: a randomized controlled, single-blind, follow-up study. Rheumatol Int. 2012 Oct;32(10):3163-9.
Steffens D, Maher CG, Pereira LS, et al. Prevention of Low Back Pain: A Systematic Review and Meta-analysis. JAMA Intern Med. 2016;176(2):199-208.
Stevans JM, Delitto A, Khoja SS, et al. Risk Factors Associated With Transition From Acute to Chronic Low Back Pain in US Patients Seeking Primary Care. JAMA Netw Open 2021 Feb 1;4(2):e2037371.
Gatchel RJ, Bevers K, Licciardone JC, Su J, Du Y, Brotto M. Transitioning from Acute to Chronic Pain: An Examination of Different Trajectories of Low-Back Pain. Healthcare (Basel). 2018 May 17;6(2):48. doi: 10.3390/healthcare6020048. PMID: 29772754; PMCID: PMC6023386.
Kolber MR, Ton J, Thomas B, et al. PEER systematic review of randomized controlled trials: Management of chronic low back pain in primary care. Can Fam Physician. 2021 Jan;67(1):e20-e30
Urquhart DM, Wluka AE, van Tulder M, Heritier S, et al. Efficacy of Low-Dose Amitriptyline for Chronic Low Back Pain: A Randomized Clinical Trial. JAMA Intern Med. 2018 Nov;178(11):1474-81.
Treves R, de la Roque PM, Dumond JJ, Bertin P, et al. Prospective study of the analgesic action of clomipramine versus placebo in refractory lumbosciatica (68 cases). Rev Rhum Mal Osteoartic. 1991;58(7):549-52.
Miranda H. et al. Occupational loading, health behavior and sleep disturbance as predictors of low-back pain //Scandinavian journal of work, environment & health. - 2008. - С. 411-419.
Nicholas M. K. et al. Early identification and management of psychological risk factors (“yellow flags”) in patients with low back pain: a reappraisal //Physical therapy. - 2011. - Т. 91. - №. 5. - С. 737-753.
Buer N., Linton S. J. Fear-avoidance beliefs and catastrophizing: occurrence and risk factor in back pain and ADL in the general population //Pain. - 2002. - Т. 99. - №. 3. - С. 485-491.
Farin E. The reciprocal effect of pain catastrophizing and satisfaction with participation in the multidisciplinary treatment of patients with chronic back pain //Health and quality of life outcomes. - 2015. - Т. 13. - С. 1-10.
Picavet H. S. J., Vlaeyen J. W. S., Schouten J. S. A. G. Pain catastrophizing and kinesiophobia: predictors of chronic low back pain //American journal of epidemiology. - 2002. - Т. 156. - №. 11. - С. 1028-1034.
Приложение А1. Состав рабочей группы по разработке и пересмотруклинических рекомендаций
1. Амелин Александр Витальевич Профессор кафедры неврологии ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова» МЗ РФ, заведующий лабораторией нейрофизиологии и фармакологии боли Института фармакологии им. А.В. Вальдмана, член Президиума Российского общества по изучению боли, профессор, д.м.н. (г. Санкт-Петербург).
2. Ахмадеева Лейла Ринатовна Профессор кафедры неврологии ФГБОУ ВО «Башкирский государственный медицинский университет», профессор, д.м.н. (г. Уфа).
3. Ачкасов Евгений Евгеньевич Заведующий кафедрой лечебной физкультуры и спортивной медицины, профессор кафедры госпитальной хирургии №1 ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, профессор, д.м.н. (г. Москва)
4. Баранцевич Евгений Робертович Заведующий кафедрой неврологии и мануальной медицины ГБОУ ВПО «Первый Санкт- Петербургский государственный медицинский университет имени академика И.П. Павлова», профессор, д.м.н. (г. Санкт- Петербург).
5. Барулин Александр Евгеньевич Заведующий кафедрой неврологии, психиатрии, мануальной медицины и медицинской реабилитации института НМФО ФГБОУ ВО «Волгоградский государственный медицинский университет» МЗ РФ, профессор, д.м.н. (г. Волгоград).
6. Бахтадзе Максим Альбертович Ведущий научный сотрудник лаборатории фундаментальных и прикладных проблем боли ФГБНУ «Научно-исследовательский институт общей патологии и патофизиологии», ассистент кафедры неврологии, нейрохирургии и медицинской генетики лечебного факультета ФГАОУ ВО РНИМУ им. Н.И. Пирогова МЗ РФ, к.м.н. (г. Москва).
7. Белова Анна Наумовна Заведующая кафедрой медицинской реабилитации ФГБОУ ВО «Приволжский исследовательский медицинский университет» МЗ РФ, заслуженный врач РФ, профессор, д.м.н. (г. Нижний Новгород).
8. Бельская Галина Николаевна Заведующая многопрофильным клинико-диагностическим центром ФГБНУ Научный центр неврологии, заслуженный врач РФ, профессор, д.м.н. (г. Москва).
9. Блохина Вера Николаевна Ассистент кафедры неврологии ИУВ ФГБУ «НМХЦ им. Н.И. Пирогова, к.м.н. (г. Москва).
10. Быченко Владимир Геннадьевич Заведующий отделением лучевой диагностики ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» МЗ РФ, к.м.н. (г. Москва).
11. Васильев Сергей Амурабиевич Заведующий отделением нейрохирургии ФГБНУ РНЦХ им. Академика Б.В. Петровского, доцент кафедры нейрохирургии и нейрореанимации МГМСУ им. А.И. Евдокимова МЗ РФ, д.м.н. (г. Москва).
12. Головачева Вероника Александровна Ассистент кафедры нервных болезней и нейрохирургии Института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский
университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, к.м.н. (г. Москва)
13. Давыдов Олег Сергеевич Ведущий научный сотрудник лаборатории фундаментальных и прикладных проблем боли ФГБНУ «Научно-исследовательский институт общей патологии и патофизиологии», член Президиума Российского общества по изучению боли, к.м.н. (г. Москва).
14. Евзиков Григорий Юльевич Профессор кафедры нервных болезней и нейрохирургии Института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, профессор, д.м.н. (г. Москва)
15. Загорулько Олег Иванович Руководитель клиники изучения и лечения боли ФГБНУ РНЦХ им. Академика Б.В. Петровского, член Президиума Российского общества по изучению боли, д.м.н. (г. Москва).
16. Исагулян Эмиль Давидович Старший научный сотрудник отделения функциональной нейрохирургии НМИЦ Нейрохирургии им. академика Н.Н. Бурденко МЗ РФ, президент Национальной ассоциации нейромодуляции в РФ, к.м.н. (г. Москва)
17. Исайкин Алексей Иванович Доцент кафедры нервных болезней и нейрохирургии Института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, доцент, к.м.н. (г. Москва)
18. Искра Дмитрий Анатольевич Профессор кафедры нервных болезней Военно-медицинской академии им. С.М. Кирова, руководитель Северо-Западного общества по изучению боли, профессор, д.м.н. (г. Санкт- Петербург).
19. Калинский Павел Павлович Профессор института клинической неврологии и реабилитационной медицины ФГБОУ ВО «Тихоокеанский государственный медицинский университет» МЗ РФ, член президиума Российского общества по изучению боли, профессор, д.м.н., заслуженный врач РФ (г. Владивосток). 20. Каратеев Андрей Евгеньевич Заведующий лабораторией патофизиологии боли и полиморфизма скелетно-мышечных заболеваний ФГБНУ «Научно-исследовательский институт ревматологии имени В.А. Насоновой», член Президиума Российского общества по изучению боли, д.м.н. (г. Москва).
21. Кукушкин Михаил Львович Заведующий лабораторией фундаментальных и прикладных проблем боли ФГБНУ «Научно-исследовательский институт общей патологии и патофизиологии», руководитель Российского общества по изучению боли, профессор, д.м.н. (г. Москва)
22. Курушина Ольга Викторовна Заведующая кафедрой неврологии, нейрохирургии и медицинской генетики ФГБОУ ВО «Волгоградский государственный медицинский университет» МЗ РФ, профессор, д.м.н. (г. Волгоград).
23. Медведева Людмила Анатольевна Главный научный сотрудник клиники изучения и лечения боли ФГБНУ РНЦХ им. Академика Б.В. Петровского, член Президиума Российского общества по изучению боли, д.м.н. (г. Москва).
24. Парфенов Владимир Анатольевич Заведующий кафедрой нервных болезней и нейрохирургии Института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, член президиума Российского общества по изучению боли, профессор, д.м.н. (г. Москва)
25. Рачин Андрей Петрович Заместитель директора по научной деятельности ФГБУ «Национальный медицинский исследовательский центр реабилитации и курортологии» МЗ РФ, член правления Всероссийского общества неврологов, профессор, д.м.н. (г. Москва)
26. Хабиров Фарит Ахатович Заведующий кафедрой неврологии Казанской государственной медицинской академии - филиал ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» МЗ РФ, член президиума Российского общества по изучению боли, заслуженный деятель науки РТ, профессор, д.м.н. (г. Казань)
27. Чурюканов Максим Валерьевич Доцент кафедры нервных болезней и нейрохирургии Института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, старший научный сотрудник клиники изучения и лечения боли ФГБНУ РНЦХ им. академика Б.В.Петровского, член президиума Российского общества по изучению боли, доцент, к.м.н. (г. Москва)
28. Широков Василий Афонасьевич Профессор кафедры нервных болезней с курсом нейрохирургии, мануальной терапии ФГБУ ВО «Уральский государственный медицинский университет» Минздрава России, член президиума Российского общества по изучению боли, профессор, д.м.н. (г. Екатеринбург)
29. Якупов Эдуард Закирзянович Заведующий кафедрой неврологии, нейрохирургии и медицинской генетики ФГБОУ ВО «Казанский ГМУ» МЗ РФ, заслуженный врач РТ, профессор, д.м.н. (г. Казань)
30. Яхно Николай Николаевич Президент Российского общества по изучению боли, академик РАН, профессор кафедры нервных болезней и нейрохирургии Института клинической медицины им. Н.В. Склифосовского ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова (Сеченовский Университет)» МЗ РФ, профессор, д.м.н. (г. Москва).
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
Врачи-анестезиологи-реаниматологи
Врачи мануальной терапии
Врачи-неврологи
Врачи общей практики (семейные врачи)
Врачи-остеопаты
Врачи по лечебной физкультуре
Врачи по медицинской реабилитации
Врачи-ревматологи
Врачи-рефлексотерапевты
Врачи-терапевты
Врачи-терапевты участковые
Врачи-травматологи-ортопеды
Врачи-физиотерапевты
Врачи физической и реабилитационной медицины
Врачи-нейрохирурги
Методы, использованные для сбора/селекции доказательств:
Поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
Доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE. Глубина поиска составляла 10 лет.
Методы, использованные для оценки качества и силы доказательств:
Консенсус экспертов;
Оценка значимости в соответствии с таблицами П1, П2 и П3.



Предварительная версия была выставлена для широкого обсуждения на сайте Российского общества по изучению боли для того, чтобы максимально широкий круг лиц имел возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами рабочей группы, которые пришли к заключению, что все замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.
Порядок обновления клинических рекомендаций:
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в 2 года.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов инструкции по применению лекарственного препарата
Данные клинические рекомендации разработаны с учётом следующих нормативноправовых документов:
Приказ Минздрава России от 10.05.2017 №203н «Об утверждении критериев оценки качества медицинской помощи»
КР400. Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи.
Данные клинические рекомендации разработаны с учётом следующих методических материалов и междисциплинарных консенсусов специалисто
Приложение В. Информация для пациента
Причины боли в спине
Боли в поясничной области вызываются чрезмерными физическими и статическими нагрузками, переохлаждением. Большое значение имеет фактор постоянной и часто незначительной травмы суставно-связочного аппарата и мышц при неловких движениях, подъеме тяжестей. Скелетно-мышечные боли в спине могут быть вызваны поражением суставов позвоночника, мышц и связок. Грыжи диска даже при их наличии не обязательно служат причиной боли в спине. Остеохондроз представляет собой естественный процесс дегенерации (старения) структур позвоночника, наблюдается в разной степени у всех людей, существенно нарастая с возрастом, и не может рассматриваться в качестве обязательной причины боли в спине.
Хроническая боль в поясничной области вызвана не только скелетно-мышечными причинами, но и психологическими и социальными факторами: неправильное представление о боли и неадекватное утяжеление реальной опасности заболевания (катастрофизация), снижение профессиональной, социальной, бытовой и физической активности (болевое поведение), повышенная тревожность и пониженное настроение; неудовлетворенность работой, проблемы в семейной жизни.
Обследование
Консультация специалиста (врача-терапевта, врача общей практики, врача - невролога, врача-ревматолога) позволяет поставить правильный диагноз и не уступает по информативности инструментальным методам обследования. На основе сбора жалоб, истории болезни и обследования специалист исключает серьезные («опасные») причины боли в спине, которые встречаются относительно редко (около 1% случаев). В большинстве случаев не требуются лабораторные и инструментальные методы обследования, которые назначаются при подозрении на «опасное» заболевание. Проведение рентгенографии, рентгеновской компьютерной или магнитно-резонансной томографии при болях в поясничной области не улучшает прогноз заболевания, не влияет на течение заболевания и развитие осложнений. В тех случаях, когда обнаруживаются изменения (грыжи дисков и другие изменения), часто возникают обеспокоенность пациента вплоть до феномена «катастрофизации», «болевого поведения».
Прогноз
Скелетно-мышечная поясничная боль имеет благоприятный прогноз, она уменьшается по интенсивности в течение 1-3 недель, в большинстве случаев полностью регрессирует в течение нескольких недель (в 90% случаев - до 6 недель). Боль обычно проходит и без лечения, что указывает на её естественный благоприятный прогноз. В тех случаях, когда боль связана с грыжей межпозвоночного диска, она проходит вследствие естественного уменьшения размеров грыжи диска и связанных с ней асептических (неинфекционных) воспалительных изменений.
Лечение
Ведущее значение имеют нелекарственные методы терапии. Очень важно сохранять повседневную активность, насколько это возможно, потому что это способствует более быстрому восстановлению. И наоборот, постельный режим замедляет восстановление. При интенсивной боли можно соблюдать недлительный (1-2 дня) постельный режим, но это - способ уменьшить боль, а не метод лечения.
При длительной боли в спине (более 4 недель) эффективна лечебная физкультура при заболеваниях позвоночника - регулярные физические упражнения, которые проводятся по рекомендации и под контролем специалиста.
Очень важно обучиться правильной технике выполнения некоторых движений (например, подъем предметов с пола), упражнениям для оптимизации состояния мышц, которые рекомендуют врачи лечебной физкультуры (реабилитологи). Также помогает беседа с врачом или психологом о причинах заболевания, его прогнозе, целесообразности повседневной активности, могут быть эффективны психотерапевтические методы лечения, массаж мышц спины и мануальная терапия.
Для уменьшения боли врач может назначить обезболивающие препараты, отпускаемые без рецепта. Если эффект окажется недостаточным, то их можно дополнить более сильными лекарствами (по рецепту).
При скелетно-мышечной боли не рекомендуется хирургическое лечение (удаление грыжи диска или другие вмешательства на диске), потому что не доказана эффективность такового, имеется риск осложнений после проведения.
Профилактика
Для предупреждения скелетно-мышечных болей в поясничной области рекомендуется избегать чрезмерных физических нагрузок (подъем тяжестей, ношение тяжелой сумки в одной руке и др.) и длительных статических нагрузок (длительное сидение, пребывание в неудобном положении), а также переохлаждения. Рекомендуются регулярные занятия лечебной физкультурой, плавание, пешие прогулки.
Приложения Г1 - Г3. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложения Г1 - Г3. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Приложение Г 1. Шкалы оценки интенсивности боли Название на русском языке: визуальная аналоговая шкала (ВАШ), числовая рейтинговая шкала (ЧРШ), вербальная ранговая шкала (ВРШ)
Утверждаю:
Президент МОО «Общество по изучению боли»
Профессор М.Л. Кукушкин
Теги: спина
234567 Начало активности (дата): 18.08.2024 15:50:00
234567 Кем создан (ID): 989
234567 Ключевые слова: спина, боль в нижней части спины, КТ, снимки
12354567899
Похожие статьи
Скелетно-мышечные (неспецифические) боли в нижней части спиныРентген на дому 8 495 22 555 6 8
Возможности хирургического лечения при метастазах в шейном отделе позвоночника
Хлыстовая травма шеи
Механизм наследования идиопатического сколиоза



