 22.06.2024
22.06.2024
Тяжелая черепно-мозговая травма плода при автомобильной аварии: обзор литературы и клиническое наблюдение
Автомобильные аварии - основная причина травм беременных.
Неблагоприятный исход для плода более вероятен в случае прямого фетоплацентарного повреждения, перелома таза, шока или смерти беременной, и его риск возрастает с увеличением тяжести материнской травмы.
Отслойка плаценты наблюдается в 5-50% случаев травмы беременных во время аварии [3, 5] (при тупой травме живота составляет почти 50% [4, 5]) и наиболее часто становится причиной потери плода [10] - даже чаще, чем смерти матери [11].
При этом вероятность неблагоприятного исхода высока даже при нетяжелой аварии, когда полученные беременной травмы незначительны или отсутствуют [12-15]. В таких случаях определяющим гибель плода фактором в результате отслойки плаценты или непосредственного повреждения может стать неправильное расположение ремня безопасности, оказывающего компримирующее воздействие на живот матери и повышающего внутрибрюшное давление [11, 15-18].
Учитывая нередкую неочевидность возможных повреждений [19, 20], после автомобильной аварии необходимо обследование и динамическое наблюдение беременной в условиях акушерского приемного покоя / отделения не менее 4 часов с целью верификации развившейся патологии травматического генеза и обеспечения своевременного акушерского вмешательства при преждевременных родах, снижении жизнеспособности плода, в частности, при отслойке плаценты, разрыве плодного пузыря, травме; риск преждевременных родов, по данным проведенного в Калифорнии популяционного исследования, увеличивается в 2,7 раза [1]. В результате экстренного кесарева сечения выживаемость матери и плода может составлять 75 и 45% соответственно, достигая 75% у жизнеспособных младенцев
. При ухудшении состояния плода родоразрешение показано, даже если отслойка плаценты клинически неочевидна [23].
Черепно-мозговые травмы (ЧМТ) - самый частый вариант внутриутробного повреждения при тупой травме живота в результате автомобильных аварий, большинство из них происходит в III триместре, когда голова плода становится уязвима вследствие своего расположения над лоном [4]. Основными проявлениями травматического воздействия на плод могут быть переломы костей черепа, субарахноидальное, субдуральное и мозжечковое кровоизлияния, отек мозга с нарушением кровотока, гипоксические и ишемические изменения и, как следствие, гидроцефалия, судороги, церебральный паралич, диффузное церебральное повреждение и перивентрикулярная лейкомаляция [24-28].
Визуализация повреждений плода может быть затруднена. Описаны случаи обнаружения внутриматочных переломов черепа при рутинном рентгенологическом исследовании [29-31]. Широко используются ультразвуковое исследование головного мозга и магнитно-резонансная томография (МРТ), но оптимальным методом диагностики в силу высокой скорости выполнения и информативности признана компьютерная томография [32].
Одновременно метод компьютерной томографии считается в достаточной степени безопасным, поскольку, согласно данным Американской коллегии радиологов (American College of Radiology, ACR), при диагностических радиологических исследованиях не достигается значимой дозы облучения, которая могла бы угрожать благополучию развивающегося эмбриона или плода, особенно во II и III триместрах беременности [33, 34].
Тяжелые внутриутробные ЧМТ, в том числе переломы свода черепа с внутримозговыми кровоизлияниями, согласно данным многих авторов, могут сопровождаться 90-100% летальностью [11, 35-37]. Вместе с тем регулярно публикуются работы, свидетельствующие о неоднозначности подобной точки зрения и описывающие случаи благополучного родоразрешения [15] и даже нейрохирургического вмешательства [38] и выписки пациента из стационара как с клинически значимыми неврологическими нарушениями (до 55% случаев) [39], так и без заметного неврологического дефицита при последующем кратковременном наблюдении [40, 41].
Тем не менее связанные с ЧМТ структурные и функциональные нарушения зачастую обусловливают формирование значимой неврологической патологии даже у клинически здоровых младенцев [28], в частности, у 27% детей встречается эпилепсия [39].
Помимо типичной эпилептиформной активности по данным электроэнцефалографического исследования (ЭЭГ) при эпилепсии после ЧМТ могут регистрироваться графоэлементы, соответствующие критериям доброкачественных эпилептиформных паттернов детства (ДЭПД) [42]. ДЭПД не всегда клинически сопровождаются типичными тонико-клоническими приступами [43, 44], хотя в 8-12% случаев и предшествуют развитию эпилепсии [45], которая, как правило, является возрастзависимой [43, 46]. ДЭПД, равно как и возрастзависимая эпилепсия, имеют особенность в виде исчезновения в пубертатном периоде [44].
В связи с тем что ДЭПД у детей, особенно при структурных изменениях перивентрикулярно- го белого вещества головного мозга, свидетельствуют о «врожденном нарушении процессов созревания мозга» [47], их обнаружение на ЭЭГ может расцениваться как специфический маркер незрелости мозга, проявляющейся прежде всего когнитивными [48] и поведенческими [49] нарушениями.
В качестве иллюстрации варианта тяжелой внутриутробной ЧМТ с клинически благоприятным исходом для плода и необходимости направленного динамического наблюдения таких новорожденных предлагаем рассмотреть клиническое наблюдение.
Клиническое наблюдение
Женщина 27 лет, имевшая 38-недельную беременность, пострадала в результате автомобильной аварии. Во время столкновения со встречным автомобилем потерпевшая находилась на правом переднем пассажирском месте и была пристегнута трехточечным ремнем безопасности. При столкновении на скорости до 40 км/ч удар пришелся по касательной в правую переднюю часть транспортного средства пострадавшей; женщина получила ушибленную рану левой теменной области и повреждение кожи внизу живота (ссадины, экхимозы), соответствующие расположению ремня безопасности. Состояние пациентки было удовлетворительным, жалобы отсутствовали. После осмотра нейрохирургом в приемном отделении Центра травматологии, ортопедии и нейрохирургии и исключения ЧМТ она, в связи с отхождением околоплодных вод еще при столкновении автомобилей, была направлена в Кировский областной клинический перинатальный центр.
По истечении 2 часов после аварии выполнено экстренное кесарево сечение по поводу преждевременной отслойки плаценты. Новорожденный мальчик (оценка по шкале Апгар - 7/7 баллов) имел вес 2920 г, рост 52 см. При осмотре отмечалась выраженная деформация костей черепа, отек теменных областей, большой родничок по уровню теменных костей - 1,0 х 1,0 см. Неврологический статус: в сознании, кричит неохотно, на осмотр реагирует вялыми движениями конечностей, гримасами, мышечный тонус снижен, гипорефлексия. При проведении нейросонографии выявлены признаки субдурального кровоизлияния в теменной области с обеих сторон, больше слева, и отека головного мозга. Рентгеновская краниография выявила перелом обеих теменных костей.
В связи с диагнозом открытой черепно-мозговой травмы пациент для дальнейшего лечения переведен в Центр травматологии, ортопедии и нейрохирургии, где при проведении мультиспиральной компьютерной томографии черепа обнаружены ушиб головного мозга со сдавлением острой эпидуральной гематомой левой лобно-теменной области, субарахноидально-паренхиматозно-вентрикулярное кровоизлияние, отек головного мозга, множественные переломы костей свода черепа и лицевого скелета, ушиб, гематома мягких тканей головы (рис. 1).

Состояние ребенка оставалось тяжелым, но без нарушения витальных функций. С учетом отсутствия компрессионно-дислокационного синдрома выбрана тактика консервативной терапии в условиях реанимации.
В процессе наблюдения (2-й день жизни) зафиксированы тонико-клонические судороги в виде тонического напряжения туловища с последующими ритмичными клоническими сокращениями мышц конечностей, купированные пролонгированным внутривенным введением противоэпилептических препаратов (тиопентал натрия, мидазолам) и фенобарбитала per os.
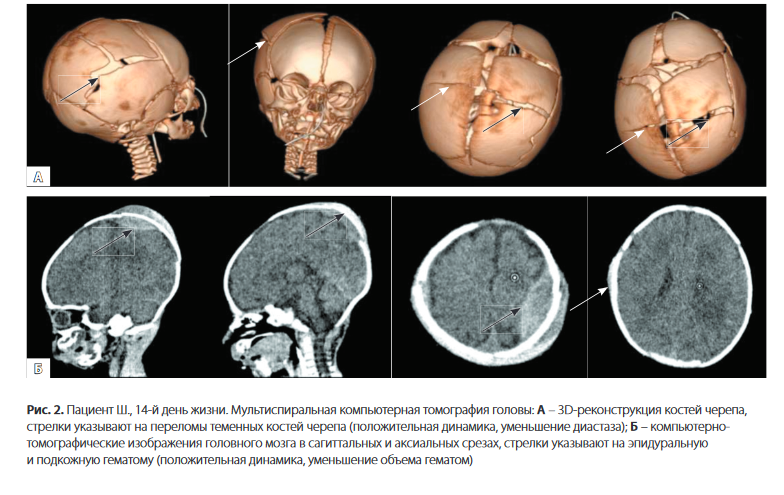
Мультиспиральная компьютерная томография черепа в динамике на 14-й день жизни отразила уменьшение очагов контузии головного мозга, внутричерепных кровоизлияний и явлений отека головного мозга; отмечена выраженная положительная динамика (рис. 2).
Выполненная на 24-е сутки жизни пролонгированная ЭЭГ с включением периода сна с видеофиксацией показала выраженное (эпизодами грубое) нарушение биоэлектрической активности головного мозга в виде региональных вспышек дельта-волн в лобной области и признаков нейрофизиологической незрелости. После получения результата ЭЭГ и отмены противоэпилептических препаратов на 28-й день жизни пациент для дальнейшего лечения переведен в детскую областную больницу.
Повторная видео-ЭЭГ на 31-е сутки зарегистрировала умеренно выраженные диффузные изменения биоэлектрической активности без эпилептиформной активности и признаков регионального замедления.
В возрасте 35 дней выполнена МРТ головного мозга, подтвердившая значительный регресс геморрагических очагов в головном мозге и формирование зоны кистозно-глиозных изменений в полюсно-базальных отделах левой лобной доли после ушиба мозга.
На 36-е сутки пациент выписан на амбулаторное лечение в удовлетворительном состоянии, без неврологического дефицита.
В возрасте 2, 3 и 6 месяцев проводились контрольные осмотры нейрохирургом. Каких-либо жалоб, неврологического дефицита, отставания в физическом и психическом развитии не отмечено; форма черепа постепенно сгладилась, и он приобрел естественные очертания. Выполненная в возрасте 6 месяцев в состоянии бодрствования с открытыми глазами рутинная ЭЭГ зарегистрировала появление графоэлементов, по морфологии напоминающих ДЭПД, в правой лобно-височной области (рис. 3). Контрольная МРТ головного мозга в возрасте 8 месяцев верифицировала замедленную миелинизацию в виде недостаточного повышения
интенсивности МР-сигнала на Т1-взвешенных изображениях и чрезмерного повышения - на Т2-взвешенных изображениях от белого вещества головного мозга в лобных и теменно-затылочных областях (рис. 4).Обсуждение и заключение
Большинство пострадавших в автомобильных авариях беременных получают легкие травмы или вообще избегают какого-либо повреждения [50], при этом исход аварии может оказаться неблагоприятным для плода и сопровождаться тяжелой внутриутробной ЧМТ [51], зачастую с летальным исходом [15, 37]. Нередко сопутствующие ЧМТ повреждения, прежде всего отслойка плаценты, существенно ухудшают прогноз, поэтому своевременная диагностика угрожающего плоду состояния и правильная тактика ведения беременной, прежде всего экстренное родоразрешение (кесарево сечение) в приемлемые сроки беременности, могут стать факторами, позволяющими избежать смерти плода и обеспечить адекватную терапию в неонатальный период
Представленный нами клинический случай отличается рядом особенностей острейшего периода травмы, которые могут рассматриваться в качестве кандидатов на роль предикторов благоприятного исхода внутриматочной ЧМТ без нейрохирургического вмешательства. Прежде всего следует отметить экстренное кесарево сечение, выполненное в кратчайшие сроки на фоне непродолжительного безводного периода, отсутствия родовой деятельности и подозрения на отслойку плаценты и позволившее избежать длительного внутриутробного наблюдения за жизнедеятельностью плода, во время которого его состояние могло ухудшиться до критического [20, 52]. Следующим важным моментом стала форма ЧМТ, так как, несмотря на в целом неблагоприятные исходы при внутримозговых кровоизлияниях (смертность достигает 43%) [41], показано, что субдуральные гематомы имеют менее тяжелое течение и лучшие исходы (до % выживших младенцев остаются неврологически сохранными), нежели тяжелые внутрижелудочковые кровоизлияния [40]. И наконец, родоразрешение пришлось на поздний срок беременности, когда органы и системы организма, в том числе головной мозг, в достаточной степени сформированы. Таким образом, поздний срок беременности, правильная акушерская тактика и эпидуральная гематома могут оказаться факторами, определяющими благоприятный исход тяжелой внутриутробной ЧМТ.
Помимо непосредственного исхода представляют интерес отсроченные результаты травматического повреждения головного мозга плода. В нашем случае динамическое наблюдение в течение 6 месяцев свидетельствует о развитии ребенка в соответствии с возрастом, отсутствии жалоб, в том числе неврологических, и видимой неврологической патологии, встречающихся почти у половины выживших после ЧМТ младенцев [40]. При этом работы, рассматривающие исходы посттравматических нарушений в отсутствие видимой неврологической патологии, в основном посвящены клинической оценке состояния младенцев [39]. На выполненной с интервалом в 6 месяцев ЭЭГ отмечено появление патологической активности, по морфологии напоминающей ДЭПД, свидетельствующей о незрелости мозга и прежде всего его белого вещества [47]. Подтверждением задержки созревания мозга стало обнаружение при проведении МРТ перивентрикулярных очагов гиперинтенсивности, отражающих нарушение миелинизации проводящих путей [53]. Выявление субклинических структурных и функциональных церебральных нарушений предполагает необходимость дальнейшего динамического наблюдения и обследования ребенка ввиду повышенного риска формирования поведенческих, когнитивных и пароксизмальных нарушений [39, 48, 49].
В заключение подчеркнем: случаи внутриутробной ЧМТ при автомобильной аварии следует рассматривать не только с позиции эффективности оказания медицинской помощи в острый период и сиюминутного исхода травмы, но и в контексте долгосрочной перспективы обеспечения здоровья ребенка ввиду повышенного риска развития отдаленных структурных и функциональных церебральных нарушений.
Литература
El-Kady D, Gilbert WM, Anderson J, Daniels- en B, Towner D, Smith LH. Trauma during pregnancy: an analysis of maternal and fetal outcomes in a large population. Am J Ob- stet Gynecol. 2004;190(6):1661-1668.
Pearlman MD, Tintinallli JE, Lorenz RP. A prospective controlled study of outcome after trauma during pregnancy. Am J Obstet Gynecol. 1990;162(6):1502-1507; discussion 15071510. doi: 10.1016/0002-9378(90)90913-r.
Pearlman MD. Motor vehicle crashes, pregnancy loss and preterm labor. Int J Gynaecol Ob- stet. 1997;57(2):127-132. doi: 10.1016/s0020- 7292(96)02829-9.
Weiss HB, Songer TJ, Fabio A. Fetal deaths related to maternal injury. JAMA. 2001;286(15): 1863-1868. doi: 10.1001/jama.286.15.1863.
Hyde LK, Cook LJ, Olson LM, Weiss HB, Dean JM. Effect of motor vehicle crashes on adverse fetal outcomes. Obstet Gynecol. 2003;102(2):279- 286. doi: 10.1016/s0029-7844(03)00518-0.
Kvarnstrand L, Milsom I, Lekander T, Druid H, Jacobsson B. Maternal fatalities, fetal and neonatal deaths related to motor vehicle crashes during pregnancy: a national population-based study. Acta Obstet Gynecol Scand. 2008;87(9):946-952.
Cunningham FG, Leveno KJ, Bloom SL, Spong CY, Dashe JS, Hoffman BL, Casey BM, Sheffield JS, editors. Williams Obstetrics. 24th ed. New York: McGraw Hill; 2014.
Shah KH, Simons RK, Holbrook T, Fortlage D, Winchell RJ, Hoyt DB. Trauma in pregnancy: maternal and fetal outcomes. J Trauma. 1998;45(1):83-86. doi: 10.1097/00005373- 199807000-00018.
Stafford PA, Biddinger PW, Zumwalt RE. Lethal intrauterine fetal trauma. Am J Obstet Gynecol. 1988;159(2):485-489. doi: 10.1016/s0002- 9378(88)80115-7.
Rothenberger D, Quattlebaum FW, Perry JF Jr, Zabel J, Fischer RP. Blunt maternal trauma: a review of 103 cases. J Trauma. 1978;18(3):173-179.
Farmer DL, Adzick NS, Crombleholme WR, Crombleholme TM, Longaker MT, Harrison MR. Fetal trauma: relation to maternal injury. J Pediatr Surg. 1990;25(7):711-714. doi: 10.1016/s0022-3468(05)80002-8.
Goodwin TM, Breen MT. Pregnancy outcome and fetomaternal hemorrhage after noncatastrophic trauma. Am J Obstet Gynecol. 1990;162(3):665-671. doi: 10.1016/0002- 9378(90)90979-h.
Klinich KD, Schneider LW, Moore JL, Pearl- man MD. Investigations of crashes involving pregnant occupants. Annu Proc Assoc Adv Au- tomot Med. 2000;44:37-55.
Ali J, Yeo A, Gana TJ, McLellan BA. Predictors of fetal mortality in pregnant trauma patients. J Trauma. 1997;42(5):782-785. doi: 10.1097/00005373-199705000-00005.
Motozawa Y, Hitosugi M, Abe T, Tokudome S. Effects of seat belts worn by pregnant drivers during low-impact collisions. Am J Obstet Gynecol. 2010;203(1):62.e1-e8. doi: 10.1016/j. ajog.2010.02.047.
Yamada S, Nishijima K, Takahashi J, Taka- hashi N, Tamamura C, Yoshida Y. Intrauterine fetal death caused by seatbelt injury. Taiwan J Obstet Gynecol. 2017;56(4):558-560. doi: 10.1016/j.tjog.2016.08.009.
Lavin JP Jr, Miodovnik M. Delayed abruption after maternal trauma as a result of an automobile accident. J Reprod Med. 1981 ;26(12): 621-624.
Dahmus MA, Sibai BM. Blunt abdominal trauma: are there any predictive factors for abrup- tio placentae or maternal-fetal distress? Am J Obstet Gynecol. 1993;169(4):1054-1059. doi: 10.1016/0002-9378(93)90053-l.
Jain V, Chari R, Maslovitz S, Farine D; Maternal Fetal Medicine Committee, Bujold E, Gagnon R, Basso M, Bos H, Brown R, Cooper S, Gouin K, McLeod NL, Menticoglou S, Mundle W, Pylyp- juk C, Roggensack A, Sanderson F. Guidelines for the Management of a Pregnant Trauma Patient. J Obstet Gynaecol Can. 2015;37(6): 553-574. English, French. doi: 10.1016/s1701- 2163(15)30232-2.
Morris JA Jr, Rosenbower TJ, Jurkovich GJ, Hoyt DB, Harviel JD, Knudson MM, Miller RS, Burch JM, Meredith JW, Ross SE, Jenkins JM, Bass JG. Infant survival after cesarean section for trauma. Ann Surg. 1996;223(5):481-488; discussion 488-491. doi: 10.1097/00000658- 199605000-00004.
Brown HL. Trauma in pregnancy. Obstet Gynecol. 2009;114( 1): 147-160. doi: 10.1097/ AOG.0b013e3181ab6014.
Fries MH, Hankins GD. Motor vehicle accident associated with minimal maternal trauma but subsequent fetal demise. Ann Emerg Med. 1989;18(3):301 -304. doi: 10.1016/s0196- 0644(89)80418-4.
Baethmann M, Kahn T, Lenard HG, Voit T. Fetal CNS damage after exposure to maternal trauma during pregnancy. Acta Paediatr. 1996;85(11 ):1331-1338. doi: 10.1111/j.1651- 2227.1996.tb13920.x.
Strigini FA, Cioni G, Canapicchi R, Nardini V, Capriello P, Carmignani A. Fetal intracranial hemorrhage: is minor maternal trauma a possible pathogenetic factor? Ultrasound Obstet Gynecol. 2001;18(4):335-342. doi: 10.1046/j.0960-7692.2001.00486.x.
Piastra M, Pietrini D, Massimi L, Caldarelli M, De Luca D, Del Lungo LM, De Carolis MP, Di Rocco C, Conti G, Zecca E. Severe subdural hemorrhage due to minimal prenatal trauma. J Neurosurg Pediatr. 2009;4(6):543-546. doi: 10.3171/2009.7.PEDS08223.
Safdari M, Safdari Z, Pishjoo M. Intrauterine Fetal Traumatic Brain Injury Following Motor Vehicle Accident; A Case Report and Review of the Literature. Bull Emerg Trauma. 2018;6(4): 372-375. doi: 10.29252/beat-060417.
Breysem L, Cossey V, Mussen E, Demaer- el P, Van de Voorde W, Smet M. Fetal trauma: brain imaging in four neonates. Eur Radiol. 2004;14(9):1609-1614. doi: 10.1007/s00330- 004-2357-6.
Segui-Gomez M, Levy J, Graham JD. Airbag safety and the distance of the driver from the steering wheel. N Engl J Med. 1998;339(2):132- 133. doi: 10.1056/NEJM199807093390219.
Christensen EE, Dietz GW. A radiographically documented intra-uterine femoral fracture. Br J Radiol. 1978;51(610):830-831. doi: 10.1259/0007-1285-51-610-830.
Zeina AR, Kessel B, Mahamid A, Gazmawi J, Shrim A, Nachtigal A, Alfici R. Computed tomographic diagnosis of traumatic fetal subdural hematoma. Emerg Radiol. 2013;20(2):169-172. doi: 10.1007/s10140-012-1067-7.
Hall EJ. Scientific view of low-level radiation risks. Radiographics. 1991;11(3):509-518. doi: 10.1148/radiographics.11.3.1852943.
McCollough CH, Schueler BA, Atwell TD, Braun NN, Regner DM, Brown DL, LeRoy AJ. Radiation exposure and pregnancy: when should we be concerned? Radiographics. 2007;27(4): 909-917; discussion 917-918. doi: 10.1148/ rg.274065149.
Vergani P, Strobelt N, Locatelli A, Paterlini G, Tagliabue P, Parravicini E, Ghidini A. Clinical significance of fetal intracranial hemorrhage. Am J Obstet Gynecol. 1996;175(3 Pt 1):536-543. doi: 10.1053/ob.1996.v175.a73598.
Klinich KD, Flannagan CA, Rupp JD, Sochor M, Schneider LW, Pearlman MD. Fetal outcome in motor-vehicle crashes: effects of crash characteristics and maternal restraint. Am J Obstet Gynecol. 2008;198(4):450.e1-e9. doi: 10.1016/j.ajog.2008.02.009.
Sadro CT, Zins AM, Debiec K, Robinson J. Case report: lethal fetal head injury and placental abruption in a pregnant trauma patient. Emerg Radiol. 2012;19(2):175-180. doi: 10.1007/s10140-011-1017-9.
Recker MJ, Cappuzzo JM, Li V. Management of Intracranial Hemorrhage and Skull Fracture After Blunt Intrauterine Trauma. World Neurosurg. 2020;138:352-354. doi: 10.1016/j. wneu.2020.03.089.
Leroy-Malherbe V, Bonnier C, Papiernik E, Groos E, Landrieu P. The association between developmental handicaps and traumatic brain injury during pregnancy: an issue
that deserves more systematic evaluation. Brain Inj. 2006;20(13-14):1355-1365. doi: 10.1080/02699050601102202. Ghi T, Simonazzi G, Perolo A, Savelli L, San- dri F, Bernardi B, Santini D, Bovicelli L, Pilu G. Outcome of antenatally diagnosed intracranial hemorrhage: case series and review of the literature. Ultrasound Obstet Gynecol. 2003;22(2):121-130. d
Joseph JR, Smith BW, Garton HJ. Blunt prenatal trauma resulting in fetal epidural or subdural hematoma: case report and systematic review of the literature. J Neurosurg Pediatr. 2017;19(1): 32-37. doi: 10.3171/2016.7.PEDS16282.
Doose H, Neubauer BA, Petersen B. The concept of hereditary impairment of brain maturation. Epileptic Disord. 2000;2 Suppl 1:S45-S49.
Wohlrab G, Schmitt B, Boltshauser E. Benign focal epileptiform discharges in children after severe head trauma: prognostic value and clinical course. Epilepsia. 1997;38(3):275-278. doi: 10.1111/j.1528-1157.1997.tb01117.x.
Мухин КЮ. Доброкачественные эпилептиформные паттерны детства и ассоциированные с ними состояния. Русский журнал детской неврологии. 2018;13(3):7-24. doi: 10.17650/2073-8803-2018-13-3-7-24. [Mukhin KYu. [Benign epileptiform discharges of childhood and associated conditions]. Russian Journal of Child Neurology. 2018;1 3(3):7-24. Russian. doi: 10.17650/2073-8803-2018-13-3- 7-24.]
Doose H, Baier WK. Benign partial epilepsy and related conditions: multifactorial pathogenesis with hereditary impairment of brain maturation. Eur J Pediatr. 1989;149(3):152-158. doi: 10.1007/BF01958268.
Stephani U, Doose H. Benign idiopathic partial epilepsy and brain lesion. Epilepsia. 1999;40(3): 373-376. doi: 10.1111/j.1528-1157.1999. tb00721.x.
Мухин КЮ, Кузьмич ГВ, Балканская СВ, Батышева ТТ, Куренков АЛ, Горина ТП. Особенности эпилептиформной активности ЭЭГ у детей с перивентрикулярной лейкомаляцией и церебральным параличом при отсутствии эпилепсии. Журнал неврологии и психиатрии им. С.С. Корсакова. 2012;112(7-2):71-6. [Mukhin KIu, Kuz'mich GV, Balkanskaia SV, Batysheva TT, Kurenkov AL, Gorina TP. [Features of epileptiform activity on EEG in children with periventricular leukomalacya and cerebral palsy without epilepsy]. S.S. Korsakov Journal of Neurology and Psychiatry. 2012;112(7-2): 71-6. Russian.]
Kim SE, Lee JH, Chung HK, Lim SM, Lee HW. Alterations in white matter microstructures and cognitive dysfunctions in benign childhood epilepsy with centrotemporal spikes. Eur J Neurol. 2014;21(5):708-717. doi: 10.1111/ ene.12301.
Doose H, Neubauer B, Carlsson G. Children with benign focal sharp waves in the EEG - developmental disorders and epilepsy. Neuropediatrics. 1996;27(5):227-241. doi: 10.1055/s- 2007-973771.
Hartl R, Ko K. In utero skull fracture: case report. J Trauma. 1996;41(3):549-552. doi: 10.1097/00005373-199609000-00031.
Yamasato K, Kurata N, Towner D. Delayed Appearance of a Traumatic Fetal Intracranial Hemorrhage. Case Rep Ob- stet Gynecol. 2018;2018:1465034. doi: 10.1155/2018/1465034.
Востриков Николай Андреевич - аспирант кафедры неврологии, нейрохирургии и нейрореабилитации по специальности «Нервные болезни», врач- нейрохирург
Пономарева Ирина Викторовна - канд. мед. наук, заведующая неврологическим отделением № 2 поликлиники № 2, врач невролог-эпилептолог
Черемисинов Олег Витальевич - д-р мед. наук, врач- рентгенолог рентгенологического отделения
Шерман Михаил Айзикович - д-р мед. наук, доцент, заведующий кафедрой неврологии, нейрохирургии и нейрореабилитаци
Теги: черепно-мозговая травма плода
234567 Начало активности (дата): 22.06.2024 17:31:00
234567 Кем создан (ID): 989
234567 Ключевые слова: автомобильная авария, травма в период беременности, черепно-мозговая травма плода, доброкачественные эпилептиформные паттерны детства, нарушение процессов созревания мозга, доброкачественная возрастзависимая эпилепсия
12354567899
Похожие статьи
Переходные пояснично-крестцовые позвонки у детей и подростков (обзор литературы, иллюстрированный собственными клиническими наблюдениями)Рентген на дому 8 495 22 555 6 8
Переходные пояснично-крестцовые позвонки у детей и подростков с травмой люмбального отдела позвоночника: частота диагностики и особенности клинической симптоматики
Курс медицинской рентгенологии. Рентгенотерапия.Часть 3. Глава 14.4
Курс медицинской рентгенологии. Рентгенодиагностика. Основные моменты жизнедеятельности кости в рентгенологическом изображении. Часть 2. Глава 6



