 22.08.2023
22.08.2023
Остеопороз в ракурсе оказания профильной травматолого-ортопедической помощи при низкоэнергетических переломах проксимального отдела бедренной кости
Низкая выявляемость остеопороза и отсутствие его лечения у лиц старших возрастных групп - фактор дальнейшего роста количества низкоэнергетических переломов, неудовлетворительных результатов хирургического лечения и смертности
Среди госпитализированных по поводу переломов различной локализации 30-40 % составляют пациенты 60 лет и старше. Значительная часть из них имеет остеопороз, который снижает прочность кости и является причиной низкоэнергетических переломов [1]. Остеопороз выделен в отдельную нозологическую форму еще в 1940 году Fuller Albright [2], и к настоящему времени заболевание известно широкому кругу врачей различных специальностей.
Разработан алгоритм раннего выявления заболевания, в клиническую практику внедрены методы количественной оценки выраженности дефицита костной массы, имеются препараты для патогенетической терапии (коррекции нарушенного ремоделирования костной ткани), но, по-прежнему, патология чаще всего диагностируется и принимается во внимание пациентом и врачом только после случившегося низкоэнергетического перелома [3].
ВОЗ, пытаясь решить эту проблему, объявила 2000-2010 годы периодом, который должен был мобилизовать медицинское сообщество и правительства большинства стран на борьбу с остеопорозом. Предполагалось, что повсеместное внедрение практики раннего выявления и лечения заболевания снизит частоту переломов, в частности переломов проксимального отдела бедренной кости, на 25 %. Однако снижения не произошло, более того, в последние годы наметилась тенденция к росту количества низкоэнергетических переломов, включая перелом проксимального отдела бедренной кости, который является одним из самых серьезных осложнений остеопороза [3, 4]. Только госпитальная летальность при переломе этой локализации достигает 10 % [5]. В течение первого года после перелома смертность колеблется от 20 до 36 % [6, 7], и тенденции к снижению не наблюдается. По имеющимся данным, за период с 1981 до 2012 года средний однолетний коэффициент смертности составил 24 % в 1980-е годы, 23 % в 1990-е и 21 % после 1999 года (p = 0,7) [8]. Частота повторных операций в эти временные промежутки оставалась прежней. Не повлияла на смертность при переломах шейки бедренной кости и смена философии хирургического вмешательства: при сравнении показателей смертности эпохи остеосинтеза (до 1990 г.) с эпохой эндопротезирования (после 2000 г.) результаты оказались схожими (~ 20 %) [9].
Одной из причин сохранения «стабильности» показателя смертности и продолжающегося роста количества переломов ряд исследователей считают увеличение продолжительности жизни и, соответственно, популяции лиц пожилого и старческого возраста [10], что характерно и для России [11]. В то же время существует точка зрения, что возраст как фактор риска перелома следует рассматривать только в связи с другими переменными и, в первую очередь, с сопутствующими заболеваниями и физическими возможностями, то есть с физическим и функциональным здоровьем или биологическим старением [12]. Подтверждением этой точки зрения является тот факт, что у пожилых пациентов с низкоэнергетическими переломами шейки бедренной кости уровень смертности выше не только в сравнении со смертностью населения в целом, но и в сравнении со смертностью в соответствующих возрастных группах [13]. С этих позиций отсутствие лечения остеопороза - патологии, усугубляющей функциональное и биологическое старение, можно рассматривать не только как значимый фактор роста количества переломов проксимального отдела бедренной кости, включая и повторные переломы, но и как причину высокой смертности после перелома и осложнений, связанных с хирургическим лечением патологических переломов.
В то же время, вероятность отсутствия лечения остеопороза до перелома не очевидна, учитывая, что в стране с 2018 года по настоящее время в рубрикаторе Минздрава России представлены клинические рекомендации «Остеопороз» с четкими критериями диагностики и лечения остеопороза, направленного на профилактику переломов, и клинические рекомендации «Патологические переломы, осложняющие течение остеопороза», посвященные терапии остеопороза после случившегося перелома. Кроме того, на протяжении последних 30 лет различными профессиональными сообществами (ревматологи, эндокринологи, травматологи, терапевты) с увеличивающейся активностью проводятся многочисленные конференции, семинары, обучающие школы по диагностике и лечению остеопороза, в том числе и осложненного патологическими переломами, что предполагает достаточную осведомленность врачей о патологии и необходимости ее лечения. Исходя из вышеприведенных сведений, вопрос о проведении лечения остеопороза до перелома и, тем более, в рамках оказания профильной медицинской травматолого-ортопедической помощи требует уточнения. Гипотеза. Выявление и лечение остеопороза у лиц старших возрастных групп как до низкоэнергетического перелома проксимального отдела бедренной кости, так и в рамках оказания профильной травматолого-ортопедической помощи после случившегося перелома остается на низком уровне.
Цель - на примере низкоэнергетического перелома проксимального отдела бедренной кости у лиц старших возрастных групп оценить частоту выявления и лечения остеопороза до перелома и в рамках оказания профильной травматолого-ортопедической помощи.
МАТЕРИАЛЫ И МЕТОДЫ
Для получения информации о наличии диагноза «остеопороз» и его терапии до перелома у лиц с низкоэнергетическим перелом проксимального отдела бедренной кости или назначения терапии остеопороза в рамках оказания травматолого-ортопедической помощи проведен анализ историй болезни пациентов возрастной группы 60 лет и старше, находившихся в 2019 году в 2-х травматологических отделениях (Краснодарский край - 117 и Московская область - 82). Регионы выбраны случайным образом. По истории болезни уточнялось наличие указаний на диагноз «остеопороз» в разделах «диагноз при поступлении», «диагноз при выписке», «сопутствующий диагноз», в тексте истории болезни, в эпикризе при выписке, в рекомендациях при выписке. Кроме того, для уточнения наличия или отсутствия диагноза «остеопороз» до перелома, в срок от 3 до 8 месяцев после выписки из стационара пациентам выполнялся телефонный звонок. Во время телефонного контакта задавался вопрос о наличии диагноза «остеопороз», когда этот диагноз был поставлен («до перелома» или «после перелома»), какое лечение остеопороза проводилось до и после перелома.
РЕЗУЛЬТАТЫ
На основании анализа 209 историй болезни пациентов с переломом проксимального отдела бедренной кости, находившихся в 2-х травматологических стационарах, установлена медиана возраста лиц с переломом этой локализации - 79 лет (68-84 года). Преобладали женщины: 144 против 65. Медиана возраста женщин 81 год (73,25-85), мужчин - 65 лет (58,5-81,5). В 203 из 209 историй болезни при поступлении и при выписке отсутствовали сведения о наличии диагноза «остеопороз», хотя во всех случаях отмечался низкоэнергетический характер перелома. Только в 6 случаях (2,8 %) из 209 были указания на наличие у пациента диагноза «остеопороз». При телефонном контакте (ответили 179 из 209 пациентов) диагноз «остеопороз» до перелома подтвержден еще у 5 пациентов. Таким образом, только у 11 (5,3 %) из 209 пациентов диагноз остеопороза был установлен до перелома. Сведения о лечении остеопороза до перелома в историях болезни отсутствовали и были получены только при телефонном контакте: периодически колекальциферол в дозе 800-1000 МЕ получал 1 пациент, препараты кальция и колекальциферола не более 1 года - 7 человек, только препараты кальция постоянно - 1 человек. Что касается антирезорбтивной терапии, то ее назначение имело место в 2-х случаях: Деносумаб (1 пациент) и 5 мг золедроновой кислоты (1 пациентка). В обоих случаях патогенетическая терапия остеопороза была начата за 1 и 3 месяца до перелома.
При выписке указания на диагноз остеопороз отмечены в 35 (16,7 %) историях болезни из 209. Что касается лечения остеопороза в этот временной промежуток, то рекомендации были следующими: прием препаратов кальция и колекальциферола в 35 (16,7 %) случаях, из них в 3-х (1,4 %) случаях одновременно был назначен альфа- кальцидол, в одном случае к этой комбинации препаратов добавлена золедроновая кислота, в 2-х - ибандроновая кислота. Рекомендации о длительности терапии и необходимости ее контроля отсутствовали (табл. 1).
Проведенный анализ историй болезни пациентов старших возрастных групп с низкоэнергетическим переломом проксимального отдела бедренной кости (перелом - маркер остеопороза) выявил низкую частоту выявления и лечения остеопороза не только до перелома, но и после его хирургического лечения.
Таким образом, подтверждается гипотеза, что в стране до настоящего времени диагностика и лечение остеопороза у лиц старших возрастных групп как до низкоэнергетического перелома проксимального отдела бедренной кости, так и в рамках оказания профильной травматолого-ортопедической помощи после случившегося перелома остается на крайне низком уровне. В то же время, 3-уровневая организация медицинской помощи в регионах РФ [60] предусматривает маршрутизацию пациента с учетом преемственности работы травматологических стационаров всех уровней и травматологических пунктов, травматологических кабинетов поликлиник, травматологических отделений городских и районных больниц. Вертикальная организация медицинской помощи позволяет инициировать и проводить лечение остеопороза в период оказания профильной помощи по поводу низкоэнергетических переломов до их консолидации или формирования биологической стабильности при эндопротезировании.
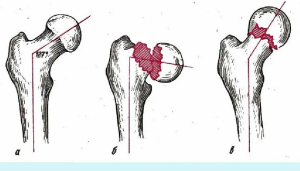
В соответствии с действующими клиническими рекомендациями «Патологические переломы, осложняющие течение остеопороза», в которых подчеркивается, что критерием качества оказания профильной помощи является «достигнутая консолидация перелома», лечение остеопороза в рамках оказания профильной помощи по поводу низкоэнергетических переломов представляется следующим образом (рис. 1).
Таблица 1
Частота выявления остеопороза до и после перелома и используемые для лечения остеопороза препараты
|
Используемые препараты |
Диагноз «остеопороз» поставлен |
|||
|
до перелома |
после перелома |
не поставлен |
Итого |
|
|
Колекальциферол 800-1000 МЕ + препараты кальция |
9 |
32 |
- |
209 (100 %) |
|
Колекальциферол 800-1000 МЕ/альфакальцидол + препараты кальция + антирезорбтивные препараты (золендроновая кислота, ибандроновая кислота или Деносумаб) |
2 |
3 |
- |
|
|
Без лечения |
- |
- |
163 |
|
|
Всего |
11 (5,3 %) |
35 (16,7 %) |
163 (78 %) |
|
ОБСУЖДЕНИЕ
Выявленная в исследовании низкая назначаемость фармпрепаратов для лечения остеопороза у лиц с низкоэнергетическими переломами проксимального отдела бедренной кости, в том числе после случившегося перелома, отмечалась ранее и другими авторами [14]. Анализ 86 202 случаев перелома шейки бедренной кости в США, Корее и Испании показал [15], что в течение 3-х месяцев после перелома использование препаратов для лечения остеопороза и профилактики повторных переломов было крайне низким: 13, 39 и 25 % пациентов соответственно. Назначение препаратов не зависело от различий в системах организации медицинской помощи и степени возмещения расходов на лечение остеопороза. Также неоптимальной оказалась и приверженность к лечению остеопороза: менее 0,70 во всех трех странах.
Наше исследование показало, что до перелома патогенетическая терапия остеопороза практически не проводилась и крайне редко (только в 3-х случаях) назначалась в рамках оказания травматолого-ортопедической помощи по поводу перелома. В то же время, судя по многочисленным данным рандомизированных исследований, лечение остеопороза не только снижает риск перелома, но и сохраняет физическую активность пациентов [16]. Это обстоятельство крайне важно с учетом того, что только 29 % выживших после перелома шейки бедренной кости восстанавливают функциональный уровень, имевший место до травмы [17, 18]. Для большинства пожилых пациентов перелом проксимального отдела бедренной кости становится «точкой невозврата» к прежнему физическому и умственному состоянию. Снижение функциональной активности относительно периода «до перелома», наряду с потерей социальной независимости, приводит к резкому ухудшению качества жизни и росту смертности в течение первого года после травмы [19, 20]. Важно то, что эти осложнения связывают не столько с возрастом, сколько с усугублением биологического старения из-за отсутствия лечения остеопороза, в том числе и до перелома [12].
Отмеченный низкий уровень диагностики и лечения остеопороза у лиц с низкоэнергетическими переломами проксимального отдела бедренной кости как до перелома, так и после, по всей видимости, отражает реальную картину. По крайне мере, тот факт, что пациенты, получившие низкоэнергетический перелом на фоне остеопороза, остаются без диагноза и медикаментозного лечения, наглядно подтверждается официальной статистикой. Так, согласно данным форм федерального статистического наблюдения, в России число случаев остеопороза у лиц старше трудоспособного возраста в 2017 году составило 109 548, в 2019 году - 124 439 [21]. Из них с диагнозом «остеопороз», установленным впервые в жизни, в 2017 году оказалось 13 636, в 2019 году - 15 250 человек, что составило 0,07-0,08 % от общего количества заболеваний, выявленных впервые в жизни в данной возрастной группе [21]. В то же время переломов бедренной кости (S72) в данной возрастной группе в 2017 году было 54 974 случая, в 2019 - 59 741 случай (рост на 9 %) [21], однако отсутствие указаний на код МКБ-10 «M80.1-M80.9» позволяет только предполагать, что это низкоэнергетические переломы на фоне остеопороза. Наше предположение оправдано, учитывая ранее опубликованные данные [22], что в России остеопорозом страдает около 14 миллионов человек. Это статистическое разногласие наглядно отражает отсутствие достоверных данных как о числе пациентов с остеопорозом, так и о распространенности низкоэнергетических переломов проксимального отдела бедренной кости. В этой непростой ситуации актуальность диагностики остеопороза и начала его лечения при оказании медицинской помощи по профилю «травматология и ортопедия» пациенту с уже случившимся низкоэнергетическим переломом убедительно показаны ранее.
Доказано, что скомпрометированная остеопорозом кость вследствие количественных и структурных изменений [23] создает ряд проблем при выполнении хирургического вмешательства и, прежде всего, затрудняет возможность прочной фиксации отломков [24]. Корреляция снижения минеральной плотности костной ткани (МПК) с риском нарушения фиксации перелома отмечена в ряде экспериментальных работ [25]. Выявлено [26], что толщина кортикального слоя и плотность губчатого вещества кости обеспечивают до 98 % дисперсии предельной нагрузки на винты при действии силы в режиме осевого вытяжения или на «изгиб». В реальной практике врача травматолога- ортопеда непринятый во внимание остеопороз находит отражение в развитии нестабильности, миграции или перелома металлоконструкции с формированием ложного сустава [27, 28, 29].
Некоторые исследователи [25] в связи с этим считают необходимым при низкоэнергетических переломах до операции определять МПК, так как подтверждение остеопороза может повлиять на выбор метода фиксации. Однако, согласно Европейским [30, 31] и Российским клиническим рекомендациям [32, 33], у лиц старше 50 лет при переломах — маркерах остеопороза (низкоэнергетический перелом проксимального отдела бедренной кости, проксимального отдела плечевой кости, дистального отдела лучевой кости и тел позвонков) денситометрия не является обязательной. В то же время, метод может быть эффективным в выявлении остеопороза при низкоэнергетических переломах у мужчин до 50-летнего возраста и у женщин до наступления менопаузы (используется Z-критерий) [34].
В случае подтверждения остеопороза при планировании вмешательства рекомендуется учитывать не только тип повреждения, количество отломков, степень их смещения, но и качество костной ткани [28]. Из-за дефицита кортикальной и губчатой кости, присущего остеопорозу, подчеркивается целесообразность использования конструкций, минимально повреждающих костную ткань [35]. Хирургическое вмешательство в этих случаях рекомендуется выполнять только высококвалифицированными врачами травматолога- ми-ортопедами, владеющими методиками остеосинтеза и эндопротезирования в условиях плохого качества костной ткани [27, 36].
Сложность хирургического лечения на фоне остеопороза отмечается не только при переломах-маркерах у лиц старше 50 лет. Имеются сообщения о проблеме фиксации переломов других костей, случившихся на фоне остеопороза, в частности, костей, образующих голеностопный сустав [37]. При некоторых локализациях низкоэнергетических переломов (лучевая и плечевая кость) диагноз остеопороза определяет выбор метода лечения: закрытая репозиция или хирургическое вмешательство [38, 39, 40]. Более того, уточнение диагноза «остеопороз» на этапе планирования операции рассматривается как важная составляющая оказания травматолого-ортопедической помощи [41].
При остеопорозе исходное нарушение интенсивности (ускорение или замедление) механизмов ремоделирования приводит к транзиторному или постоянному нарушению физиологии костной ткани. Это ускоряет потерю костной ткани, прилежащей к имплантату, в раннем послеоперационном периоде, задерживает формирование костной мозоли в обычные сроки и может стать причиной ложного сустава, развития асептического некроза головки бедренной кости, асептической нестабильности имплантата и даже его перелома [42-48]. Нарушение баланса прочности кортикальной и губчатой кости, недостаточная плотность контактирующих нагружаемых поверхностей на фоне низкой минеральной плотности и формирование перипротезных зон остеолиза усугубляют нарушения [25]. По мнению ряда исследователей, нормализация гомеостаза кальция, метаболизма витамина D и механизмов ремоделирования и моделирования в раннем послеоперационном периоде у пациентов с остеопорозом имеет не меньшее значение для консолидации, чем стабильный остеосинтез [49-51].
Показано, что базовая терапия низкоэнергетического перелома на фоне остеопороза, включающая препараты кальция, альфакальцидол или колекальциферол, сокращает до уровня посттравматического перелома не только срок консолидации патологического перелома, но и длительность госпитализации и периода реабилитации [33, 52, 53]. Кроме того, назначение препаратов кальция и колекальциферола в раннем послеоперационном периоде расценивается как составляющая стратегии предотвращения новых переломов [54]. Пренебрежение этой рекомендацией увеличивает риск последующего перелома более чем в 2 раза и повышает уровень смертности [55].
Что касается использования патогенетической терапии остеопороза, осложненного низкоэнергетическим переломом, то в настоящее время целесообразность ее назначения не вызывает сомнения [16]. Наибольшую доказательную базу имеют антирезорбтивные препараты [56, 57]. И хотя срок начала их использования окончательно не обозначен, есть данные [58], что назначение антирезорбтивной терапии в первые три месяца после перелома проксимального отдела бедренной кости значительно снижает риск повторного перелома в сравнении с более поздним ее проведением (RR = 1,93, 95 % ДИ 1,29-2,89).
Эти данные подтверждают, что инициация и контроль патогенетической терапии остеопороза в рамках оказания травматолого-ортопедической помощи при низкоэнергетических переломах проксимального отдела бедренной кости у лиц старших возрастных групп направлены, прежде всего, на повышение эффективности лечения перелома, сокращение количества таких осложнений как ложные суставы, асептическая нестабильность, смертность.
Диагностика остеопороза на этапе планирования хирургического вмешательства по поводу низкоэнергетического перелома, кроме того, позволит вычленить эту категорию пациентов из общего количества пациентов всех возрастов с переломами бедренной кости, что необходимо для достоверного статистического учета и обоснования достаточного финансирования оказания профильной медицинской помощи.
ЗАКЛЮЧЕНИЕ
Недостаточный уровень диагностики и лечения остеопороза является одной из причин низкоэнергетических переломов и осложнений при их хирургическом лечении. Это ставит перед травматологическим сообществом задачу улучшения качества профильной медицинской помощи, которая сегодня рассматривается в формате предиктивной, превентивной и персонализированной [59]. Исходя из этого, патогенетическая терапия остеопороза при низкоэнергетическом переломе должна рассматриваться как составляющая оказания качественной травматолого-ортопедической помощи, которая планируется при подтверждении диагноза остеопороза, ставшего причиной перелома. И, хотя организационноэкономические акценты травматолого-ортопедической помощи при низкоэнергетических переломах у лиц старших возрастных групп смещены в сторону применения дорогостоящего краткосрочного высокотехнологичного лечения без длительной госпитализации и стационарной реабилитации [60], эта проблема может быть решена в рамках 3-уровневой системы оказания профильной помощи. Вертикальная организация системы, маршрутизация и контроль проводимого лечения в рамках преемственности работы травматологических стационаров всех уровней и травматологических пунктов, травматологических кабинетов поликлиник городских и районных больниц позволяет наблюдать пациента до полной консолидации перелома или формирования биологической стабильности эндопротеза. Качественная профильная травматолого-ортопедическая помощь предусматривает, что после завершения лечения перелома пациенту рекомендуется продолжить лечение остеопороза под наблюдением геронтолога, терапевта или другого специалиста, который занимается этой проблемой, для профилактики повторных переломов.
СПИСОК ИСТОЧНИКОВ
1. Consensus development conference: diagnosis, prophylaxis, and treatment of osteoporosis. Am J Med. 1993 Jun;94(6):646-650. doi: 10.1016/0002-9343(93)90218-e
2. Stevenson JC, Whitehead MI. Postmenopausal osteoporosis. Br Med J (Clin Res Ed). 1982 Aug 28-Sep 4;285(6342):585-588. doi: 10.1136/ bmj.285.6342.585
3. Tajeu GS, Delzell E, Smith W, Arora T, Curtis JR, Saag KG, Morrisey MA, Yun H, Kilgore ML. Death, debility, and destitution following hip fracture. J Gerontol A Biol Sci Med Sci. 2014 Mar;69(3):346-353. doi: 10.1093/gerona/gltl05
4. Haentjens P, Magaziner J, Colon-Emeric CS, Vanderschueren D, Milisen K, Velkeniers B, Boonen S. Meta-analysis: excess mortality after hip fracture among older women and men. Ann Intern Med. 2010 Mar 16;l52(6):380-390. doi: 10.7326/0003-4819-152-6-201003160-00008
5. Sanz-Reig J, Salvador Marin J, Perez Alba JM, Ferrandez Martinez J, Orozco Beltran D, Martinez Lopez JF. Risk factors for in-hospital mortality following hip fracture. Rev Esp Cir Ortop Traumatol. 2017 Jul-Aug;61(4):209-215. English, Spanish. doi: 10.1016/j.recot.2017.03.003
6. Brauer CA, Coca-Perraillon M, Cutler DM, Rosen AB. Incidence and mortality of hip fractures in the United States. JAMA. 2009 Oct 14;302(14):1573- 1579. doi: 10.1001/jama.2009.1462
7. Abrahamsen B, van Staa T, Ariely R, Olson M, Cooper C. Excess mortality following hip fracture: a systematic epidemiological review. Osteoporos Int. 2009 Oct;20(10):1633-1650. doi: 10.1007/s00198-009-0920-3
8. Mundi S, Pindiprolu B, Simunovic N, Bhandari M. Similar mortality rates in hip fracture patients over the past 31 years. Acta Orthop. 2014 Feb;85(1):54-59. doi: 10.3109/17453674.2013.878831
9. Butler M, Forte ML, Joglekar SB, Swiontkowski MF, Kane RL. Evidence summary: systematic review of surgical treatments for geriatric hip fractures. J Bone Joint SurgAm. 2011 Jun 15;93(12):1104-1115. doi: 10.2106/JBJS.J.00296
10. Burge
R, Dawson-Hughes B, Solomon DH, Wong JB, King A, Tosteson A. Incidence and
economic burden of osteoporosis-related fractures in the United States,
2005-2025. J Bone Miner Res. 2007 Mar;22(3):465-475.
11. Материалы государственной статистической отчетности Министерства здравоохранения Российской Федерации.
12. Smith T, Pelpola K, Ball M, Ong A, Myint PK. Pre-operative indicators for mortality following hip fracture surgery: a systematic review and metaanalysis. Age Ageing. 2014 Jul;43(4):464-471. doi: 10.1093/ageing/afu065
13. Kannegaard PN, van der Mark S, Eiken P, Abrahamsen B. Excess mortality in men compared with women following a hip fracture. National analysis of comedications, comorbidity and survival. Age Ageing. 2010 Mar;39(2):203-209. doi: 10.1093/ageing/afp221
14. Leslie WD, Morin SN. Osteoporosis epidemiology 2013: implications for diagnosis, risk assessment, and treatment. Curr Opin Rheumatol. 2014 Jul;26(4):440-446. doi: 10.1097/B0R.0000000000000064
15. Kim SC, Kim MS, Sanfelix-Gimeno G, Song HJ, Liu J, Hurtado I, Peiro S, Lee J, Choi NK, Park BJ, Avorn J. Use of osteoporosis medications after hospitalization for hip fracture: a cross-national study. Am J Med. 2015 May;128(5):519-526.e1. doi: 10.1016/j.amjmed.2015.01.014
16. Lyles KW, Colon-Emeric CS, Magaziner JS, Adachi JD, Pieper CF, Mautalen C, Hyldstrup L, Recknor C, Nordsletten L, Moore KA, Lavecchia C, Zhang J, Mesenbrink P, Hodgson PK, Abrams K, Orloff JJ, Horowitz Z, Eriksen EF, Boonen S; Horizon Recurrent Fracture Trial. Zoledronic acid and clinical fractures and mortality after hip fracture. N Engl J Med. 2007 Nov 1;357(18):1799-1809. doi: 10.1056/NEJMoa074941
17. Bertram M, Norman R, Kemp L, Vos T. Review of the long-term disability associated with hip fractures. Inj Prev. 2011 Dec;17(6):365-370. doi: 10.1136/ip.2010.029579
18. Dyer SM, Crotty M, Fairhall N, Magaziner J, Beaupre LA, Cameron ID, Sherrington C; Fragility Fracture Network (FFN) Rehabilitation Research Special Interest Group. A critical review of the long-term disability outcomes following hip fracture. BMC Geriatr. 2016 Sep 2;16(1):158. doi: 10.1186/s12877-016-0332-0
19. Gjertsen JE, Baste V, Fevang JM, Furnes O, Enges^ter LB. Quality of life following hip fractures: results from the Norwegian hip fracture register. BMCMusculoskeletDisord. 2016 Jul 7;17:265. doi: 10.1186/s12891-016-1111-y
20. Alexiou KI, Roushias A, Varitimidis SE, Malizos KN. Quality of life and psychological consequences in elderly patients after a hip fracture: a review. Clin Interv Aging. 2018 Jan 24;13:143-150. doi:l0.2147/CIA.S150067
21. Травматизм, ортопедическая заболеваемость, организация травматолого-ортопедической помощи в Российской Федерации в 2019 году. Под ред. С.П. Миронова. М., 2021. 384 с
22. Лесняк О.М. Аудит состояния проблемы остеопороза в странах Восточной Европы и Центральной Азии 2010. Остеопороз и остеопатии. 2011;14(2):3-6. doi: 10.14341/osteo201123-6
23. Макаров М.А., Родионова С.С. Влияние структурных особенностей проксимального отдела бедренной кости на риск развития переломов шейки бедра при остеопорозе. Остеопороз и остеопатии. 2000;(1):32-34.
24. Chao EY, Inoue N, Koo TK, Kim YH. Biomechanical considerations of fracture treatment and bone quality maintenance in elderly patients and patients with osteoporosis. Clin Orthop Relat Res. 2004 Aug;(425):12-25. doi: 10.1097/01.blo.0000132263.14046.0c
25. Seebeck J, Goldhahn J, Stadele H, Messmer P, Morlock MM, Schneider E. Effect of cortical thickness and cancellous bone density on the holding strength of internal fixator screws. J Orthop Res. 2004 Nov;22(6):1237-1242. doi: 10.1016/j.orthres.2004.04.001
26. Knoller SM, Meyer G, Eckhardt C, Lill CA, Schneider E, Linke B. Range of motion in reconstruction situations following corpectomy in the lumbar spine: a question of bone mineral density? Spine (Phila Pa 1976). 2005 May 1;30(9):E229-35. doi: 10.1097/01.brs.0000161000.36376.c5
27. Membership of the Working Party, Griffiths R, Alper J, Beckingsale A, Goldhill D, Heyburn G, Holloway J, Leaper E, Parker M, Ridgway S, White S, Wiese M, Wilson I. Management of proximal femoral fractures 2011: Association of Anaesthetists of Great Britain and Ireland. Anaesthesia. 2012 Jan;67(1):85-98. doi: 10.1111/j.1365-2044.2011.06957.x
28. Han SK, Song HS, Kim R, Kang SH. Clinical results of treatment of garden type 1 and 2 femoral neck fractures in patients over 70-year old. Eur J Trauma Emerg Surg. 2016 Apr;42(2):191-196. doi: 10.1007/s00068-015-0528-6
29. Lutnick E, Kang J, Freccero DM. Surgical Treatment of Femoral Neck Fractures: A Brief Review. Geriatrics (Basel). 2020 Apr 1;5(2):22. doi: 10.3390/geriatrics5020022
30. Kanis JA, McCloskey EV, Johansson H, Cooper C, Rizzoli R, Reginster JY; Scientific Advisory Board of the European Society for Clinical and Economic Aspects of Osteoporosis and Osteoarthritis (ESCEO) and the Committee of Scientific Advisors of the International Osteoporosis Foundation (IOF). European guidance for the diagnosis and management of osteoporosis in postmenopausal women. Osteoporos Int. 2013 Jan;24(1):23-57. doi: 10.1007/s00198-012-2074-y
31. Camacho PM, Petak SM, Binkley N, Diab DL, Eldeiry LS, Farooki A, Harris ST, Hurley DL, Kelly J, Lewiecki EM, Pessah-Pollack R, McClung M, Wimalawansa SJ, Watts NB. American association of clinical endocrinologists/american college of endocrinology clinical practice guidelines for the diagnosis and treatment of postmenopausal osteoporosis-2020 update. Endocr Pract. 2020 May;26(Suppl 1):1-46. doi: 10.4158/GL-2020- 0524SUPPL
32. Клинические рекомендации «Остеопороз».
33. Клинические рекомендации «Патологические переломы, осложняющие течение остеопороза» (утв. Министерством здравоохранения РФ
34. Leib ES, Lewiecki EM, Binkley N, Hamdy RC; International Society for Clinical Densitometry. Official positions of the International Society for Clinical Densitometry. J Clin Densitom. 2004 Spring;7(1):1-6. doi: 10.1385/jcd:7:1:1
35. Лазарев А.Ф., Солод Э.И., Николаев А.П., Гаврюшенко Н.С. Биомеханическое обоснование полифасцикулярного остеосинтеза пучками V-образных напряженных спиц. Вестник хирургии имени И.И. Грекова. 1999;(3):45-48.
36. Friedman SM, Mendelson DA, Kates SL, McCann RM. Geriatric co-management of proximal femur fractures: total quality management and protocol- driven care result in better outcomes for a frail patient population. J Am Geriatr Soc. 2008 Jul;56(7):1349-1356. doi: 10.1111/j.1532-5415.2008.01770.x
37. Hsu RY, Ramirez JM, Blankenhorn BD. Surgical Considerations for Osteoporosis in Ankle Fracture Fixation. Orthop Clin North Am. 2019 Apr;50(2):245-258. doi: 10.1016/j.ocl.2018.10.007
38. Hertel R. Fractures of the proximal humerus in osteoporotic bone. Osteoporos Int. 2005 Mar;16 Suppl 2:S65-72. doi: 10.1007/s00198-004-1714-2
39. Canale S.T., Beaty J.H. Campbell WC. Campbell's Operative Orthopaedics. 12th Ed. Philadelphia, PA: Elsevier Mosby. 2013. 4664 p.
40. Sadowski C, Riand N, Stern R, Hoffmeyer P. Fixation of fractures of the proximal humerus with the PlantTan Humerus Fixator Plate: early experience with a new implant. J Shoulder Elbow Surg. 2003 Mar-Apr;12(2):148-151. doi: 10.1067/mse.2003.11
41. Bonnaire F, Zenker H, Lill C, Weber AT, Linke B. Treatment strategies for proximal femur fractures in osteoporotic patients. Osteoporos Int. 2005 Mar;16 Suppl 2:S93-S102. doi: 10.1007/s00198-004-1746-7
42. Sychterz CJ, Engh CA. The influence of clinical factors on periprosthetic bone remodeling. Clin Orthop Relat Res. 1996 Jan;(322):285-292.
43. Bobyn JD, Mortimer ES, Glassman AH, Engh CA, Miller JE, Brooks CE. Producing and avoiding stress shielding. Laboratory and clinical observations of noncemented total hip arthroplasty. Clin Orthop Relat Res. 1992 Jan;(274):79-96
44. Krackow KA. Osteoporosis: an unsolved problem in total hip arthroplasty. Orthopedics. 2004 Sep;27(9):955-956. doi: 10.3928/0147-7447-20040901-26
45. Kanto M, Fukunishi S, Fukui T, Nishio S, Fujihara Y, Okahisa S, Takeda Y, Yoshiya S, Tachibana T. Radiological Evaluation of the Relationship Between Cortical Hypertrophy and Stress Shielding After Total Hip Arthroplasty Using a Cementless Stem. Arthroplast Today. 2020 Nov 3;6(4):894- 900. doi: 10.1016/j.artd.2020.09.018
46. Nishioka T, Yagi S, Mitsuhashi T, Miyamoto M, Tamura T, Kobayashi T, Enishi T. Alendronate inhibits periprosthetic bone loss around uncemented femoral components. J Bone Miner Metab. 2007;25(3):179-183. doi: 10.1007/s00774-006-0743-7
47. Hallan G, Lie SA, Havelin LI. High wear rates and extensive osteolysis in 3 types of uncemented total hip arthroplasty: a review of the PCA, the Harris Galante and the Profile/Tri-Lock Plus arthroplasties with a minimum of 12 years median follow-up in 96 hips. Acta Orthop. 2006 Aug;77(4):575-584. doi: 10.1080/17453670610012638
48. Родионова С.С., Нуждин В.И., Морозов А.К., Клюшниченко И.В., Тургумбаев Т.Н. Остеопороз как фактор риска асептической нестабильности при эндопротезировании тазобедренного сустава. Вестник травматологии и ортопедии им. Н.Н. Приорова. 2007. 2007;(2):35-40.
49. DIPART (Vitamin D Individual Patient Analysis of Randomized Trials) Group. Patient level pooled analysis of 68 500 patients from seven major vitamin D fracture trials in US and Europe. BMJ. 2010 Jan 12;340:b5463. doi: 10.1136/bmj.b5463
50. Doetsch AM, Faber J, Lynnerup N, Watjen I, Bliddal H, Danneskiold-Sams0e B. The effect of calcium and vitamin D3 supplementation on the healing of the proximal humerus fracture: a randomized placebo-controlled study. Calcif Tissue Int. 2004 Sep;75(3):183-188. doi: 10.1007/s00223- 004-0167-0
51. Nuti R, Bianchi G, Brandi ML, Caudarella R, D'Erasmo E, Fiore C, Isaia GC, Luisetto G, Muratore M, Oriente P, Ortolani S. Superiority of alfacalcidol compared to vitamin D plus calcium in lumbar bone mineral density in postmenopausal osteoporosis. Rheumatol Int. 2006 Mar;26(5):445-453. doi: 10.1007/s00296-005-0073-4
52. Родионова С.С. Принцип лечения переломов и эндопротезирование суставов на фоне остеопороза: руководство по остеопорозу. М.: БИНОМ, 2003. С. 304-320.
53. Родионова С.С., Лазарев А.Ф., Колондаев А.Ф., Солод Э.И.. Комбинированное лечение переломов шейки бедренной кости на фоне остеопороза: медицинская технология. М., 2007. 17 с.
54. Yao P, Bennett D, Mafham M, Lin X, Chen Z, Armitage J, Clarke R. Vitamin D and Calcium for the Prevention of Fracture: A Systematic Review and Meta-analysis. JAMA Netw Open. 2019 Dec 2;2(12):e1917789. doi: 10.1001/jamanetworkopen.2019.17789
55. Andrade SE, Majumdar SR, Chan KA, Buist DS, Go AS, Goodman M, Smith DH, Platt R, Gurwitz JH. Low frequency of treatment of osteoporosis among postmenopausal women following a fracture. Arch Intern Med. 2003 Sep 22;163(17):2052-2057. doi: 10.1001/archinte.163.17.2052
56. Colon-Emeric C, Nordsletten L, Olson S, Major N, Boonen S, Haentjens P, Mesenbrink P, Magaziner J, Adachi J, Lyles KW, Hyldstrup L, Bucci- Rechtweg C, Recknor C; HORIZON Recurrent Fracture Trial. Association between timing of zoledronic acid infusion and hip fracture healing. Osteoporos Int. 2011 Aug;22(8):2329-2336. doi: 10.1007/s00198-010-1473-1
57. Solomon DH, Johnston SS, Boytsov NN, McMorrow D, Lane JM, Krohn KD. Osteoporosis medication use after hip fracture in U.S. patients between 2002 and 2011. J Bone Miner Res. 2014 Sep;29(9):1929-1937. doi: 10.1002/jbmr.2202
58. Wang CY, Fu SH, Yang RS, Chen LK, Shen LJ, Hsiao FY. Timing of anti-osteoporosis medications initiation after a hip fracture affects the risk of subsequent fracture: A nationwide cohort study. Bone. 2020 Sep;138:115452. doi: 10.1016/j.bone.2020.115452
59. онцепция предиктивной, превентивной и
персонализированной медицины : приказ Министерства здравоохранения РФ от 24
апреля 2018 г. N 186.
60. Губин А.В., Хан Н.В., Рябых С.О., Овчинников Е.Н., Бурцев А.В., Ветрилэ М.С., Пуляткина И.В., Соломянник И.А. «3ДТ»-концепт как модель интеграции травматолого-ортопедической службы в приоритетные направления развития и национальные проекты Российской Федерации. Гений ортопедии. 2021;27(2):146-152. doi: 10.18019/1028-4427-2021-27-2-146-152
Информация об авторах:
1. Ирина Анатольевна Соломянник - кандидат медицинских наук
2. Светлана Семеновна Родионова - доктор медицинских наук, профессор
3. Александр Николаевич Торгашин - кандидат медицинских наук
4. Петр Сергеевич Серополов
5. Сергей Павлович Миронов - доктор медицинских наук, академик РАН
6. Александр Вадимович Губин - доктор медицинских наук, профессор.
Теги: остеопороз
234567 Начало активности (дата): 22.08.2023 16:12:00
234567 Кем создан (ID): 989
234567 Ключевые слова: низкоэнергетический перелом, остеопороз, лечение остеопороза при низкоэнергетическом переломе
12354567899
Похожие статьи
Сравнение ортопедической реконструкции деформаций стоп при диабетической артропатии Шарко с консервативным лечением на стадиях 1-2 по классификацииРентген на дому 8 495 22 555 6 8
Клинический пример лечения пациента с посттравматическим комбинированным обширным дефектом тканей голени
Особенности плотности костной ткани поясничных позвонков у пациентов с дегенеративными заболеваниями позвоночника
Переломы проксимального отдела бедренной кости



