 20.06.2022
20.06.2022
Дифференциальная рентгенодиагностика заболеваний органов дыхания и средостения(Часть 1)
Настоящая работа посвящена дифференциальной рентгенодиагностике заболеваний органов дыхания и средостения. Этот раздел клинической рентгенологии отличается наибольшим количеством непатогномоничных изображений, требующих порой нелегкой дифференциации
ПРЕДИСЛОВИЕ
Настоящая монография отличается от большинства книг, посвященных рентгенодиагностике, тем, что отправной точкой изложения является не то или иное заболевание, т. е. нозологический принцип, а зрительный образ, изображение, с которым сталкивается рентгенолог, приступая к обследованию больного. Эти изображения почти всегда иеспецифичны и тем более иепатогномоничны. Одно и то же или весьма сходное изображение может соответствовать ряду, иногда десяткам патологических процессов.
Такие изображения иногда именуют синдромами. С нашей точки зрения, это не совсем верно, поскольку синдром — это совокупность симптомов, объединенных единым патогенезом. В основе одинаковых или весьма близких рентгенологических картин находятся заболевания, отличающиеся не только по патогенезу, но и по этиологии, морфологическому субстрату, клиническим проявлениям. Это образы, характер которых обусловлен природой процесса, а также скиалогическими законами, не зависящими от нозологической специфичности. Сложный путь познавательного мышления в рентгенологии начинается именно от подобного образа; его завершением является установление диагноза. Этот путь проходит ряд промежуточных этапов, предполагающих детальный и точный анализ характера изображения, включая его локализацию, структуру, протяженность, очертания, синтопию, сопоставление с анамнезом, данными клинико-лабораторных исследований и динамикой процесса, соотнесение образа с морфологическим субстратом, оценку функциональных данных и ряд других моментов. Переход от образа к нозологии, от анализа изображения к установлению диагноза и является предметом данной монографии.
Настоящая работа посвящена дифференциальной рентгенодиагностике заболеваний органов дыхания и средостения
Этот раздел клинической рентгенологии отличается наибольшим количеством непатогномоничных изображений, требующих порой нелегкой дифференциации.
Ежегодно в нашей стране производят десятки миллионов рентгенологических исследований органов грудной клетки, в том числе флюорографические. Авторы отобрали 14 разновидностей рентгенологических картин, с которыми врачи встречаются в практической работе. В соответствии с этим книга состоит из такого же количества глав, в которых эти картины анализируются с целью уточнения патологических процессов, лежащих в их основе.
В каждом разделе дается определение понятия соответствующего изображения. Там где это уместно, показано наличие подобных картин в норме с расшифровкой их анатомического субстрата. Затем приводится перечень методик, применение которых должно позволить установить правильный диагноз.
Естественно, что в .монографии, посвященной дифференциальной диагностике, отсутствует описание применения той или иной методики. Эти данные читатель может найти в руководствах, ооноваиныхна нозологическом принципе изложения, в частности в книге Л. С. Розенштрауха, Н. И. Рыбакова и М. Г. Виннера «Рентгенодиагностика заболеваний органов дыхания» (2-е изд. М.: Медицина, 1987). Вопросы же тактики исследования, выбора и последовательного применения тех или иных методик изложены подробно. При этом в ряде случаев авторы отошли от не всегда прогрессивного пути использования методик, по принципу «от простого к сложному», рекомендуя в тех случаях, когда это целесообразно, проводить диагностические процедуры, минуя серию более простых, но менее информативных методик. Для полноты изложения в каждой главе кратко описана сущность дифференцируемых патологических процессов, однако это не может заменить детального описания заболеваний в руководствах, построенных по нозологическому принципу.
В настоящей книге, как и в других изданиях, посвященных дифференциальной диагностике, авторы не смогли избежать ряда повторений, так как одни и те же заболевания могут проявляться различными рентгенологическими признаками и должны быть упомянуты в соответствующих разделах.
Каждый из пяти разделов заканчивается обширными таблицами, в которых кратко суммированы дифференциально-диагностические критерии, позволяющие отличить одно заболевание от другого. Эти таблицы не могут заменить чтение текста книги. Они должны лишь ориентировать читателя в нужном направлении.
В кратком списке литературы приведены в основном публикации, посвященные дифференциальной диагностике тех или иных заболеваний легких и средостения. Предметный указатель призван помочь читателю найти в обширном материале книги описание того или иного патологического процесса и характерных для него рентгенологических признаков.
Авторы надеются, что настоящая монография, отражающая их многолетний опыт работы, накопленный в ВОНЦ АМН СССР, клиниках ЦОЛИУВ и Свердловском пульмонологическом центре, будет 'Полезна читателям и в какой-то мере позволит улучшить диагностику заболеваний, которым она посвящена. Они будут весьма признательны за конструктивные предложения и критические замечания.
1. ЗАТЕМНЕНИЯ В ПРЕДЕЛАХ АНАТОМИЧЕСКИХ ГРАНИЦ
1.1. ОПРЕДЕЛЕНИЕ ПОНЯТИЯ
К затемнениям в пределах анатомических границ относятся затемнения всего легкого, одной или двух долей (лобарные и било-барные), одного или нескольких сегментов одной или разных долей. Затемнения могут быть однородными или неоднородными и, как правило, отграничены от соседней ткани легкого междолевой плеврой. Естественно, при затемнении всего легкого поражение междолевой плевры не видно. Обычно поражение одностороннее, хотя в эту группу входят и такие затемнения, когда имеется поражение и другой стороны то ли в виде отсевов, то ли в форме затемнения доли, сегмента или группы сегментов коитралатеральной стороны. Такую картину могут дать:
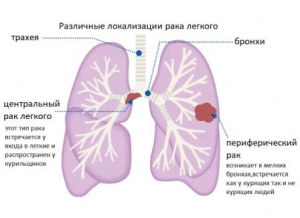
1) центральный рак легкого;
2) острая пневмония;
3) хроническая неспецифическая пневмония;
4) ателектатические бронхоэктазы;
5) инородные тела бронхов;
6) инфильтративно-пневмонический туберкулез;
7) обструктивные пневмониты туберкулезной этиологии;
8) цирроз;
9) внутрибронхиальные доброкачественные опухоли;
10) некоторые пороки, связанные с недоразвитием бронхиального дерева.
Реже эту картину могут вызвать бронхиоло-альвеолярный рак, лимфогранулематоз легких и др.
1.2. МЕТОДИКИ ИССЛЕДОВАНИЯ
Для диагностики и дифференциальной диагностики затемнений в пределах анатомических границ применяются следующие методики исследования:
1. Рентгеноскопия и рентгенография, в том числе с помощью «жестких» лучей. Обзорные снимки могут быть заменены крупнокадровыми флюорограммами в прямой и боковых проекциях.
2. Различные варианты томографии (зонографии) с продольным и поперечным направлением размазывания в прямой, боковой и косой проекциях. На томограммах должны отчетливо определяться трахея и бронхи 1—3-го порядка.
3. Бронхография, в том числе направленная.
4. Ангиопульмонография.
5. Бронхологическое исследование с взятием материала для цитогистологического исследования.
6. Трансторакальная пункция под контролем рентгеноскопии.
1.3. ЦЕНТРАЛЬНЫЙ РАК ЛЕГКОГО
Центральный рак легкого—рак, возникающий из эпителия бронхов 1—3-го порядка. Различают три наиболее типичных варианта центрального рака легкого: 1) преимущественно эндобронхиальный; 2) преимущественно перибронхиальный узловатый (экзобронхиальный); 3) преимущественно перибронхиальный разветвленный рак. Как подвид эндобронхиального рака целесообразно выделить так называемый полиповидный рак. Такого подразделения мы постараемся поддерживаться при описании сегментарного рака (Т1), долевого (Т2) и рака главного бронха (ТЗ).
При рентгенологическом исследовании обращает на себя внимание не сама опухоль, а вторичные осложнения, вызванные ею, т. е. явления пневмонита. От стадии пневмонита зависит, видим ли мы уменьшенную или увеличенную в размерах структурную единицу легкого (сегмент, долю, все легкое), наблюдаем ли однородную единицу легкого (сегмент, долю, все легкое), наблюдаем ли однородную тень или бронхоэктазы и абсцессы.
Из важнейших процессов, протекающих в легком, в котором нарушена вентиляция, т. е. в участке обструктивного пневмонита, следует различать: 1) ретенцию: бронхиальный секрет не выделяется, что приводит к расширению бронхов; 2) экссудацию: после резорбции воздуха накапливается богатый белком экссудат; 3) инфицирование: предыдущие процессы представляют идеальную почву для развития микроорганизмов.
Возникает пневмония, которая переходит в хроническую стадию и клинически едва отличима от первичной пневмонии; 4) деструкцию: в дальнейшем воспаление распространяется на стенки бронха, паренхиму легкого и соединительную ткань перегородок, т. е. в гнойное расплавление вовлекается весь участок легкого.
Эти процессы, как указывает Н. Friedel (1967), закономерно ведут к разрушению легочной ткани. Разрастается соединительная ткань и наступает сморщивание.
Такая же картина возникает при инородных телах бронхов, в частности при бронхолитиазе. Таким образом, в большинстве случаев при центральном раке легкого ведущим процессом является ретростенотический пневмонит. «Чистый» ателектаз доли или сегмента легкого наблюдается исключительно редко.
Сама опухоль хорошо видна при рентгенологическом исследовании лишь при узловатом раке до наступления гипоэктаза и следующего за ним пневмонита. В части случаев и при наступившем пневмоните этот узел выделяется своей интенсивностью в виде очерченной так называемой тени ядра. При преимущественно эндобронхиальном раке опухоль не видна ни при просвечивании, ни на обзорных снимках. На структурных томограммах в большинстве случаев выявляется коническая культя бронха и лишь при полиповидном раке — тень опухоли в просвете бронха, как правило, крупного — долевого или промежуточного.
Для систематизации изложения при описываемых типах рака легкого мы приводим описание бронхографической картины, хотя в большей части случаев, особенно при поражении бронхов 2—3-го порядка, данные бронхографии повторяют данные томографии. Положительные результаты бронхоскопии с биопсией или зондирования бронхов с взятием материала для гистологического и цитологического исследований весьма важны для диагностики. Однако наш многолетний опыт показывает, что с помощью бронхографии достоверный диагноз центрального рака легкого можно поставить и тогда, когда эндоскопическими методами не удается получить материал для исследования. К ним относятся некоторые случаи поражения сегментарных п долевых бронхов узловатым, а также разветвленным перибронхиальным раком.
При рентгенологическом исследовании (включая томографию) лимфатические узлы корней и средостения видны лишь тогда, когда они заметно увеличены. На небольшую разрешающую способность рентгенологического метода исследования в распознавании метастатически увеличенных внутригрудных лимфатических уз;:ов указывают Н. Schroder и Eichhorn (1966). Важную роль в их определении имеет медиастинобиопсия. В настоящее время все большее значение для определения состояния бронхопульмональных и медиастинальных лимфатических узлов при раке легкого приобретает неинвазивный информативный метод исследования — компьютерная томография.
1.3.1. ЦЕНТРАЛЬНЫЙ РАК ПРАВОГО ЛЕГКОГО
1.3.1.1. Рак верхушечного сегментарного бронха (Т1)
При узловатом раке на обзорной рентгенограмме в области проекции головки правого корня или несколько выше на фоне прозрачной (или несколько пониженной прозрачности) легочной ткани определяется средней интенсивности округлое затемнение с не совсем четкими бугристыми контурами, от которого радиально расходятся линейные тени. Это затемнение лучше определяется на томограммах в прямой и боковой (косых) проекциях. При этом удается установить отсутствие просвета верхушечного сегментарного бронха и изменения (если они уже наступили) в легочной ткани. Последние проявляются затемнением легочной ткани по типу бронхопневмонии со сливными очагами в медиальной части верхушки. На обзорных рентгенограммах и томограммах трудно найти достоверные признаки вздутия соседних отделов легких, а также уменьшения сегмента или доли в объеме. При направленной бронхографии видна остроконечная культя верхушечного бронха.
1.3.1.1. Рак верхушечного сегментарного бронха (Т1)
При узловатом раке на обзорной рентгенограмме в области проекции головки правого корня или несколько выше на фоне прозрачной (или несколько пониженной прозрачности) легочной ткани определяется средней интенсивности округлое затемнение с не совсем четкими бугристыми контурами, от которого радиально расходятся линейные тени. Это затемнение лучше определяется на томограммах в прямой и боковой (косых) проекциях. При этом удается установить отсутствие просвета верхушечного сегментарного бронха и изменения (если они уже наступили) в легочной ткани. Последние проявляются затемнением легочной ткани по типу бронхопневмонии со сливными очагами в медиальной части верхушки. На обзорных рентгенограммах и томограммах трудно найти достоверные признаки вздутия соседних отделов легких, а также уменьшения сегмента или доли в объеме. При направленной бронхографии видна остроконечная культя верхушечного бронха.
При направленной бронхографии видна остроконечная культя верхушечного бронха.
При преимущественно эндобронхиальном раке верхушечного сегмента явления вздутия, гипоэктаза и пневмонита наступают значительно раньше, чем при узловатой форме. Как правило, тень самого ракового узла не выявляется. При рентгеноскопии и на обзорных снимках в медиальной части первого межреберья с захватом почти всей верхушки прослеживается средней интенсивности затемнение, которое в боковой проекции имеет форму неправильного клина, острием обращенного к корню легкого (рис. 1.1). В зависимости от фазы пневмонита пораженный сегмент может быть увеличен, уменьшен или обычных размеров. На томограммах и бронхограммах видны культя верхушечного сегментарного бронха и неизмененные соседние бронхиальные ветви, с некоторым их перераспределением в пространстве.
Иногда на томограммах можно отметить неоднородность тени, обусловленную наличием бронхоэктазов и полостей гнойной деструкции — абсцессов. В других случаях наблюдаются спадение и фиброз пораженного верхушечного сегмента: он значительно уменьшается в объеме и может быть либо не идентифицирован, либо принят за плевральные наслоения.
1.3.1.2. Рак заднего (дорсального) сегментарного бронха верхней доли (Т1)
При преимущественно эндобронхиальиой форме на рентгенограммах в прямой проекции определяется средней интенсивности более или менее однородное затемнение, занимающее латеральную часть второго—третьего межреберья. На томограмме в боковой проекции видно, что нижнезадняя граница тени проходит по междолевой щели, отделяющей VI сегмент от II. При направленной бронхографии выявляется почти четырехугольная культя II сегментарного бронха.
В части случаев в этом, как и в других сегментах, можно наблюдать картину рецидивирующего пневмонита. Это не столь редко встречающийся симптом центрального, преимущественно эндобронхиального рака легкого. При этом пневмоническое затемнение под влиянием интенсивного противовоспалительного лечения исчезает, хотя выявившаяся на бронхограммах культя бронха остается. Это свидетельствует против наличия пневмонии. Всем больным с рецидивирующими в одном и том же сегменте или доле пневмониями должно проводиться бронхологическое исследование, включающее зондирование мелких бронхов и направленную бронхографию. В большинстве случаев удается установить причину повторяющихся воспалений, т. е. эндобронхиальный рак.
Следует подчеркнуть, что рецидивирующие воспаления, так же как и вентильное вздутие, относятся если и не к начальным, то во всяком случае, к недалеко зашедшим случаям центрального рака легкого, что особенно важно в прогностическом плане. Настороженное отношение к подобным процессам должно способствовать выявлению относительно ранних форм рака легкого. Больных, у которых воспаление рецидивирует либо не рассасывается, либо подозрительно на рак по клиническим признакам (например, кровохарканье), следует обследовать целенаправленно для определения состояния бронхов. При обследовании бронхов у мужчин старше 35 лет, направленных в рентгеновские кабинеты с пневмонией, можно было бы выявлять центральный эндобронхиальный рак легкого в более ранней стадии.
При узловатом раке, вызывающем намного позже нарушения проходимости бронха и вентиляции сегмента, относительно рано становится виден опухолевый узел на рентгенограммах, флюорограммах и особенно на томограммах (рис. 1.2).
1.З.1.З. Рак переднего сегментарного бронха верхней доли (Т1)
В переднем сегментарном бронхе верхней доли рак встречается наиболее часто, уступая лишь VI сегменту [Федченко Г. Г., 1982]. При рентгенологическом исследовании в прикорневой области на уровне переднего конца III—IV ребра определяется тень неправильной клиновидной формы; кнаружи от нее видна тяжистость. В боковой проекции выявляется затемнение, соответствующее спавшемуся переднему сегменту. Нижняя его граница может быть ровной, выпуклой или вогнутой в зависимости от стадии пневмонита.
В переднем сегментарном бронхе верхней доли рак встречается наиболее часто, уступая лишь VI сегменту [Федченко Г. Г., 1982]. При рентгенологическом исследовании в прикорневой области на уровне переднего конца III—IV ребра определяется тень неправильной клиновидной формы; кнаружи от нее видна тяжистость. В боковой проекции выявляется затемнение, соответствующее спавшемуся переднему сегменту. Нижняя его граница может быть ровной, выпуклой или вогнутой в зависимости от стадии пневмонита.
Иногда в нем видны воздушные просветы бронхов. Если эти просветы не соединяются с сегментарным бронхом, это должно послужить поводом для поисков причины непроходимости последнего. Хорошие результаты удается получить при направленной бронхографии. Культя бронха, чаще четырехугольная, с вогнутой линией обрыва, свидетельствует о наличии внутрибронхиальной опухоли. При резком уменьшении объема сегмента определяется смещение сосудистых и бронхиальных ветвей соседних сегментов в сторону поражения. На томограммах в прямой и особенно косой проекциях хорошо видна культя переднего сегментарного бронха. Результаты исследования следует обязательно дополнить катетеризацией бронхов, а в случае отрицательного результата направленной бронхографией (рис. 1.3).
Иногда определяется не затемнение III сегмента, а просветление в нем — полость распада, в части случаев с уровнем жидкости. Однако не следует спешить диагностировать абсцесс легкого, ибо на косых томограммах видна ампутация бронха, а дистальнее нее полость распада и затемнение по ходу вогнутой междолевой щели. Бронхологическое исследование позволяет диагностировать центральный рак переднего сегмента в фазе нагноившегося пневмонита.
Реже, чем в III сегменте, раковый узел располагается в ак-силлярном бронхе. В этих случаях затемнение располагается в латеральных отделах нижней части верхней доли. На срединных томограммах и еще лучше на бронхограммах видна культя бронха, идущего от долевого бронха книзу. Такое расположение затемнения и бронхографическая картина типичны для поражения этого субсегмента, по величине иногда не уступающего сегменту. Диагноз не должен стать сомнительным, если в результате лечения тень уменьшилась, иногда даже значительно. Наоборот, в этом случае присоединяется еще один признак центрального рака — симптом рецидивирующего воспаления.
Иногда определяется не затемнение III сегмента, а просветление в нем — полость распада, в части случаев с уровнем жидкости. Однако не следует спешить диагностировать абсцесс легкого, ибо на косых томограммах видна ампутация бронха, а дистальнее нее полость распада и затемнение по ходу вогнутой междолевой щели. Бронхологическое исследование позволяет диагностировать центральный рак переднего сегмента в фазе нагноившегося пневмонита.
Реже, чем в III сегменте, раковый узел располагается в ак-силлярном бронхе. В этих случаях затемнение располагается в латеральных отделах нижней части верхней доли. На срединных томограммах и еще лучше на бронхограммах видна культя бронха, идущего от долевого бронха книзу. Такое расположение затемнения и бронхографическая картина типичны для поражения этого субсегмента, по величине иногда не уступающего сегменту. Диагноз не должен стать сомнительным, если в результате лечения тень уменьшилась, иногда даже значительно. Наоборот, в этом случае присоединяется еще один признак центрального рака — симптом рецидивирующего воспаления.
В обеих описанных ситуациях решающие диагностические сведения могут быть получены лишь с помощью зондирования бронхов или бронхографии (выявление культи бронха).
1.З.1.4. Рак верхнедолевого бронха (Т2)
Узловатый рак. При рентгеноскопии и на обзорном снимке в области головки корня видно шаровидной формы образование, непосредственно примыкающее к срединной тени и похожее на увеличенный лимфатический узел или группу узлов. Доля легкого может быть обычных размеров, иногда вздута, но намного чаще она уменьшена в объеме. При этом выявляется однородное или не совсем однородное затемнение. Междолевая щель втянута. На томограммах видна коническая культя бронха, обрывающаяся на границе узловатой опухоли; культя бронха и узел опухоли лучше видны на косых томограммах. От узла в сторону легочной ткани отходят линейные тени. В некоторых случаях раковый узел может достичь больших размеров, не вызывая значительных изменений в легочной ткани верхней доли. При этом может создаваться впечатление о наличии опухоли средостения. Этому способствует и картина сдавления верхней полой вены. Однако бронхография, даже ненаправленная, на латероскопе, вносит необходимую ясность. Культя бронха с несомненностью свидетельствует о наличии центрального рака легкого.
Эндобронхиальный рак. Проявляется затемнением верхней доли, выраженным в различной степени. Если пневмонит находится в фазе инфильтрации и пневмонической вспышки, то уменьшения доли может и не быть.
В этих случаях однородное интенсивное затемнение захватывает всю верхнюю долю, междолевая плевра не втянута (рис. 1.4), либо втянута незначительно. При нагноении на серии томограмм на фоне затемнения видны множественные участки деструкции; некоторые из них сообщаются между собой. Одновременно на томограммах выявляется резко суженный верхнедолевой бронх, что позволяет установить диагноз центрального рака легкого с ретростенотическим нагноением. Проводя направленную бронхографию, при большом давлении в подобных случаях иногда удается контрастировать некоторые из полостей. На бронхограммах отчетливо видны сужение и изъеденность контуров верхнедолевого бронха.
Описанная картина отражает далеко зашедший эндобронхиальный рак верхней доли правого легкого. У больных, поступивших на рентгенологическое исследование раньше, можно выявить лишь начальные признаки гипоэктаза: тяжистость на фоне проекции верхней доли и небольшое уменьшение ее объема, что определяется по вогнутости и некоторому смещению кверху малой междолевой плевры. Через 1—2 мес тяжистость нарастает, а междолевая плевра все больше смещается кверху. На бронхограммах, сделанных в это время, удается видеть коническую или четырехугольную культю верхнедолевого бронха наряду с проходимыми более мелкими бронхами этой доли. Сходные данные можно получить при томографии. В дальнейшем чаще всего спадается не вся доля легкого сразу, а один из сегментов, в большинстве случаев передний. Это объясняется тем, что рак верхнедолевого бронха начинается из сегментарного, а затем уже переходит на долевой. В этих случаях на обзорном снимке и на томограммах отмечается интенсивное затемнение переднего сегмента, а при бронхографии — культя верхнедолевого бронха. Такое несоответствие между затемнением одного сегмента и культей долевого бронха объясняется тем, что верхнедолевой бронх еще проходим для воздуха, но уже не проходим для вязкой контрастной массы.
Разветвленный перибронхиальный рак. Встречается редко (около 1% случаев рака легкого). На обзорной рентгенограмме и на томограмме видно неоднородное затемнение всей или части доли. В отличие от узловатой формы при этом не видно узла и в отличие от эндобронхиальной долевой бронх проходим на всем протяжении. В то же время на томограммах и бронхотраммах отчетливо определяется истончение и изъеденность мелких бронхов. Естественно, на томограммах воздушные прослойки мелких бронхов прослеживаются дальше, чем на бронхограммах.
При рентгенологическом исследовании выявляется интенсивное затемнение всей доли легкого либо одного из ее сегментов. Пораженная доля имеет различную форму: клиновидную, треугольную, трапециевидную, форму двояковыпуклой линзы.
Размер доли в большинстве наблюдений на рентгенограммах в боковой проекции представляется неизменным, иногда уменьшенным или слегка увеличенным. Структура затемнения чаще однородна. Изображение просветов сегментарных и субсегментарных бронхов обычно отсутствует. На томограммах в косой или боковой проекции определяется симптом культи, или ампутации, долевого бронха (рис. 1.5). Тень опухолевого узла на фоне затемненной доли выявляется редко. Также редко при раке долевой локализации однородное затемнение одного из сегментов сочетается со вздутием другого. Контуры долевого затемнения четко очерчены. Форма его разнообразна: прямолинейная, выпуклая, выпукло-прямолинейная и выпукло-вогнутая.
При бронхографии выявляется культя, или ампутация, среднедолевого бронха. Форма и размеры культи вариабельны, размер ее колеблется от 2—3 мм до 2—3 см.
При рентгеноскопии и на снимках в прямой проекции определяется расширение тени правого корня: контуры ее относительно четкие, иногда бугристые. На томограммах в боковой проекции видно, что данная тень не имеет непосредственного отношения к корню легкого, а является узлом опухоли либо пневмонитом, занимающим VI сегмент. На этих же томограммах обычно выявляется воздушная культя VI сегментарного бронха. В части случаев на томограммах определяется не культя, а полная ампутация этого бронха. Если пневмонит находится в стадии инфильтрации, то тень увеличенного и уплотненного VI сегмента занимает не только медиальную часть легочного поля, но видна в виде клина, овала или треугольника и в латеральном отделе. Верхняя граница этого затемнения четкая, так как она образована плеврой, выстилающей главную междолевую щель. При бронхографии удается обнаружить культю, или ампутацию, VI сегментарного бронха (рис. 1.6).
Иногда на бронхограммах, а еще лучше при бронхоскопии удается увидеть переход раковой инфильтрации с VI сегментар-ного бронха на нижнезональный бронх. На бронхограммах наряду с ампутацией VI сегментарного бронха это проявляется узу-рацией и ригидностью нижнезонального бронха.
1.3.1.7. Рак нижнедолевого и нижнезонального бронхов (T2)
Рак нижнедолевого и нижнезонального бронхов справа встречается часто; среди долевых локализаций рака центральный рак нижней доли занимает первое место; преимущественно встречаются эндобронхиальные формы рака. Как и в других долях и сегментах, отмечаются различные картины пневмонита в зависимости от фазы его развития.
Чаще приходится наблюдать уменьшение размеров доли легкого — от умеренного до резкого. При умеренном спадении доли затемнение, чаще всего неоднородное, хорошо видно при рентгеноскопии и на снимке в прямой проекции. При больших степенях сужения бронха нижняя доля может быть совсем не видна при рентгеноскопии и прямых снимках. В этих случаях, если не производится исследование в боковой проекции, то либо не выявляется каких-либо изменений, либо отмечается повышение прозрачности правого легочного поля.
Однако при внимательном рассмотрении снимка, кроме уже отмеченного повышения прозрачности, хорошо видно резкое смещение книзу плевры, выстилающей малую (горизонтальную) междолевую щель. Она смещается книзу на одно—два межре-берья и выпуклостью обращена к диафрагме. Иногда она имеет вид не одной, а двух тонких линий.
Ниже ее виден прозрачный участок смещенной книзу средней доли, а еще ниже и медиаль-нее — треугольное затемнение, обусловленное спадением нижней доли. При анализе томограмм, снятых в боковой проекции, где затемненная нижняя доля видна в виде клиновидного затемнения, вершиной направленного к корню доли, иногда складывается впечатление лишь о поражении одного сегмента, настолько незначительна по объему тень спавшейся доли по отношению к ее первоначальному объему. Однако этому предположению противоречат резкое вздутие оставшегося легкого (в основном за счет VI сегмента и средней доли легкого при поражении нижней зоны, верхней и средней доли при спадении всей нижней доли), смещение исвизу и изади главной междолевой щели, данные бронхографии, а также томограммы в боковой и прямой проекциях, на которых в просвете нижнедолевого бронха видна тень опухоли (рис. 1.7).
При узловатом раке при рентгеноскопии и на обзорных снимках хорошо видна тень бугристой опухоли, что наряду с наличием уменьшенной в объеме доли делает диагностику нетрудной и достоверной.
При исследовании препарата удаленной нижней доли обращает на себя внимание большое количество резко выраженных бронхоэктазов, заполненных гноем и слизью, особенно при полиповидном эндобронхиальном раке. В части случаев при направленной бронхографии удается ввести небольшое количество сульфиодола или пропилиодона и контрастировать бронхоэктазы. Наряду с бронхоэктазами отчетливо видна четырехугольная культя нижнедолевого бронха с вогнутой линией обрыва, что с достоверностью свидетельствует о наличии внутрибронхиальной опухоли как причине ретростенотических бронхоэктазов. Естественно, за бронхоскопией с биопсией остается последнее слово при определении гистологической картины опухоли. Реже приходится наблюдать поражение одного или двух базальных сегментов. В этих случаях томография и бронхография дают достаточно оснований для постановки диагноза — центральный рак легкого.
Рак промежуточного бронха встречается почти так же часто, как и рак нижнедолевого бронха. Опухоль обычно прорастает из VI сегментарного, среднедолевого, нижнезонального или нижнедолевого бронхов. Иногда рак может возникнуть непосредственно из слизистой оболочки промежуточного бронха.
При узловатом раке обычно виден узел, окутывающий промежуточный бронх. Прозрачность нижней и средней долей может быть близкой к обычной (картина так называемого центрального рака периферического типа по М. И. Гликину). В других случаях наряду с перибронхиальным узлом, видимым на рентгенограммах в боковой проекции и томограммах, определяются небольшие изменения типа понижения прозрачности или интенсивности затемнения в одном из 7 пораженных сегментов (IV— X). При этом на бронхо граммах отмечается резкое сужение промежуточного бронха и сохраненная, хотя и уменьшенная, проходимость части сегментарных бронхов.
При эндобронхиальной форме обе доли легкого резко уменьшаются в объеме. В этих случаях на рентгенограмме в прямой проекции видны повышение прозрачности правого легочного поля и резкое смещение книзу малой междолевой плевры, которая может иметь вид двух линий за счет неравномерного смещения щели книзу. В отличие от спадения нижней доли здесь сразу же под плеврой начинается затемнение. Как и при других долевых и сегментарных поражениях, путем рентгеноскопии выявляют симптом Гольцкнехта—Якобсона.
На томограммах видна ампутация промежуточного бронха (рис. 1.8), что более отчетливо определяется на бронхограммах.
Было бы неправильно считать, что при поражении промежуточного бронха, т. е. при далеко зашедшем центральном раке легкого, диагноз всегда ставится сразу же при обращении к врачу. Однако нередко диагностируют нижнедолевую пневмонию и назначают больному соответствующее лечение. Неэффективность его заставляет обратиться к фтизиатрам, которые после консультации в онкологическом диспансере, без проведения томографии и бронхографии, исключают рак легкого, проводят курс противотуберкулезной терапии и, наблюдая уменьшение затемнения, считают, что процесс протекает благоприятно. На самом же деле спадение нижней и средней долей продолжается, т. е. течение процесса не улучшается, а явно ухудшается, и часто больной поступает в хирургическую клинику уже тогда, когда фактически операцию делать нельзя. Это относится иногда и к другим локализациям центрального рака.
1.З.1.9. Рак главного бронха (Т3)
В настоящее время рак главного бронха встречается нечасто. Это объясняется тем, что опухоль, возникающая обычно в сегментарном бронхе, не успевает дорасти до главного бронха либо благодаря лечебным мероприятиям, либо вследствие смертельного исхода, связанного с раковой интоксикацией.
Чаще всего рак главного бронха — это запущенное образование верхнедолевого бронха. Если рак полностью закупорил просвет главного бронха, то возникает гипоэктаз, а затем и ателектаз всего легкого со смещением средостения в сторону поражения. В пораженном легком может развиться нагноение, что иногда затрудняет диагностику. Распознавание также затруднено в случае присоединения экссудативного плеврита. На прямых снимках часто определяется лишь поражение верхней доли, однако на томограммах и бронхограммах отмечается переход процесса на главный бронх.
Г. С. Рухимович и соавт. (1963) сообщают о ретроградных метастазах в том же легком и в той же доле. Описаны случаи, когда прогноз относительно благоприятный при удалении одиночных метастазов легкого, появившихся через определенный срок после удаления первичного узла опухоли.
1.3.2. ЦЕНТРАЛЬНЫЙ РАК ЛЕВОГО ЛЕГКОГО
При центральном раке узел, расположенный слева, повторяет картину, описанную в предыдущем разделе, посвященном центральному раку правого легкого. Необходимо остановиться лишь на некоторых особенностях центрального рака левого легкого.
Паравазельная форма рака легкого описана П. А. Куприяновым и соавт. (1963). Это (узловатый перибронхи-альный рак 1верхнедоле,вого и верхнезоиального бронха слева.
Опухоль рано прорастает в крупные сосудистые стволы, поэтому оперативное лечение этих больных затруднено и, что наиболее важно, послеоперационный прогноз нередко плохой.
При рентгеноскопии и на рентгенограммах в прямой проекции в области головки левого корня виден бугристый узел с не совсем четкими контурами и отходящими в легочную ткань верхней доли тяжами. Верхняя доля долгое время может быть прозрачной. На томограммах лучше видны бугристость и контуры самого узла, расположенного вокруг верхнедолевого бронха (рис. 1.9), а главное определяется воздушная культя долевого или зонального бронха. Наиболее отчетливо она выявляется при направленной бронхографии.
При паравазальном и эндобронхиальном раке встречается картина так называемого матового легкого либо легкого в виде матового стекла (рис. 1.10). На рентгенограмме в прямой проекции и еще лучше на томограмме видно относительно однородное, малой интенсивности затемнение, на фоне которого прослеживаются сосудистые тени. В корне левого легкого виден узел опухоли, а медиально в верхнем отделе легочного поля, рядом со срединной тенью, определяется широкая полоса просветления, обусловленная пролабированием правого легкого через верхнее слабое пространство средостения (грыжа средостения). Описанные изменения обусловлены неполным спадением верхней доли левого легкого и, как правило, знаменуют далеко зашедшую фазу развития перибронхиального рака.
Рентгенологическая картина рака нижнедолевого или нижнезонального бронха слева несколько отличается от таковой при аналогичной опухоли справа. Особенность ее состоит прежде всего в том, что тень спавшейся или резко уменьшенной левой нижней доли в прямой проекции видна хуже, чем при поражении нижней доли справа вследствие суперпозиции левого желудочка сердца. Косвенными признаками, указывающими на спадение доли, являются разрежение легочного рисунка в левом легочном поле и кажущееся выпрямление контура сердца.
Исследование в боковой и косых проекциях, томография и бронхография отчетливо доказывают, что мнимый левый контур сердца в действительности не имеет отношения непосредственно к сердцу, а является краем резко уменьшенной в объеме нижней доли. Такая картина соответствует преимущественно эндобронхиальной форме рака, при которой довольно быстро наступает полная или почти полная непроходимость бронха. При рентгеноскопии можно отметить маятникообразное смещение средостения влево при форсированном вдохе, стабильное смещение сердца влево (оголяются поперечные отростки позвонков, прикрытые в норме правым предсердием) и более низкое, чем в норме, расположение головки левого корня. Все эти изменения связаны с уменьшением объема нижней левой доли и могут наблюдаться не только при раке этого бронха, но и при так называемых ателектатических бронхоэктазах этого отдела легкого.
1.3.3. ТАКТИКА ПРИ ПОСТАНОВКЕ ДИАГНОЗА ЦЕНТРАЛЬНОГО РАКА ЛЕГКОГО
Из приведенного описания рентгенологической картины центрального рака легкого следует, что главными симптомами этой болезни, определяемыми в основном с помощью томографии и бронхографии, являются: тень самой опухоли и культя бронха либо его резкое сужение и изъеденность (при перибронхиальном разветвленном раке). Возникает вопрос: насколько патогномо-ничны эти главные признаки, ибо совершенно ясно, что дистально расположенные многообразные изменения легких, объединяемые общим термином «пневмонит», не могут претендовать на специфичность. Иначе говоря, если в I сегменте развился абсцесс, а при томографии или бронхографии определяется культя верхушечного бронха, то речь идет о ретростенотическом абсцессе, возникшем на почве сегментарного рака. Если же бронхи проходимы и не сужены, то наблюдается банальный абсцесс.
Следовательно, основное значение имеет специфичность или патог-номоничность не пневмонита, а признаков, характерных для самой опухоли. Это подтверждает необходимость выбора наиболее перспективного метода для выявления таких признаков.
Для выявления тени опухоли, расположенной преимущественно эндобронхиально или перибронхиально, преимущества томографии очевидны. Возможность и главное достоверность определения культи бронха зависят от уровня поражения. Томография по значению не уступает бронхографии при поражении бронхов 1-го и 2-го порядка [Коробов В. И., 1968]. Для определения состояния сегментарных и более мелких бронхов желательно провести катетеризационную биопсию. Если это невозможно или с ее помощью получены отрицательные результаты, то следует применять направленную бронхографию.
Следовательно, томография является стандартным методом исследования при всех долевых и сегментарных затемнениях и должна применяться творчески — в зависимости от уровня и локализации поражения. Основной вопрос, на который следует добиваться ответа с помощью этого метода исследования: проходимы ли бронхи и имеется ли на их фоне тень опухоли. С этой целью делают, как правило, томограммы в прямой проекции с поперечным направлением размазывания и косые или боковые томограммы с продольным направлением размазывания. Так называемые косые томограммы позволяют проследить на большом протяжении просветы почти всех сегментарных, а также долевых бронхов.
Кроме того, такие томограммы дают достаточную информацию и об опухолевом узле в легком.
В последние годы большое распространение получили эндоскопические методы исследования, в частности бронхоскопия и катетеризационная биопсия. Они позволили резко повысить уровень диагностики, в первую очередь центрального рака легкого, резко уменьшить количество бронхографических исследований.
Известно, что больных с долевыми и сегментарными затемнениями, так же как с шаровидными затемнениями, полостями, диссеминацией, направляют на первичное рентгенологическое исследование либо после флюорографии, либо по заключению врачей поликлиники, в основном терапевтов. Именно на этом этапе в поликлинике необходимо произвести первичный отбор. Рентгенолог должен правильно применять основные методы исследования — томографию и бронхографию. С помощью рентгеноскопии и обзорных снимков не всегда можно высказаться о природе долевого или сегментарного затемнения, конечно, при условии, если не пользоваться осужденной тактикой выжидания и наблюдения.
Рекомендуется следующая, на наш взгляд, оптимальная тактика обследования больных с долевыми и сегментарными затемнениями: обзорные снимки (крупнокадровые флюорограммы), томография в двух проекциях. Если на томограмме видны тень опухоли и культя долевого бронха, то больного направляют в специализированное учреждение.
Если сведения, полученные при томографии, недостаточны для постановки диагноза, то производят бронхографию.
Как должен поступить рентгенолог, не имеющий в своем распоряжении томографов? В случае отсутствия признаков острой пневмонии необходимо сразу же приступить к бронхографии, с помощью которой удается не только выявить центральный рак, но и поставить такой непростой диагноз, как хроническая неспецифическая пневмония, бронхоэктатическая болезнь и т. п. Если же имеются данные о наличии острой пневмонии, то производят рентгеноскопию и обзорные снимки (крупнокадровые флюорограммы) и назначают соответствующее лечение, осуществляя контроль не позже чем через 3 нед. Если за это время затемнение не претерпело значительных изменений, то больного следует направить в такое медицинское учреждение, где имеется томограф, либо провести бронхографию на месте. Такая тактика дает возможность в короткое время поставить правильный диагноз. Владея томографией и бронхографией, в большинстве случаев удается (по нашим данным, до 80%) достоверно определить наличие центрального рака легкого. В этих случаях, а также в таких, когда диагноз колеблется между раковым и неопухолевым процессом, больных со снимками направляют в специализированные рентгенологические кабинеты учреждения, где квалифицированные специалисты подтверждают или отвергают поставленный диагноз, иногда проводя дополнительное рентгенологическое исследование. Здесь осуществляют бронхоскопию с биопсией, а при поражении сегментарного бронха — катетеризацию бронхов с забором материала для гистологического и цитологического исследований.
По нашим данным, комплексное бронхологическое исследование позволяет получить положительный результат в 97,7% случаев. Отрицательные ответы, полученные в 2,3% случаев, относятся к перибронхиальным формам; при этом снова приходится прибегать к направленной бронхографии, с помощью которой удается не менее чем на половину сократить количество неправильных ответов. Обследование больных с долевыми и сегментарными затемнениями, у которых (особенно в возрасте старше 40 лет) в первую очередь необходимо исключить рак легкого, можно представить следующим образом (схема 1.1).
Мы наблюдали немало случаев, когда при отрицательных результатах бронхоскопии, вернее биопсии при бронхоскопии, при бронхографии (предпочтительно направленной) определялась культя бронха и во время операции диагноз рака подтверждался. Исключением из этого правила являются относительно редкие случаи полного стеноза бронха на почве перенесенного туберкулеза, когда на бронхограмме видна культя бронха, а рака, естественно, во время операции не обнаруживают.
Нужно ли гистологическое (цитологическое) подтверждение при не вызывающем сомнений томографическом или бронхографическом диагнозе центрального рака? На этот вопрос трудно ответить однозначно. Больным, которым по различным причинам (возраст, общее состояние и т. д.) операцию произвести нельзя, мы при ясном диагнозе не проводим бронхоскопию с биопсией. Всем операбельным больным выполняем бронхоскопию с биопсией либо катетеризацию для определения гистологической формы опухоли и степени ее распространения по бронху (лестничная биопсия), что имеет большое значение при выборе тактики лечения.
Для определения состояния лимфатических узлов средостения производят медиастиноскопию [Пирогов А. И., 1970; Лукомский Г. И., Шулутко М. Л., 1971; Альтман Э. И., Мотус И. Я., 1980].
Двух основных рентгенологических признаков рака, особенно если они выявляются вместе (тень самого узла и культя бронха), как правило, достаточно для постановки диагноза центрального рака легкого. При выявлении лишь культи бронха в редких случаях может иметь место не центральный рак, а поствоспалительный стеноз или внутрибронхиальная доброкачественная опухоль. В этих случаях решению вопроса способствует бронхоскопия с биопсией.
В последние годы все большее признание получает бронхологическое исследование при помощи бронхофиброскопов с волоконной оптикой. Это ценное исследование осуществляется под местной анестезией и, следовательно, может с успехом применяться в условиях поликлиники.
Что касается такого важного метода, как томография, то имеется возможность повысить его эффективность путем широкого применения зонографии. Она требует меньшей строгости при выборе среза, т. е. точности попадания в искомый слой [Королюк И. П., 1982]. Как показал Г. К. Кутьин (1979), отклонение на 15—20° от плоскости среза либо на 2—3 см от оптимального слоя, нивелируя результаты обычной томографии, существенно не отражается на получаемых данных (см. рис. 1.10).
1.3.4.1. Рак легкого и острые пневмонии
Центральный рак легкого и пневмонии могут отображаться затемнением, занимающим один или несколько сегментов, одну — две доли или все легкое. Клинические проявления этих процессов нередко весьма сходны. Часто центральный рак протекает с острой клинической картиной. Больные уверенно указывают день и час, когда у них значительно повысилась температура тела, появлялись недомогание, кашель с мокротой. Правда, при тщательно собранном анамнезе у части этих больных удается обнаружить некоторые симптомы болезни, которые остались незамеченными ими до наступления острой фазы заболевания.
Выраженная клиническая картина рака обусловлена нарушением бронхиальной проходимости и воспалением в легочной паренхиме дистальнее места сужения просвета бронха.
При первичном воспалении легочной ткани речь идет о пневмонии, а при центральном раке — о пневмоните. При всем сходстве рентгенологических проявлений этих процессов существуют признаки, которые дают возможность различить эти заболевания.
Как уже указывалось, характер самого затемнения в легком, как правило, не позволяет уверенно провести дифференциальную диагностику. В обоих случаях затемнения могут быть однородными и неоднородными, на их фоне видны свободные просветы мелких бронхов, а при поражении верхней или средней доли легкого справа граница поражения подчеркнута вследствие участия в процессе междолевой плевры.
Признаками, позволяющими разграничить эти заболевания, являются:
1) наличие на обзорном или прицельном снимке, а также на томограммах тени прикорневого узла, характерного для рака легкого (рис. 1.11);
2) полное рассасывание изменений под влиянием лечения при пневмонии и неполное их исчезновение при центральном раке легкого;
3) определение на томограммах (бронхограммах) просвета соответствующего бронха (сегментарного, долевого, промежуточного, главного) при пневмонии (см. рис. 1.28) и культи этого бронха при центральном раке легкого;
4) отсутствие при бронхоскопии с биопсией морфологических изменений в бронхах при пневмонии и гистологическое или цитологическое подтверждение рака легкого, диагностированного при этом исследовании.
Значит ли это, что всем больным с диагнозом острой пневмонии необходимо производить томографию, бронхографию и бронхологическое исследование? Ведь это не только не безразлично (мы имеем в виду бронхографию и бронхологическое исследование) для больного острой пневмонией, но и вообще невыполнимо из-за огромного числа таких больных.
В то же время следует помнить, что почти у всех больных, поступающих в хирургическую клинику для операции по поводу центрального рака легкого (если только он не был обнаружен при профилактическом осмотре), первичным диагнозом является острая пневмония. Исходя из изложенного, нужно проявлять онкологическую настороженность, соизмерив ее с практическими возможностями.
С этих позиций нам представляется наиболее целесообразной тактика, которой мы придерживаемся в течение многих лет и которая оправдала себя на практике. Всех больных с клиническим диагнозом острой пневмонии направляют в рентгеновский кабинет, где производят снимки в прямой и боковой проекциях (в последние годы крупнокадровые флюорограммы) и рентгеноскопию. Затем назначают курс интенсивного лечения (лучше в стационаре) 3—4 нед, после чего повторяют рентгенологическое исследование. Если к этому времени тень в легком полностью рассосалась, то делают контрольные снимки и при нормализации клинической картины больных выписывают. Если затемнение резко уменьшилось, то лечение и наблюдение можно продлить, но не больше чем на 2 нед. В случаях, когда затемнение у больных старше 40 лет не рассасывается или медленно уменьшается или заметно уменьшается объем затемненной доли, производят томографическое исследование с целью определения состояния бронхов. Если бронхи проходимы, то лечение продолжают, если в бронхах же видны изменения, то производят бронхоскопию с биопсией. Вместо томографии можно прибегнуть к бронхографии. Такая тактика дает возможность отобрать многочисленную группу больных, у которых поставлен диагноз острой пневмонии. Оставшимся немногочисленным больным с сомнительным диагнозом производят специальные исследования.
Учитывая, что рак легких поражает в основном людей старше 40 лет и что пневмония у них протекает торпидно, целесообразно проводить лечение (явной или предполагающейся) в стационаре, где можно произвести настоящую «противопневмоническую пробу» [Гликин М. И., 1961]. При амбулаторном лечении важно не терять из виду этих больных и не затягивать интенсивное противопневмоническое лечение больше 3—4 нед.
Есть ли исключения из этой тактики? Конечно, есть. Мы, например, сразу же осуществляли томографию в случае уменьшения в объеме долей легкого. Безусловно, и пневмония может развиться в уже склерозированной доле, но намного чаще уменьшение объема наблюдается при центральном раке легкого. Также сразу проводим томографию больным, у которых на фоне затемнения доли или сегмента в прикорневой области видна более интенсивная так называемая ядерная тень, которая является отображением узла опухоли при центральном узловатом раке легкого.
Видимо, нецелесообразно ждать результатов лечения даже при выраженной картине пневмонии, если у пожилого человека в анамнезе выявлено кровохарканье, либо началось нагноение, что проявляется на снимках наличием полостей распада. В случае, если у больных моложе 30 лет, можно не спешить со специальным исследованием, сосредоточив внимание на квалифицированном лечении.
Опасно выписывать из стационара или выпускать из поля зрения больных с остаточными изменениями после пневмонии, с неполным рассасыванием инфильтрата. Их можно отпустить лишь после углубленного исследования, когда доказано отсутствие у них центрального рака бронха. Если через несколько месяцев после пневмонии снова возникает воспаление на том же месте, то необходимо немедленно выявить причину нарушения бронхиальной проходимости. Как правило, в этих случаях находят относительно медленно развивающийся эндобронхиальный (часто плоскоклеточный) рак легкого, растущий в виде полипа или реже внутрибронхиальную доброкачественную опухоль. Иногда на томограмме виден камень бронха или другое инородное тело. Такая настороженность и активная тактика по отношению к больным с повторными пневмониями, развившимися в одном и том же месте, обусловлена ошибками, которые наблюдаются в клинической практике (рис. 1.12).
Очень затруднительна дифференциальная диагностика редко встречающихся форм рака — перибронхиального разветвленного (рис. 1.13) и бронхиолоальвеолярного (аденоматоз) (рис. 1.14), которые также могут поражать долю или несколько сегментов одной или разных долей. Кстати, именно эти формы рака, особенно бронхиоло-альвеолярный, и принято называть пневмониеподобным раком. При этих формах бронхи проходимы и диагноз устанавливается на основании следующих признаков; 1) затемнение не исчезает, несмотря на интенсивное лечение; 2) самочувствие больного ухудшается на фоне лечения; 3) бронхи проходимы, но просветы их сужены и мелкие ветви обрываются. При наличии указанных симптомов необходимо бронхологическое исследование с забором материала для гистологического и цитологического исследования. Исследуют и мокроту, полученную путем трансбронхиальной катетеризации, что особенно важно при аденоматозе. При субплевральном расположении изменений целесообразно осуществить транс-1 торакальную пункцию.
1.3.4.2. Рак легкого и хроническая пневмония
Затянувшаяся и хроническая пневмония — основное заболевание, от которого приходится дифференцировать центральный рак легкого. По нашим данным, более '/з больных с хронической пневмонией госпитализируют с диагнозом рака легкого либо с подозрением на него. С другой стороны, у 70% наблюдавшихся нами больных с центральным раком легкого ставился диагноз хронической пневмонии; 25,2% больных поступили в клинику с этим диагнозом. Подобная ситуация связана с тем, что при центральном раке дистальнее места закупорки бронха имеет место пневмонит, обусловливающий клиническую картину, весьма сходную с таковой хронической неспецифической пневмонии. Однако в клинической картине этих заболеваний есть различия, которые хотя и не дают возможности исключить рак легкого, однако помогают выбрать наиболее правильную тактику исследования.
Острое начало заболевания, рецидивирующее течение и кашель с гнойной, особенно зловонной мокротой, выраженный лейкоцитоз, хотя и наблюдаются при центральном раке легкого и хронической неспецифической пневмонии, все же чаще свидетельствуют в пользу последней. В связи с этим больным подобными клиническими проявлениями целесообразно вслед за томографией проводить направленную бронхографию. Однако малая выраженность перечисленных симптомов либо их отсутствие более характерны для рака легкого, для подтверждения которого предпочтительнее использовать биотические методы.
При центральном раке с помощью биотических методик (бронхоскопия с биопсией, катетеризационная биопсия) удается подтвердить диагноз в 85—98% случаев.
При хронической пневмонии гистологическое и цитологическое заключения свидетельствуют об отсутствии рака.
Однако не всегда можно быть уверенным в том, что материал взят из самого патологического участка, а не рядом, когда и при заведомом раке могут быть получены элементы неспецифического воспаления. С помощью направленной бронхографии при хронической неспецифической пневмонии можно не только отвергнуть диагноз центрального рака легкого, но и доказать наличие воспалительного процесса (см. рис. 1.18). Только в тех случаях, когда это не удается, следует приступать к бронхоскопии с биопсией или катетеризацион-ной биопсии. При обоих заболеваниях имеет место хронический воспалительный процесс, но при центральном раке он вторичный (рис. 1.15), а при хронической неспецифической пневмонии первичный.
Так же как при дифференциальной диагностике центрального рака и острой пневмонии, важно выявить тень опухоли и культи (ампутации) бронха при центральном раке, проходимость бронха (долевого, сегментарного) и отсутствие опухолевого узла при хронической пневмонии. Это достигается применением многопроекционной томографии, при которой выявляются и изменения в легком. В отличие от острой пневмонии, когда на томограммах видны лишь просветы бронхов, при хронической пневмонии на томограммах определяются многочисленные полости распада и дренирующие их бронхи. Если эти бронхи соединяются с крупным (долевым, сегментарным) бронхом, т. е. вся бронхиальная система пораженного участка свободна, то уже на основании результатов этого исследования удается поставить диагноз хронической неспецифической пневмонии (рис. 1.16).
Бронхография позволяет установить точные размеры поражения, что весьма важно для определения объема хирургического лечения. Если же долевой и сегментарный бронх на томограммах обрываются, не соединяются с просветами более мелких бронхов, расположенных на фоне затемнения, то показана направленная бронхография.
При центральном раке выявляется культя либо резкое сужение дренирующего бронха (рис. 1.17). При хронической неспеци-фичеокой пневмонии долевой и сегментарные бронхи проходимы, хорошо контрастируются полости распада и многочисленные бронхоэктазы. Нередко полости распада сообщаются между собой, образуя так называемые коммуникационные бронхоэктазы, т. е. наблюдается патогномоничная для хронической неспецифической пневмонии бронхографическая картина (рис. 1.18). Даже в редких случаях преимущественно продуктивной хронической пневмонии при направленной бронхографии, кроме приводящего бронха, удается контрастировать одну или несколько мелких полостей распада или небольшие мешотчатые бронхоэктазы.
Если все бронхи контрастированы, но полости распада и бронхоэктазы не выявлены, то следует предпринять целенаправленную диагностику разветвленного или бронхиоло-альвеолярного рака, особенно если бронхи в зоне затемнения не расширены, а сужены. Лишь после неоднократных отрицательных ответов можно с уверенностью диагностировать хроническую или затянувшуюся пневмонию продуктивного типа.
При затянувшейся пневмонии рентгенологическая картина и тактика обследования в основном те же, что и при острых пневмониях. В этих случаях не нужно проводить пробное лечение, а следует сразу (Приступать к томографии (бронхографии) и бронхологическому исследованию.
Формы рака легкого, протекающие в основном торпидно, приходится дифференцировать от инфильтративно-пневмоничеокого и Цирротического туберкулеза. Как правило, трудности при этом невелики, так как в большинстве случаев на обзорных снимках и томограммах видны проходимые бронхи и туберкулезные изменения в виде очагов, каверн, туберкулом, обызвествлений как на фоне затемнения, так и в рядом расположенных отделах легких (рис. 1.19).
Большие, порой непреодолимые трудности возникают в тех редких случаях, когда в результате перенесенного туберкулеза наступает полная непроходимость бронха (чаще всего вследствие перфорации лимфатического узла в бронх с последующим его стенозом). При этом дистальнее в легочной ткани определяется затемнение, занимающее долю или сегмент.
Если на фоне затемнения видны отдельные туберкулезные очаги (рис. 1.20) либо туберкулезная каверна с рядом расположенными очагами, то диагноз туберкулеза возможен.
Облегчают диагностику и данные бронхоскопии, при которой в некоторых случаях удается выявить в бронхе звездчатые рубцы — следы перенесенных перфораций. Если перечисленные признаки отсутствуют, то диагноз остается сомнительным. Против рака свидетельствуют длительное течение заболевания, наличие в анамнезе туберкулеза и относительно молодой возраст больных. Найти отчетливые отличия в форме культи бронха не удается: при обоих заболеваниях она может иметь коническую или четырехугольную форму.
Мы наблюдали многочисленные случаи запущенного рака, в том числе центрального, который расценивался как туберкулез на том основании, что это заболевание отмечалось в анамнезе и много лет назад больные выделяли туберкулезные микобактерии. Вовсе не редкость сочетание активного туберкулеза и рака легкого. Следует брать под сомнение однократный положительный анализ мокроты на микобактерии туберкулеза при последующих многократных отрицательных анализах.
1.З.4.4. Рак легкого и инородные тела бронхов
Инородные тела у взрослых встречаются (редко, но некоторых больных длительно и безуспешно лечат от рецидивирующего воспаления и в конце концов диагностируют центральный рак легкого. Если инородное тело рентгеноконтрастное (чаще всего мясные косточки, зубные коронки), то томограммы дают возможность уточнить диагноз (см. рис. 1.42). Расположенное в крупном бронхе инородное тело обычно удается удалить через бронхоскоп. При неконтрастных инородных телах рентгенологическая картина соответствует таковой хронической пневмонии, абсцесса или рака легкого и вопрос решается с помощью бронхоскопии и биопсией. После обнаружения инородного тела, да и то далеко не всегда, удается установить факт и время его попадания.
Чаще можно наблюдать эндогенные инородные тела — камни бронхов. Больных с бронхиолитами выявляют .при профилактических осмотрах либо они поступают в стационар с довольно стертой клинической картиной. Рентгенологически определяется затемнение доли или сегмента легкого, мало отличающееся от пневмонита при центральном раке.
Томограммы дают возможность диагностировать бронхолитиаз, что имеет первостепенное значение при выборе тактики лечения. Необходимо добиваться того, чтобы камень в просвете бронха был выявлен в двух проекциях. В противном случае может иметь место проекционное наложение обызвествленного лимфатического узла на просвет соседнего бронха.
Камни бронхов часто покрыты грануляциями. Если они расположены в сегментарных бронхах, то при бронхоскопии, как правило, не только не удается поставить правильный диагноз, но нередко ошибочно диагностируется рак легкого.
В последнее время мы наблюдали случаи, когда в доле или сегменте отмечалось воспаление, приводящий бронх на томограмме был сужен, а конкремент был целиком расположен вне бронха, но интимно связан с ним. При бронхоскопии отмечалось пролабирование стенки бронха на ограниченном участке, резко суживающее его просвет и вызывающее ретростенотические воспалительные изменения. Такое предперфоративное состояние может иметь место и при бронхолитиазе. Диагноз ставят на основании сопоставления томографической и бронхоскопической картин, точного соответствия места сужения, выявляемого при бронхоскопии, и локализации обызвествленных лимфатических узлов, видимых на томограммах. Нужно взять достаточное количество материала для гистологического и цитологического исследований, что позволит исключить возможность стеноза на почве центрального рака легкого. В отличие от бронхолитиаза, когда томографический диагноз достоверен, при предперфоративном состоянии необходимо гистологическое подтверждение отсутствия элементов рака. Лишь после этого следует ставить диагноз.
1.3.4.5. Рак легкого и внутрибронхиальные доброкачественные опухоли
Внутрибронхиальную доброкачественную опухоль (как правило, аденому) можно заподозрить у длительно болеющих с периодически возобновляющимся на одном и том же месте воспалением лиц молодого возраста. О доброкачественной опухоли свидетельствуют наличие на томограммах в просвете крупного бронха тени самой опухоли с гладкими контурами, получение на бронхограмме характерных дефектов наполнения, симптом контрастной каймы. Если на томограммах и бронхограммах выявлена четырехугольная культя бронха, а анамнез заболевания непродолжителен либо опухоль обнаружена случайно при профилактическом осмотре, то имеются почти одинаковые основания диагностировать эндобронхиальный полиповидный (относительно медленно растущий) центральный рак легкого и внутрибронхиальную доброкачественную опухоль (рис. 1.22, 1.23).
Применение томографии увеличивает возможность рентгенологического выявления не только культи бронха, но и самой опухоли.
1.3.4.6. Рак легкого и ателектатические бронхоэктазы
Ателектатические бронхоэктазы могут обусловить картину до< левого или сегментарного затемнения. Чаще всего они встречаются у детей и подростков.
Дифференциация от центрального рака не представляет больших трудностей. На томограммах видны расширенные просветы бронхов в зоне затемнения.
Бронхография позволяет не только подтвердить диагноз, но и судить о протяженности процесса, изменениях в соседних бронхах, форме и характере бронхоэктазов (см. рис. 1.39, 1.40).
Выпот в плевре редко приходится дифференцировать от центрального рака. Чаще возникает вопрос: нет ли при наличии плеврита еще и рака легкого. Ответить на него обычно удается при обследовании больного сразу же после максимального откачивания жидкости из плевральной полости. При небольшом количестве жидкости удовлетворительные результаты дает исследование на латероскопе (на больном и здоровом боку).
Осумкованный плеврит чаще, чем центральный, симулирует периферический рак. Полипозиционное исследование, выведение тени в краеобразующее положение, прослеживание ее движения с грудной стенкой дают возможность поставить правильный диагноз, который легко подтвердить пункцией.
Особого внимания заслуживают распространенный осумкованный плеврит, который в прямой проекции обусловливает затемнение почти всего легочного поля; у таких больных приходится исключать центральный рак легкого. Главным дифференциально-диагностическим признаком является получаемая на рентгенограммах в боковой проекции, а еще лучше на боковых томограммах картина: к задней поверхности грудной стенки примыкает интенсивная однородная тень, обращенная выпуклостью кпереди и сзади плавно переходящая в тень париетальной плевры (рис. 1.24). Пункция подтверждает наличие осумкованного плеврита.
В части случаев встречается рак средней доли, принимаемый за междолевой плеврит. Однако выявление на томограммах в боковой и косой проекции и особенно при направленной бронхографии культи среднедолевого бронха служит достаточным основанием для установления диагноза рака (или внутрибронхиальной опухоли) среднедолевого бронха и углубленного бронхологического исследования (рис. 1.25).
1.3.4.8. Рак легкого и тромбоэмболия легочных артерий
По данным П. Н. Мазаева и Д. В. Куницына (1983), из 370 обследованных больных с окклюзией легочных артерий у 33 (8,8%) заподозрен рак легкого. У 14 человек заболевания пришлось дифференцировать от периферического, а у 19 (5%) — от центрального рака.
Следует рассмотреть две ситуации — тромбоэмболию легочных артерий, протекающую в виде расширения тени корня, без инфаркта, и тромбоэмболию легочных артерий, сопровождающуюся инфарктом сегмента или доли. Оба варианта имеют скиалогическую картину, сходную с картиной центрального рака легкого. Однако дифференциально-диагностические трудности при них различны.
При первом варианте вопрос, как правило, решается более просто, так как на томограммах четко определяются свободные просветы крупных бронхов, периферический рисунок легких обеднен или совсем не прослеживается, в то время как при раке, имеющем сходную скиалогическую и клиническую картину, на томограммах видна культя и истончение бронхов (рис. 1.26). Диагностике способствует рентгенокимография, при которой отмечается отсутствие пульсации легочной артерии. Решающее значение имеет ангиопульмонография, с помощью которой устанавливают уровень непроходимости легочной артерии.
При втором варианте, когда наблюдается инфаркт доли или сегмента с расширением и деформацией корня легкого на стороне поражения, информативны данные томографии: обнаруживаются неизмененные просветы бронхов в зоне затемнения при тромбоэмболии легочных артерий и признаки увеличения полостей правого сердца, верхней полой вены.
Хорошие результаты даст также радионуклидное сканирование.
Теги: рак
234567 Начало активности (дата): 20.06.2022 21:51:00
234567 Кем создан (ID): 989
234567
Похожие статьи
Лечение патологического перелома диафиза плечевой кости с применением металлополимерного экспресс– эндопротезирования как пример ускоренной реабилитации онкологической больнойРентген на дому 8 495 22 555 6 8
Маммография. Виды кальцинатов
Регламент выполнения компьютерной томографии и магнитно-резонансной томографии пазух носа
Лучевая терапия местнораспространенного рака шейки матки в условиях локальной лазериндуцированной гипертермии
Дифференциальная рентгенодиагностика заболеваний органов дыхания и средостения(Часть 3)
Дифференциальная рентгенодиагностика заболеваний органов дыхания и средостения(Часть 2)



