 19.08.2025
19.08.2025
Оказание специализированной помощи пациентам с разрывом дистального сухожилия двуглавой мышцы плеча: диагностика и алгоритм лечения
Нозологическая форма не имеет гендерной модальности и встречалась в основном у мужчин среднего возраста
ВВЕДЕНИЕ
Повреждение дистального сухожилия двуглавой мышцы плеча (ДСДМП) не входит в ряд часто возникающих травм. В специализированной литературе XX века встречаются обзоры единичных клинических случаев и малых групп, однако в первые два десятилетия нашего столетия всё больше света проливается на данную проблему благодаря междисциплинарному подходу специалистов, занимающихся преимущественно суммарным анализом данных, биомеханическими исследованиями и хирургической рационализацией. К беспрецедентно редким явлениям можно отнести работы, аккумулирующие практический опыт для создания единых тактических подходов в лечении редкой нозологической формы.
На частоте возникновения поражения двуглавой мышцы плеча в 1938 г. акцентировали внимание сообщества E.L. Gilcreest и соавт., по чьей статистике повреждения ДСДМП составляли лишь 3 %, при том что повреждение проксимальной длинной головки они отмечали в 96 %, а повреждение проксимальной короткой головки - в 1 % [цит. по 1]. Для понимания, насколько поменялась группа пациентов с патологией двуглавой мышцы за последние 80 лет, повреждения проксимального сухожилия в 1938 г. чаще всего выявляли у пожилых людей с хроническими формами инсерци- онных тендинитов и тендовагинитов, носившими дегенеративный характер [1]. На 2022 г. основная группа данных пациентов - атлеты и спортсмены широко ранжированной возрастной группы и люди работоспособного возраста, задействованные в физических аспектах труда [2]. Как известно, провоцирующими факторами, помимо суммарно возросшей физической активности человечества, могут являться анатомические особенности суставов верхнего плечевого пояса и морфологические корреляции структур соединительной ткани [2].
Повреждения ДСДМП, у истоков исследования данной патологии, чаще выявляли у мужчин среднего возраста в период от 35 до 54 лет (46,3 года), в результате спонтанного эксцентрического мышечного сокращения при разгибании локтевого сустава и одновременной супинации предплечья. Данное кинематическое сочетание критически снижает радиоульнарное пространство (РУП), в котором расположено объединённое дистальное сухожилие двуглавой мышцы плеча. Под паратено- ном диссекционно дифференцируют короткую и длинную головки, имеющие близкорасположенные точки крепления. Однако при механическом импиджменте в области проксимального РУП в абсолютном большинстве случаев происходит авульсия обеих головок ДСДМП от бугристости лучевой кости и/или двуглавого апоневроза (lacertus fibrosus) с потерей пиковых значений супинации, способности к сгибанию сустава [1], и парциальные или изолированные разрывы головок крайне редки. Что любопытно, постулат о частоте повреждений доминирующей стороны на верхних конечностях подтверждения не получил.
К 2022 г. эта редкая форма травм, хоть и не так резко, но тоже помолодела, стала встречаться у юниоров и молодых атлетов, чья профессиональная деятельность расширилась с появлением совершенно новых силовых дисциплин, контактных видов спорта и массовой популяризации культуризма - до 14 %
Механизм разрыва остался прежним, однако с введением функционального подхода к лечению значимость последствий данной патологии оказалась выше, чем 50 лет назад.
Возможно, это явление связано с возросшими требованиями пациентов к разным типам физической активности и запросами обращения с новыми технологическими устройствами, усложнением трудовой среды на автоматизированных производствах. В 2002 г. M.R. Safran и S.M. Graham первоначально сообщили о заболеваемости 1,2 на 100 000 пациентов [4]. Однако их исследование было недостаточно объективным, поскольку в него было включено всего 14 пациентов с разрывами ДСДМП. В последующем исследовании в 2015 г., основанном на оценке национальной базы данных, M.P. Kelly и соавт. оценили заболеваемость, ранжируемую от 2,55 до 5,35 на 100 000 со средним возрастом травмированных 46,3 года [5]. Помимо прочего, авторы отметили негативное влияние курения и анаболических стероидов на частоту возникновения данного повреждения [1].
Гендерная модальность, точнее её отсутствие, является очередным интересным фактом для клиницистов. Среди женщин данная травма встречается экстремально редко. Так, в исследовании 2010 г. C.R. Jockel и соавт. проанализировали группу пациенток с подобным повреждением. Авторы отметили, что проявления аналогичной травмы отличались от таковых у мужчин. В мужской группе последствия травмирующих сил были представлены авульсивным разрывом ДСДМП, в то время как у женщин в половине случаев последствия травмы проявлялись постепенно, и зарегистрировались преимущественно парциальные повреждения. Ещё одной особенностью исследованной группы оказался возрастной фактор. На момент обращения за специализированной помощью пациентки были значительно старше, нежели пациенты мужского пола. Средний возраст обращения женщин составил 63 года [6]. Завершая эту тему, в 2021 г. T. Luokkala и соавт. (Финляндия, Великобритания) в компаративном исследовании столкнулись с группами, в которых на 225 мужчин с различными повреждениями структур ДСДМП и его крепления встретилась лишь 1 женщина [7, 8].
Учитывая значимость последующих за травмой функциональных нарушений локтевого сустава и двигательных паттернов верхней конечности [9, 10], для профессиональных атлетов, спортивно-организованных и физически активных людей строго рекомендуется оперативное, однако чётко обоснованное и алгоритмизированное лечение патологий ДСДМП. То есть по- прежнему выбор терапевтической тактики клиницистом основывается, помимо анатомических изменений, визуализированных инструментальными исследованиями (ультразвуковое исследование (УЗИ), магнитно-резонансная томография (МРТ), рентгенография), на «субъективных» данных пациента и его потребностях по отношению к профессиональной и каждодневной физической нагрузке. Травмированный может замечать у себя восходящие мышечные судороги двуглавой мышцы плеча в покое и активности, потерю силы при супинации и сгибании в локтевом суставе. В данном случае, консервативное лечение может быть направлено лишь на подавление отёка и воспаления, ограничение ранних движений в локтевом суставе и увеличение вторичного мышечного напряжения. Этот вариант обычно подходит для гериатрического контингента, пациентов с низким функциональным запросом, неудовлетворительным комплаенсом и высокими рисками, как хирургического, так и анестезиологического пособия.
В 1975 г. B.F. Morrey и соавт., избрав консервативное ведение пациентов с ДСДМП лишь в 40 % случаев, у 30 % отметили потерю силы супинации со значимой потерей силы сгибания. Спустя десять лет учёные сошлись во мнении, что максимальная сила супинации при данного вида травмах снижается в среднем на 40 % (26-60 %), а максимальная сила сгибания снижается в среднем на 20 % (0-40 %) [3]. Что, согласитесь, совсем не обнадёживает.
В 2021 г. Y. Tomizuka и соавт. провели биомеханическое исследование на анатомических моделях с последующим статистическим анализом. В своей работе авторы рассчитали значимость и процентное соотношение снижения силы при повреждении проксимальных и дистальных сухожилий двуглавой мышцы плеча [11]. В результате было выявлено, что снижение силы составило 24 % в пронации (р = 0,003) и 10 % - в нейтральном положении (р = 0,043).
При этом в группе образцов с проксимальным повреждением ДСДМП существенных различий в изменении силы при супинации (р > 0,079) или в эффективности силы сгибания (р > 0,058) не наблюдалось [11]. Результаты данного исследования наглядно показывают необходимость более аккуратного подхода к лечению структур и крепления ДСДМП и, безусловно, необходимость алгоритмизации диагностической и терапевтической тактик на догоспитальном и госпитальном периоде.
ПОСТАНОВКА КЛИНИЧЕСКОГО ДИАГНОЗА
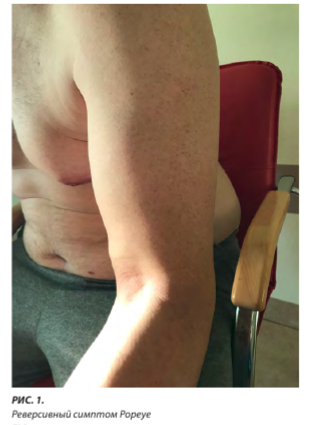
В ходе сбора анамнеза рутинно выясняется механизм травмы - факт спонтанной эксцентрической нагрузки в положении сгибания локтевого сустава [1, 8]. Авульсивный отрыв ДСДМП сопровождается акустическим элементом («щелчок»), за которым следуют стремительная деформация контуров мышечного брюшка и нарастание межфасциальной гематомы, отёка сегмента предплечье-плечо, позволяющие пациенту визуально оценить степень тяжести травмы и обратиться к специалисту регионального лечебно-профилактического учреждения (ЛПУ). Более сложными для диагностики являются парциальные разрывы ДСДМП, где клинические признаки могут ускользнуть от глаз клинициста, а деликатные анатомические изменения просто проигнорированы даже при выполнении высокоточной диагностики (МРТ). Так, если апоневроз двуглавой мышцы плеча (lacertus fibrosus, ДА) повреждён, брюшко двуглавой мышцы втягивается проксимально и часто называется реверсивным симптомом Popeye (рис. 1), однако, как мы увидим ниже, происходит не всегда. Эта сложная категория пациентов, тем более в среде профессиональных атлетов, не может не тревожить специалистов области спортивной медицины.
По общему мнению, большим прорывом современной ортопедии в области данного вопроса стало создание первой понятной анатомической классификации разрывов ДСДМП, основанной на объёме повреждения сухожильной ткани, степени вовлеченности ДА и степени ретракции мышечного брюшка, предложенной L. Perera и соавт. в 2012 г. [12]. Эта классификация придвинула клиницистов и исследователей к вопросу создания единого алгоритма оказания специализированной помощи редкой нозологической формы, отсутствовавшего до настоящего времени.
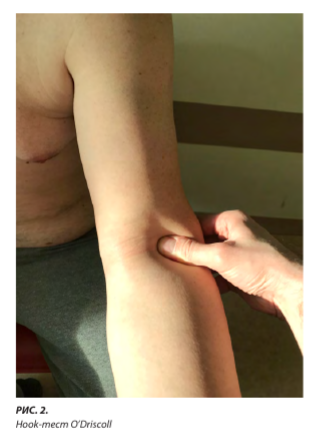
При авульсивных разрывах сухожилие в виде жгута не пальпируется. Но чаще проксимальнее локтевой складки можно пальпаторно обнаружить культю двуглавой мышцы. Для диагностики ДСДМП описан hook-тест, имеющий практически 100%-ю эффективность в постановке предварительного диагноза при полном отрыве сухожилия (рис. 2). Тест, описанный O'Driscoll в 2007 г., основан на том факте, что прикреплённое объединённое ДСДМП ощущается натянутым «шнуром» при изометрической супинации с сопротивлением [8]. Для выполнения этого теста пациента просят отвести плечо, активно согнуть локоть до 90° и супинировать предплечье. Затем исследователь использует указательный палец, чтобы зацепить латеральный край дистального сухожилия. При интактном сухожилии палец клинициста можно ввести примерно на 1 см под сухожилие.
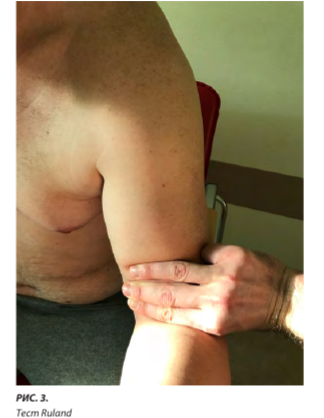
Существуют и другие, менее специфичные тесты. Так, R.T. Ruland и соавт. в 2005 г. предложили «сжимающий» тест (рис. 3), чтобы выявить нарушение целостности ДСДМП [13].
Предложенный тест во многом подобен тесту T.S. Thompson, который проводится для диагностики повреждений ахиллова сухожилия. Специфика теста заключается в сжатии тканей плеча, которое супи- нируется, если ДСДМП повреждено (тест считается «отрицательным»), и соответственно остаётся в нейтральном положении при повреждении (тест считается «положительным»).
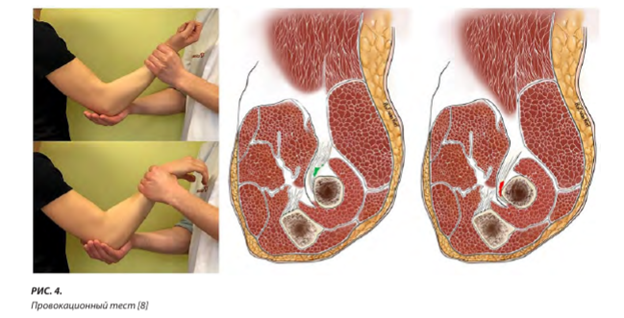
Для диагностики парциального повреждения ДСДМП современными авторами предлагается провокационный тест [14]. Локтевой сустав сгибают под углом 70°, предплечье супинировано. Сгибание локтевого сустава с сопротивлением вызовет боль. Затем предплечье поворачивают, и тест повторяется. При положительном тесте сгибание пронация предплечья с сопротивлением более болезненно, чем при супинации. Это можно объяснить тем, что повреждённое и истончённое сухожилие прижимается к кости во время поворота вокруг лучевой кости в положении пронации [8] (рис. 4).
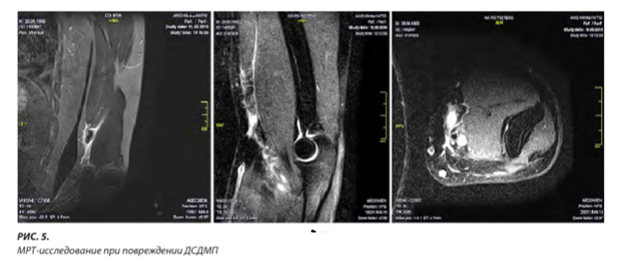
Методом выбора следует считать МРТ (рис. 5), поскольку диагност и травматолог-ортопед могут объективно оценить структуру сухожилия и тяжесть повреждения с качественно лучшей визуальной оценкой изображения окружающих тканей [15, 16].
С экономической точки зрения, а также учитывая степень распространённости на территории РФ и СНГ, возможно так же использовать ультразвуковой метод исследования [15]. J. de la Fuente и соавт. в 2017 г. предложили доступную для оперирующих клиницистов классификацию, где выделяют три типа разрыва ДСДМП от парциального до авульсивного, с или без наличия повреждения lacertus fibrosus (ДА), учётом площади повреждения (до или больше 50 % в диаметре) и наличием ретракции, которая может служить частью будущего алгоритма стратегий лечения [17]. Это вторая из требующих особого внимания классификация играет важную роль в структурировании подхода к лечению патологии ДСДМП.
ЛЕЧЕНИЕ
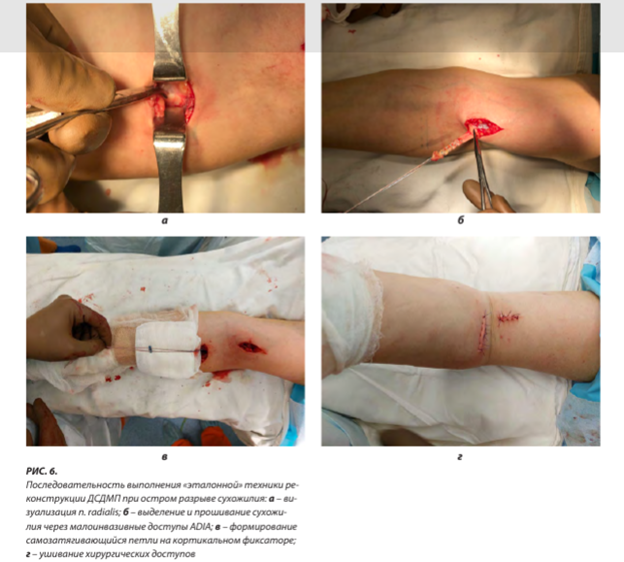
Последними исследованиями доказано, что при подтверждении парциального или авульсивного разрыва ДСДМП с 1-й по 3-ю недели с момента травмы именно хирургический вариант является применимым к профессиональным атлетам и спортивно-организованным пациентам, а также лицам, задействованным в физических аспектах труда [18]. В случае обращения пациента с травмой давностью свыше 3 недель после спадания отёка и лизи- рования гематомы отмечается, как визуально, так и инструментальными методами (УЗИ/МРТ), нарастающая мышечная ретракция двуглавой мышцы плеча, формирование рубцовых конгломератов межмышечных компар- тментов, а также миогенная контрактура локтевого сустава, осложняющие проведение малоинвазивных методов реинсерции сухожильной культи. С пациентом оговариваются консервативный метод лечения с ограничением максимальной силы сгибания и супинации предплечья, зачастую приводящий к утрате сложных двигательных паттернов, или вариант реконструкции ДСДМП с использованием алло- или аутотрансплантатов. В первые 3 недели после травмы хирургическое лечение по технологии Bain из двух малоинвазивных доступов ADIA (anterior «double incision» approach, малоинвазивный передний доступ), с прошиванием культи сухожилия неадсорбируемой нитью, фиксацией кортикальной пуговицей к бугристости лучевой кости (опционально - с интраканальной компрессией интерферентным винтом), в настоящий момент считается «эталонным» [8] (рис. 6).
Возвращаясь к консервативным методикам лечения, следует, прежде всего, определиться с показаниями для выбора данной тактики. Пожилой возраст, высокие риски хирургического и анестезиологического пособия, а также низкий комплаенс к оперативному лечению занимают эту нишу. Целями консервативного лечения являются: снижение отёка и купирование воспаления, раннее восстановление объёма движений с последующим (но второстепенным!) увеличением мышечной силы. Для таких пациентов прогнозируемы потери объёма супинации предплечья (40-50 %) и силы сгибания (30 %) [15]. В программу актуального консервативного лечения входят: иммобилизация косыночной повязкой или ортезом шарнирного типа, ортопедический режим и комбинированный приём НПВП, методы аутологической биорегенерации (ACP, PRP), а также кинезиотейпирование лимфодренирующего и стабилизирующего типа в периоде активной функциональной реабилитации.
Некоторые авторы активно обсуждают консервативное лечение в случаях парциального разрыва, к которым можно отнести потерю менее 50 % площади сечения ДСДМП, что в свою очередь приводит к высоким функциональным показателям пациента при адекватной и своевременной терапевтической деятельности. Однако те же пациенты в 76 % случаев утверждают, что лечение оказалось недостаточно эффективным [15]. Метаанализы, проведённые
Последовательность выполнения «эталонной» техники реконструкции ДСДМП при остром разрыве сухожилия: а - визуализация n. radialis; б - выделение и прошивание сухожилия через малоинвазивные доступы ADIA; в - формирование самозатягивающийся петли на кортикальном фиксаторе; г - ушивание хирургических доступов в 2021 г. и A.M. Looney и соавт. в 2022 г., говорят о тех же результатах и схожей удовлетворённости консервативным лечением [19]. В области восстановительного лечения, при оценке по Международной Классификации Функционирования [10], причина таких исходов становится понятной и оценимой: учитывая повышенную потребность в выполнении большего количества различных задач (нежели в 1980 г.) общая оценка функционирования верхней конечности значительно снижается, вплоть до необходимости дополнительной работы с психологом. Данные о предпочтительном лечении в виде хирургической коррекции 2021 г. были подтверждены Британским хирургическим обществом British Elbow and Shoulder Society [20] и иными исследователями с подтверждением необходимости обязательной МРТ-диагностики [21] как наиболее точного диагностического и референсного инструмента при принятии решения.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
С развитием теорий этиологии и патогенеза (про- национный импиджмент области проксимального РУП, хронический двуглаво-лучевой бурсит, адгезия сухожильного волокна) разрывов структур и крепления ДСДМП предлагались различные технические концепции доступов и методик фиксации повреждённого сухожилия [22-25]. В период с 1940-1960-х тактики хирургического лечения данной патологии поразительно эволюционировали. Так, R.P. Dobbie [цит. по 26] впервые был предложен волярный доступ с единым кожным разрезом, изначально основанном на классическом широком ладонном доступе Henry. Что удивительно, за почти что одно столетие к единому мнению в вопросах хирургических доступов оперирующие специалисты так и не пришли, ведь, несмотря на удобство, «широкий» хирургический подход приводит к высокой частоте паралича nervus interosseus antebrachii posterior (posterior interosseous nerve, PIN), повреждению нейровазальных структур и развитию грубых келоидных рубцов кубитальной ямки, стойких десмогенных контрактур.
Эволюция методов фиксации ДСДМП затребовала меньшей инвазии и, как следствие, модификации в позиционировании кожных разрезов [22, 24]. В случаях «ограниченных доступов» (Boyd - Anderson и ADIA) безопасный интервал работы лежит между круглым пронатором (который отводится медиально) и плечелучевым (отводится латерально) nervus cutaneus anterbrachii lateralis (lateral antebrachial cutaneous nerve, LABCN), идентифицируется и защищается там, где он выходит между двуглавой и плечевой мышцами на уровне локтевого сустава. Предплечье удерживают в супинированном положении для защиты PIN. При таком доступе частота его повреждений колеблется в клинических исследованиях на уровне от 1 до 5 %. Осложнения, связанные с обоими хирургическими доступами, подробно описаны в специализированной периодике [27, 28]. На сегодняшний день, наряду с активными дебатами оптимального хирургического доступа к повреждённому ДСДМП, обсуждаются и методы его фиксации.
Вне клинической работы с пациентами, для определения оптимального метода фиксации ДСДМП на анатомических моделях было проведено несколько конкурирующих биомеханических исследований локтевого сустава. Так, немецкие специалисты S. Siebenlist, A. Lenich и соавт. (исследования 2010-2019 гг.) сравнили надёжность реинсерции к точке «foot-print» двуглавой бугристости накостным способом: якорными фиксаторами, трансоссальным швом; и интраканальный вариант с применением кортикальной пуговицы на трупном материале, где значимая разница при циклическом тестировании локтевого сустава на сгибание и разгибание с нагрузкой 50 N не была отмечена. И всё-таки было доказано, что осевая нагрузка может привести к большему дегенеративному повреждению при накостном варианте фиксации сухожилия якорным имплантатом (ранжирование силы 307 ± 142 N), чем при интраканальном варианте с кортикальной пуговицей или интерферент- ным винтом (220 ± 54 и 187 ± 64 N).
Впервые технику интраканальной фиксации, принятую сейчас «эталонной», с погружением ДСДМП в канал, сформированный на уровне средней трети двуглавой бугристости верхней трети лучевой кости в волярном положении предплечья через поперечный хирургический доступ с бикортикальным расположением пуговчатого имплантата, представили в двухэтапном исследовании 2002 г. G.I. Bain и соавт. [8]. В первой части авторы представили результаты наблюдения 12 пациентов мужского пола, которым реинсерция ДСДМП была выполнена с применением данной техники в острый период травмы. Наблюдение проводилось в течение последующих полутора лет. У всех пациентов амплитуда движений локтевого сустава в послеоперационном периоде колебалась в пределах 5°/146° разгибания и сгибания соответственно, супинация и пронация варьировались в средних величинах 81/80°.
После проведённых каскадных реабилитационных мер все подопечные восстановили мышечную силу, не было отмечено радиоульнарно- го синостозирования, гетеротопической оссификации, нейропатии PIN/LABCN и т. д., все пациенты вернулись к привычному профилю нагрузок. Вторая часть исследования включала подробную диссекцию на пяти кадаверных материалах, принадлежавших также мужчинам среднего возраста, разных предплечий и морфометрии, с измерением расстояния от зоны реинсерции до различных анатомических образований локтевого сустава, с целью определения вероятности импиджмента фиксированного ДСДМП в проксимальном радиоульнар- ном пространстве.
После чего M.C. Cusick и соавт. рационализировали предложенный выше метод, введя использование направляющей спицы и канюлированного сверла, чтобы избежать травматизации нейровазальных структур, таких как локтевая артерия, PIN, LABCN и срединный нервы, сделав метод легко воспроизводимым и универсальным [29].
Cравнение хирургических доступов и методов фиксации, выявление предикторов разрыва и анализ остеоинтеграции в течении десятилетнего исследования данной нозологической формы позволили выделить среди большого многообразия «эталонную» методику полноценного восстановления ДСДМП, сочетающую в себе малоинвазивные принципы и высокий уровень интраканального контакта «сухожилие - кость».
Учитывая мировой опыт коллег и собственные клинические данные, мы предложили малоинвазивную технику хирургического лечения застарелого и повторного разрыва дистального сухожилия двуглавой мышцы плеча (Патент на изобретение РФ № 2745408). Методика, с учётом алгоритмизированного подхода к лечению, позволяет эффективно сочетать в себе опыт прошлых лет. Также были разработаны соответствующие реабилитационные протоколы, опубликованные в 2021 г. [30].
Материалы и методы.
Собственный алгоритм принятия решения, как результат клинической работы и анализа общемировых данных
Созданию алгоритма лечения пациентов с разрывом ДСДМП предшествовал анализ архивных данных 56 пациентов, которые находились на лечении в ФГБУ «Новосибирский научно-исследовательский институт травматологии и ортопедии им. Я.Л. Цивьяна» Минздрава России и АНО «Клиника НИИТО» в период с 2012 по 2022 г. Все пациенты обращались в Клинико-диагностический центр с жалобами на боль, деформацию мышечного брюшка двуглавой мышцы, кровоподтёк передней поверхности предплечья или плеча, снижение силы в пиковых нагрузках, ограничение объёма движений в травмированном локтевом суставе. Среди обратившихся отсутствовала гендерная модальность (травмированными оказались только мужчины). Ранжирование по возрасту составило 29-58 лет (средний возраст - 43 года). Каждому пациенту проводились физикальные тесты: «крючковидный» тест O'Driscoll и «сжимающий» тест Ruland, супинационно-пронаци- онный тест (тест ротации), тест пассивной пронации предплечья (PFP), высчитывался интервал сгиба бицепса (BCI), оценивался коэффициент складки бицепса (BCR), тест на изгиб двуглавого апоневроза (BA), при необходимости - изокинетический тест (ДК-25 кистевой динамометр). Из инструментальных исследований проводилась ультразвуковая диагностика травмированного локтевого сустава и/или МРТ локтевого сустава (1,5 или 3 Тсл). Оценка повреждения ДСДМП проводилась по классификациям J. de la Fuente, M. Blasi (с 2017 г.) и L. Perera, A.C. Watts, G.I. Bain (с 2012 г.). При подозрении на нейропатию PIN или LABCN проводилась электромиография.
Показанием к оперативному лечению служили наличие характерной травмы в анамнезе, положительные перечисленные клинические тесты на разрыв ДСДМП и минимум один инструментальный метод диагностики. 56 пациентов с разрывом ДСДМП были разделены на две группы. В первую группу вошли пациенты с консервативной тактикой лечения (20 (35,7 %) пациентов), во вторую группы вошли пациенты с хирургической тактикой лечения (36 (64,3 %) пациентов).
Группа с хирургической тактикой лечения была подразделена на три подгруппы в соответствии с выполняемой техникой: «открытый» вариант с доступом по Dobbie (7 (19,4 %) пациентов), «малоинвазивный доступ Boyd - Anderson» (14 (38,9 %) пациентов) и «эталонный» доступ (15 (41,7 %) пациентов). Результаты лечения оценивались при обращении на контрольный осмотр в Клинико-диагностический центр от 6 до 12 месяцев. Консервативное лечение проводилось строго в случае парциальных разрывов и принесло удовлетворительные функциональные, инструментальные показатели, сходные с данными литературы. В ходе проведения хирургического вмешательства только авуль- сивный разрыв ДСДМП потребовал хирургического восстановления двух пучков отличными хирургическими доступами (по Dobbie, Boyd - Anderson или ADIA) в сочетании с фиксаторами якорного, кортикального или лигатурного типа.
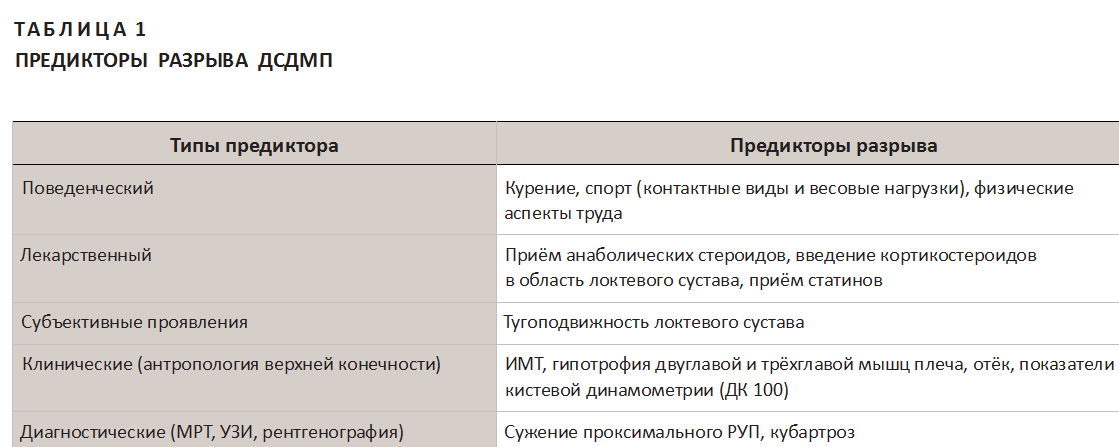
Результаты оказались неожиданными. Общепринятый, открытый доступ (по Dobbie) к анатомически сложной зоне кубитального сгиба, а также малоинвазивный доступ по ADIA в сочетании с накостным позиционированием ретрагированного ДСДМП при якорной и трансоссальной фиксации не дают прочности «на вырывание» в связи с низким уровнем остеоинтеграции на кортикальном слое лучевой кости, повышают риски контакта нейровазальных структур с выступающей сухожильной культей и в итоге ведут к неудовлетворительным исходам. В нашем исследовании частота общих послеоперационных осложнений не превысила общепринятых в нозологии 25 % (4,6 % из которых можно отнести к последствиям серьёзного характера: нейропатия, гетеротопическая оссификация, радиоульнар- ное синостозирование и т. д.). Среди оперированных пациентов в период от 30 до 90 суток транзиторная нейропатия LABCN встречалась у 2 пациентов после доступа по Boyd - Anderson (14 % среди тех, кому выполнялся данный доступ), была выявлена клинически и по данным электромиографии, полностью купирована меди- каментозно к 90-му дню. Гипотрофия бицепса и трицепса плеча при различных доступах (по Dobbie - 100 %, по Boyd - Anderson - 50 %, по ADIA - 41 %) определялась сравнительной морфометрией и динамометрией (кистевой динамометр ДК-100) с устранением элек- тромиостимуляцией по истечении 30 дней. Артроген- ная контрактура локтевого сустава регистрировалась при доступе по Dobbie - в 100 %, по Boyd - Anderson - в 36 %, по ADIA - в 29 %, оценивалась гониометрией и была устранена аппаратной механотерапией. Гетеротопическая оссификация в 100 % визуализировалась при доступе по Dobbie инструментальным методом (МРТ) и сохранилась весь период исследования, и не была подтверждена при иных хирургических доступах. Поэтому, после проведения ретроспективного анализа предикторов разрыва ДСДМП (табл. 1), нами была предложена собственная методика полноценного восстановления анатомии связочного аппарата, которая предотвращает конфликт с нейровазальными структурами, имеет показатели высокой степени прочности фиксации и биомеханики, максимально приближенной к нативной, что важно при учёте возможности повторного травмирования локтевого сустава у молодых пациентов, задействованных в спорте или физических аспектах труда. Методика подразумевает комбинацию малоинвазивного доступа (по ADIA) с анатомическим способом фиксации (по Bain) аутотрансплантата в области «foot-print» лучевой бугристости. Остаток культи ДСДМП вшивается в трансплантат неадсорбируемой лентой, из которой в последующем формируется «самозатягивающаяся» петля кортикальной пуговицы. Долгосрочные результаты этой комбинации нам ещё предстоит оценить в будущем, однако за период 6 месяцев не было выявлено ни одного из вышеперечисленных послеоперационных осложнений или повторного разрыва.
Реабилитационные мероприятия также претерпели критическую переоценку с учётом расширения группы исследованных пациентов с момента публикации статьи в 2021 г. [30].
В группах пациентов, обратившихся с острой и отсроченной травмой, подгруппах парциального (больше, меньше или равно 50 %) и авульсивного (полного) разрывов разработаны три отличных протокола.
Протокол реабилитации 1 полностью повторяет предложенный в V фазах пошаговый вариант оказания специализированной помощи пациентам с авульсивным разрывом ДСДМП после хирургического лечения «эталонным способом» без использования жёстких форм иммобилизации и максимальным форсированием функциональных мер. Возвращение к физическому труду и атлетическим нагрузкам - с 6-й недели [30].
Реабилитационный протокол 2 рационализирует комплекс мер, предложенный в собственном патенте на изобретение хирургической техники (Патент РФ № 2745408) с учётом расширения клинических показаний: послеоперационный ортопедический ортез с задаваемым градусом сгибания - 4 недели, госпитальный трикотаж на верхнюю конечность (1-го класса компрессии), пассивное восстановление амплитуды движений (ROM) в ротации и сгибании локтевого сустава с 5-й недели. ROM в локтевом суставе по показаниям шарниров ортопедического ортеза: 2-я неделя - 45/100°; 4-я неделя - 30/115°. Снятие шарнирного ортопедического ортеза локтевого сустава с 5-й недели - 15/130° (разгибание и сгибание соответственно). Силовые тренировки с гантелями 1 кг с 5-й недели послеоперационного периода, с увеличением нагрузок 1 кг/нед. в течение 5-8 недель. На этом этапе актуальна электромиостимуляция сгибателей и разгибателей предплечья. С 8-й недели увеличение веса отягощения - 3 кг. С 5-й недели ручная кине- зиотерапия и аппаратная механотерапия применяются последовательно с потенцированием амплитуд в пассивном режиме (Kinetec Centura). Проведение оценки параметров динамометрии (ДК-100) и амплитуд движений локтевого сустава (гониометром), фотофиксация результата в пределах реабилитационной фокус-группы (при необходимости). Возвращение к спортивным нагрузкам - с 9-й недели.
Реабилитационный протокол 3 подразумевает работу с экстремально малой категорией больных, ранее подвергшихся хирургическому лечению по поводу разрыва ДСДМП, и которые по каким-либо причинам получили повторный разрыв: послеоперационный ортопедический ортез с задаваемым градусом сгибания - 6 недель, компрессионный чулок на верхнюю конечность (1-2-го класса в зависимости от степени лимфостаза), пассивное восстановление ROM в объёме ротации и сгибания локтевого сустава с 6-й недели с ограничением болевым синдромом по шкале VAS (не больше 3 баллов). ROM в оперированном локтевом суставе по показаниям шарниров ортопедического ортеза: 2-4я неделя - 50/95°, 4-6-я неделя - 40/100° (сгибание/раз- гибание соответственно). Снятие шарнирного ортопедического ортеза с 7-й недели - 20/110°. Силовые тренировки с гантелями 1 кг с 8-й недели послеоперационного периода, и увеличение отягощения 1 кг/нед. в течение 8-12 недель. С 6-й недели - ручная кинезиотерапия и аппаратная механотерапия (Kinetec Centura) с потенциальным увеличением ROM в пассивном режиме. После 7 недель пассивной разработки движений оперированного локтевого сустава в ортопедическом ортезешарнирного типа - использование электромиостимуля- ции сгибателей и разгибателей предплечья. Оценка параметров роста амплитуд движений и динамометрии (ДК-100), по которым актуальность атлетического профиля труда, ручных и физических аспектов профессиональной деятельности оговариваются индивидуально - с 12-16-й недели.
Консервативное лечение, так же освещённое алгоритмом в рамках лечения категорий пациентов с частичным разрывом ДСДМП (менее 50 % площади сухожилия), а также гериатрического и нетолерантного профиля, подразумевает следующее: иммобилизация косыночной повязкой - 3 недели, ранние пассивные (с 2-й недели Kinetec Centura) и активные движения (с 4-й недели) в плечевом суставе, ограничение осевой и тракционной нагрузки на верхнюю конечность - 4 недели, физиотерапию (Kryotur), НПВС, ручную кинезиотерапию со 2-й недели. В периоде 4-6 недель проведение занятий в бассейне и ЛФК-зале с инструктором, используя гантели от 0,5 до 1 кг с постепенным увеличением нагрузок до 3 кг. Восстановление функции конечности по параметрам амплитуд движений и динамометрии (ДК-100) с допуском к бытовым нагрузкам с 4-й недел
Учитывая вышеописанные данные, нами сформирован алгоритм принятия решения о тактике лечения (рис. 7). В алгоритме выделено 3 основных аспекта, необходимых для выяснения у пациента при первичном обращении к специалисту на амбулаторном этапе.
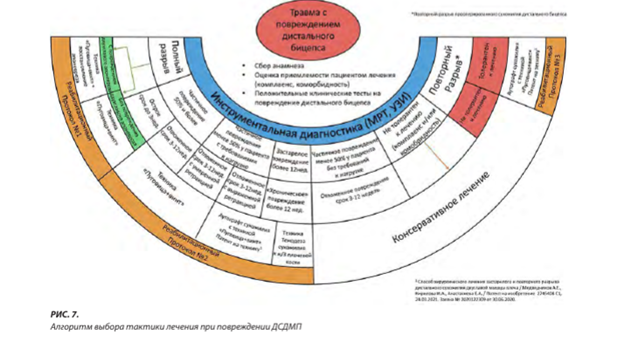
ВЫВОДЫ
Консолидируя доступные мета-данные специализированной литературы и собственные результаты лечения пациентов редкой нозологической группы разрыва ДСДМП за последние десять лет, можно прийти к заключению, что в подавляющем большинстве клинических случаев оперативное лечение было строго рекомендовано. Игнорируя данный императив, по-прежнему, огромную роль в выборе тактики лечения имеет приемлемость его для клинического случая и конкретного пациента. В противном случае, каким идеально подобранным анатомически лечение не оказалось бы, его результат вполне может быть оценён пациентом «неудовлетворительным».
Предложенный алгоритмизированный подход к терапевтической тактике на данный момент позволяет учесть множество «подводных камней» лечения травматической патологии структур и крепления ДСДМП и, по возможности, избежать критических ошибок. Основываясь на собственном клиническом опыте с поправкой на общедоступные данные научной периодики, мы разработали схему, понятную каждому специалисту области травматологии, ортопедии или спортивной медицины и применимую вне зависимости от уровня ЛПУ РФ и СНГ.
ЛИТЕРАТУРА
Sarda P, Qaddori A, Nauschutz F, Boulton L, Nanda R, Bay- liss N. Distal biceps tendon rupture: Current concepts. Injury. 2013; 44(4): 417-420. doi: 10.1016/j.injury.2012.10.029
Panico L, Roy T, Namdari S. Long head of the biceps tendon ruptures: Biomechanics, clinical ramifications, and management. JBJSRev. 2021; 9(10): e21. doi: 10.2106/jbjs.rvw.21.00092
Carrazana-Suarez LF, Cooke S, Schmidt CC. Return to play after distal biceps tendon repair. CurrRevMusculoskelMed. 2022; 15(2): 65-74. doi: 10.1007/s12178-022-09742-x
Safran MR, Graham SM. Distal biceps tendon ruptures: Incidence, demographics, and the effect of smoking. Clin Orthop Relat Res. 2002; 404: 275-283.
Kelly MP, Perkinson SG, Ablove RH, Tueting JL. Distal biceps tendon ruptures: An epidemiological analysis using a large population database. Am J Sports Med. 2015; 43(8): 2012-2017. doi: 10.1177/0363546515587738
Jockel CR, Mulieri PJ, Belsky MR, Leslie BM. Distal biceps tendon tears in women. J Shoulder Elbow Surg. 2010; 19(5): 645-650. doi: 10.1016/j .jse.2010.01.015
Luokkala T, Sidharthan SK, Karjalainen TV, Paloneva J, Watts AC. Distal biceps tendon repairs and reconstructions - an analysis of demographics, prodromal symptoms and complications. Arch Orthop Trauma Surg. 2021; 142(7): 1351-1357.
Caekebeke P, Duerinckx J, van Riet R. Acute complete and partial distal biceps tendon ruptures: What have we learned? A review. EFORTOpen Rev. 2021; 6(10): 956-965. doi: 10.1302/2058- 5241.6.200145
Shields RK, Dudley-Javoroski S. Epigenetics and the International Classification of Functioning, Disability and Health model: Bridging nature, nurture, and patient-centered population health. Phys Ther. 2022; 102(1): pzab247.
Cozzi S, Martinuzzi A, Della Mea V. Ontological modeling of the International Classification of Functioning, Disabilities and Health (ICF): Activities & Participation and Environmental Factors components. BMC Med Inform Decis Mak. 2021; 21(1): 367. doi: 10.1186/s12911-021-01729-x
Tomizuka Y, Schmidt CC, Davidson AJ, Spicer CS, Smo- linski MP, Mauro RJ, et al. Partial distal biceps avulsion results in a significant loss of supination force. JBJS. 2021; 103(9): 812-819. doi: 10.2106/JBJS.20.00445
Perera L, Watts AC, Bain GI. Distal biceps and triceps tendon ruptures. Operative elbow surgery. Elsevier. 2012; 555-572. doi: 10.1016/b978-0-7020-3099-4.00037-0
Ruland CR, Dunbar RP, Bowen CJ. The biceps squeeze test for diagnosis of distal biceps tendon ruptures. Clin Orthop Rel Res. 2005; 437: 128-131. doi: 10.1097/01.blo.0000167668.1844.f5
Caekebeke P, Schenkels E, Bell SN, van Riet R. Distal biceps provocation test. J Hand Surg Am. 2021; 46(8): 710e1-710e4. doi: 10.1016/j.jhsa.2020.12.012
Albishi W, Agenor A, Lam JJ, Elmaraghy A. Distal biceps tendon tears: Diagnosis and treatment algorithm. JBJS Rev. 2021; 9(7): e20. doi: 10.2106/jbjs.rvw.20.00151
Caekebeke P, Meglic U, van den Bekerom MP, van Riet R. Evaluation of clinical tests for partial distal biceps tendon ruptures and tendinitis. J Shoulder Elbow Surg. 2022; 31(3): 532-536. doi: 10.1016/j .jse.2021.10.012
de la Fuente J, Blasi M, Martinez S, Barcelo P, Cachan C, Miguel M, et al. Ultrasound classification of traumatic distal biceps brachii tendon injuries. Skeletal Radiol. 2018; 47(4): 519-532. doi: 10.1007/s00256-017-2816-1
Gowd AK, Liu JN, Maheshwer B, Garcia GH, Beck EC, Cohen MS, et al. Return to sport and weightlifting analysis following distal biceps tendon repair. J Shoulder Elbow Surg. 2021; 30(9): 2097-2104. doi: 10.1016/j .jse.2021.01.034
Cuzzolin M, Secco D, Guerra E, Altamura SA, Filardo G, Candrian C. Operative versus nonoperative management for distal biceps brachii tendon lesions: A systematic review and metaanalysis. Orthop J Sports Med. 2021; 9(10): 23259671211037311. doi: 10.1177/23259671211037311
Baldwin MJ, Watts AC, Peach CA, Phadnis J, Singh H, Gwilym SE. Treatment of acute distal biceps tendon ruptures - A survey of the British Elbow and Shoulder Society surgical membership. Shoulder Elbow. 2021; 14(5): 555-561.
Vishwanathan K, Soni K. Distal biceps rupture: Evaluation and management. J Clin Orthop Trauma. 2021; 19: 132-138. doi: 10.1016/j.jcot.2021.05.012
Грицюк А.А., Кокорин А.В., Сметанин С.М. Разрыв дистального сухожилия двуглавой мышцы плеча: современные представления об этиопатогенезе и лечении. Кафедра травматологии и ортопедии. 2016; 2(18): 42-48.
Шулепов Д.А., Салихов М.Р, Злобин О.В., Коган П.Г. Результаты анатомической реинсерции дистального сухожилия двуглавой мышцы плеча с использованием малоинвазивной системы фиксации Biceps Repair System. Современные достижения травматологии и ортопедии: Сборник статей. 2018: 298-302.
Борзых А.В., Борзых Н.А. Лечение разрыва дистального сухожилия двуглавой мышцы плеча у спортсменов. Травма. 2013; 14(4): 30-32.
Каплунов О.А., Некрасов Е.Ю., Хусаинов Х.Х. Миниинвазивная реинсерция дистального сухожилия бицепса плеча методикой endo-button (предварительное сообщение). Медицина экстремальных ситуаций. 2018; 20(4): 527-532.
Razaeian S, Zhang D, Harb A, Meller R, Krettek C, Hawi N. Distal biceps tendon repair using a modified double-incision technique: Patient-reported outcomes with 10-year follow-up. Orthop J Sports Med. 2020; 8(8): 2325967120944812. doi: 10.1177/2325967120944812
Tarallo L, Lombardi M, Zambianchi F, Giorgini A, Catani F. Distal biceps tendon rupture: Advantages and drawbacks of the anatomical reinsertion with a modified double incision approach. BMCMusculoskelet Disord. 2018; 19(1): 364. doi: 10.1186/ s12891-018-2278-1
Cerciello S, Visona E, Corona K, Ribeiro Filho PR, Carbone S. The treatment of distal biceps ruptures: An overview. Joints. 2018; 6(4): 228-231. doi: 10.1055/s-0039-1697615
Cusick MC, Cottrell BJ, Cain RA, Mighell MA. Low incidence of tendon rerupture after distal biceps repair by cortical button and interference screw. J Shoulder Elbow Surg. 2014; 23(10): 15321536. doi: 10.1016/j.jse.2014.04.013
Медведчиков А.Е., Анастасиева Е.А., Куляев Д.А., Кирилова И.А. Реабилитация пациента после хирургического лечения авульсионного разрыва дистального сухожилия двуглавой мышцы плеча. Вопросы курортологии, физиотерапии и лечебной физической культуры. 2021; 98(3): 53-59. doi: 10.17116/kurort20219803153
Сведения об авторах
Медведчиков Артем Евгеньевич - врач травматолог-ортопед, ФГБУ «Новосибирский научно-исследовательский институт травматологии и ортопедии им. Я.Л. Цивьяна» Минздрава России
Анастасиева Евгения Андреевна - аспирант, врач травматолог-ортопед, ФГБУ «Новосибирский научно-исследовательский институт травматологии и ортопедии им. Я.Л. Цивьяна» Минздрава России
Корыткин Андрей Александрович - кандидат медицинских наук, директор, ФГБУ «Новосибирский научно-исследовательский институт травматологии и ортопедии им. Я.Л. Цивьяна» Минздрава России
Кирилова Ирина Анатольевна - доктор медицинских наук, заместитель директора по научной работе, ФГБУ «Новосибирский научно-исследовательский институт травматологии и ортопедии им. Я.Л. Цивьяна» Минздрава России
Теги: повреждение сухожилий
234567 Начало активности (дата): 19.08.2025
234567 Кем создан (ID): 989
234567 Ключевые слова: повреждение сухожилий области локтевого сустава, повреждение сухожилий, клиническое принятие решения, алгоритм, травма, операция, спортивная травма
12354567899
Похожие статьи
Среднесрочные результаты хирургического лечения пациентов с посттравматическим артрофиброзом локтевого суставаРентген на дому 8 495 22 555 6 8
Детский церебральный паралич у взрослых
Травмы рук, полученные при контакте с работающими электрическими мясорубками (обзор литературы, иллюстрированный собственными клиническими наблюдениями)
Переломы костей стопы (кроме переломов пяточной кости)



