 28.04.2025
28.04.2025
Динамическая фиксация поясничного отдела позвоночника
В настоящее время болевой синдром в поясничном отделе позвоночника является одной из социально значимых проблем здравоохранения; встречаясь преимущественно у лиц трудоспособного возраста, он способствует значительному снижению качества жизни [1, 2]. В большинстве случаев боли в нижней части спины связаны с дегенерацией межпозвонковых дисков (МПД) и фасеточных суставов (ФС), что сопровождается клинико-инструментальными признаками сегментарной нестабильности (СН) [3, 4].
F. Knutsson в 1944 г. первым описал дискогенное происхождение СН в виде сагиттальной трансляции смежного позвонка более 3 мм относительно другого по результатам функциональной спондилографии поясничного отдела позвоночника. W. Kirkaldy-Willis и H. Farfan в 1982 г. патогенетически обосновали развитие СН первичной дегидратацией МПД и снижением его высоты, что сопровождается гипертрофией ФС и связочного аппарата позвоночного сегмента и его рестабилизации. Таким образом, пациенты с I стадией дегенерации (дисфункция) могут получать консервативное лечение, но при II (нестабильность) и III (рестабилизация) стадии требуются хирургические вмешательства для стабилизации, декомпрессии или коррекции деформации [3, 5, 6].
J. Frymoyer и D. Selby выделили два вида СН: основную — дегенеративный спондилолистез и дегенеративная сколиотическая деформация и второстепенную, связанную с дегенерацией МПД [3]. Термин «нестабильность» предложил M. Panjabi [6], который охарактеризовал ее как болевой синдром, связанный с патологической сегментарной подвижностью и деформациями позвоночника, сопровождающийся неврологическими проявлениями, а также как невозможность поясничного отдела позвоночника сохранять нейтральное положение и противостоять нагрузкам. При этом было показано, что зачастую при наличии рентгенологических признаков СН отсутствует болевой синдром и наоборот [3].
В течение последнего столетия основным способом хирургического лечения дискогенного болевого синдрома были декомпрессия позвоночного канала и дискэктомия. Первое удаление дегенеративно измененного МПД поясничного отдела позвоночника осуществлено в 1934 г. W. Mixter и J. Barr (цит. по [2]). Выполнение субтотальной дискэктомии способствовало клиническому улучшению более чем у 40% прооперированных [7]. Однако в ряде случаев в послеоперационном периоде развивалась СН, особенно при наличии исходной патологической подвижности [8].
Первые сведения о ригидной стабилизации представили F. Albee и R. Hibbs, использовавшие ее для лечения болезни Потта и для коррекции деформации позвоночника (цит. по [3]). Основным показанием к ригидной стабилизации служит клинически значимая дегенерация МПД, сопровождающаяся грыжевым выпячиванием, спондилолистезом, гипертрофией ФС или стенозом позвоночного канала [9]. Установлено, что межтеловой спондилодез способствует уменьшению болевого синдрома при дегенеративных заболеваниях поясничного отдела позвоночника, но при этом не всегда происходит формирование костного блока и ограничение объема патологической подвижности [3, 9]. Дополнительная инструментальная фиксация (крючковая, трансфасеточная, транспедикулярная) позволила увеличить эффективность стабилизации оперированных позвоночных сегментов и снизить частоту развития псевдоартроза [8].
Ригидная стабилизация и межтеловой спондилодез были самым распространенным видом оперативного вмешательства в спинальной хирургии в последние три десятилетия. Накопленный опыт декомпрессивно-стабилизирующих вмешательств показал высокую частоту формирования костного блока (до 100%), но при этом успешные клинические исходы были не сопоставимы с рентгенологическими результатами [9]. Установлено, что хороший клинический исход варьирует в пределах от 15 до 90% (в среднем 70%) [8, 9]. Ригидная стабилизация обусловливает биомеханическую перегрузку смежных сегментов с ускоренной их дегенерацией, а также имеет риски несостоятельности костного блока, развития инфекционных осложнений, послеоперационного болевого синдрома, поломки фиксирующих элементов и резорбции костной ткани вокруг погружных металлоконструкций [10, 11].
Установлено, что дегенеративные заболевания в
смежных со спондилодезированными сегментах развиваются в 5,2—100% случаев
Поиск альтернативных решений для снижения частоты неудовлетворительных результатов ригидной стабилизации направлен на защиту смежных сегментов от биомеханического стресса, снижения рисков поломки фиксирующей конструкции, устранения патологической подвижности с сохранением физиологического объема движений в оперированном сегменте [5]. Общеизвестно, что в физиологических условиях МПД имеет изотропную структуру с упругими физическими свойствами и выполняет амортизирующую функцию, но при его дегенерации изменяется передача осевой нагрузки, нарушается сегментарная биомеханика и развивается болевой синдром, обусловленный динамическими нагрузками [2]. Для достижения поставленных целей разработаны системы динамической и полуригидной стабилизации с различными структурно-функциональными характеристиками [13, 14]. В современных специализированных изданиях представлены сведения о хороших клинических результатах их использования, но биомеханические эффекты применения различных стабилизирующих конструкций являются противоречивыми [4, 10]. Кроме того, до сих пор нет убедительных данных о преимуществах динамической стабилизации и ригидной [15].
В настоящей работе проведен анализ современных данных о возможностях динамической фиксации при лечении пациентов с дегенеративными заболеваниями поясничного отдела позвоночника при помощи различных типов устройств.
Передняя динамическая фиксация поясничного отдела позвоночника
1. Тотальная артропластика МПД. Дегенеративное заболевание поясничных МПД служит основным показанием к тотальной артропластике (ТА). При клинико-инструментальном обследовании перед ТА у пациентов определяют дискогенный характер болевого синдрома и/или СН, при этом необходимо исключить спондилоартроз, используя функциональную спон- дилографию, магнитно-резонансную томографию (МРТ) и провокационную дискографию.
Первая артропластика была осуществлена P. Harmon, который с 1959 по 1961 г. использовал шарообразные имплантаты из сплава хрома и кобальта, устанавливаемые в полость МПД из переднего доступа [5]. В дальнейшем U. Fernstrom в период с 1962 по 1972 г. применял артропластику стальными сферическими конструкциями из заднего доступа и первым опубликовал результаты хирургических вмешательств в 1966 г. (цит. по [16]). Ввиду малой площади контактной поверхности часто развивались осложнения, сопровождающиеся рецидивом болевого синдрома: проседание и миграция конструкции, снижение высоты межтелового промежутка, ограничение движений в оперированном сегменте [5]. К. Buttner-Janz и соавт. в 1984 г. сконструировали и имплантировали качественно новый эндопротез МПД — Charite («Medtronic», США), который представлял собой полимерное вращающееся ядро между двумя вогнутыми площадками. Ввиду наличия осевой миграции была увеличена площадь контактной поверхности, что привело к созданию протеза Charite II. С учетом высокой степени проседания имплантата в 2004 г. был разработан Charite III с кобальт-хромо-молибденовыми концевыми пластинами [17, 18].
Первый искусственный МПД ProDisc («Synthes», США; рис. 1, а), состоящий из двух металлических пластин и немобильного полиэтиленового вкладыша, создан в 1980 г. и был имплантирован D. Rousseau и соавт. в 1990 г. [цит. по 5]. В последующем разработан ProDisc II, в котором, как и в Charite III, концевые пластины были заменены кобальт-хромо-мо- либденовым материалом [19].
Первый полуподвижный протез Maverik («Medtronic», США) был разработан в 2002 г., за счет конструктивных особенностей обеспечил оптимальный задний центр ротации [20].
Более совершенный протез МПД M-6 L («Spinal Kinetic», США) (рис. 1, б), который начали использовать в 2009 г., имеет искусственное пульпозное ядро, обеспечивающее подвижность с контролируемой амплитудой и с шестью степенями свободы, и искусственное фиброзное кольцо из кевларовых волокон, противодействующее осевому сжатию [1, 16].
В настоящее время выделяют 3 группы протезов МПД: 1) подвижные, которые не имеют специфических ограничений движения; 2) полуподвижные с ограничением движения и возможностью частичной трансляции; 3) полуподвижные с ограничением движения без возможности частичной трансляции [21]. Причем чем менее стабильна конструкция, тем больше биомеханическая нагрузка на задние опорные элементы [22].
Биомеханическое исследование [23] показало, что после одно- и двухуровневой имплантации искусственных дисков, а также в случае гибридной фиксации с ригидной конструкцией кинематика смежного сегмента существенно не менялась, в то время как двухуровневый спондилодез значительно повышал мобильность смежного сегмента, ускоряя его дегенерацию. В исследовании на кадаверном материале было установлено, что гибридная установка искусственного МПД на уровне LIV—LV и ригидная стабилизация LV—S: по сравнению с двухуровневым спондилодезом LIV—LV—SI характеризуется меньшей редукцией диапазона движений в смежном сегменте [24]. Пациенты, которым была выполнена гибридная двухуровневая фиксация, в ходе 37-месячного наблюдения продемонстрировали лучшее биомеханическое восстановление на фоне менее выраженной боли, что делает перспективным ее использование при многоуровневых заболеваниях МПД [25]. S. Berg и соавт. [26], проанализировав 2 группы пациентов после трехуровневой (я=30) и одно- и двухуровневой артропластики (я=700), не выявили статистически значимых различий по клинической эффективности оперативных вмешательств: снижения выраженности боли в спине, ногах, улучшения функционального состояния по ODI. В исследовании [27], посвященном сравнению пациентов после одно- и двухуровневой установки искусственного диска, не получено межгрупповых различий по визуальной аналоговой шкале (ВАШ) и ODI, при этом в катамнезе отмечена высокая клиническая эффективность в виде минимальных функциональных нарушений и остаточного болевого синдрома в спине [27]. При этом C. Siepe и соавт. [28] констатировали меньшее число осложнений в группе пациентов после одноуровневой ТА (11%) по сравнению с двухуровневой (27,6%).
Многие клинические исследования подтвердили высокую эффективность ТА МПД, имеющих различные конструктивные особенности. В течение 8,7 года после имплантации диска ProDisc-L у 40 из 55 пациентов отсутствовала дооперационная симптоматика, успешность вмешательства оценена в 74%, при этом основные осложнения были связаны непосредственно с хирургическим доступом [29]. С. Park и соавт. [30, 31] представили результаты лечения 30 пациентов по прошествии 2 и 5 лет после установки имплантата ProDisc-L. В течение 2-летнего периода отмечено снижение выраженности боли по ВАШ с 7,2 до 1,2 см и восстановление качества жизни по ODI с 18,3 до 4,1%, средний диапазон движений в оперированном сегменте составил 4,78° [30]. При оценке клинико-рентгенологических результатов через 5 лет получены идентичные ранее зафиксированным клинические показатели. Кроме того, отмечено постепенное уменьшение общего диапазона движений в поясничном отделе позвоночника, который составил 37,94° через 1 год после операции, 29,03° через 2 года, 17,01° через 5 лет при дооперационном значении в 24,3°; отмечено также уменьшение высоты межтелового промежутка с 17,2 до 13,8 мм [31]. Дегенерация ФС на уровне вмешательства и в смежном сегменте через 2 года после операции составила 29,3 и 6,4%, через 5 лет — 30,3 и 14,1% соответственно. Таким образом, прогрессирование морфоструктурных изменений заднего опорного комплекса шло преимущественно в смежном сегменте.

Рис. 1. Имплантаты, используемые для передней динамической а — ProDisc; б — M6-Lumbar; в — PDN-Raymedica; г — NUBAC.
В исследовании [1] при анализе клинических результатов применения протеза МПД M-6 установлено снижение выраженности болевого синдрома по ВАШ с 5,5 до 3,4 см и качества жизни по ODI с 56 до 27%, средняя амплитуда движений в оперированном сегменте составила 9,2±2,8°. В многоцентровом исследовании [16] у 156 пациентов после ТА протезом M6-L средний показатель качества жизни по ODI до операции составил 40,2+6,9%, после — 12,3±6,1%; уровень болевого синдрома по ВАШ — 6,9±1,6 и 1,3± 1,2 см соответственно; амплитуда движений в оперированном сегменте в начале исследования в среднем составляла 36,8+2,6°, в течение 36 мес после операции увеличилась до 41,2+2,9° [16].
Исследования, посвященные сравнительному анализу ТА и ригидной стабилизации, ведутся с 80-х годов прошлого столетия. Так, при сравнении одноуровневой имплантации искусственного диска Charite и односегментарного переднего межтелового спондилодеза в проспективном рандомизированном исследовании с 5-летним периодом наблюдения выявлены статистически значимые преимущества искусственных МПД по клинической эффективности — 57,8 и 51,2% соответственно, по степени восстановления — 65,6 и 46,5% соответственно, по длительности нетрудоспособности — 8,0 и 20,9% соответственно [32]. В то же время результаты рандомизированного проспективного многоцентрового исследования односегментарной ТА ProDisc и одноуровневого межтелового спондилодеза в 5-летнем катамнезе не выявили статистически значимых различий по клиническим параметрам между группами [19]. В то же время в современной литературе имеются данные разных групп авторов, свидетельствующие о том, что 5-летние результаты поясничной ТА сопоставимы с исходами ригидной стабилизации [28—30].
Однако наличие заинтересованности в исследовании и отсутствие многоцентровой рандомизации не позволяют однозначно расценивать полученные результаты [22, 33]. При сравнении отдаленных результатов ТА МПД поясничного отдела позвоночника и ригидной стабилизации установлено, что динамическая фиксация ассоциируется с лучшим функциональным исходом по ВАШ и ODI, меньшим количеством послеоперационных осложнений и сохранением физиологического диапазона движений в 2-летнем периоде наблюдения. Однако по показателям объема кровопотери, длительности хирургического вмешательства и частоте повторных операций различий не выявлено [22, 33]. Согласно [34] в течение 1 года наблюдения клиническая эффективность (выраженность боли по ВАШ, функциональное состояние по ODI, восстановление трудоспособности) ТА протезом Charite была статистически ниже по сравнению с передним межтеловым спондилодезом.
При оценке изменений смежных сегментов после различных видов стабилизации важно учитывать исходное состояние смежного МПД, биомеханический стресс после ригидной стабилизации и анатомические изменения, возникающие при выполнении оперативного вмешательства [35]. В проспективном многоцентровом исследовании [36] при анализе рентгенологических исходов спустя 5 лет после операции установлена статистически значимо большая частота прогрессирования дегенерации в смежном сегменте после ригидной стабилизации по сравнению с артропластикой — 23,8 и 6,7% соответственно (9=0,008), при этом необходимость в повторных хирургических вмешательствах была сопоставимой — 4,0 и 1,9% соответственно.
В рандомизированных контролируемых исследованиях, посвященных ТА МПД, частота развития осложнений и повторных операций варьирует от 7,3 до 29,1% и от 3,7 до 11,4% соответственно [33]. Основными осложнениями, связанными непосредственно с имплантатами, являются нестабильность и миграция конструкции, дегенерация смежного сегмента, остеолиз и гетеротопическая оссификация. Эти неблагоприятные последствия значительно ухудшают клинические и функциональные исходы у пациентов и касаются любых конструктивно различающихся имплантатов: Charite [17], ProDisc-L [31], M6-L [1, 16].
В последнее время актуальной является оценка отдаленных результатов ТА МПД для анализа клинических исходов и биомеханических эффектов устанавливаемых конструкций.
N. Plais и соавт. [37] в 10-летнем катамнезе проанализировали результаты хирургического лечения 61 пациента, которым была имплантирована система Maverik. Зарегистрированы улучшение функционального состояния по ODI в среднем с 43,8 до 22,7%, снижение болевого синдрома в спине по ВАШ в среднем с 7,2 до 3,45 см, при этом клинически значимой динамики болевого синдрома в нижних конечностях не выявлено — 3,2 см до операции и 3,1 см в 10-летнем катамнезе. Через 10 лет после операции 62,9% оперированных лиц сохранили профессиональную деятельность, 24,1% вышли на пенсию, 13% были нетрудоспособными. При анализе рентгенологических данных сохранение мобильности оперированного сегмента констатировали в 75,6% случаев, общий объем движений в отдаленном периоде для уровня LIV—LV составил 9,8°, для LV—SI — 8,3° [37].
L. Laugesen и соавт. [38] изучили клинические результаты использования конструкции ProDisc в течение 10,6 (8,1—12,6) года у 57 пациентов преимущественно на одном (36, 63%) и двух (20, 35%) уровнях: установлено статистически значимое уменьшение болевого синдрома с 6,8 до 3,2 см по ВАШ и восстановление качества жизни по Dallas Pain Questionnaire с 63,2 до 45,6%; в 19 (33%) случаях выполнены ревизионные вмешательства; 52,6% пациентов заявили о возможном выборе аналогичного способа лечения при необходимости и 12,3% определенно не выбрали бы данный вид оперативного вмешательства снова [38]. В работе [28] при среднем сроке наблюдения 7,4 (5,0-10,8) года в группе из 181 пациента, перенесших имплантацию искусственного диска ProDisc, показано статистически значимое клиническое улучшение по ВАШ и ODI, в 86% наблюдений получены хорошие исходы, в 14,4% зарегистрированы послеоперационные осложнения, в 16% случаев выполнены ревизионные вмешательства. По прошествии 10 лет после ТА системой ProDisc клиническое улучшение достигнуто у 66,7% прооперированных лиц, при этом субъективная удовлетворенность составила 72,9% [39].
Результаты хирургического лечения 32 пациентов после имплантации конструкции Charite в среднем катамнезе 11,8 года свидетельствовали о клиническом улучшении и функциональном восстановлении у 87,5% и восстановлении трудоспособности у 75,9% прооперированных [40]. При этом гетеротопическая оссификация диагностирована у 71,4% пациентов, проседание протеза — у 9,4%. При анализе 5-летних результатов лечения пациентов после артропластики Charite (n=190) и Kineflex-L (n=204) отмечены значительное снижение дооперационного болевого синдрома по ВАШ и улучшение функционального состояния по ODI, рентгенологически в течение первых 3 мес диапазон движений уменьшался, затем увеличивался в течение 24 мес и в дальнейшем не изменялся; частота повторных хирургических вмешательств не превышала 11% для каждой из исследуемых групп [41].
В 2016 г. J. Yue и соавт. [42] представили результаты сравнительного анализа применения нового протеза МПД activL® Artificial Disc («Aesculap Implant Systems», США; n=218) и широко используемых ProDisc и Charite (n=106). Новая конструкция состоит из двух кобальт-хромовых пластин и сверхпрочного полиэтиленового вкладыша. Установка нового имплантата позволила получить статистически значимо лучшие исходы через 2 года после операции по улучшению функционального состояния и регрессу неврологической симптоматики, восстановлению диапазона движений в оперированном сегменте, наличию осложнений и необходимости в повторных хирургических вмешательствах (9=0,02).
Кроме того, в настоящее время ведутся исследования возможности проведения ТА из бокового доступа через поясничную мышцу. Полученные результаты в период 27,5 (18-48) мес указывают на снижение болевого синдрома в спине на 74%, в нижних конечностях на 50%, восстановление функционального состояния по ODI на 69%; диапазон движений составил 7,5° через 12 мес после операции, в 2 случаях диагностирована дисклокация имплантата [43].
Таким образом, в настоящее время существует необходимость проведения долгосрочных рандомизированных исследований с целью сравнительного анализа результатов использования различных типов протезов МПД.
Замена пульпозного ядра. Первый протез пульпоз- ного ядра (Prosthetic disc nucleus — PDN; «PDN-Ray- medica», США; рис. 1, в) был впервые имплантирован в 1996 г. [5]. Это устройство состояло из полимерного гидрогелевого ядра, окруженного полиэтиленовой оболочкой высокой прочности для сохранения межтелового пространства и физиологической сегментарной подвижности. Последней разработанной формой PDN является система HydraFlex («Raymedica», США), но клинические исследования не подтвердили ее высокую эффективность [44]. Результаты использования PDN у 10 пациентов при сроке наблюдения 96 мес свидетельствовали о снижении выраженности боли с 6,6±1,6 до 1,6±1,5 см, улучшении качества жизни по ODI с 51,4+15,7 до 6,2+10,4% [45]. Авторами также отмечено статистически значимое увеличение высоты межтелового промежутка с 7,9+1,4 до 11,3+2,7 мм, а динамика диапазона движений в оперированном сегменте составила с 28,2+25,7 до 20,2+11,8°. Z. Zhang и соавт. [46] указали на клиническое улучшение по ODI с 52% (4255%) до 13,5% (10,5-20%), 87,9% пациентов отметили значительное улучшение после операции, в 5% наблюдений рецидив симптоматики был связан с миграцией конструкции. Однако по данным МРТ в 67,2% случаев диагностировано повреждение замыкатель- ных пластинок, определено снижение высоты межтелового промежутка с 8,5 до 7,1 мм, средний диапазон движений в отдаленном послеоперационном периоде составил 13,5° [46].
Более совершенным устройством для замены пульпозного ядра является система NUBAC, Disc Arthroplasty System («Invibio», США; рис. 1, в), разработанная для поддержания высоты и механической функции МПД. Исследование [47] подтвердило сохранение высоты межтелового промежутка в отсутствие восстановления двигательной функции оперированного сегмента. Изучение данной конструкции в условиях in vitro выявило большую устойчивость к нагрузкам по сравнению с другими материалами, используемыми для ТА [48]. Клинические результаты использования свидетельствовали о снижение выраженности боли по ВАШ в среднем с 76 до 11 мм, улучшении функционального состояния по ODI в среднем с 51 до 31% через 24 мес после операции [49].
Другая система — DASCOR, Disc Arthroplasty System («Disc dynamics», США) представляет собой устройство, заполняемое полиуретановым полимером под давлением [50]. Проспективное нерандомизированное многоцентровое исследование показало безопасность данной конструкции и подтвердило эффективность ее применения при дегенеративных заболеваниях МПД: отмечено снижение уровня боли по ВАШ в среднем с 7,6 до 3,3 см, восстановление качества жизни по ODI в среднем с 57,5 до 23,2% в течение 2-летнего послеоперационного периода. Кроме того, не получено свидетельств формирования спондилодеза, разрушения замыкательных пластинок и проседания имплантата, при этом диапазон движений в оперированном сегменте соответствовал нормальным физиологическим значениям [5
Задняя динамическая фиксация поясничного отдела позвоночника
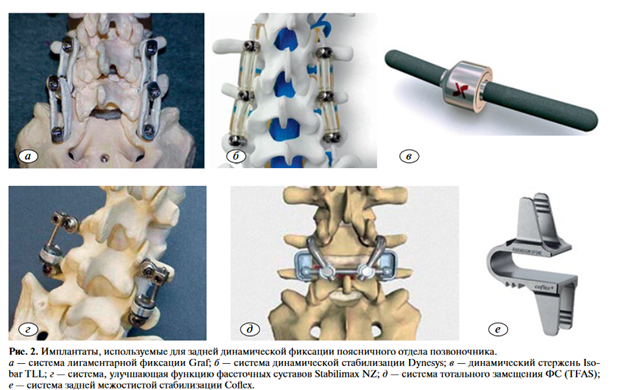
Динамические стержни. Первое динамическое устройство, установленное из заднего доступа, спроектировано H. Graf. Одноименный имплантат («Mon- trouce», Франция; рис. 2, а) представляет собой плетеные ленты из полиэстера, фиксирующиеся вокруг винтовой конструкции. Данная стабилизирующая система обеспечивает контролируемое ограничение патологической подвижности, сохраняя разгибание в оперированном отделе позвоночника, что по биомеханическим характеристикам противопоставляет ее технологии ригидной стабилизации [52, 53]. Среди отрицательных ее свойств отмечены растяжение искусственных связок и снижение стабильности, сужение фораминальных отверстий и уплощение поясничного лордоза [53, 54].
M. Kanayama и соавт. [52] проведено клиникорентгенологическое обследование 56 пациентов с 10-летним катамнезом наблюдения после задней динамической стабилизации системой Graf. Данная фиксирующая конструкция оказалась эффективна у пациентов с дегенеративным спондилолистезом и сгибательной нестабильностью, однако при наличии дегенеративного сколиоза и латеролистеза получены неудовлетворительные результаты. Исследователями отмечена высокая частота повторных операций после лигаментопластики за счет увеличения дегенерации ФС [54] и перегрузки задних отделов МПД [53].
Ретроспективный анализ результатов лечения 43 пациентов с поясничным стенозом выявил, что использование искусственной лигаментарной фиксации Graf не позволяет полностью избежать формирования патологической СН на оперированном уровне, в смежных выше- и нижележащем сегментах, которую констатировали в 28, 42 и 30% случаев соответственно [55].
В клиническом исследовании [56] с участием 50 пациентов в послеоперационном периоде качество жизни по ODI улучшилось с 59 до 31%, при этом в 12 случаях сохранялись клинические проявления радику- лопатии. Согласно данным [57] полный регресс болевого синдрома в результате операции имелся у 66% пациентов, значительное снижение уровня боли — у 25,7%, незначимое — у 7,7%.
В 1994 г. была разработана система Dynesys («Zimmer», США; рис. 2, б), состоящая из транспедикулярных винтов, в которые помещались эластичные стержни из полиэтилентерефталата, окруженные поликарбонатуретановой оболочкой [58]. Благодаря конструктивной особенности имплантата и физическим свойствам используемого материала осуществляются контролируемое осевое сжатие и дистракция в оперированном сегменте, что позволяет предотвратить фораминальное стенозирование, уменьшение поясничного лордоза и биомеханическую перегрузку смежных сегментов [59, 60].
Отдаленная эффективность использования системы задней динамической стабилизации Dynesys подтверждена рядом исследований. Так, T. Stoll и соавт. [58] сообщили об улучшении качества жизни по ODI с 55,4 до 22,9% (р<0,01); D. Grob и соавт. [61] — о снижении выраженности боли в спине и нижних конечностях у 67 и 64% прооперированных соответственно; клиническая эффективность проведенной операции составила более 95% [62], а статистически значимое улучшение функционального состояния в послеоперационном периоде сохранялось в течение 3-летнего периода наблюдения [60]. Кроме того, отмечено снижение дегенеративных изменений в МПД после задней декомпрессии и динамической стабилизации оперированных сегментов [63], что также подтверждено другими исследователями [58, 59].
В некоторых случаях динамическая стабилизация не позволяет улучшить биомеханику в оперированном отделе позвоночника. Так, при сравнительном анализе односегментарной ригидной стабилизации и комбинированной односегментарной ригидной с динамической фиксацией системой Dynesys у пациентов с бессимптомным дегенеративно измененным смежным сегментом получены сопоставимые клинические результаты по ВАШ и ODI, но при этом выявлена меньшая степень дегенерации смежного сегмента в группе с применением гибридной системы при большем числе случаев несостоятельности динамической стабилизации [63]. Биомеханическое ка- даверное исследование сходных групп стабилизации подтвердило неправильное перераспределение нагрузки в смежных сегментах, что сопровождалось развитием патологической подвижности в группе комбинированной фиксации [64].
Широкое распространение для задней стабилизации получило использование динамических стержней: Isobar TlL Dynamic Rod («Scient’x», США; рис. 2, в), NFlex Dynamic Stabilization System («Nspine, Inc.», США), CD Horizon Legacy PEEK Rod («Medtronic», США).
В результатах биомеханического исследования системы задней динамической стабилизации Isobar TLL Dynamic Rod («Scient’x», США) указывается на эффективное формирование межтелового костного блока в области фиксации и снижение дегенерации смежного сегмента в среднем через 27,8 мес [65], при этом данные кадаверного исследования [66] свидетельствовали о преимущественной стабилизации передней опорной колонны. Хорошие клинические и биомеханические результаты использования динамической системы стабилизации Isobar TLL получены другими группами авторов [67, 68]. Сравнительный анализ ADC-карт диффузионно-взвешенных изображений МРТ после ригидной стабилизации и использования системы Isobar TLL показал, что динамическая стабилизация позволяет статистически значимо снизить дегенерацию МПД по сравнению с жесткой стабилизацией [69].
NFlex Dynamic Stabilization System («Nspine, Inc.», США) представляет собой ригидную транспедикулярную винтовую систему и поликарбонатный уретановый стержень [16]. Многоцентровой анализ использования данной конструкции у 72 пациентов с дегенеративными заболеваниями поясничного отдела позвоночника в катамнезе 25,6 мес показал высокую клинико-биомеханическую эффективность при низком количестве осложнений [70].
Конструкция CD Horizon Legacy PEEK Rod («Med- tronic», США) обеспечивала сопоставимую стабильность фиксированного отдела позвоночника по сравнению с титановым стержнем [71] при меньшем количестве повторных оперативных вмешательствах на смежном уровне [72]. Кадаверное биомеханическое исследование, основанное на сравнительном анализе титановых и PEEK-стержней, подтвердило большую гибкость материала PEEK, что позволяет эффективно снизить скорость дегенерации смежных сегментов за счет поддержания меньшего внутридискового давления в них [73].
Еще одно кадаверное биомеханическое исследование, выполненное на 18 образцах поясничных сегментов позвоночника человека при использовании трех различных методик задней стабилизации: траспеди- кулярной фиксации с поликарбонатным уретановым стержнем Elaspinesystem («Spinelab AG», Швейцария), Dynesys system («Zimmer Biomet», США) и крючковой ламинарной фиксации, показало значительное ограничение диапазона движений в оперированном отделе позвоночника по сравнению с интактными сегментами, но при этом значимых межгрупповых различий при функциональных исследованиях (сгибание- разгибание) в смежных сегментах не выявлено [74].
Другим способом динамической задней стабилизации является использование стержней из различных сплавов — титана, молибдена, кобальта, тантала, нержавеющей стали [75]. При изучении механических свойств различных сплавов установлена сопоставимая износостойкость нитинола с кобальтхромом, превышающая в десятки раз таковую титана [76].
Наибольшую популярность приобрели динамические стержни из нитинола (55% никеля, 45% титана) [77]. Благодаря особым физико-механическим свойствам: память формы, высокая эластичность, коррозионная стойкость — указанный материал по характеристикам имеет сродство с костно-хрящевой тканью человека [78]. Биомеханические исследования показали высокий уровень стабильности фиксации стержнями из нитинола при сохранении минимального объема сегментарных движений в послеоперационном периоде [77, 79].
Клинико-рентгенологическое исследование С.В. Колесова и соавт. [77] показало высокую эффективность использования транспедикулярной стабилизации в сочетании со стержнями из нитинола: восстановление качества жизни с 64,6 до 17,8%, улучшение физического здоровья и психического компонента по опроснику SF-36. При этом подвижность в оперированных сегментах сохранилась на уровне 5,0±1,2°.
Основными недостатками указанной конструкции являются технологические сложности изготовления сплава, а также не до конца изученная степень токсичности материала для организма человека [76].
Динамические транспедикулярные винты. Еще один вариант задней динамической фиксации связан с установкой динамических транспедикулярных винтов и жестких стержней и является полужесткой стабилизирующей конструкцией, которую впервые внедрил в 1999 г. А. Strempel [цит. по 5]. Конструктивная особенность предложенной системы состоит в использовании динамического винта, имеющего шарнирный узел между головкой винта и его корпусом [17, 80]. Шарнирный механизм обеспечивает малоамплитудные движения в сагиттальной плоскости, что способствует уменьшению биомеханического стресса костно-связочного аппарата [5, 80]. Согласно данным биомеханического исследования стабильность фиксации полуригидной и ригидной системами и восстановление сагиттального профиля являются сопоставимыми [81], при этом имеется ограничение не только актов сгибания и разгибания, но и ротационных движений и сегментарной трансляции [80, 82]. Клинические исследования также не выявили статистически значимых различий по выраженности боли и уровню качества жизни между ригидной и полуригидной стабилизацией [82, 83]. M. Stoffel и соавт. [84] подтвердили высокую эффективность полуригидной конструкции Cosmic («Ulrich», Германия) у 193 пациентов в ка- тамнезе 15±0,6 мес: отмечено снижение уровня боли по ВАШ с 65±1 до 21±2 мм, улучшение качества жизни по ODI с 51±1 до 21±1%, удовлетворенность проведенной операцией составила 91%.
Сочетание динамических транспедикулярных винтовых систем и динамических стержней. Разработка динамических стержней направлена на обеспечение контролируемого напряжения задней опорной колонны позвоночника, но биомеханические исследования установили сопоставимость стабилизирующих эффектов по сравнению с ригидной стабилизацией [85]. При этом ряд авторов подтверждают биомеханические преимущества сочетания динамических транспедикулярных винтовых систем и динамических стержней по сравнению с жесткой фиксацией оперированного отдела позвоночника по степени дегенерации смежного сегмента [83, 86].
Эффективность гибридных конструкций подтверждена в ряде работ. Исследователи [4] констатировали статистически значимое улучшение клинических параметров в течение 12 мес послеоперационного периода по ВАШ в среднем с 6,93 до 1 см, по ODI в среднем с 65,86 до 8,26% [4], в работе [83], по итогам 2-летнего наблюдения, соответствующие показатели снизились с 7,2 до 1,9 см и с 66,4 до 12,8%.
Системы, выполняющие функцию фасеточных суставов. Имплантат Stabilimax NZ («Applied Spine Technologies», США; рис. 2, г) разработан с целью коррекции патологических нарушений в нейтральной зоне по Panjabi и эффективно используется при лечении поясничного стеноза и дискогенного болевого синдрома [87, 88]. Конструкция состоит из стержня, в котором находятся две концентрические пружины, благодаря которым оперированный сегмент позвоночника удерживается в нейтральном положении при динамических нагрузках. В настоящее время проводятся рандомизированные контролируемые клинические исследования по оценке использования указанной конструкции, но их результаты пока не опубликованы.
Система динамической стабилизации (Dynamic Stabilization System — DSS) разработана как мягкая стабилизирующая система для хирургического лечения дегенеративных заболеваний поясничного отдела позвоночника [53].
Положительные результаты ее использования, по итогам 24-месячного наблюдения, выражались в снижении интенсивности боли по ВАШ в среднем с 7,3 до 3,7 см, восстановлении качества жизни по ODI с 65 до 27% [11].
Тотальное замещение фасеточных суставов. Системы тотального замещения ФС предназначены для полного функционального восстановления биомеханики заднего опорного комплекса и могут быть использованы как при изолированной патологии ФС, так и в сочетании с дегенерацией МПД, а также после ятрогенной фасетэктомии [14]. Наиболее часто применяется система тотальной фасеточной ар- тропластики (total facet arthroplasty system — TFAS; рис. 2, д), система тотальной задней артропластики (total posterior arthroplasty system — TOPS), система анатомической замены ФС (anatomic facet replacemen tsystem — AFRS) [14, 89].
Имплантация конструкций для тотального замещения ФС осуществляется при значительной их дегенерации и сопутствующем стенозе позвоночного канала и требует ламинэктомии и билатеральной фасетэктомии [14, 89].
Биомеханические исследования свидетельствуют об эффективном восстановлении физиологического объема движений и нейтральной зоны, что способствует оптимальному распределению осевой нагрузки как в оперированном, так и в смежном сегментах [90, 91].
Кадаверное исследование конструкций типа TOPS на 6 образцах: интактный, после двусторонней фасетэктомии, после установки имплантата — показало высокую эффективность в сохранении физиологического диапазона движения при боковых наклонах и осевой ротации [90]. Оценка клинических параметров у 29 пациентов со стенозом позвоночного канала на уровне L^—Ly, в течение 2 лет выявила уменьшение показателя ODI в среднем на 41%, снижение выраженности боли по ВАШ в среднем на 76 мм [91]. Y. Anekstein и соавт. [92] по итогам 7-летнего наблюдения получили схожие данные, при этом на контрольных МРТ-граммах в отдаленном периоде не зарегистрировано признаков стенозирования в области хирургического вмешательства и на смежном с операцией уровне.
На кадаверном материале (9 человеческих образцов) с использованием конструкции TFAS показано, что применение данного имплантата позволяет восстановить физиологический диапазон движений, соответствующий таковому неизмененного позвоночника, а также снизить биомеханическую нагрузку на смежные сегменты [93], что было подтверждено в эксперименте [94], а также в сравнении с ригидной стабилизацией [95].
Полная сопоставимость биомеханических характеристик конструкции AFRS и естественной кинематики поясничного отдела позвоночника доказана на кадаверном материале методом конечных элементов [96].
Клинические исследования, посвященные оценке систем TFAS и AFRS, в базе данных PubMed в настоящее время отсутствуют.
Задние межостистые стабилизаторы. Межостистые имплантаты широко используются в хирургическом лечении дегенеративных заболеваний поясничного отдела позвоночника: центрального стеноза позвоночного канала с псевдоклаудикацией, фораминального стеноза, фасет-синдрома, динамического грыжевого выпячивания [3, 16].
Первая система для межостистой стабилизации Wallis («Abbott Spine», США) была разработана в 1986 г. и представляла собой титановое дистракционное межостистое устройство, которое в последующем модифицировали в PEEK-имплантат с двумя полиэфирными лентами. По результатам 13-летнего наблюдения хорошие отдаленные клинические исходы отмечены в 80% случаев [97]. Биомеханическая стабильность, сохранение высоты межтелового промежутка на оперированном уровне и снижение дегенерации смежных МПД в течение минимум 5 лет было подтверждено Y. Jiang и соавт. [98].
В настоящее время разработаны различные конструкции для межостистой стабилизации: X-Stop («Kyphon», США) — титановое дистракционное межостистое устройство; Diam («Medtronic», США) — выполнен из силикона, покрытого лавсановой оболочкой с двумя крепежными лигатурами; Coflex («Paradigm Spine», США; рис. 2, е) — U-образная пружина из титанового сплава с двумя парами крепежных элементов для фиксации к остистым отросткам.
Биомеханическое исследование [18] показало, что устройство X-Stop («Kyphon», США) обеспечивает эффективную дистракцию межостистого промежутка на оперированном уровне без значительных изменений в смежных сегментах. Многоцентровое рандомизированное исследование подтвердило высокую эффективность данного имплантата при лечении пациентов со стенозом позвоночного канала на поясничном уровне, а также выявило преимущества при оценке послеоперационных результатов в сравнении с консервативным лечением и декомпрессивными хирургическими вмешательствами [99]. Между тем O. Verhoof и соавт. [100] сообщили о высокой частоте несостоятельности фиксации при лечении пациентов со стенозом позвоночного канала, обусловленным дегенеративным спондилолистезом. При сравнительном анализе результатов консервативного лечения и имплантации конструкции X-Stop получены статистически значимо лучшие показатели по ВАШ, которые сохранялись в течение 7-летнего катамнеза, при этом интраоперационные осложнения зарегистрированы в 4,9% случаев, послеоперационные — в 11,1% [101]. При сравнении результатов лечения после минимальноинвазивной декомпрессии и межостистой фиксации X-Stop выявлено сопоставимое улучшение функционального состояния по ODI [102], но повторные вмешательства чаще требовались пациентам с установленным межостистым спейсером [100].
Стойкое клиническое улучшение: уменьшение выраженности боли по ВАШ с 7,8±1,5 до 1,3±2,2 см, восстановление функционального состояния по ODI с 24,6±3,5 до 6,3±7,6% — констатировали у 31 (91%) пациента по результатам 3-летнего наблюдения [103]. При сравнительном анализе пациентов по прошествии 2 лет после герниэктомии и декомпрессии в сочетании со стабилизацией DIAM получены схожие клинические результаты, при этом снижение потребности в анальгетиках составило 47,9 и 56,7% соответственно, восстановление трудоспособности — 38,0 и 45,7% соответственно [104]. Кроме этого, имплантация данного устройства в смежный со спондилоде- зированным сегмент позволяет значимо снизить дегенерацию МПД и статистически значимо улучшить клинические показатели по ВАШ и ODI в сравнении с группой изолированного ригидного спондилодеза [105].
Имплантат Coflex является устройством нового поколения, который эффективно стабилизирует смежные позвонки, ограничивая амплитуду сгибания и разгибания [3, 106]. В клинических исследованиях показана высокая эффективность данной системы. При наблюдении 61 пациента в течение 40,4 (27—51) мес отмечено снижение уровня боли по ВАШ в спине с 4,7±2,0 до 2,4±1,7 см, в ногах с 6,9±1,7 до 2,4±2,0 см и улучшение функционального состояния по ODI с 23,0±8,5 до 11,3+9,4% [106]; у 126 пациентов со средним ка- тамнезом 6,3 года отмечено снижение боли в спине в среднем с 6,4 до 1,8 см, в ногах — с 6,6 до 0,8 см [107]. Сравнительный анализ заднебокового спондилодеза и межостистой стабилизации Coflex не выявил различий по частоте ревизионных оперативных вмешательств [108]. N. Kumar и соавт. [109] получили лучшие клинические показатели по ВАШ и ODI по сравнению с таковыми при ригидном спондилодезе по прошествии 48 мес наблюдения [109]. Однако в исследовании с 60-месячным катамнезом наблюдения после имплантации Coflex (n=18) и DIAM (n=7) констатированы низкая доля хороших и отличных результатов — 50 и 42,9% соответственно, значительная потеря коррекции высоты заднего межтелового промежутка и высокая частота ревизионных вмешательств — 16,7 и 28,6% соответственно, что указывает на необходимость проведения многоцентровых исследований с участием большего числа пациентов [110].
Заключение.
В настоящее время актуальным является выбор способа хирургического вмешательства, который напрямую зависит от степени выраженности дегенеративных изменений позвоночно-двигательного сегмента. При этом отсутствуют объективные клинико-инструментальные подтверждения оптимальной методики оперативного лечения.
Современные клинические и биомеханические данные свидетельствуют о преимуществах динамической фиксации перед ригидной стабилизацией. Это подтверждает приоритетность сохранения естественной биомеханики оперированного отдела позвоночника.
Несмотря на то что разработано немало систем и конструкций для передней и задней динамической фиксации пояснично-крестцового отдела позвоночника, четкие показания к их установке до сих пор не сформулированы.
Гетерогенность динамических устройств обусловливает статистически значимые различия в биомеханических эффектах их использования. Наиболее перспективным с позиции полноценного сохранения физиологического объема движений является применение искусственных протезов МПД. Это связано с возможностью тотального удаления патоморфологического субстрата и с конструктивными особенностями имплантата, имитирующими структуру и функцию нормального позвоночно-двигательного сегмента.
Таким образом, в настоящее время актуальным является исследование возможности дифференцированного определения хирургической тактики с учетом индивидуальных анатомо-морфологических и биомеханических особенностей оперированного сегмента и максимального сохранения функциональности пояснично-крестцового отдела позвоночника.
ЛИТЕРАТУРА
Абакиров М.Д., Круглов И.А., Абдурахманов Р.Р. и др. Эндопротезирование межпозвонковых дисков поясничного отдела позвоночника. Хирургия позвоночника. 2016; 13 (1): 59-66. [Abakirov M.D., Kruglov I.A., Abdurakhmanov R.R. et al. Endoprosthetics of the intervertebral discs of the lumbar spine. Hirurgiya pozvonochnika. 2016;13(1):59-66. (in Russ.)
Бывальцев В.А., Белых Е.Г., Калинин А.А., Сороковиков В.А. Клиника, диагностика и хирургическое лечение грыж межпозвонковых дисков пояснично-крестцового отдела позвоночника. Иркутск: ИНЦХТ; 2016. [Byvaltsev V.A., Belykh E.G., Kalinin A.A., Sorokovikov V.A. Clinic, diagnosis and surgical treatment of hernias of intervertebral discs of the lumbosacral spine. Irkutsk: INCHT; 2016 (in Russ.)].
Бывальцев В.А., Калинин А.А., Шепелев В.В. Нестабильные формы дегенеративных заболеваний позвоночно-двигательных сегментов пояснично-крестцового отдела позвоночника: диагностика и хирургическое лечение. Новоси
бирск: Наука; 2017. [Byvaltsev V.A., Kalinin A.A., Shepelev VV Unstable forms of degenerative diseases of the vertebral motor segments of the lumbosacral spine: diagnosis and surgical treatment. Novosibirsk: Nauka; 2017 (in Russ.)].
Kaner T., Sasani M., Oktenoglu T. et al. Utilizing dynamic rods with dynamic screws in the surgical treatment of chronic instability: a prospective clinical study. Turk Neurosurg. 2009;19(4):319- 326.
Kaner T., Ozer A. F. Dynamic stabilization for challenging lumbar degenerative diseases of the spine: a review of the literature. Adv Orthop. 2013;2013:753470
Panjabi M.M. Clinical spinal instability and low back pain. J Electromyogr Kinesiol. 2003;13(4):371-379.
Hu R. W., Jaglal S., Axcell T., Anderson G. A population based study of reoperations after back surgery. Spine (Phila Pa 1976). 1997;22(19):2265-2271.
Бывальцев ВА., Калинин А.А., ОконешниковаА.К. и др. Фасеточная фиксация в комбинации с межтеловым спондилодезом: сравнительный анализ и клинический опыт нового способа хирургического лечения пациентов с дегенеративными заболеваниями поясничного отдела позвоночника. Вестник РАМН. 2016;71(5):375-383 [Byvaltsev V.A., Kalinin A.A., Okoneshnikova A.K. et al. Facet fixation in combination with interbody spondylodesis: comparative analysis and clinical experience of a new method of surgical treatment of patients with degenerative diseases of the lumbar spine. Vestnik RAMN. 2016; 71 (5): 375-383 (in Russ.)].
Mummaneni P.V., Haid R.W., Rodts G.E. Lumbar interbody fusion: state-of-the-art technical advances. J Neurosurg. 2004;101(1):24-30.
Ozer A.F.,
Oktenoglu T., Egemen E. et al. Comparison of the rigid rod system with modular
plate with the finite element analysis in short-segment posterior stabilization
in the lower lumbar region. Turk Neurosurg. 2017;27(4):610-616. https://
Sengupta D., Mulholland R.C., Pimenta L. Prospective clinical study of dynamic stabilization with the DSS system in isolated activity related mechanical low back pain, with outcome at minimum 2-year follow-up. Spine J. 2006;6(5):147.
XiaX.P., Chen H.L., ChengH.B. Prevalence of adjacent segment degeneration after spine surgery: a systematic review and metaanalysis. Spine (Phila Pa 1976). 2013;38(7):597-608. https:// doi.org/10.1097/BRS.0b013e318273a2ea.
Gomleksiz C., Sasani M., Oktenoglu T., Ozer A.F A short history of posterior dynamic stabilization. Adv Orthop. 2012;2012:629698.
Khoueir P., Kim K.A., Wang M. Y. Classification of posterior dynamic stabilization devices. Neurosurg Focus. 2007;22(1):E3.
Chou D.,
Lau D., Skelly A., Ecker E. Dynamic stabilization versus fusion for treatment
of degenerative spine conditions. Evid Based Spine Care J. 2011;2(3):33-42.
Бывальцев В.А., Калинин А.А., Пестряков Ю.Я. и др. Анализ результатов применения тотальной артропластики межпозвонкового диска пояснично-крестцового отдела позвоночника протезом M6-L: мультицентровое исследование. Вестник РАМН. 2017;72(5):393-402. [Byvaltsev V.A., Kalinin A.A., Pestryakov Yu. Ya. et al. Analysis of the results of the use of total arthroplasty of the intervertebral disc of the lumbosacral spine with a M6-L prosthesis: a multicenter study. Vestnik RAMN. 2017;72(5):393-402. (in Russ.)].
Gamradt S.C., Wang J.C. Lumbar disc arthroplasty. Spine J. 2005;5(1):95-103.
Link H.D.
History, design and biomechanics of the LINK SB Charite artificial disc.
Arthroplasty ofthe Spine. Springer; 2004.
Zigler J.E., Delamarter R.B. Five-year results of the prospective, randomized, multicenter, Food and Drug Administration investigational device exemption study of the ProDisc-L total disc replacement versus circumferential arthrodesis for the treatment of single-level degenerative disc disease. J Neurosurg Spine. 2012;17(6):493-501.
Mathews H.H., LeHuec J.-C., Friesem T. etal. Design rationale and biomechanics of Maverick Total Disc arthroplasty with early clinical results. Spine J. 2004;4(6):S268-S275. https:// doi.org/10.1016/j.spinee.2004.07.017.
Park C.K. Total disc replacement in lumbar degenerative disc diseases. J Korean Neurosurg Soc. 2015;58(5):401-411. https:// doi.org/10.3340/jkns.2015.58.5.401.
Vital J.M., Boissiere L. Total disc replacement. Orthop Trau- matol Surg Res. 2014;100:S1-S14
Daftari T.K., Chinthakunta S.R., Ingalhalikar A. et al. Kinematics of a selectively constrained radiolucent anterior lumbar disc: comparisons to hybrid and circumferential fusion. Clin Biomech. (Bristol, Avon). 2012;27(8):759-765.
Erkan S., Rivera Y., Wu C. et al. Biomechanical comparison of a two-level Maverick disc replacement with a hybrid one-level disc replacement and one-level anterior lumbar interbody fusion. Spine J. 2009;9(10):830-835.
Hoff E.K.,
Strube P., Pumberger M. et al. ALIF and total disc replacement versus 2-level
circumferential fusion with TLIF: a prospective, randomized, clinical and
radiological trial. Eur Spine J. 2016;25(5):1558-1566.
Berg S., Gillberg-Aronsson N. Clinical outcomes after treatment with disc prostheses in three lumbar segments compared to one- or two segments. Int J Spine Surg. 2015;9:49.
Clavel P., Ungureanu G., Catala I. et al. Health-related quality of life in patients undergoing lumbar total disc replacement: A comparison with the general population. Clin Neurol Neurosurg. 2017;160:119-124.
Siepe C.J.,
Heider F., Wiechert K. et al. Mid- to long-term results of total lumbar disc
replacement: a prospective analysis with 5- to 10-year follow-up. Spine J.
2014;14(8):1417-1431.
Tropiano
P., Huang R.C., Girardi F.P. et al. Lumbar total disc replacement. Seven to
eleven-year follow-up. J Bone Joint Surg Am. 2005;87(3):490-496.
Park C.K., Ryu K.S., Jee W.H. Degenerative changes of discs and facet joints in lumbar total disc replacement using ProDisc II: minimum two-year follow-up. Spine (Phila Pa 1976). 2008;33(16):1755-1761.
Park C.K.,
Ryu K.S., Lee K.Y., Lee H.J. Clinical outcome of lumbar total disc replacement
using ProDisc-L in degenerative disc disease: minimum 5-year follow-up results
at a single institute. Spine (Phila Pa 1976). 2012;37(8):672-677. https://
Guyer R.D., McAfee P.C., Banco R.J. et al. Prospective, randomized, multicenter Food and Drug Administration investigational device exemption study of lumbar total disc replacement with the CHARITE artificial disc versus lumbar fusion: five-year follow-up. Spine J. 2009;9(5):374-386.
Van den Eerenbeemt K.D., Ostelo R. W, van Royen B.J. et al. Total disc replacement surgery for symptomatic degenerative lumbar disc disease: a systematic review of the literature. Eur Spine J. 2010; 9(8):1262-1280.
Mattei T.A., Beer J., Teles A.R. et al. Clinical outcomes of total disc replacement versus anterior lumbar interbody fusion for surgical treatment of lumbar degenerative disc disease. Global Spine J. 2017;7(5):452-459.
Helgeson M.D., Bevevino A.J., Hilibrand A.S. Update on the evidence for adjacent segment degeneration and disease. Spine J. 2013;13(3):342-351.
Zigler J.E., Glenn J., Delamarter R.B. Five-year adjacent-level degenerative changes in patients with single-level disease treated using lumbar total disc replacement with ProDisc-L versus circumferential fusion. J Neurosurg Spine. 2012;17(6):504-511
Plais N., ThevenotX., Cogniet A. et al. Maverick total disc arthroplasty performs well at 10 years follow-up: a prospective study with HRQL and balance analysis. Eur Spine J. 2018;27(3):720- 727.
Laugesen L.A., Paulsen R.T., Carreon L. et al. Patient-reported outcomes and revision rates at a mean follow-up of 10 years after lumbar total disc replacement. Spine (Phila Pa 1976). 2017;42(21):1657-1663.
Park S.J., Lee C.S., Chung S.S. et al. Long term outcomes following lumbar total disc replacement using ProDisc-II average 10- year follow-up at a single institute. Spine (Phila Pa 1976). 2016; 41 (11): 971-977.
Lu S.B., Hai Y., Kong C. et al. An 11-year minimum follow-up of the Charite III lumbar disc replacement for the treatment ofsymp- tomatic degenerative disc disease. Eur Spine J. 2015;24(9):2056- 2064.
Guyer R.D., Pettine K., Roh J.S. et al. Five-year follow-up of a prospective, randomized trial comparing two lumbar total disc replacements. Spine (Phila Pa 1976). 2016;41(1):3-8.
Yue J.J., Garcia R., Miller L.E. The activL(®) artificial disc: a next generation motion-preserving implant for chronic lumbar discogenic pain. Med Devices (Auckl). 2016;9:75-84
Malham G.M., Parker R.M. Early experience with lateral lumbar total disc replacement: Utility, complications and revision strategies. J Clin Neurosci. 2017;39:176-183.
Sasani M.,
Aydin A.L., Oktenoglu T. et al. The combined use of a posterior dynamic
transpedicular stabilization system and a prosthetic disc nucleus device in
treating lumbar degenerative disc disease with disc herniations. SAS J.
2008;2(3):130-136.
Selviaridis P., Foroglou N., Tsitlakidis A. et al. Long-term outcome after implantation of prosthetic disc nucleus device (PDN) in lumbar disc disease. Hippokratia. 2010;14(3):176-184.
Zhang Z.M., Zhao L., Qu D.B., Jin D.D. Artificial nucleus replacement: surgical and clinical experience. Orthop Surg. 2009;1(1):52-57.
Alpi'zar-Aguirre A., Mireles-Cano J.N., Rosales-Olivares M. et al. Clinical and radiological follow-up of nubac disc prosthesis. Preliminary report. Cir Cir 2008;76(4):311-315.
Brown T., Bao Q.B., Kilpela T., Songer M. An in vitro biotribological assessment of NUBAC, a polyetheretherketone-on- polyetheretherketone articulating nucleus replacement device: methodology and results from a series of wear tests using different motion profiles, test frequencies, and environmental conditions. Spine (Phila Pa 1976). 2010;35(16):E774-81.
Bao Q.B.,
Songer M., Pimenta L. et al. Nubac disc arthroplasty: preclinical studies and
preliminary safety and efficacy evaluations. SAS J. 2007;1(1):36-45.
Sieber A.N., Kostuik J.P. Concepts in nuclear replacement. Spine J. 2004;4(6 Suppl):322S-4S
Ahrens M., Tsantrizos A., Donkerstloot P et al. Nucleus replacement with the dascor disc arthroplasty device. Spine (Phila Pa 1976). 2009;34(13):1376-1384.
Kanayama M., Hashimoto T., Shigenobu K. et al. A minimum 10-year follow-up of posterior dynamic stabilization using graf artificial ligament. Spine (Phila Pa 1976). 2007;32(18):1992- 1996
Sengupta D.K., MulhollandR. C. Fulcrum assisted soft stabilization system: a new concept in the surgical treatment of degenerative low back pain. Spine (Phila Pa 1976). 2005;30(9):1019-1029.
Hadlow S. V., Fagan A.B., Hillier T.M., Fraser R.D. The graft ligamentoplasty procedure: comparison with posterolateral fusion in the management of low back pain. Spine (Phila Pa 1976). 1998;23(l0):1172-1179.
Choi Y., Kim K., So K. Adjacent segment instability after treatment with a graf ligament at minimum 8 years’ follow up.
Clin Orthop Relat Res. 2009;467(7):1740-1746.
Grevitt M.P., Gardner A.D., Spilsbury J. et al. The Graf stabilisation system: early results in 50 patients. Eur Spine J. 1995;4(3):169-175.
Markwalder T.M., Wenger M. Dynamic stabilization of lumbar motion segments by use of Graf ’s ligaments: results with an average follow-up of 7.4 years in 39 highly selected, consecutive patients. Acta Neurochir (Wien). 2003;145(3):209-214. https:// doi.org/10.1007/s00701-002-1056-9.
Stoll T.M., Dubois G., Schwarzenbach O. The dynamic neutralization system for the spine: a multi-center study of a novel non-fusion system. Eur. Spine J. 2002;11 Suppl 2:S170-178.
Cakir B., Carazzo C, Schmidt R. et al. Adjacent segment mobility after rigid and semirigid instrumentation of the lumbar spine. Spine (Phila Pa 1976). 2009;34(12):1287-1291.
Cienciala J., Chaloupka R., Repko M., Krbec M. Dynamic neutralization using the Dynesys system for treatment of degenerative disc disease of the lumbar spine. Acta Chir Orthop Traumatol Cech. 2010;77(3):203-208 [Article in Czech].
Grob D., Benini A., Junge A., Mannion A.F. Clinical experience with the dynesyssemirigid fixation system for the lumbar spine: surgical and patient-oriented outcome in 50 cases after an average of 2 years. Spine (Phila Pa 1976). 2005;30(3):324-331.
Schaeren S., Broger I., JeanneretB. Minimum four-year followup of spinal stenosis with degenerative spondylolisthesis treated with decompression and dynamic stabilization. Spine (Phila Pa 1976). 2008;33(18):E636-642.
Putzier M., HoffE., Tohtz S. et al. Dynamic stabilization adjacent to single-level fusion: part II. No clinical benefit for asymptomatic, initially degenerated adjacent segments after 6 years follow-up. Eur Spine J. 2010;19(12):2181-2189.
Strube P, Tohtz S., HoffE. et al. Dynamic stabilization adjacent to single-level fusion: part I. Biomechanical effects on lumbar spinal motion. Eur Spine J. 2010;19(12):2171-2180.
Zhang L., Shu X., Duan Y. et al. Effectiveness of ISOBAR TTL semi-rigid dynamic stabilization system in treatment of lumbar degenerative disease. Zhongguo Xiu Fu Chong Jian Wai Ke Za Zhi. 2012;26(9):1066-1070 [Article in Chinese].
Sangiorgio S.N., Sheikh H., Borkowski S.L. et al. Comparison of three posterior dynamic stabilization devices. BRS. 2011 ;36( 19):E1251-1258
Barrey C., Perrin G., Champain S. Pedicle-screw-based dynamic systems and degenerative lumbar diseases: biomechanical and clinical experiences of dynamic fusion with Isobar TTL. ISRN Orthop. 2013;2013:183702
Qian J., Bao Z.H., Li X. et al. Short-term therapeutic efficacy of the Isobar TTL dynamic internal fixation system for the treatment of lumbar degenerative disc diseases. Pain Physician. 2016;19(6):E853-861.
Gao J.,
Zhao W., Zhang X. et al. MRI analysis of the Isobar TTL internal fixation
system for the dynamic fixation of intervertebral discs: a comparison with
rigid internal fixation. J Orthop Surg Res. 2014;9:43.
Goel V.K., Mehta A., Jangra J. et al. Anatomic Facet Replacement System (AFRS) restoration of lumbar segment mechanics to intact: a finite element study and in vitro cadaver investigation. SAS J. 2007;1(1):46-54.
Senegas J. Mechanical supplementation by non-rigid fixation in degenerative intervertebral lumbar segments: the wallis system. Eur Spine J. 2002; 11(2):S164-169.
Jiang Y.Q., Che W, Wang H.R. et al. Minimum 5 year followup of multi-segmental lumbar degenerative disease treated with discectomy and the Wallis interspinous device. J Clin Neurosci. 2015;22(7):1144-1149.
Zucherman J.F., Hsu K.Y., Hartjen C.A. et al. A multicenter, prospective, randomized trial evaluating the X STOP interspinous process decompression system for the treatment of neurogenic intermittent claudication: two-year follow-up results. Spine (Phila Pa 1976). 2005;30(12):1351-1358.
Verhoof O.J., Bron J.L., Wapstra F.H., Van Royen B.J. High failure rate of the interspinous distraction device (X Stop) for the treatment of lumbar spinal stenosis caused by degenerative spondylolisthesis. Eur Spine J. 2008;17(2):188-192. https:// doi.org/10.1007/s00586-007-0492-x.
Puzzilli F., Gazzeri R., Galarza M. et al. Interspinous spacer decompression (X-STOP) for lumbar spinal stenosis and degenerative disk disease: a multicenter study with a minimum 3-year follow-up. Clin Neurol Neurosurg. 2014;124:166-174.
Lonne G., Johnsen L.G., Rossvoll I. et al. Minimally invasive decompression versus X-Stop in lumbar spinal stenosis: a randomized controlled multicenter study. Spine (Phila Pa 1976). 2015;40(2):77-85.
Lu K., Liliang P.C., Wang H.K. et al. Clinical outcome following DIAM implantation for symptomatic lumbar internal disk disruption: a 3-year retrospective analysis. J Pain Res. 2016;9:917-924.
Krappel F., Brayda-Bruno M., Alessi G. et al. Herniectomy versus herniectomy with the DIAM spinal stabilization system in patients with sciatica and concomitant low back pain: results of a prospective randomized controlled multicenter trial. Eur Spine J. 2017;26(3):865-876.
Lu K., Liliang P. C., Wang H.K. et al. Reduction in adjacent- segment degeneration after multilevel posterior lumbar interbody fusion with proximal DIAM implantation. J Neurosurg Spine. 2015;23(2):190-196.
Park S.C.,
Yoon S.H., Hong Y.P. et al. Minimum 2-year followup result of degenerative
spinal stenosis treated with Interspinous U (coflex). J Korean Neurosurg Soc.
2009;46(4):292- 299.
Errico T.J., Kamerlink J.R., Quirno M. et al. Survivorship of coflex Interlaminar-Interspinous Implant. SAS J. 2009;3(2):59- 67.
Bae H.W., Lauryssen C., Maislin G. et al. Therapeutic sustainability and durability of coflexinterlaminar stabilization after decompression for lumbar spinal stenosis: a four year assessment. Int J Spine Surg. 2015;9:15.
Kumar N.,
Shah S.M., Ng Y.H. et al. Role of coflex as an adjunct to decompression for
symptomatic lumbar spinal stenosis. Asian Spine J. 2014;8(2):161.
Kim Y.J.,
Lee S.G., Park C.W et al. Long-term follow-up (minimum 5 years) study of
single-level posterior dynamic stabilization in lumbar degenerative disease;
«Interspinous U» & «DIAM». Korean J Spine. 2012;9(2):102-107.
Сведения об авторах:
Бывальцев В.А.* — доктор мед. наук, зав. курсом нейрохирургии ИГМУ; главный нейрохирург ОАО «РЖД», руководитель центра нейрохирургии Дорожной клинической больницы на ст. Иркутск-Пассажирский ОАО «РЖД»; зав. научноклиническим отделом нейрохирургии и ортопедии Иркутского научного центра хирургии и травматологии; профессор кафедры травматологии, ортопедии и нейрохирургии ИГМАПО,
Калинин А.А. — канд. мед. наук, доцент курса нейрохирургии ИГМУ, врач нейрохирургического отделения Дорожной клинической больницы на ст. Иркутск-Пассажирский ОАО «РЖД»,
Пестряков Ю.Я. — аспирант курса нейрохирургии ИГМУ;
Алиев М.А. — канд. мед. наук, докторант курса нейрохирургии ИГМУ.
Теги: поясничный отдел позвоночника
234567 Описание для анонса:
234567 Начало активности (дата): 28.04.2025
234567 Кем создан (ID): 989
234567 Ключевые слова: поясничный отдел позвоночника, межпозвонковый диск, фасеточный сустав, дегенеративные заболевания, динамическая фиксация
12354567899
Похожие статьи
Сравнение результатов минимально инвазивных и открытых хирургических технолгий у пациентов с симптоматическим стенозом поясничного отдела позвоночника на фоне сколиотической деформацииРентген на дому 8 495 22 555 6 8
Хирургическое лечение пациентов с тяжелыми формами идиопатического сколиоза(обзор литературы)
Роль изменений ремоделирования костной ткани в патогенезе остеопении у больных хроническим лимфоцитарным лейкозом
Прямой боковой спондилодез с непрямой декомпрессией корешков спинного мозга у пациентов с дегенеративным поясничным спинальным стенозом



