 15.04.2025
15.04.2025
Сравнение результатов минимально инвазивных и открытых хирургических технолгий у пациентов с симптоматическим стенозом поясничного отдела позвоночника на фоне сколиотической деформации
Изучали объем выполненной декомпрессии и кровопотери, длительность операции и послеоперационного лечения в стационаре, интраоперационные осложенения, а также уровень болевого синдрома и качество жизни исходно и через 2 года после операции с использованием шкал VAS (раздельно для спины и ног), опросников ODI, ZCQ, SF-12
Введение.
Симптоматический поясничный стеноз (СПС) позвоночника является распространенным заболеванием, особенно среди пожилых пациентов. СПС сопровождается болью в нижних конечностях и развитием нейрогенной хромоты.
На начальных стадиях заболевания возможно проведение консервативного лечения, которое в большинстве случаев позволяет облегчить симптомы. Однако при прогрессировании СПС, появлении и нарастании неврологического дефицита показано выполнение оперативного вмешательства, которое в первую очередь направлено на устранение компрессии нервных структур [1].
Наряду с развитием СПС асимметричные дегенеративные изменения в позвоночно-двигательных сегментах (ПДС) могут приводить к развитию так называемого дегенеративного сколиоза и его вариантов: вращательного олистеза (антеролистеза) и/или поясничного кифосколиоза [2, 3]. В этом случае клиническая картина будет определяться не только синдромом компрессии, но и наличием аксиального болевого синдрома вследствие развития нестабильности ПДС, нарушения регионального или глобального са- гиттального/коронарного баланса позвоночника [4, 5]. Вследствие вариативной анатомии хирургическое лечение у пациентов с осложненным СПС представляет особо сложную задачу [6].
Цель настоящего исследования — провести сравнительный анализ клинических результатов применения минимально инвазивных технологий и открытых оперативных вмешательств у пациентов с симптоматическим дегенеративным стенозом поясничного отдела позвоночника на фоне его сколиотической деформации.
Выбор оптимальной хирургической тактики основывается на тщательном анализе клинической картины и результатов инструментальных обследований и в конечном итоге сводится к трем основным вариантам: 1) простая декомпрессия, 2) декомпрессия с ограниченной или 3) протяженной фиксацией с целью частичной или полной коррекции деформации [7]. Традиционные открытые оперативные вмешательства позволяют осуществить одномоментное устранение и компрессии нервных структур, и деформации позвоночника, однако в то же время они имеют определенные серьезные недостатки — значительную продолжительность операции и травматичность, а также риски развития инфекционных осложнений, ятрогенной нестабильности смежных сегментов, псевдоартроза, длительный период восстановления качества жизни и трудоспособности, высокую частоту неудовлетворительных исходов и повторных вмешательств на фоне низкой удовлетворенности проведенным лечением [8].
ПАЦИЕНТЫ И МЕТОДЫ
В настоящее время большое распространение в лечении СПС получили минимально инвазивные технологии, которые обладают рядом преимуществ в виде ограниченного повреждения мягких тканей, низкой кровопотери, менее выраженного послеоперационного болевого синдрома, сокращения сроков госпитализации, непродолжительного восстановительного периода [9—11]. Ряд авторов [5, 8, 12] указывают также на предпочтительность использования минимально инвазивных вмешательств при сочетании СПС и деформации позвоночника. Тем не менее единых рекомендаций или общепринятых алгоритмов ведения пациентов с такой патологией не существует, а отдаленные клинические результаты хирургического лечения остаются малопредсказуемыми [13].
ПациентыВ двунаправленное/амбиспективное (ретроспективный анализ проспективной базы данных) когорт- ное исследование были включены 54 пациента с СПС на фоне сколиотической деформации, которым было проведено оперативное вмешательство в нейрохирургическом отделении Университетской клиники Приволжского исследовательского медицинского университета (Нижний Новгород) в 2012—2016 гг. Все операции были выполнены 3 опытными хирургами со стажем работы более 7 лет.
Критерии включения пациентов в исследование: возраст старше 40 лет; наличие клинико-инструментальных признаков стеноза, выраженных симптомов дегенеративного стеноза (>7 баллов по системе оценки риска люмбарного стеноза S. Konno и соавт. [14]), морфологического субстрата, компримирующего дуральный мешок и/или спинномозговые корешки, подтвержденного данными МРТ и/или КТ; наличие дегенеративной деформации поясничного отдела позвоночника; продолжительность заболевания не менее 6 мес при отсутствии стойкого клинического эффекта от консервативного лечения.
Методы оценки степени деформации
Оценка степени дегенеративного сколиоза проводилась при помощи клинически ориентированной классификации дегенеративных деформаций поясничного и грудопоясничного отделов позвоночника, разработанной P. Berjano и C. Lamartina [15]. В основе классификации лежит оценка взаиморасположения наиболее дегенеративно измененных сегментов и дуги деформации (ее апикальной и/или концевых областей), а также рентгеноморфометрические характеристики баланса позвоночника. В том случае, когда поясничный лордоз необходимо корригировать более чем на 25°, нарушение сагиттального баланса классифицируется как тяжелое.
В представленной выборке у 12 (22,2%) больных был зарегистрирован локальный стеноз, расположенный вне апикальной зоны сбалансированной или компенсированной деформации (тип I), у 23 (42,6%) — деформации с локализацией клинически значимого стеноза в апикальной зоне без нарушения баланса (тип II), у 12 (22,2%) — деформации сопровождались многоуровневыми дегенеративными изменениями на фоне сбалансированной или частично компенсированной деформации (тип III), у 7 (13%) — спинальный стеноз сочетался с декомпенсированной деформацией, требующей коррекции параметров глобального баланса (тип IV). Необходимо отметить, что только деформации I типа встречались у мужчин и женщин с одинаковой частотой, остальные типы в 2 раза чаще возникали у женщин.
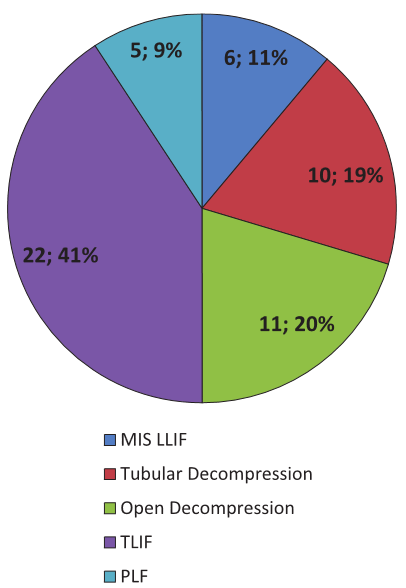
Диаграмма распределения пациентов по видам выполненных оперативных вмешательств: MIS LLIF — непрямая декомпрессия + передний межтеловой спондилодез из бокового минимально инвазивного доступа с чрескожной задней ригидной фиксацией; Tubular Decompression — тубулярная (моно/била- теральная ламинотомия) декомпрессия без спондилодеза; Open Decompression — классическая декомпрессия без спондилодеза; TLIF — классическая декомпрессия + трансфораминальный межтеловой спондилодез с ригидной фиксацией; PLF — классическая декомпрессия + заднелатеральный спондилодез с ригидной фиксацией. Указаны абсолютные значения и доли (%).
Distribution of patients by type of surgical intervention performed: MIS LLIF — indirect decompression + anterior interbody fusion from lateral minimally invasive aproach with percutaneous posterior rigid fixation; Tubular Decompression — tubular (mono/bilateral laminot- omy) decompression without spinal fusion; Open Decompression — open decompression without fusion; TLIF — open decompression + transforaminal interbody fusion with rigid fixation; PLF — open decompression + posterior lateral fusion with rigid fixation. Absolute number of patients and fractions (%) are indicated.
Угловые измерения во фронтальной или сагиттальной плоскости в ходе предоперационного планирования и послеоперационного наблюдения осуществляли по методу Кобба, параметров глобального баланса и позвоночно-тазовых взаимоотношений — по общепризнанным методикам с помощью встроенных инструментов прикладных программ Vidar Dicom Viewer версии 3.1.3 (ООО ПО «ВИДАР», Россия) и Surgimap версии 2.2.15 («Nemaris Inc.», США).
Варианты хирургического лечения (см. рисунок)
При компенсированной деформации до 25° во фронтальной плоскости и наличии 1—2-уровневого стеноза внеапикальной локализации (тип I по Ber- jano и Lamartina) предпочтение отдавали локальным декомпрессивным вмешательствам с использованием традиционной или тубулярной интерла- минотомии, при локализации стеноза в апикальной зоне (тип II) — декомпрессивно-стабилизирующим вмешательствам с использованием технологий TLIF или MIS LLIF с ригидной транспедикулярной фиксацией от 1 до 4 сегментов (при наличии признаков нестабильности) или декомпрессивным открытым/ тубулярным вмешательствам (при отсутствии признаков нестабильности).
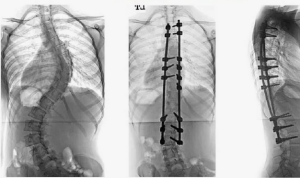
Хирургическая тактика при деформациях свыше 25° во фронтальной плоскости была более агрессивной, вследствие чего независимо от уровня и количества сегментов со стенозом выполняли многоуровневые декомпрессивно-стабилизирующие вмешательства с использованием классических технологий TLIF/PLF или MIS LLIF с ригидной транспедикулярной фиксацией, если планируемая коррекция поясничного лордоза не превышала 25° (тип III). У пациентов с нарушением баланса позвоночника чаще применяли классическую технологию TLIF с ригидной транспедикулярной фиксацией. Передний релиз, непрямая декомпрессия, коррекция деформации и межтеловой спондилодез из минимально инвазивного бокового доступа с последующей перкутанной транспедикулярной фиксацией были предприняты у 2 пациентов с IV типом деформации, у которых, несмотря на выраженный сагиттальный дисбаланс по данным функциональной рентгенографии, определялась его хорошая спонтанная корригируемость за счет сохраненной мобильности верхнепоясничных и грудных сегментов. При этом инструментальная фиксация у пациентов с III и IV типами деформации включала от 5 до 12 позвоночно-двигательных сегментов в зависимости от протяженности и ригидности деформации, локализации ее апикальной зоны и выраженности дисбаланса.
В ходе предпринятого анализа все пациенты были разделены на две группы в зависимости от характера оперативного лечения: 1-я группа включала 39 пациентов, которым были проведены операции с использованием классического «открытого» заднего доступа к позвоночнику; 2-я группа — 15 пациентов, которым декомпрессивные или декомпрессивно-стабилизирующие операции осуществлялись из различных минимально инвазивных доступов к позвоночнику.
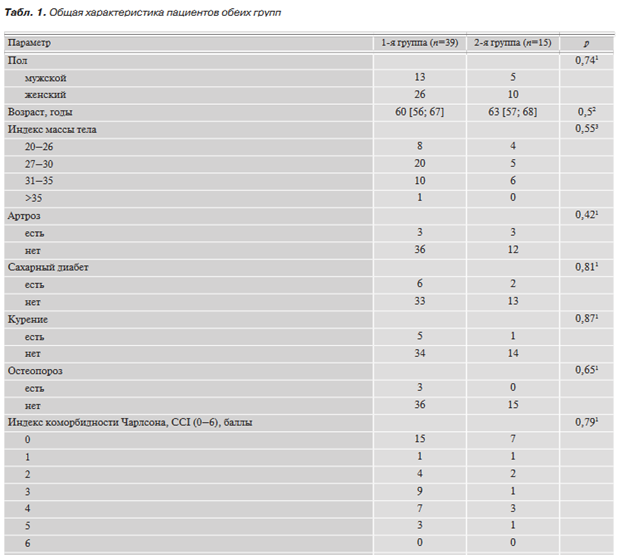
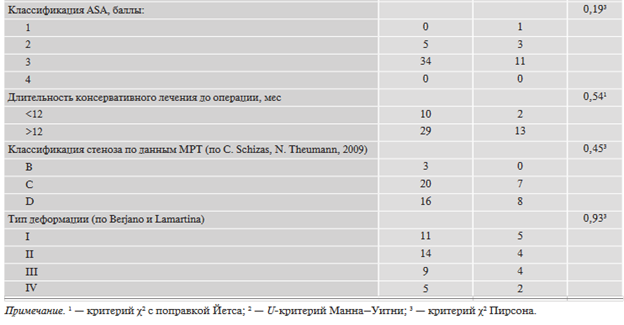
Общая характеристика пациентов обеих групп представлена в табл. 1. Группы были сопоставимы по полу, возрасту, сопутствующей соматической патологии, длительности консервативного лечения до проведения оперативного вмешательства, а также по типу деформации и выраженности стеноза.
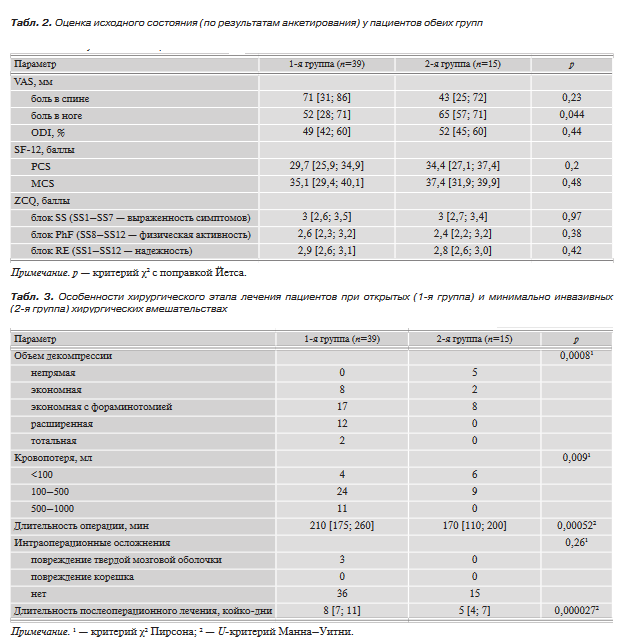
Методы оценки результатов лечения Всем пациентам за 2 нед до операции и через 12— 24 мес после проводилось обследование с использованием опросника Освестри (Oswestry Disability Index — ODI) (версия 2.0) [16] и Цюрихского опросника для оценки качества жизни пациентов с перемежающейся хромотой (Zurich claudication questionnaire — ZCQ) [17, 18], сокращенной формы опросника качества жизни (Short Form 12 — SF-12) (версия 2) с расчетом суммарных индексов физического (PCS) и психического компонентов здоровья (MCS) [19]. Выраженность болевого синдрома оценивалась с применением визуальной аналоговой шкалы (Visual Analogue Scale — VAS).
С целью максимальной объективизации изменения болевого синдрома и параметров качества жизни в послеоперационном периоде, кроме абсолютных значений показателей, полученных в ходе анкетирования, вычислялись, а затем сравнивались дельты этих значений до и после лечения, а также число и доли пациентов, достигших валидизированных порогов минимальных клинически значимых различий (Minimum Clinically Important Difference — MCID) и значительных клинических преимуществ (Substantial Clinical Benefit — SCB) [20, 21]. По данным дооперационного анкетирования с использованием опросников VAS (боль в спине), ZCQ, ODI, SF-12 между группами не было выявлено статистически достоверных различий (табл. 2). Однако результаты анкетирования с использованием VAS показали, что у пациентов 2-й группы болевой синдром в ноге исходно был статистически достоверно более выражен по сравнению с 1-й группой.
Статистическая обработка материала Сравнение данных пациентов обеих групп на этапах предоперационного и послеоперационного обследованием было проведено с использованием пакетов программ Statistica 10.
Сравнение результатов лечения было проведено с использованием методов непараметрической статистики. Данные представлены в виде абсолютных значений, а также медианы и межквартильного интервала (Ме [Q25; Q75]).
РЕЗУЛЬТАТЫ
Анализ хирургического этапа лечения пациентов в группах минимально инвазивных технологий и традиционной декомпрессии Отсутствие статистически значимых различий в типах деформаций и тяжести стеноза у пациентов обеих групп позволило выполнить сравнительный анализ особенностей хирургического этапа (табл. 3). В большинстве случаев в обеих группах при использовании заднего доступа к позвоночнику объем декомпрессии ограничивался медиальной фасетэктомией и фораминотомией: 67% случаев при классических вмешательствах; 64% — при минимально инвазивных. В остальных случаях в группе минимально инвазивных вмешательств при коррекции деформации из бокового доступа осуществлялась непрямая декомпрессия за счет восстановления высоты сегмента, а в группе классических вмешательств (TLIF или PLF) — прямая расширенная или тотальная ламинэктомия. Ятрогенные повреждения твердой мозговой оболочки произошли у 3 пациентов из группы открытых вмешательств, однако статистически их частота не была значимой. Остальные показатели хирургического этапа лечения (кровопотеря, продолжительность операции и пребывания в стационаре) были значимо меньше у пациентов в группе минимально инвазивных вмешательств, чем в группе традиционных технологий.
Сравнительный анализ отдаленных клинических результатов традиционных и минимально инвазивных вмешательств
В обеих группах через 1 год после хирургического лечения удалось достичь статистически значимого регресса исходного неврологического дефицита и улучшения качества жизни по всем блокам опросников ODI, ZCQ, SF-12 (критерий Вилкок- сона, р<0,05). В то же время необходимо отметить, что более выраженный регресс радикулярного синдрома наблюдался в группе минимально инвазивных вмешательств, а более выраженный регресс аксиального болевого синдрома — у пациентов группы традиционной хирургии.
Через 2 года после хирургического лечения в группах минимально инвазивных и традиционных методов сравнительный анализ результатов лечения на основании анкетирования пациентов показал отсутствие преимуществ в обеих группах (табл. 4).
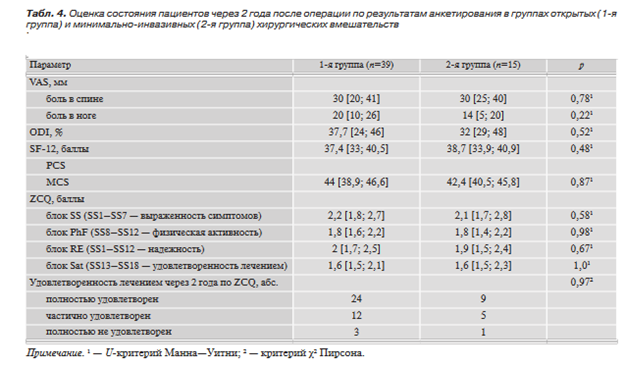
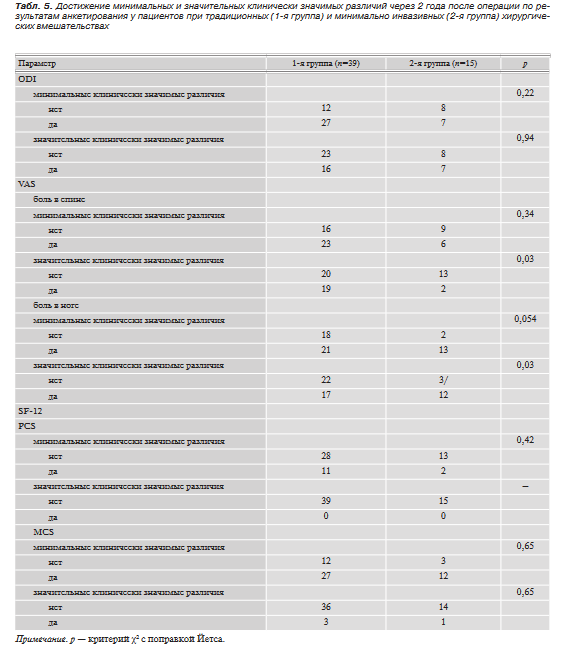
Достижение показателей минимальных клинически значимых различий по данным опросников ODI, SF-12 и шкалы VAS в обеих группах через 2 года после хирургического лечения наблюдалось с одинаковой частотой (табл. 5). В то же время в группе открытых вмешательств пациенты чаще достигали показателей значительного клинического регресса болевого синдрома в спине (р=0,03), а в группе минимально инвазивных вмешательств — показателей значительного регресса болевого синдрома в ногах (р=0,03). Важно подчеркнуть, что по данным опросника SF-12 ни один пациент в послеоперационном периоде не смог достичь уровня значительного клинического улучшения физического состояния. В первую очередь, видимо, это связано с исходной тяжестью дегенеративной патологии позвоночника у пациентов, что необходимо учитывать на этапе планирования хирургического лечения с целью формирования максимально реалистичного отношения пациента к его результатам.
ОБСУЖДЕНИЕ
Выбор лечебной тактики у пациентов с наличием СПП и деформации позвоночника является сложной задачей, при решении которой необходимо учитывать совокупность клинических проявлений заболевания с выделением ведущего синдрома и результатов лучевой диагностики [2, 3, 5]. Несмотря на наличие деформации позвоночника, причиной обращения к хирургу становятся, как правило, болевой синдром, неврологическая симптоматика и выраженное нарушение качества жизни [22]. При этом с точки зрения синдромального подхода применение обширных стабилизирующих операций, направленных на устранение деформации, выглядит не всегда обоснованным, а при достаточно частом возникновении осложнений может только ухудшить качество жизни пациентов. Учитывая важность сохранения баланса между необходимым и достаточным объемом оперативного вмешательства, а также большим спектром существующих вариантов современного оперативного лечения и отсутствием общепринятых стандартов его выполнения, вопрос выбора оптимальной оперативной тактики остается крайне дискутабельным [22]. Синдромальный подход подразумевает осуществление минимального объема оперативного вмешательства для устранения клинических проявлений заболевания и с данной точки зрения перспективным выглядит более широкое применение минимально инвазивных технологий, в том числе при выполнении «короткой» фиксации [13]. Широкая декомпрессия в сочетании с протяженной фиксацией, как правило, имеет более высокие риски развития осложнений и однозначно приводит к значительному ограничению физиологических компенсаторных механизмов.
Сравнение результатов микроэндоскопической декомпрессии у пациентов с симптоматическим стенозом и сопутствующей умеренной деформацией поясничного отдела позвоночника с данными о естественном прогрессировании деформации позволяет сделать вывод об отсутствии отрицательного влияния локальной декомпрессии на прогрессирование деформации [5]. Это выглядит логичным, учитывая основную мотивацию применения минимально инвазивных технологий в виде сохранения мышечного каркаса и задних элементов позвоночного столба, включая дугу, межостистые отростки и связочный аппарат [9—11, 23]. Сохранение целостности этих структур позволяет предотвратить развитие ятрогенной послеоперационной нестабильности [24].
В настоящее время несколько центров, специализирующихся на хирургическом лечении пациентов с деформациями позвоночника, представили свой опыт использования различных тактических алгоритмов, основанных на постепенном увеличении степени хирургической агрессии у таких пациентов [25—31]. При этом в ходе анализа результатов лечения все большее число исследователей отдают предпочтение изучению показателей качества жизни, используя наиболее распространенные специализированные и универсальные шкалы и опросники.
Динамика показателей выраженности болевого синдрома, различных аспектов качества жизни, удовлетворенности проведенным лечением у пациентов в настоящем исследовании, сочетающих симптоматический стеноз с деформацией поясничного отдела позвоночника, также свидетельствует о возможности успешного применения ограниченных минимально инвазивных вмешательств при наличии деформаций не только I, но и II типа по классификации Berjano и Lamartina. В то же время не было выявлено существенных ограничений при использовании передней полисегментарной мобилизации, коррекции и межтелового спондилодеза из бокового минимально инвазивного доступа к позвоночнику у пациентов с более тяжелыми, но достаточно мобильными деформациями (III и IV тип). Качество жизни этих пациентов и перенесших открытые вмешательства через 1 и 2 года наблюдений не имело существенных различий.
Основными ограничениями настоящего исследования являются ретроспективный характер и ограниченное число пациентов в сравниваемых группах. Однако большинство исследований, посвященных проблеме лечения пациентов с этой патологией, носят ретроспективный характер и часто ограничены описанием результатов применения определенной хирургической технологии.
Заключение.
Полученные в настоящем исследовании оптимистичные результаты позволяют сделать вывод о перспективности использования минимально инвазивных декомпрессивных и декомпрессивно-стабилизирующих технологий в алгоритме лечения пациентов, сочетающих стеноз и деформацию в поясничном отделе позвоночника. Эти технологии позволяют не только устранить преобладающие в клинической картине синдромы компрессии, но и обеспечить достаточную коррекцию сегментарных взаимоотношений при наличии нестабильности и/или прогрессирующей деформации поясничного отдела позвоночника, тем самым значительно улучшив качество жизни больных.
ЛИТЕРАТУРА
Weinstein J.N., Lurie J.D., Tosteson T.D. et al. Surgical versus nonsurgical treatment for lumbar degenerative spondylolisthesis. N Engl J Med. 2007;356(22):2257-70
Wang G., CuiX., JiangZ. et al. Evaluation and Surgical Management of Adult Degenerative Scoliosis Associated With Lumbar Stenosis. Medicine. 2016;95( 15):e3394
Silva F.E., Lenke L.G. Adult degenerative scoliosis: evaluation and management. Neurosurgical Focus. 2010;28(3):E1. https:// doi.org/m.3171/2010.1.focus09271.
Zeng Y., White A.P., Albert T.J., Chen Z. Surgical Strategy in Adult Lumbar Scoliosis. Spine. 2012;37(9):E556-E1. https:// doi.org/10.1097/BRS.0b013e31824af5c6.
Minamide A., Yoshida M., Iwahashi H. et al. Minimally invasive decompression surgery for lumbar spinal stenosis with degenerative scoliosis: Predictive factors of radiographic and clinical outcomes. Journal of Orthopaedic Science. 2017;22(3):377-83.
PloumisA., Transfledt E.E., Denis F. Degenerative lumbar scoliosis associated with spinal stenosis. Spine J. 2007;7(4):428-36.
Lafage V., Schwab F., Patel A. et al. Pelvic Tilt and Truncal Inclination. Spine. 2009;34(17):E599-E606
Le Huec J. C., Cogniet A., Mazas S., FaundezA. Lumbar scoliosis associated with spinal stenosis in idiopathic and degenerative cases. European Journal of Orthopaedic Surgery & Traumatology. 2016.26(7):705-12
Ng K.M.K., Yin C.P.J. Is minimally invasive surgery superior to open surgery for treatment of lumbar spinal stenosis? A systematic review. Journal of Orthopaedic Surgery. 2017;25(2): 230949901771625.
Narain A.S., Hijji F.Y., Markowitz J.S. et al. Minimally invasive techniques for lumbar decompressions and fusions. Current Reviews in Musculoskeletal Medicine. 2017; 10(4):559-66.
Chang F., Zhang T, Gao G. et al. Comparison of the Minimally Invasive and Conventional Open Surgery Approach in the Treatment of Lumbar Stenosis: A Systematic Review and a Meta-Analysis. Ann Acad Med Singapore. 2017;46(4): 124-37.
Kato M., Namikawa T., Matsumura A. et al. Radiographic Risk Factors of Reoperation Following Minimally Invasive Decompression for Lumbar Canal Stenosis Associated With Degenerative Scoliosis and Spondylolisthesis. Global Spine Journal. 2017;7(6):498-505.
Kurra S., Lavelle W.F., Silverstein M.P. et al. Long-term outcomes of transforaminal lumbar interbody fusion in patients with spinal stenosis and degenerative scoliosis. The Spine Journal. 2018; 18(6): 1014-21.
Konno S., Hayashino Y., Fukuhara S. et al. Development of a clinical diagnosis support tool to identify patients with lumbar spinal stenosis. European spine journal: official publication of the European Spine Society, the European Spinal Deformity Society, and the European Section of the Cervical Spine Research Society. 2007; 16( 11): 1951 -7.
Berjano P., Lamartina C. Answer to the Letter to the Editor of T.A. Mattei concerning «Far lateral approaches (XLIF) in adult scoliosis». European Spine Journal. 2013;22(5): 1186-90.
Pratt R.K., Fairbank J.C., Virr A. The reliability of the Shuttle Walking Test, the Swiss Spinal Stenosis Questionnaire, the Ox
ford Spinal Stenosis Score, and the Oswestry Disability Index in the assessment of patients with lumbar spinal stenosis. Spine (Phila Pa 1976). 2002;27(1):84-91.
Stucki G., Daltroy L., Liang M.H. et al. Measurement properties of a self-administered outcome measure in lumbar spinal stenosis. Spine (Phila Pa 1976). 1996;21(7):796-803.
Stucki G., Liang M.H., FosselA.H., Katz J.N. Relative responsiveness of condition-specific and generic health status measures in degenerative lumbar spinal stenosis. J Clin Epidemiol. 1995;48( 11): 1369-78.
Бывальцев В.А., Белых Е.Г., Сороковиков В.А., Арсентьева Н.И. Использование шкал и анкет в вертебрологии. Журнал неврологии и психиатрии им. С.С. Корсакова. 2011;111 (9—2):51 -6. [Byval’tsev V.A., Belykh E.G, Sorokov- ikov V.A., Arsent’eva N.I. The use of scales and questionnaires in vertebrology. Zh Nevrol Psikhiatr im. S.S. Korsakova. 2011; 111 (9—2):51 -6. (In Russ.)]
Park K.B., Shin J.-S., Lee J. et al. Minimum Clinically Important Difference and Substantial Clinical Benefit in Pain, Functional, and Quality of Life Scales in Failed Back Surgery Syndrome Patients. Spine. 2017;42(8):E474-E81
Austevoll I.M., Gjestad R., Grotle M. et al. Follow-up score, change score or percentage change score for determining clinical important outcome following surgery? An observational study from the Norwegian registry for Spine surgery evaluating patient reported outcome measures in lumbar spinal stenosis and lumbar degenerative spondylolisthesis. BMC Musculoskeletal Disorders. 2019;20(1):15
Minamide A., Yoshida M., Yamada H. et al. Clinical outcomes after microendoscopic laminotomy for lumbar spinal stenosis: a 5-year follow-up study. European Spine Journal. 2014;24(2):396- 403.
Haher T.R., O’Brien M., Dryer J. W. et al. The role of the lumbar facet joints in spinal stability. Identification of alternative paths of loading. Spine (Phila Pa 1976). 1994;19(23):2667-70.
Silva F.E., Lenke L.G. Adult degenerative scoliosis: evaluation and management. Neurosurg Focus. 2010;28(3):E 1.
Brodke D.S., Annis P., Lawrence B.D. et al. Reoperation and Revision Rates of 3 Surgical Treatment Methods for Lumbar Stenosis Associated With Degenerative Scoliosis and Spondylolisthesis. Spine. 2013;38(26):2287-94.
КрутькоА.В., Дурни П., ВасильевА.И., БулатовА.В. Минимально-инвазивные технологии в хирургическом лечении дегенеративного поясничного сколиоза взрослых. Хирургия позвоночника. 2014;4:49-56. [KrutkoAV., DurnyP., Vasilyev A.I., Bulatov A. V Minimally Invasive Surgical Treatment for Adult Degenerative Lumbar Scoliosis. Hirurgia pozvonocnika. 2014;4:49-56.
Houten J.K., Nasser R. Symptomatic progression of degenerative scoliosis after decompression and limited fusion surgery for lumbar spinal stenosis. Journal of Clinical Neuroscience. 2013;20(4):613-15.
Гуща А.О., Колесов С.В., Полторако Е.Н. и др. Хирургическое лечение многоуровневого стеноза позвоночного канала в поясничном отделе позвоночника с применением динамической стабилизации в рамках мультицентрового исследования. Вестник травматологии и ортопедии им. Н.Н. Приорова. 2017;4:11-7. [Gushcha A.O., Kolesov S.V., Poltorako E.N. et al. Surgical Treatment of Multilevel Lumbar Vertebral Canal Stenosis Using Dynamic Stabilization. Mul
ticenter Study. Vestnik travmatologii i ortopedii im. N.N. Pri- orova. 2017;4:11-7.
Афаунов А.А., Басанкин И.В., Кузьменко А.В., Шаповалов В.К. Анализ причин ревизионных операций при хирургическом лечении больных с поясничными стенозами дегенеративной этиологии. Хирургия позвоночника. 2014;1 (2014):86-93. [Anufanov A.A., Basankin I.V, Kuzmenko A.V, Shapovalov B.K. Chirurgia pozvonochnika Analysis of the reasons of repetive surgery in degerative treatment patient. Chirurgia pozvonochnika. 2014; 1(2014):86-93.
Бывальцев В.А., Калинин А.А., Белых Е.Г. и др. Оптимизация результатов лечения пациентов с сегментарной нестабильностью поясничного отдела позвоночника при использовании малоинвазивной методики спондилодеза. Вопросы нейрохирургии им. Н.Н. Бурденко. 2015;79(3):45. [Byvaltsev V.A., Kalinin A.A., Belykh E.G. etal. Optimization of segmental lumbar spine instability treatment using minimally invasive spinal fusion technique. Voprosy neirokhirurgii imeni N.N. Burdenko. 2015;79(3):45.
Сведения об авторах:
Млявых С.Г. — к.м.н., руководитель института травматологии и ортопедии ФГБОУ ВО «Приволжский исследовательский медицинский университет» Минздрава России, Нижний Новгород, Россия;
Боков А.Е. — к.м.н., зав. отделением онкологии и нейрохирургии института травматологии и ортопедии ФГБОУ ВО «Приволжский исследовательский медицинский университет» Минздрава России, Нижний Новгород, Россия
Алейник А.Я. — к.м.н., врач-нейрохирург, травматолог-ортопед отделения онкологии и нейрохирургии института травматологии и ортопедии ФГБОУ ВО «Приволжский исследовательский медицинский университет» Минздрава России, Нижний Новгород, Россия
Яшин К.С. — к.м.н., врач-нейрохирург, врач-онколог отделения онкологии и нейрохирургии института травматологии и ортопедии ФГБОУ ВО «Приволжский исследовательский медицинский университет» Минздрава России, Нижний Новгород, Россия;
Теги: дегенеративные заболевания позвоночника
234567 Начало активности (дата): 15.04.2025
234567 Кем создан (ID): 989
234567 Ключевые слова: дегенеративные заболевания позвоночника, симптоматический поясничный стеноз, дегенеративный поясничный сколиоз, минимально инвазивная спинальная хирургия, качество жизни
12354567899
Похожие статьи
Микробиологический фактор при остеоартритахРентген на дому 8 495 22 555 6 8
Прямой боковой спондилодез с непрямой декомпрессией корешков спинного мозга у пациентов с дегенеративным поясничным спинальным стенозом
Результаты хирургического лечения дегенеративного стеноза позвоночного канала у пожилых пациентов
Вывих шейного позванка



