 24.08.2023
24.08.2023
Посттравматическое стрессовое расстройство
Стресс - совокупность неспецифических адаптационных (нормальных) реакций организма на воздействие различных неблагоприятных факторов-стрессоров (физических или психологических), нарушающее его гомеостаз, а также соответствующее состояние нервной системы организма (или организма в целом). В медицине, физиологии, психологии выделяют положительную (эустресс от др.-греч. ей- «хорошо») и отрицательную (дистресс от др.-греч. Aug «потеря») формы стресса.
Тревога - отрицательно окрашенная эмоция, выражающая ощущение неопределённости, ожидание негативных событий, трудноопределимые предчувствия. В отличие от причин страха, причины тревоги обычно не осознаются, но она предотвращает участие человека в потенциально вредном поведении, или побуждает его к действиям по повышению вероятности благополучного исхода событий.
Паническая атака (паника) - это непредсказуемый, мучительный для пациента приступ тяжелой, ярко выраженной тревоги, сопровождаемый страхом или беспокойством в сочетании с различными вегетативными (соматическими) симптомами.
Психофармакотерапия — это применение психотропных лекарственных средств в лечении психических расстройств.
Психотерапия — это система лечебного воздействия на психику, а через психику и посредством нее на весь организм человека.
Виртуальная реальность (ВР, англ. virtual reality, VR, искусственная реальность)
- созданный техническими средствами мир передаваемый
человеку через его
ощущения зрение, слух, осязание и другие. Виртуальная реальность имитирует
как воздействие, так и реакции на воздействие. Для создания убедительного
комплекса ощущений реальности компьютерный синтез свойств и реакций виртуальной
реальности производится в реальном времеи.
Интрузия (позднелатинское intrusio - внедрение, от лат. intrudo - вталкивать) - вторжение, наплыв, непроизвольное (непрошенное) повторное переживание травматических событий, ощущения, что травматическое событие возвращается как будто наяву (в форме иллюзий, галлюцинаций, флэшбеков, ночных кошмаров) развивающееся по неосознаваемым ассоциативным связям и вызывающее сильный психологический дистресс и может сопровождаться соответствующим поведением. Частые триггеры - обстоятельства, символизирующие травматические событие или имеющие с ними сходство (к примеру, годовщина травма, новогодние фейерверки для комбатантов).
Флэшбек {flashback - англ.) - в общеупотребительном смысле возврат в прошлое, переживание чувств, эмоций, ощущений, ситуации из прошлого. Термин заимствован из фильмографии, где он означает отклонение от повествования в прошлое; сюжетная линия прерывается, и мы наблюдаем действия, которые происходили ранее. Чаще всего обратный кадр объясняет поступки и действия героев повествования, раскрывает их мысли, движимые идеи. В психиатрии - флэшбек - это диссоциативное обратное видение, спонтанное реалистичное воспоминание травматических событий. В наркологии флэшбеки проявляются спонтанными краткосрочными рецидивами симптоматики острой интоксикации в отсутствии факта употребления психоактивного вещества
Экспозиция - методика психотерапии, которая заключается в регулярном столкновении лицом к лицу со своими неприятными переживаниями (мыслями, эмоциями, телесными сенсациями) - начиная с тех, что вызывают лёгкую тревогу, и постепенно приближаясь к наиболее трудно переносимым. Постепенная экспозиция проблемным условным стимулом с предотвращением стандартного ответа, обеспечивавшего подкрепление, приводит к преодолению ранее самоподкреплявшегося ограничительного поведения. Основная цель - это превенция избегания для получения опыта необоснованности тревожных опасений.
ПТСР развивается вследствие неспособности индивида справиться с экзогенным психотравмирующим воздействием чрезвычайного характера. В настоящее время активно исследуется вклад генетических факторов, в том числе с целью поиска возможных новых препаратов для лечения ПТСР, на сегодняшний день имеется большая база генетических исследований, которые указывают на полигенный характер фенотипа ПТСР, при этом вопрос о соотношении собственно генетических и средовых факторов остается открытым. Хорошо известно, что предшествующая травматизация повышает риск развития ПТСР, но пока нет однозначного описания патогенетических механизмов подобной сенситизации [3,4,5,6].
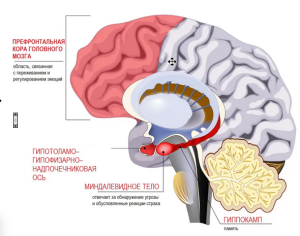
Острые стрессовые реакция являются нормальным ответом на чрезвычайное воздействия у ряда людей. Из-за дефицита ресурсов адаптабельности естественный ответ на стресс принимает патологический характер, в частности нарушается функционирование гипоталамо-гипофизарно-надпочечниковой оси и симпатоадреналовой системы, что приводит к манифестации симптомов ПТСР, повышенной готовности к тревожным реакциям, физиологическому возбуждению и гипервигилитету [7,8,9,10,11,12,13].
В когнитивных моделях ПТСР, которые в настоящее время нашли свое подтверждение в исследованиях с использованием современных возможностей нейровизуализации, патогенез ПТСР тесно связан с нарушением процессов переработки информации и интеграции травматического опыта в общую биографическую память пациента. Было выявлено, что травматические воспоминания ассоциированы со сниженной активностью левой нижней фронтальной коры, что дает возможность предположить, что в этих воспоминаниях преобладают эмоциональные и сенсорные элементы без соответствующих лингвистических ассоциаций.
Информация о травме существует в активной рабочей памяти до тех пор, пока не произойдет ее осмысление. Таким образом формируется цикл оживления травматических воспоминаниях под воздействием триггеров, связанных с травмой и стремлением избегать неприятный опыт с попытками контролировать ход мыслей и избегать столкновения со всем, что может напоминать о травме, что в свою очередь ухудшает переработку травматического опыта. В норме эпизоды навязчивых наплывов травматических переживаний чередуются с периодами избегания, со временем по мере завершения процесса эти состояния становятся реже и менее интенсивными. В ряде случаев может возникать конфликт между потребностью в осмыслении и существующей системой отношений, в этом случае возникает конфликт с последующим развитием избегающего поведения, эмоционального онемения, как проявления психологической защиты, что формирует почву для последующей манифестации коморбидных депрессивных расстройств. В этих случаях аффект утрачивает свою сигнальную функцию, поскольку любая сильная эмоция воспринимается как опасность возвращения травматического опыта [17,18,19,20].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
F43.1 — Посттравматическое стрессовое расстройство
В МКБ-10 выделены следующие критерии ПТСР:
А. Больной должен быть подвержен воздействию стрессорного события или ситуации (как коротко, так и длительно длящихся) исключительно угрожающего или катастрофического характера, что способно вызвать общий дистресс почти у любого индивидуума.
Б. стойкие навязчивые воспоминания или «оживление стрессора в навязчивых реминисценциях, ярких воспоминаниях или повторяющихся снах, либо повторные переживания горя при воздействии обстоятельств, напоминающих или ассоциирующихся со стрессором.
В. Больной должен обнаруживать физическое избегание или стремление избежать обстоятельства, напоминающие, либо ассоциирующиеся со стрессором (что не наблюдалось до воздействия стрессора).
Г. Любое из двух:
1. психогенная амнезия (F40.0), либо частичная, либо полная в отношении важных аспектов периода воздействия стрессора
2. Стойкие симптомы повышения психологической чувствительности или возбудимости (не наблюдавшиеся до действия стрессора), представленными любыми двумя:
а) затруднение засыпания или сохранения сна;
б) раздражительность или вспышки гнева:
в) затруднения концентрации внимания;
г) повышение уровня бодрствования;
д) усиленный рефлекс четверохолмия.
Д. Критерии Б, В и Г возникают в течение шести месяцев после стрессогенной ситуации или в конце периода стресса (для некоторых целей начало расстройства, отставленное более чем на шесть месяцев, может быть включено, но эти случаи должны быть точно определены отдельно).
В связи с широким сочетанием различных кластеров симптомов ПТСР, низким диагностическим порогом и высоким уровнем коморбидности в версии МКБ-11, представленной на Всемирной ассамблее здравоохранения в 2019 г. в Женеве, были предложены изменения, направленные на повышение клинической утилитарности классификации расстройств, непосредственно связанных со стрессом.
Первое нововведение касается названия для группы расстройств, вызванных стрессом. С целью подчеркивания стрессовой ситуации как обязательного этиологического критерими в МКБ-11 было введено название отдела «Расстройства, непосредственно связанные со стрессом» (disorders specifically associated with stress, L1-6B4) вместо существующей рубрики F43 «Реакция на тяжелый стресс и нарушения адаптации», относящаяся к разделу F40 - F48 «Невротические, связанные со стрессом и соматоформные расстройства» МКБ 10. В данном случае подчеркивается, что речь идет только о расстройствах, стресс для которых является обязательной и специфичной причиной их развития.
Раздел МКБ-11 «Расстройства, непосредственно связанные со стрессом» включает в себя 6B43 «расстройство адаптации» (6B43), «ПТСР» (6B40) и «комплексное ПТСР» (6B41). Помимо этого, в МКБ-11 включен новый самостоятельный диагноз «пролонгированная реакция горя» (6B42). Диагнозы МКБ-11 пролонгированной реакции горя, ПТСР, комплексной ПТСР и расстройства адаптации могут встречаться у представителей всех возрастных категорий, в том числе у детей и подростков. Данная группа также включает в себя специфические расстройства привязанности у детей. Кроме того, острая реакция на стресс в настоящее время представляется как нормальная реакция и, в связи с этим, классифицируется в главе «Факторы, влияющие на состояние здоровья населения и обращения в учреждения здравоохранения». Эта категория рассматривается как легитимная цель для клинических интервенций, но не определена как психическое расстройство [23,24,25,26,27,28,29,30,31].
Основные изменения в МКБ-11:
• более узкая концепция ПТСР, которая не позволяет выставлять диагноз на основе только неспецифичных симптомов;
• новая категория «комплексное ПТСР» («complex PTSD»), которая является аналогом диагноза «хроническое изменение личности после переживания катастрофы» (F62.0 в МКБ-10);
• новый диагноз «пролонгированная реакция горя», используемый для характеристики пациентов, которые испытывают интенсивную, болезненную, приводящую к потере трудоспособности и аномально персистирующую реакцию на тяжелую утрату;
• существенный пересмотр диагностики «расстройства адаптации», включающий конкретизацию симптомов;
• пересмотр концепции «острой реакции на стресс» в русле представлений об этом состоянии, как о нормальном явлении, которое, однако, может потребовать клинического вмешательства.
Расстройство, которое развивается после воздействия экстремального угрожающего или ужасающего события или серии событий, и характеризуется:
1) повторным переживанием травматического события(ий) в настоящем времени в виде ярких навязчивых воспоминаний, сопровождающихся страхом или ужасом, флешбэками или ночными кошмарами;
2) избеганием мыслей и воспоминаний о событии(ях), или избеганием деятельности или ситуаций, напоминающих событие(я);
3) состоянием субъективного ощущения сохраняющейся угрозы в виде гипернастороженности или усиленных реакций испуга.
Симптомы должны длиться не менее нескольких недель и вызвать значительное ухудшение функционирования.
Расстройство, которое возникает после воздействия чрезвычайного или длительного по своей природе стрессора, от воздействия которого избавиться трудно или невозможно (например, воздействие геноцида, сексуальное насилие над детьми, нахождение детей на войне, жестокое бытовое насилие, пытки или рабство). Расстройство характеризуется основными симптомами ПТСР, а также развитием персистирующих и сквозных нарушений в аффективной сфере, отношении к самому себе и в социальном функционировании, включая трудности в регуляции эмоций, ощущение себя как униженного, побежденного и ничего не стоящего человека, трудности в поддержании взаимоотношений.
Диагноз включает дополнения к трем типичным кластерам симптомов ПТСР:
1. Стойкие длительные нарушения в аффективной сфере (повышенная эмоциональная реактивность, отсутствие эмоций, развитие диссоциативных состояний);
2. Поведенческие нарушения (вспышки ярости, безрассудное или саморазрушающее поведение);
3. Изменения в сфере представлений о самом себе (стойкие негативные представления о себе, как об униженном, побежденном и ничего не стоящем человеке, которые могут сопровождаться глубокими и всеохватывающими чувствами стыда, вины или несостоятельности);
4. Нарушения в социальном функционировании (последовательное избегание или незаинтересованность в личных взаимоотношениях и социальной вовлеченности в целом; трудности в поддержании близких отношений).
Данная модель заменяет категорию МКБ-10 «хроническое изменение личности после переживания катастрофы» (F62.0).
Комментарии. В проекте МКБ-11 авторы реагируют на критику в чрезмерной комплексности и высокой коморбидности ПТСР, пытаясь определить стержневые черты расстройства и сделать данный диагноз легче отличаемым от других психических расстройств, ставя перед собой задачу увеличить клиническую утилитарность и предотвратить необоснованную диагностику ПТСР, сосредоточив внимание более узко на небольшом наборе легко идентифицируемых признаков. В то же время выраженные индуцированные стрессом изменения личности, регуляции аффекта, межличностного функционирования представлены в отдельном диагнозе комплексного ПТСР. Есть надежда, что параллельное использование предлагаемых МКБ-11 диагнозов ПТСР и комплексного ПТСР, будет иметь значительные преимущества для практических врачей [28].
Следует помнить о том, что ПТСР может развиться в любом возрасте.
Клиническая манифестация ПТСР возникает вследствие мощного психотравмирующего воздействия угрожающего или катастрофического характера, сопровождающегося экстремальным стрессом.
В качестве пусковых факторов выступают события, которые способны вызвать дистресс практически у любого человека, природные и техногенные катастрофы, угроза жизни, нападение, пытки, сексуальное насилие, военные действия, террористические акты, пребывание в плену или концентрационном лагере, свидетельство гибели другого человека, жизнеугрожающее заболевание, инвалидизирующее заболевание, в т.ч. травма, потеря конечности, получение известия о неожиданной или насильственной смерти близкого человека и др..
К основным критериям факторов травматического переживания относят:
- Событие или ситуация носят угрожающий или катастрофический характер
- Событие или ситуация способны вызвать общий дистресс почти у любого индивидуума
Таким образом, подчеркиваются две его особенности: отчетливо психогенная природа расстройства и выходящая за рамки обычного человеческого опыта тяжесть психотравмы.
В клинической картине ПТСР выделяют следующую специфическую (основную) симптоматику [1,14,15,16,32,33]:
1. Повторяющиеся переживания травмирующего события (флэшбеки, представленные в навязчивых реминисценциях, ярких навязчивых воспоминаниях или повторяющихся снах). В большинстве случаев они неприятны и аффективно насыщенны [1,15,16].
2. Избегание действий и ситуаций, напоминающих о травме (фактическое избегание, чувство «онемения» и эмоционального притупления, отрешенности, невосприимчивости к окружающему, эмоциональная отстраненность, ангедония, ограничительное поведение) [1,15,16,33].
3. Чрезмерное физиологическое возбуждение (бессонница, связанная с наплывом неприятных воспоминаний о травматическом событии, гипервигилитет - сверхнастороженность, повышенная реакция испуга) [1,14,15,16,33].
Согласно МКБ-10, симптомы должны возникать в течение 6 месяцев после травматического события. Между действием стрессора и возникновением клинических проявлений может наблюдаться латентный период [1,2,14,15,16,33].
Также у пациентов с ПТСР могут отмечаться следующие нарушения [1,14,15]:
• Психогенная амнезия, либо частичная, либо полная, в отношении важных аспектов периода воздействия стрессора.
• Формирование депрессивных переживаний, эпизодическая или генерализованная тревожность.
• Постоянное внутреннее напряжение, в котором находится пострадавший (в связи с обострением инстинкта самосохранения), затрудняет модуляцию аффекта: иногда пострадавшие не могут сдержать вспышки гнева даже по незначительному поводу. Могут отмечаться острые вспышки страха, паники или агрессии, вызванные воспоминаниями о травме.
• Нарушения сна - бессонница (затруднение засыпания), ночные кошмары. Другими явлениями, присущими ПТСР и связанными со сном, являются: сомнамбулизм, сноговорение, гипнагогические и гипнопомпические галлюцинации, уменьшение представленности 4-й стадии сна. Также при ПТСР нередко обнаруживаются расстройства дыхания во сне.
• Субъективно воспринимаемые нарушения памяти: затруднения запоминания; снижение ретенции в памяти той или иной информации; трудности воспроизведения. Ввиду фиксации пациента с ПТСР на травматические переживания, расстройства памяти не связаны с истинными нарушениями различных функций памяти, а обусловлены, в первую очередь, затруднением концентрации внимания на фактах, не имеющих прямого отношения к травматическому событию и угрозе повторного его возникновения.
• Повышенный рефлекс четверохолмия на внезапные раздражители внешней среды (световые, зрительные, слуховые, тактильные) может легко возникнуть вздрагивание, вскакивание, вскрикивание или наоборот, «застывание». Иногда сопровождается вегетативными проявлениями (повышением артериального давления, появлением тахикардии и пр.). Обусловлен связями тектума (верхних холмиков четверохолмия у человека) с шейными и грудными сегментами спинного мозга.
• Постоянное избегание стимулов, связанных с травмой, и numbing — эмоциональное онемение, блокировка эмоциональных реакций, оцепенение (не наблюдалось до травмы) может выражаться в следующих проявлениях:
1. Усилия по избеганию мыслей, чувств или разговоров, связанных с травмой.
2. Усилия по избеганию действий, мест или людей, которые пробуждают воспоминания о травме.
3. Неспособность вспомнить о важных аспектах травмы (психогенная амнезия).
4. Заметно сниженный интерес или участие в ранее значимых видах деятельности.
5. Чувство отстраненности или отделенности от остальных людей.
6. Сниженная выраженность аффекта (неспособность, например, к чувству любви).
7. Чувство отсутствия перспективы в будущем (например, отсутствие ожиданий по поводу карьеры, женитьбы, детей или пожелания долгой жизни).
В целом ПТСР вызывает клинически значимое тяжелое эмоциональное состояние или нарушения в социальной, профессиональной или других важных сферах жизнедеятельности.
В динамике развития расстройств на первом этапе ПТСР пациент погружен в мир переживаний, связанных с травмой, отмечаются наиболее выраженные в этот период флэшбеки. На этом этапе нередко отмечается обострение (или диагностируются впервые) хронических соматических заболеваний, особенно тех, в основе которых участвуют психосоматические механизмы формирования (язвенная болезнь двенадцатиперстной кишки и желудка, холецистит, холангит, колит, запоры, бронхиальная астма и др.). Отмечаются также сексологические нарушения: снижение либидо и эрекции. Стоит отметить, что специфические симптомы, проявляющиеся в чувстве беспомощности, растерянности, вторгающихся пугающих образов, стойких руминациях о прогрессировании заболевания, могут в значительной степени влиять на совладание с соматическим заболеванием.
Диссоциативные симптомы, обусловленные воздействием психотравмы, препятствуют своевременному обращению за помощью, нарушают комплаенс пациентов [14,16].
В дальнейшем, воспоминания о стрессовой ситуации становятся менее актуальными.
Пациент старается активно избегать даже разговоров о пережитом, чтобы не «будитьтяжёлых воспоминаний». В этих случаях иногда на первый план выступают раздражительность, конфликтность и даже агрессивность.
На клиническую динамику и отдаленные прогнозы ПТСР могут также оказывать экзогенно-органические изменения головного мозга, преимущественно травматического генеза, что является наиболее актуальным у комбатантов, как группы риска формирования ПТСР [16,34,35,36,37,38,39]
Коморбидность является характерным признаком ПТСР. Патология, коморбидная ПТСР, широко распространена и представлена разнообразными сочетаниями клиникопсихопатологических проявлений.
Подобные состояния позволили выделить группу расстройств, обозначаемых как атипичные ПТСР, включающую разнородные симптомокомплексы, представленные перекрыванием проявлений ПТСР, как психогенного расстройства, с нарушениями других психопатологических регистров [16,31,32, 40,41,42,43,44].
Среди коморбидных ПТСР психических нарушений разные исследователи называют:
- паническое расстройство;
- генерализованное тревожное расстройство;
- социальная фобия;
- специфическая фобия;
- диссоциативные расстройства;
- большое депрессивное расстройство или депрессивный эпизод, рекуррентное депрессивное расстройство;
- биполярное аффективное расстройство;
- зависимость от психоактивных веществ (ПАВ)
- резидуально-органические заболевания головного мозга;
- органические заболевания головного мозга;
- шизофрения.
• При наличии у пациента связи клинических и психопатологических нарушений со стрессом ПТСР рекомендуется дифференцировать со следующими нозологиями с целью точной верификации состояния: острая реакция на стресс (F43.0), расстройство адаптации (F43.2), хроническое изменение личности после катастрофы (F62.0) [1,2,15];
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2)
Комментарии: после введения к использованию МКБ-11 ПТСР также будет необходимо дифференцировать с «Пролонгированнойреакцией горя» (6B42) [29,30].
Пролонгированная реакция горя - расстройство, при котором после смерти близкого человека сохраняются стойкая и всеохватывающая грусть и тоска по умершему или постоянная погруженность в мысли о покойном.
Данные переживания продолжаются аномально длительный период по сравнению с ожидаемой социальной и культурной нормой (например, по крайней мере 6 месяцев или больше в зависимости от культурных и контекстуальных факторов), и они достаточно сильно выражены, чтобы вызвать значительное ухудшение в функционировании человека. Данные переживания также можно охарактеризовать как трудности принятия смерти, ощущение потери части самого себя, злобу в отношении потери, чувство вины или трудности с вовлечением в социальные и другие виды деятельности.
• У пациентов с признаками ПТСР рекомендуется проводить дифференциальную диагностику со следующими расстройствами с целью точной верификации состояния [1,14,15,31,32,33,45,46,47]:
- расстройства, связанные со стрессом (острая реакция на стресс, расстройства адаптации, хроническое изменение личности после переживания катастрофы);
- паническое расстройство;
- генерализованное тревожное расстройство;
- социальная фобия;
- специфическая фобия;
- диссоциативные расстройства;
- резидуально-органические заболевания головного мозга;
- органические заболевания головного мозга;
- специфические расстройства личности;
- шизофрения;
- острое полиморфное психотическое расстройство;
- гипоталамическое расстройство;
- патология щитовидной железы;
- феохромоцитома;
- употребление ПАВ (напр., амфетаминов, кокаина и др.);
- отмена производных бензодиазепина;
- побочные эффекты фармакотерапии (к примеру, кортикостероидов системного действия, половых гормонов, N06B психостимуляторов, средств, применяемых при синдроме дефицита внимания с гиперактивностью, и ноотропных препаратов N06BX других психостимуляторов и ноотропных препаратов и препаратов для лечения заболеваний сердца). Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: В МКБ-10 выделены следующие критерии ПТСР:
A. Больной должен быть подвержен воздействию стрессорного события или ситуации (как коротко, так и длительно длящихся) исключительно угрожающего или катастрофического характера, что способно вызвать общий дистресс почти у любого индивидуума.
Б. стойкие навязчивые воспоминания или «оживление стрессора в навязчивых реминисценциях, ярких воспоминаниях или повторяющихся снах, либо повторные переживания горя при воздействии обстоятельств, напоминающих или ассоциирующихся со стрессором.
B. Больной должен обнаруживать физическое избегание или стремление избежать обстоятельства, напоминающие, либо ассоциирующиеся со стрессором (что не наблюдалось до воздействия стрессора).
Г. Любое из двух:
1. психогенная амнезия (F40.0), либо частичная, либо полная в отношении важных аспектов периода воздействия стрессора
2. Стойкие симптомы повышения психологической чувствительности или возбудимости (не наблюдавшиеся до действия стрессора), представленными любыми двумя:
а) затруднение засыпания или сохранения сна;
б) раздражительность или вспышки гнева:
в) затруднения концентрации внимания;
г) повышение уровня бодрствования;
д) усиленный рефлекс четверохолмия.
Алгоритм диагностики и ведения пациента с ПТСР в Приложении Б
Основные жалобы, характерные для пациентов с ПТСР: наплывы воспоминаний о травмирующей ситуации, повторяющиеся переживания психотравмирующего события в виде ярких навязчивых воспоминаний, сопровождающихся страхом или ужасом, ночными кошмарами с содержанием пережитого травматического опыта, повышенная настороженность, стремление избегать каких-либо напоминаний о психотравмирующем событии, мыслей и воспоминаний о событии или избегать деятельности или ситуаций, людей, напоминающих событие, тревога, страх, беспокойство по мелочам, ожидание, что случится что-то ужасное, состояние субъективного ощущения сохраняющейся угрозы, невозможность почувствовать себя в безопасности, частичная или полная психогенная амнезия стрессового события, раздражительность, вспышки гнева, чувство нереальности происходящего, вегетативные компоненты тревоги (приливы жара-холода, потливость, ощущение внутренней дрожи, озноба, сердцебиение, мышечное напряжение и пр.), чувство отстраненности, эмоционального притупления, снижение работоспособности, утрата прежних интересов.
• При опросе пациентов, переживших психотравмирующую ситуацию, рекомендуется выявлять нарушения, характерные для ПТСР (на основании критериев, указанных в МКБ-10), и оценивать наличие связи между психопатологическими симптомами и психотравмирующей ситуацией угрожающего или катастрофического характера с целью верификации диагноза [1,2,14,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• При сборе анамнеза и проведении клинического интервью у пациентов, переживших психотравмирующую ситуацию, рекомендуется оценивать эмоциональную и сенсорную насыщенность травматических воспоминаний, выявить наличие интрузий в форме повторяющихся и кошмарных сновидений, флэшбеков (стойкие воспоминания или «оживление» стрессора в навязчивых реминисценциях, ярких воспоминаниях или повторяющихся снах) в психическом статусе с целью дифференциальной диагностики от других заболеваний и планирования психотерапевтических интервенций [1,2,14,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• При сборе анамнеза у пациентов, переживших психотравмирующую ситуацию, рекомендуется обратить внимание на давность психотравмирующих обстоятельств (симптомы чаще развиваются в течение шести месяцев после стрессогенной ситуации) с целью дифференциальной диагностики от других заболеваний [1,2,14,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5)
Комментарии: при отсроченной манифестации ПТСР важно выявить, что послужило триггером для манифестации симптомов.
• При опросе пациентов с ПТСР рекомендуется использовать Структурированное клиническое диагностическое интервью (СКИД), модуль I «ПТСР» (Приложение Г3) с целью дифференциальной диагностики с другими заболеваниями [1,14,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• При опросе пациентов с подозрением на ПТСР рекомендуется выделить жалобы, относящиеся к вегетативным проявлениям тревоги, носящими устойчивый характер для учета при подборе терапии [1,14,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• При сборе анамнеза у пациента с ПТСР рекомендуется обращать внимание и учитывать не только событие, ставшее пусковым фактором ПТСР, но и отягощенность травматическими событиями в целом с целью дифференциальной диагностики и планирования стратегии психотерапии [1,14,15].
Комментарии: профессионального и осторожного подхода при сборе анамнеза требуют пациенты, пережившие сексуальное насилие, особенно совершенное родственниками или близкими пациенту людьми, поскольку они склонны скрывать факты насилия, особенно совершенные близкими родственниками или знакомыми.
Также необходимо помнить, что расспрос и рассказ о психотравмирующем событии сам может выступать как фактор дополнительной травматизации. Необходимо чутко оценивать состояние пациента и его динамику во время беседы. Важное значение имеет профессиональный психиатрический и психотерапевтический опыт, особенно опыт работы при оказании помощи пострадавшим от травмирующего стресса.
• При анализе жалоб и сборе анамнеза у пациентов с ПТСР рекомендуется обратить внимание на наличие возможных коморбидных психических заболеваний (в т.ч. панического расстройства, расстройств личности, депрессивного и биполярного расстройства, зависимости от ПАВ) с целью дифференциальной диагностики и для учета при подборе терапии [1,2,14,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• При анализе жалоб и сборе анамнеза у пациентов с ПТСР рекомендуется точно собирать алкогольный анамнез, уточнять опыт применения ПАВ, активно выявлять возможные предикторы злоупотребления алкоголем или ПАВ с целью планирования терапии и психокоррекционных интервенций [1,14,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• При анализе жалоб и сборе анамнеза у пациентов с ПТСР рекомендуется обратить внимание на наличие возможной коморбидной соматической патологии с целью дифференциальной диагностики и для учета при подборе терапии [1,14,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• При сборе анамнеза и оценки психического статуса у всех пациентов с ПТСР рекомендуется ценить суицидальный риск с целью дифференциальной диагностики состояния, определения вида и объема психиатрической помощи [1,14,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5)
• При сборе анамнестических данных у пациентов с ПТСР рекомендуется уделить особое внимание текущим стрессовым факторам в жизни пациента, оценить имеющуюся социальную поддержку, межличностные проблемам, актуальные сомнения и опасения, а также выявить случаи суицидального поведения в анамнезе с целью оценки тяжести состояния и определения объема психиатрической, психотерапевтической, психологической и социальной помощи [1,14,15].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5)
• При сборе анамнеза всех пациентов с ПТСР рекомендуется подкрепить полученную информацию объективными сведениями со стороны родственников пациента с целью большей точности диагностики [1,14,15].
Уровень убедительности рекомендации С (Уровень достоверности доказательств 5)
• В процессе первых бесед с пациентами с ПТСР рекомендуется оценить специфику переработки травматического опыта для планирования дальнейших психотерапевтических интервенций [1,14,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• Подробное физикальное и неврологическое обследование пациентов с симптомами ПТСР рекомендуется с целью исключения соматической патологии и подтверждения психиатрического диагноза, а также для выявления коморбидной патологии [1,14,15].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
• Пациентам с ПТСР физикальное обследование рекомендуется начать с наружного осмотра, измерения роста, массы тела, уровня физического развития, визуального исследования целостности кожных покровов с целью исключения соматических заболеваний, выявления следов самоповреждающего поведения, инъекций, оценки соматического статуса [1,14,15].
• Пациентам с ПТСР рекомендуется измерить пульс и артериальное давление лежа (после отдыха 5 минут) и стоя (через 3 минуты после вставания) с целью оценки вегетативных проявлений и соматического статуса [1,14,15].
• В дополнение к стандартному физикальному обследованию всем пациентам рекомендовано провести осмотр кожных покровов с целью выявления следов от инъекций для исключения факта приема пациентом ПАВ и выявления следов самоповреждающего поведения [1,14,15].
На текущий момент не существует каких-либо лабораторных методов диагностики ПТСР. Основная цель лабораторных обследований - исключение соматических заболеваний, при которых могут наблюдаться симптомы, схожие с ПТСР.
Пациентам с ПТСР рекомендуется провести общий (клинический) анализ крови, анализ крови биохимический общетерапевтический, общий (клинический) анализ мочи для исключения соматической патологии и для оценки рисков развития побочных эффектов при приеме психофармакологической терапии [1,14,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Пациентам с ПТСР рекомендуется провести анализ крови для оценки функции щитовидной железы: исследование уровня общего трийодтиронина (Т3) сыворотки крови, уровня свободного трийодтиронина сыворотки крови (Т3), уровня общего тироксина (Т4) сыворотки крови, уровня свободного тироксина сыворотки (Т4) крови, уровня тиреотропного гормона в крови для исключения патологии щитовидной [1,14,15,288].
Уровень убедительности рекомендаций B (уровень достоверности доказательств 2).
Комментарии: Скрининг уровня гормонов щитовидной железы рекомендован для первичных пациентов, которым никогда ранее не проводилось это исследование, или при наличии клинических или анамнестических показаний.
На текущий момент не существует каких-либо инструментальных методов диагностики ПТСР. Основная цель инструментальных обследований - исключение соматических (в т.ч. неврологических) заболеваний, при которых могут наблюдаться симптомы, схожие с ПТСР.
• Пациентам с ПТСР рекомендуется регистрация электрокардиограммы для оценки соматического состояния, исключения сердечно-сосудистой патологии [1,14,15,289,290,291]. Уровень убедительности рекомендаций A (уровень достоверности доказательств 3).
• Пациентам с ПТСР рекомендуется проведение электроэнцефалографии для оценки биоэлектрических потенциалов головного мозга и исключения пароксизмальных состояний [1,14,15,289,292].
Уровень убедительности рекомендаций A (уровень достоверности доказательств 3).
Комментарии: электроэнцефалографическое исследование рекомендуется для первичных пациентов, которые ранее не подвергались этим исследованиям, и/ или при наличии клинических или анамнестических показаний. А также по назначению врача- невролога.
• Пациентам с ПТСР рекомендуется проведение дуплексного сканирования транскраниальных артерий и вен для исключения сосудистой патологии [1,14,15,293]. Уровень убедительности рекомендаций C (уровень достоверности доказательств 4).
Комментарии: дуплексное сканирование транскраниальных артерий и вен рекомендуется для первичных пациентов, которые ранее не подвергались этим исследованиям, и/или при наличии клинических или анамнестических показаний. А также по назначению врача-невролога
• Пациентам с ПТСР рекомендуется проведение магнитно-резонансной томографии (МРТ) головного мозга для исключения органического поражения головного мозга [1,14,15,289,294].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 3).
ПТСР является заболеванием, в патогенез и клинические (клиникопсихопатологические) проявления которого большой вклад вносят психологические факторы, а одним из эффективных методов лечения является психотерапия. На основании биопсихосоциальной концепции понимания психических расстройств, важным представляется привлечение медицинских психологов в полипрофессиональные бригады для участия в проведении лечебно-диагностических мероприятий с целью определения сохранных и нарушенных вследствие болезни индивидуально-психологических особенностей пациента, выделения мишеней психотерапевтического воздействия, объективизации динамики терапевтических мероприятий.
Одна из важных составляющих компетенций медицинского психолога в оказании медицинской помощи пациентам с ПСТР является психологическая диагностика. Могут применяться различные шкалы, прошедшие адаптацию и валидизацию, в зависимости от целей исследования. Предлагаемые ниже методики применяются факультативно, и перечень возможных методик для проведения экспериментально-психологического обследования ими не ограничен.
• Пациентам с ПТСР рекомендуется использование психометрических шкал и симптоматических опросников для скрининга на ПТСР, оценки тяжести состояния, выраженности симптомов и их динамики в процессе терапии [16,47,48,49,50]:
1. Опросник на скрининг ПТСР (Trauma Screening Questionnaire, Brewin C. et al., 2002) (Приложение Г1) [47].
2. Шкала для клинической диагностики ПТСР (clinical- administered ptsd scale - caps) (Приложение Г2) [48,295].
3. Структурированное клиническое диагностическое интервью (СКИД), модуль I «ПТСР» (Приложение Г3) [16,296].
4. Шкала оценки влияния травматического события (ШОВТС) (Impact of Event Scale-R - IES-R) (Приложение Г4) [48,49].
5. Миссисипская шкала для оценки посттравматических реакций (гражданский и военный варианты) (Приложение Г5) [48]
6. Шкала оценки интенсивности боевого опыта (Combat Exposure Scale - CES) (Приложение Г6) [16,297,298].
7. Шкала оценки выраженности психофизиологической реакции на стресс (Приложение Г7) [16].
8. Опросник перитравматической диссоциации (Приложение Г8) [48].
9. Шкала диссоциации (Dissociative Experience Scale - DES) (Приложение Г9) [49].
10. Шкала безнадежности Бека (Beck Hopelessness Scale, BHS) (Приложение Г10) [49].
11. Опросник для оценки терапевтической динамики ПТСР (Treatment Outcome PTSD Scale - TOP-8) (Приложение Г11) [49,50].
ПТСР - заболевание, которое имеет высокую коморбидность с большим количеством психических и соматических расстройств.
В лечении пациентов с ПТСР и коморбидными нарушениями целесообразно также опираться на клинические рекомендации и стандарты оказания помощи для этих заболеваний.
• Пациентам с ПТСР в качестве основной терапевтической стратегии с целью повышения эффективности лечения рекомендована комбинация психофармакотерапии и психотерапии [51,52].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: данные современных научных исследований подтверждают эффективность как психофармакотерапии, так и психотерапии (когнитивноповеденческой, нарративной экспозиционной и др.) в лечении ПТСР [52].
Имеются отдельные исследования, показывающие высокую эффективность сочетанного применения психофармакотерапии и психотерапии, однако в ряде опубликованных мета-анализов выводы носят противоречивый характер, активно подчеркивается острая необходимость проведения дальнейших исследований в этой области [53]. При ведении пациентов с ПТСР приоритет остается за комбинированной терапией, однако в зависимости от условий могут отдельно использоваться психофармакотерапия и психотерапия. Психотропные препараты (N06A антидепрессанты, N05B анксиолитики, N05C снотворные и седативные средства, N05A антипсихотические средства) широко используются в лечение ПТСР, поскольку психотерапия, сфокусированная на травме, может быть недоступной (особенно в начале заболевания) или плохо переноситься. Выбор стратеги терапии и соотношение психофармакотерапии и психотерапии зависят от ориентации пациента на тот или иной метод лечения, проявлений клинической симптоматики, этапа лечения, особенностей
Терапия первой линии
Препараты, применяемые при ПТСР и их дозировки приведены в Приложении А3. «Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата» в таблице «Рекомендуемые дозы препаратов для лечения ПТСР»
• Пациентам с ПТСР в качестве препаратов первой линии преимущественно рекомендуется начинать терапию с назначения препаратов из группы селективных ингибиторов обратного захвата серотонина (СИОЗС) (пароксетин**20-50 мг/сут, сертралин**25-200 мг/сут, #флуоксетин** 20-40 мг/сут) или #венлафаксина 75-225 мг/сут с целью снижения интенсивности интрузий, снижения чувствительности к внешним и внутренним стимулам, запускающим повторное переживание травматического опыта, уменьшения выраженности аффективных нарушений и стабилизации настроения. Рекомендованная длительность терапии составляет 6-12 месяцев, чаще около года после стабилизации состояния [51,53,302].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1).
Комментарии: после установления диагноза ПТСР пациентам в качестве первого курса в течение первых 4-6 недель рекомендуется либо проводить монотерапию СИОЗС либо венлафаксином. Эффективность терапии оценивается через 4-6 недель от начала приема. Если эффективность достаточная, продолжают прием препарата в течение полного курса (6-12 месяцев после стабилизации состояния). При недостаточной эффективности целесообразно повысить дозы принимаемого препарата до максимальнотерапевтических или заменить на другой СИОЗС первой линии или венлафаксин. Вариант лечения следует выбирать индивидуально для каждого пациента с учетом психотропного и соматотропного действия препарата, возможных нежелательных явлений, психического и соматического статуса пациента, клинических характеристик заболевания, а также коморбидных расстройств.
Монотерапия антидепрессантами начинается с минимальных дозировок и постепенно титруется до терапевтических. Анксиолитический эффект развивается индивидуально в течение 2-8 недель. Поэтому и с учетом возможного ухудшения состояния в начале приема СИОЗС на первом этапе лечения целесообразно применять комбинацию с производными бензодиазепина, особенно при выраженной тревоге и вегетативных нарушениях.
Внимательно надо относиться к противопоказаниям для приема производных бензодиазепина, в т.ч. избегать назначения этой группы препаратов пациентам, с высоким риском формирования зависимости.
К преимуществам рекомендованных антидепрессантов относятся хороший профиль эффективность-переносимость-безопасность, возможность однократного приема, наличие долговременного эффекта терапии; к недостаткам - отставленное развитие эффекта, возможный анксиогенный эффект в первую неделю терапии, необходимость титрации дозировки, негативное влияние на сексуальную функцию, развитие тошноты и некоторых других побочных эффектов.
Рекомендуется предупредить пациента с ПТСР о возможном развитии побочных эффектов в начале приема антидепрессантов для обеспечения комплаенса. В первые недели приема целесообразно наблюдать за пациентом, оценивая суицидные риски, возможное усиление тревожной симптоматики [53,54,55,56].
• Пациентам с ПТСР с выраженной тревогой, страхом, раздражительностью, возбуждением и вегетативными нарушениями на первом этапе терапии рекомендуется краткосрочное применение препаратов из группы производных бензодиазепина с целью купирования тревоги и симптомов из кластера физиологического возбуждения, вегетативных симптомов, психомоторного возбуждения:
- диазепам• ** 5-15 мг/сут (при психомоторном возбуждении, связанном с тревогой, коморбидных острых тревожно-фобических, тревожно-депрессивных состояниях).
Дозу обычно делят на 2-3 приема. Длительность курса диазепама не должна превышать 4 недель, в тяжелых случаях допускается до 8-12 недель, включая время постепенного прекращения [57,303,304,307,308].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
- лоразепам** 2-10 мг/сут (при тревоге, раздражительности, нарушениях сна, вегетативных нарушениях). Обычно назначают 2-3 мг/сут, разделенные на 1-3 приема, а затем при необходимости, увеличивают суточную дозу препарата до поддерживающей, которая чаще всего составляет от 2 мг до 6 мг в сутки, разделенная на 1-3 приема. Для купирования симптомов рекомендуется применять как можно меньшие эффективные дозы. Дозу лоразепама** необходимо увеличивать постепенно, начиная с увеличения дозы, применяемой вечером. Максимально можно назначить до 10 мг в сутки. При нарушениях сна, вызванных тревогой, обычно назначают раз в сутки перед сном от 2 до 5 мг лоразепама** [57,303,309].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4)
- клоназепам** 1-4 мг/сут (при выраженном / пароксизмальном страхе, психомоторном возбуждении на фоне реактивных психозов). Для купирования симптомов рекомендуется применять как можно меньшие эффективные дозы. Дозу обычно делят на 2-3 приема. При необходимости дозу увеличивают постепенно, каждые 3 дня, не более чем на 0,25-0,5 мг, до момента достижения соответствующего терапевтического эффекта или максимальной суточной дозы [57,303].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 3).
- алпразолам 0,25-4,5 мг/сут (при тревожных расстройствах, коморбидном паническом расстройстве или депрессивном расстройстве доза может достигать до 6-10 мг/сут). Начинают применение с минимальных доз (0,25-0,5 мг/сут) с последующим увеличением сначала в вечерние, затем в дневные часы в течение нескольких дней или недель. При тревожных состояниях начальная суточная доза составляет 0,75-1,5 мг и может быть увеличена до 3-4,5 мг/сут. Курс лечения алпразоламом допустим до 3 месяцев, прекращение терапии следует проводить в течение 2-6 недель, снижая суточную дозировку не более чем на 500 мкг каждые 3 дня, допускается более медленная отмена [57,303].
Комментарии: ряд специалистов придерживается точки зрения, что производные бензодиазепина эффективны в короткой перспективе, уменьшая тревогу, раздражительность и симптомы вегетативного возбуждения, но при длительном использовании могут усиливать симптомы избегания и социальную дезадаптацию. Негативное влияние на когнитивное функционирование может снижать эффективность психотерапии. Длительное применение производных бензодиазепина оправдано, в случае отсутствия ответа на другое лечение или его непереносимость. Большинство производных бензодиазепина были одобрены для терапии так называемых тревожных состояний, еще до появления ПТСР как самостоятельной нозологии, исследования их эффективности в РКИ для лечения ПТСР практически не встречаются.
Преимуществами производных бензодиазепина являются быстрый эффект, анксиолитическое и вегетотропное действие развивается в течение 30-60 мин после перорального или инъекционного введения, у пациентов с суицидальными тенденциями они позволяют достичь быстрого контроля над симптомами. Их отличает хорошая переносимость, широкое терапевтическое окно - безопасность при передозировке. Учитывая, что эффект антидепрессантов достигается через 4-6 недель терапии, кратковременное назначение производных бензодиазепина на первом этапе позволяет снизить интенсивность тревожной симптоматики.
Перед назначением этой группы препаратов должен быть хорошо собран наркологический анамнез. Не целесообразно их назначать пациентам с зависимостью или риском формирования зависимости от ПАВ.
Следует обратить внимание на комплаентность пациента - в некоторых случаях пациенты склонны превышать рекомендуемы дозировки. Препараты группы N05BA производные бензодиазепина могут формировать зависимость и имеют синдром отмены при резком прекращении терапии. Поэтому длительность их применения должна быть ограничена 3 неделями. Длительность применения ограничивается также значимыми нежелательными эффектами - седацией, головокружением, нарушением координации, снижением концентрации внимания и запоминания, нарушением психомоторных функций, риском формирования зависимости, толерантности к препаратам, выраженным синдромом отмены, проявляющимися ухудшением состояния и усилением тревоги после прекращения приема, и поэтому должно ограничиваться короткими курсами (не более 3 недель) [58].
Нет доказательных исследований об эффективности бромдигидрохлорфенилбензодиазепина• **. Однако в российской медицинской практике он традиционно применялся для лечения тревожных расстройств, купирования панических атак, а также в лечении ветеранов с ПТСР. При назначении производных бензодиазепина следует учитывать период полувыведения при решении вопроса о кратности приема и профилактики эффектов кумуляции (бромдигидрохлорфенилбензодиазепин** в связи с длительным периодом полувыведения не рекомендуется назначать более 1-2 раз в сутки; алпразолам в связи с относительно небольшим периодом полувыведения следует назначать с частотой не менее 3 раз в сутки).
• Пациентам с ПТСР, в клинической картине которых имеются расстройства, сопровождающиеся эмоциональным напряжением, тревогой, вегетативными расстройствами, апатией, усталостью и подавленным настроением рекомендовано применение тофизопама для купирования этих проявлений (50-300 мг/сут) [59,60,61,62,63,64,65,66].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 3).
Комментарии: производный бензодиазепина препарат тофизопам имеет иное расположение нитрогенной группы, что определяет ряд его специфических характеристик, к нему не развивается физическая зависимость, отсутствуют седативный и миорелаксирующий эффекты, он не влияет на когнитивное функционирование, поэтому отнесен к дневным транквилизаторам, не потенцирует действие алкоголя, применяется в комплексной терапии алкогольного абстинентного синдрома. В связи с выраженным вегетостабилизирующим эффектом широко применяется в неврологии для лечения психовегетативного синдрома, который имеет общие симптомы с третьим кластером симптомов ПТСР. В открытом исследовании на небольшой выборке была показана эффективность тофизопама в терапии ПТСР. Взрослым назначают по 50-100 мг (1-2 таблетки) 1-3 раза в сутки. В случае приступообразного ухудшения состояния можно разово принять 1-2 таблетки. Максимальная суточная доза - 300 мг, длительность терапии составляет 4-12 недель. Препарат может применяться в комбинированной терапии с другими средствами.
• Пациентам с ПТСР, в клинической картине которых имеются расстройства, сопровождающиеся тревогой, эмоциональным напряжением, вегетативными расстройствами, соматоформными нарушениями, невыраженным психомоторным возбуждением, беспокойством, нарушениями сна рекомендовано применение алимемазина (15-80 мг/сут) для купирования этих проявлений [67,68].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: курсовое лечение необходимо начинать с приема 2,5-5 мг в вечернее время с постепенным увеличением суточной дозы до требуемого эффекта. Суточная доза может быть распределена на 3-4 приема.
Длительность курсового лечения может составлять от 2 до 6 и более месяцев и определяется врачом в зависимости от состояния в соответствии с инструкцией по медицинскому применению препарата. При необходимости для достижения седативного или снотворного эффекта может применяться эпизодически (за 20-30 мин до сна). Побочные эффекты крайне редки и выражены незначительно. Препарат может применяться в комбинированной терапии с другими средствами.
• Пациентам с ПТСР в качестве анксиолитиков альтернативных производным бензодиазепина рекомендовано назначение этифоксина (150-200 мг/сут) для устранения тревоги, страха, внутреннего напряжения, раздражительности, а также признаков повышенных настороженности и вегетативного возбуждения [69,70,71,72,72,74].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2).
Комментарии: этифоксин хорошо зарекомендовал себя в лечении стрессовых расстройств с тревожным синдромом. Его анксиолитическое действие, отсутствие аддиктивного потенциала и типичных для бензодиазепинов побочных эффектов обусловлено высокоспецифическим модулированием активности ГАМК-рецепторов, в результате аллостерического взаимодействия с ними, а также активации белка-транслокатора (известного как периферический рецептор бензодиазепинов), что приводит к интенсификации биосинтеза нейростероидов, за счет чего осуществляется его анксиолитическое, анальгетическое и нейротрофическое действия. К нежелательным эффектам этифоксина относятся сонливость, аллергические реакции кожи, острые реакции гиперчувствительности, гепатит, маточные кровотечения. Этифоксин применяется в дозе 150-200 мг/сут. Продолжительность лечения от нескольких дней до 4-6 недели в зависимости от состояния пациента. Препарат может применяться в комбинированной терапии с другими средствами.
• Пациентам с ПТСР рекомендуется применение анксиолитиков, не относящихся к группе производные бензодиазепина - #гидроксизина• ** (25-100 мг/сут) при наличии коморбидных тревожных расстройств для снижения уровня тревоги [75,76,77,78].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1).
Комментарии: гидроксизин** назначается для снижения уровня тревоги (симптоматическое лечение тревоги). Он не угнетает кору головного мозга, но его действие может быть связано с подавлением активности некоторых ключевых зон субкортикальной области центральной нервной системы. В случае применения пероральных лекарственных форм седативный эффект наступает через 30-45 минут.
Гидроксизин** также обладает спазмолитическим и симпатолитическим действием, демонстрирует умеренную анальгетическую активность. Рекомендуемая дозировка 25-100 мг/сут. Поскольку реакции на прием гидроксизина** отличаются изменчивостью, рекомендуется начинать лечение с низких доз препарата и постепенно повышать до оптимальной, регулируя ее в соответствии с ответом пациента на терапию. В случае если тревожность проявляется бессонницей, основная доза принимается вечером перед сном. Длительность определяется индивидуально, курс обычно составляет 4-8 недель. Препарат может применяться в комбинированной терапии с другими средствами.
• Пациентам с ПТСР рекомендуется применение анксиолитиков, не относящихся к группе производные бензодиазепина - буспирона (20-30 мг/сут) при наличии коморбидных тревожных расстройств для снижения уровня тревоги [75, 78].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 2).
Комментарии: в отличие от производных бензодиазепина буспирон не обладает миорелаксантными противосудорожными свойствами. Его седативный эффект значительно слабее эффекта типичных анксиолитиков и не нарушает психомоторные функции. По анксиолитической активности буспирон примерно аналогичен эффекту производных бензодиазепина. Буспирон не вызывает толерантности и зависимости, а после завершения курса лечения не развиваются симптомы отмены. Действие буспирона развивается постепенно. Терапевтический эффект начинает проявляться между 7-м и 14-м днями терапии, а максимальный эффект достигается примерно через 4 недели после начала лечения. Поэтому этот препарат не назначается эпизодически. Рекомендованная начальная доза составляет 15 мг, эту дозу можно повышать на 5 мг в сутки каждые 2-3 дня. Обычная суточная доза 20-30 мг в сутки. Максимальная однократная доза составляет 30 мг, максимальная суточная не должна превышать 60 мг. Препарат может применяться в комбинированной терапии с другими средствами.
• В качестве препаратов второй линии рекомендовано применение неселективных ингибиторов обратного захвата моноаминов - #амитриптилин• **75-150 мг/сут перорально и #имипрамин** 75-250 мг/сут и #миртазапина (30-60 мг/сут.) с целью купирования симптоматики [81,82,83,84,85,86,299].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2).
Комментарии: следует учитывать имеющийся у #амитриптилина** и #имипрамина** риск передозировки и большую выраженность побочных эффектов, а также более низкую приверженность терапии у этих препаратов. Не рекомендуется назначение этих препаратов пациентам с высоким суицидальным риском без постоянного наблюдения. В ряде исследований была показана эффективность применения антидепрессанта #миртазапина.
Длительность терапии также составляет 6-12 месяцев.
• Пациентам с ПТСР при неэффективности терапии антидепрессантами или их сочетания с производными бензодиазепина рекомендуется назначение препаратов третьей линии с целью купирования симптоматики [51,53].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2).
• Пациентам с ПТСР в качестве альтернативы, при отсутствии ответа на предыдущие курсы терапии, может быть назначен противоэпилептический препарат #ламотриджин в дозировке 25-500 мг/сут или #топирамат** (200-400 мг/сут) с целью повышения эффективности лечения [53,87,88,89,90,91].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1).
Комментарии: титровать дозу #ламотриджина следует еженедельно, особенно если в клинической картине ПТСР имеются выраженные колебания настроения, трудности аффективной регуляции или имеется коморбидное расстройство зрелой личности. Следует иметь ввиду частые кожные высыпания вплоть до токсического эпидермального некролиза в качестве частых побочных эффектов. #Ламотриджин может назначаться как дополнение к основному курсу терапии.
Терапию #топираматом** рекомендуется начинать с низкой дозы с последующим постепенным подбором эффективной дозы. Подбор дозы начинают с 25-50 мг, принимая их на ночь в течение 1 недели. В дальнейшем с недельными или двухнедельными интервалами дозу можно увеличивать на 25-50 мг и принимать ее в два приема. При подборе дозы необходимо руководствоваться клиническим эффектом. У некоторых пациентов эффект может быть достигнут при приеме препарата 1 раз в сутки. Для достижения оптимального эффекта лечения препаратом #топирамат** не обязательно контролировать его концентрацию в плазме крови.
• Пациентам с ПТСР при отсутствии эффекта на предыдущие курсы терапии или при наличии таких симптомов как вторгающиеся мысли о травматическом событии, флэшбеки, эксплозивность, агрессивное поведение, нарушения сна, а также при наличии диссоциативных симптомы, дезорганизованного поведения, коморбидных психотических расстройств рекомендовано назначение антипсихотических средств в соответствии с показаниями [92,93,94,95,96].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2).
Комментарии: эта группа препаратов может применяться для лечения таких симптомов, как вторгающиеся мысли о травматическом событии, флэшбеки, эксплозивность, агрессивное поведение, нарушения сна. А также в тех случаях, когда в клинической картине имеется выраженные диссоциативные симптомы и дезорганизованное поведение или имеются коморбидные психотические расстройства. Назначение антипсихотических средств в низких дозировках может быть использовано в качестве дополнительной терапии к стандартной схеме лечения. Они являются препаратами выбора при наличии психотической симптоматики, слуховых, зрительных и тактильных галлюцинаций, бредовых расстройств, агрессивных идей, чувств и поведения. Они могут быть также полезны в качестве корректоров поведения, когда вместо тревоги на первый план выступает гнев, эксплозивность и агрессивное поведение. Исследования эффективности применения антипсихотических средств в лечении ПТСР сильно отличаются по дизайну от описания клинических случаев до открытых исследований и РКИ. Препараты могут применяться в комбинированной терапии с другими средствами.
• Пациентам с ПТСР при наличии показаний для назначения антипсихотических средств рекомендовано назначать #рисперидон• ** (0,5- 8 мг/сут) перорально с целью коррекции симптоматики [ 100,101,102].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: антипсихотическое средство #рисперидон** может быть использованы в качестве препаратов третьей линии из-за большого количества побочных эффектов, таких как акатизия или экстрапирамидные расстройства, метаболический синдром, при том, что для лечения ПТСР используются более низкие дозы. Он может также назначаться в качестве дополнительной терапии к стандартной схеме лечения.
• Пациентам с ПТСР при наличии показаний для назначения антипсихотических средств рекомендовано назначать или #кветиапин** (50-300 мг/сут) с целью коррекции симптоматики [97,98,99]
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4).
Комментарии: антипсихотическое средство #кветиапин** может быть использованы в качестве препаратов третьей линии из-за большого количества побочных эффектов, таких как акатизия или экстрапирамидные расстройства, метаболический синдром, при том, что для лечения ПТСР используются более низкие дозы. Он может также назначаться в качестве дополнительной терапии к стандартной схеме лечения.
• Пациентам с резистентным к терапии ПТСР рекомендовано назначение #оланзапина** в дозировке 5-20 мг/сут вместе с антидепрессантами СИОЗС или в качестве монотерапии с целью преодолении резистентности [103,104,105,106.].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2).
Комментарии: в настоящее время отсутствует единое определение резистентного к терапии ПТСР, в большинстве исследований нонреспондерами считаются пациенты, которые имеют меньше, чем 70% улучшение по шкале CAPS, получавшие лечение одним или двумя разными СИОЗС в максимально переносимой дозе в течение 8-12 недель. В таких случаях рекомендуется использовать #оланзапин• ** в дозировке 5-20 мг/сут вместе с антидепрессантами СИОЗС или в качестве монотерапии.
• Пациентам с ПТСР при проявлениях в клинической картине эксплозивности и поведенческих расстройств рекомендовано назначение тиаприда (200-300 мг/сут), #хлорпротиксена (15-100 мг/сут), алимемазина (15-80 мг/сут) с целью коррекции поведения [67,68,107,108,109,110,111,112,300,301,310].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: отсутствуют доказательные исследования в отношении тиаприда, алимемазина и #хлорпротиксена. Однако в российской медицинской практике эти препараты традиционно применяются для лечения эксплозивности и поведенческих расстройств, как средства обладающие антиагрессивной (антидисфорической) активностью. Препараты могут назначаться в качестве дополнения к стандартной схеме лечения.
• Пациентам с ПТСР рекомендуется проводить терапию длительностью около года после наступления терапевтического эффекта от применяемой терапии с целью стабилизации эффекта и профилактики рецидивов. Комбинация препаратов и дозировки на различных этапах лечения определяются индивидуально в зависимости от состояния пациента и динамики терапии, для оценки состояния в динамике можно дополнительно использовать соответствующие психометрические инструменты [51].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• В случае отсутствия достаточного эффекта психофармакотерапии, рекомендуется удостовериться в том, что препарат был использован в максимальной терапевтической дозе и в должном комплаенсе пациента с целью подтверждения факта недостаточного терапевтического ответа на конкретный препарат [113,114].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4).
Комментарии: при неэффективности первого курса терапии в первую очередь необходимо удостовериться в комплаентности пациента, так как нарушение режима приема препарата является причиной формирования резистентности к лечению в значительной части случаев. Нарушения режима терапии могут быть связаны с наличием побочных эффектов, слабой включенностью пациента в ход терапии, низкой мотивацией, ощущением отсутствия эффекта от лечения (особенно характерно при приеме антидепрессантов, эффект которых отсрочен). Для повышения комплаентности следует провести с пациентом психообразовательную беседу, обговорив возможные побочные эффекты, необходимость регулярного приема препаратов, постепенность развития терапевтического эффекта антидепрессантов. Положительную роль играет ведение дневника приема лекарств или телефонное приложение с напоминанием.
• У пациентов с ПТСР при применении психотропных препаратов (N06A антидепрессанты, N05B анксиолитики, N05C снотворные и седативные средства, N05A антипсихотические средства) рекомендуется оценивать следующие возможные побочные эффекты психофармакотерапии: седация, сонливость, заторможенность, задержка мочеиспускания, запоры или поносы, тошнота, головные боли, головокружение, нарушение координации, нарушение концентрации внимания, нарушение памяти, формирование зависимости и толерантности к препаратам и др. в рамках персонализированного подхода с целью снижения вероятности развития побочных эффектов и осложнений от проводимой терапии [51].
Комментарии: в то же время адекватные дозировки и назначения лекарств строго по показаниям значительно снижают риск проявления побочных эффектов.
При применении неселективных ингибиторов обратного захвата моноаминов необходим также регулярный контроль АД и ЭКГ, при применении антипсихотических средств контроль за признаками метаболического синдрома, прежде всего веса.
• Пациентам с ПТСР при применении психофармакологических препаратов рекомендована оценка эффективности и переносимости терапии, которая проводится на 7-14-28-й дни психофармакотерапии и далее 1 раз в 4 недели до окончания курса лечения с целью своевременной коррекции проводимого лечения [51].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Исследование эффективности применения психотерапии в лечении ПТСР началось практически сразу после его выделения в самостоятельную нозологию, поэтому среди более 300 проведенных РКИ в более половине протоколов изучался тот или иной метод психотерапии. На сегодняшний день существует большая доказательная база эффективности применения психотерапии при данной патологии [115,116,117,118].
В одном из последних зонтичных мета-анализов, оценивающем эффективность лечения психических расстройств, в отношении ПТСР (в отличие от других психических нарушений) был показан средний размер эффекта в отношении когнитивно-поведенческой психотерапии (КПТ) ПТСР по сравнению со стандартной терапией, а также средний размер эффекта при фармакотерапии ПТСР с использованием венлафаксина и СИОЗС. В отношении длительности сохранения эффекта психотерапия оказалась более эффективной, чем фармакотерапия [119]. Большое количество источников, показывающих эффективность КПТ, связана скорее с возможностью в рамках научных исследований воспроизводить определенные техники, а не с безусловным приоритетом этого метода для пациентов с посттравматическим стрессовым расстройством.
Другие методы психотерапии, имеющие на сегодняшний день меньшую доказательную базу, могут быть не менее, а возможно в определенных случаях более эффективными, чем КПТ [120,121]. Однако необходимо помнить, что дизайн доказательных исследований в психотерапии достаточно сложен и клиническая практика по многим параметрам отличается от научного эксперимента. При выборе того или иного метода на практике стоит учитывать особенности травматизации пациента с ПТСР, клинические, индивидуально-психологические характеристики и мотивацию пациента, доступность того или иного метода психотерапии [122]. Противопоказания к психотерапевтическому лечению [1]:
1) пациенты со страхом перед самораскрытием и преобладанием отрицания в комплексе используемых механизмов психологической защиты;
2) пациенты с недостаточной мотивацией к изменениям очевидной вторичной выгодой от болезни;
3) пациенты с низкой интерперсональной сенситивностью;
4) пациенты, которые не смогут в регулярно посещать сеансы психотерапии;
5) пациенты, которые не будут участвовать в процессе активной вербализации и слушания в индивидуальной и групповой психотерапии;
6) пациенты, чьи характерологические особенности не позволят им конструктивно работать в индивидуальной и групповой психотерапии и извлекать из этой работы пользу (которые постоянно отыгрывают свои эмоции вовне в качестве защитной реакции, а не наблюдают за своим психологическим состоянием; или пациенты с серьезным негативизмом или ригидностью);
7) пациенты в состоянии алкогольного или наркотического опьянения;
8) пациенты в остром психотическом состоянии.
• Пациентам с ПТСР рекомендовано использовать различные виды психотерапии в комбинации с психофармакотерапией или самостоятельно с целью скорейшего преодоления последствий психической травмы, снижения тревоги, напряжения, коррекции мышления, эмоционального состояния [15,116,117,118].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1).
• Пациентам с ПТСР в качестве методов с наибольшей доказательной базой оценки эффективности рекомендовано применение когнитивно-поведенческой психотерапии, сфокусированной на травме (ТФ-КПТ), в. т.ч. ее отдельные варианты, такие как когнитивная психотерапия, когнитивно-процессуальная психотерапия, когнитивная психотерапия, КПТ с пролонгированной экспозицией, нарративная экспозиционная психотерапия, а также десенсибилизация и переработка психической травмы движениями глаз (ДПДГ) [123,124,125,126,127,129].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1).
• Пациентам с ПТСР рекомендовано проводить психообразование в отношении причин, характерных симптомов, динамики, терапии, прогноза заболевания с целью снижения тревоги, повышения комплаентности и мотивации на психотерапевтическое лечение [1]
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
• Пациентам с ПТСР рекомендовано использование когнитивной психотерапии длительностью 15-20 сессий, которые проводятся еженедельно индивидуально и/или в группе для модификация пессимистических и катастрофических оценок и воспоминаний, связанных с психотравмой, с целью преодоления поведенческих и когнитивных паттернов, поддерживающих избегание и препятствующих нормальному повседневному функционированию [130,131].
Уровень убедительности рекомендаций А (уровень достоверности доказательств -2).
Комментарии: основная задача терапии - модификация пессимистических и катастрофических оценок и воспоминаний, связанных с психотравмой, с целью преодоления поведенческих и когнитивных паттернов, поддерживающих избегание и препятствующих нормальному повседневному функционированию. Пациент под руководством психотерапевта обучается идентификации внутренних и внешних стимулов, а также специфических триггеров, поддерживающих симптомы ПТСР. С целью уменьшения выраженности интрузий проводится тщательная оценка воспоминаний и интегрирование травматического опыта. Для работы с дисфункциональными мыслями, связанными с оценкой травмы и глубинными убеждениями, поддерживающими ощущения постоянной угрозы, рекомендован сократовский диалог.
Дополнительной мишенью являются дисфункциональные когнитивные и поведенческие паттерны, которые блокируют адаптивные копинг-стратегии и восстановление последовательных воспоминаний о травматическом событии, к примеру, руминации, поиск безопасности, подавление мыслей.
• Пациентам с ПТСР рекомендовано использование когнитивно-процессуальной психотерапии (12 сессий) с целью преодоления избегания, связанного с травматическим опытом, его новой концептуализации и обучения навыкам проблемно-решающего поведения [132,133,134].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2).
Комментарии: метод показал свою эффективность в редукции симптомов ПТСР в работе с разными видами травматических воздействий, включая природные катастрофы, жестокое обращение с детьми, участие в боевых действиях, изнасилование, стандартный протокол включает 12 сессий.
Основная цель - это преодоление избегания, связанного с травматическим опытом, его новая концептуализация и обучение навыкам проблемно-решающего поведения. Для этого используется психообразование, ведение дневника автоматических мыслей, выявление дезадаптивных мыслей, поддерживающих симптомы ПТСР, сократовский диалог, направлен на изменение отношения к травматическому опыту, к примеру, преодоление самообвинения. На заключительном этапе совершенствуются навыки оценки и корректировки убеждений, связанных с травматическим событием, а также закрепляются адаптивные когнитивные стратегии в отношении вопросов безопасности, доверия, власти, контроля, уважения и близости, тех сфер, которые могли быть затронуты травматическим опытом, основной задачей становится улучшение повседневного функционирования и качества жизни пациента.
• Пациентам с ПТСР рекомендовано использование методики биообратной связи - 10 сеансов с целью снижения тревоги и напряжения, обучения навыкам саморегуляции и для снижения уровня напряжения [135,136,137,138,139].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2).
• Пациентам с ПТСР рекомендовано использование индивидуальной когнитивноповеденческой психотерапии с пролонгированной экспозицией - 15-20 сеансов с целью повышения переносимости неприятных стимулов, связанных с травматическим опытом, обучения пациентов постепенно соприкоснуться к чувствам, воспоминаниям и ситуациям, связанных с травмой [140,141,142,143,144,145,146,147,148].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1).
Комментарии: основная цель этого метода повысить переносимость неприятных стимулов, связанных с травматическим опытом, она направлена на обучение пациентов постепенно соприкоснуться к чувствам, воспоминаниям и ситуациям, связанных с травмой. Основной задачей является обучение, что триггеры и воспоминания являются безопасными и переносимыми и их не стоит избегать. Длительность терапии составляет около 3 месяцев с еженедельными сессиями от 60 до 120 минут, всего проводится от 8 до 15 сессий, в ряде случаев рекомендовано от 15 до 20. В начале терапии врач-психотерапевт описывает план лечения и валидирует травматический опыт пациента, затем проводится обучение навыкам совладания с тревогой и дыхательным упражнениям. После этого проводится собственно экспозиция, для ее успешного проведения должен быть сформирован терапевтический альянс и атмосфера безопасности, где в условиях эмоциональной поддержки возможно столкновение с очень пугающими стимулами. Экспозиция может проводиться в воображении, или в качестве домашнего задания in vivo, в настоящее время активно используются программы виртуальной реальности (ВР) для проведения экспозиции. При проведении ВР экспозиции длительность сессии составляет 45-60 минут, каждая сцена повторяется до тех, пока уровень дистресса не снизится вдвое по сравнению с первым предъявлением. Следующая сцена используется после того, как пациент подтвердит свою готовность, задача терапии сделать дискомфорт переносимым. Темп психотерапии определяется состоянием и индивидуальными особенностями пациента [147,148].
• Пациентам с ПТСР рекомендовано использование индивидуальной нарративной экспозиционной терапии продолжительностью занимает от 4 до 10 сессий для проработки травматических переживаний [149,150,151,152,153].
• Пациентам с ПТСР рекомендовано использование индивидуальной диалектической бихевиоральной терапии (ДБТ), особенно в случаях длительной или множественной травматизации, количество сессий составляет 40-50, с целью формирования альтернативной оценки травматического опыта [154].
Уровень убедительности рекомендаций A (уровень достоверности доказательств 2).
эффективности, экспозиция и предотвращение ответа, противоположное поведение, валидация, самопринятие.
• Пациентам с ПТСР рекомендовано использование «Десенсибилизации и переработки движениями глаз» (ДПДГ), длительностью 6-12 сессий для переработки травматического опыта [155,156,157,158,159,160].
Уровень убедительности рекомендаций A (уровень достоверности доказательств 2).
Комментарии: «Десенсибилизации и переработки движениями глаз» (ДПДГ) - метод конфронтации с травматическим опытом, с применением направленной билатеральной стимуляции (посредством ритмичных движений глазами) с одновременным образным представлением травматического события. Движения глаз и другие формы стимуляции двойного фокуса внимания, помимо глазных движений возможно использование звуковой стимуляции или постукивание по различным частям тела, обеспечивает одновременную десенсибилизацию и когнитивное переструктурирование, а также интеграцию травматических воспоминаний и уменьшение выраженности симптомов ПТСР. Это метод индивидуальной психотерапии длительностью 6-12 сессий, которые могут проводиться последовательно каждый день. Ф. Шапиро - автор метода основывается на том, что эмоциональная травма может нарушить работу системы переработки информации, поэтому она будет сохраняться в форме, обусловленной травматическим переживанием, и способствует формированию интрузионных симптомов посттравматического синдрома. Движения глаз (могут быть и другие альтернативные раздражители), используемые при ДПДГ, активируют информационно-перерабатывающую систему и восстанавливают ее равновесие. Психотерапия состоит из 8 последовательных фаз: 1. Сбор анамнеза, 2. Подготовка, 3. Оценка, 4. Десенсибилизация, 5. Инсталляция, 6. сканирование тела, 7. Завершение, 8. Повторная оценка.
В случае выявления у пациентов с ПТСР коморбидных психических расстройств в их лечении должны использоваться соответствующие методы психотерапии.
• Пациентам с ПР, особенно с резистентными формами рекомендуется применение методов транскраниальной магнитной стимуляции с целью стабилизации состояния [161].
Уровень убедительности рекомендаций B (уровень достоверности доказательств 2) Комментарии: у пациентов с недостаточным ответом на лекарственную терапию транскраниальная магнитная стимуляция может применяться в качестве третьей линии терапии (в соответствии с Приказом МЗ РФ № 103н от 28.02.2019 г.)
• Пациентам с ПТСР рекомендуется использовать реабилитационные мероприятия с целью укорочения временной утраты трудоспособности пациентов, ранней социализации в обществе, улучшения качества жизни [162,163,164,165,166,167,168,169]. Уровень убедительности рекомендаций А (уровень достоверности доказательств 1).
• Пациентам с ПТСР рекомендовано проведение медико-психологической реабилитации для коррекции остаточной психопатологической симптоматики, сокращения сроков социально-трудового восстановления, дестигматизации [170].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 5).
Комментарии: Реабилитационные мероприятия направлены на формирование или восстановление недостаточных или утраченных во время болезни когнитивных, мотивационных, эмоциональных, адаптационных ресурсов личности. Более эффективно их осуществлять полипрофессиональной бригадой, куда входят врач-психиатр, психотерапевт, медицинский психолог, специалист по социальной работе.
Проводится психообразование, когнитивно-поведенческая психотерапия, социоцентрированные и психоцентрированные суппортивные психотерапевтические методы, включая интервенции, направленные на поддержание комплаентности. Психотерапия и реабилитационные мероприятия могут проводиться в индивидуальной, групповой или семейной формах, 15-20 процедур. •
• Пациентам с ПТСР рекомендуется проводить ранее психологическое вмешательство (клиническим психологом и/или врачом-психотерапевтом) в отделении интенсивной терапии с целью снижения риска развития ПТСР, тревожных, депрессивных расстройств [171].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 3).
Комментарии: Раннее психологическое вмешательство в отделении интенсивной терапии может снизить риск развития посттравматического стрессового расстройства, тревоги и депрессии, которое может манифестировать в течение 12 месяцев после выписки из ОРИТ.
• Пациентам с ПТСР рекомендовано проведение психосоциальной реабилитации для нормализации жизнедеятельности, улучшения социального функционирования (в т.ч. и семейного), повышения качества жизни [172,304].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - 2).
Комментарии: применяется семейная, социально-психологическая, профессиональная суппортивная психотерапия и/или клинико-психологическая коррекция, проводятся клинико-психологические и психосоциальные тренинги, семейное клиникопсихологическое консультирование, клинико-психологическая адаптация, 15-20 процедур. Мероприятия могут проводится в индивидуальной и групповой формах. Целесообразно осуществлять индивидуально-психологическую адаптацию существующих программ клинико-психологической реабилитации с учетом персонализированного подхода для конкретного пациента. •
• Пациентам с ПТСР рекомендуется начинать раннее выполнение комплекса лечебной физической культуры (ЛФК), выполнение физических упражнений и дозированных физических нагрузок для повышения функциональной пластичности головного мозга [164,165,166,167,168,169,170,171,172,173,174,175,176].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1).
Комментарии: отмечено положительное влияние физических упражнений и физической активности на тяжесть симптомов ПТСР - снижение симптомов депрессии и тревоги, плохого качества сна, снижение злоупотребления психоактивными веществами, повышение качества жизни.
Рекомендованы комбинированные упражнения (тренировки с отягощениями, аэробные упражнения, силовые упражнения, традиционная оздоровительная гимнастика), проводимые в течение 12 недель, три раза в неделю в течение 30-60 минут на процедуру.
Физические упражнения. Сочетают дыхание с различными движениями, увеличивающими экскурсии грудной клетки. Дыхание сочетают с боковыми наклонами и поворотами туловища, максимальным использованием вспомогательной дыхательной мускулатуры, сопротивлением дыханию, упражнениями на расслабление мышц плечевого пояса, рук, туловища, (маховые движения для рук, наклоны туловища вперед, произнесение жужжащих, свистящих и шипящих звуков и др.). Занятия продолжительностью 15-20 мин проводят 2-3 раза в неделю на протяжении не менее 4 нед.
Дыхательная гимнастика. Выдох с сопротивлением. После достаточно глубокого вдоха следует как можно медленнее выдыхать через трубочку в воду. Упражнение повторяют 4-5 раз в день по 10-15 мин.
Диафрагмальное дыхание. Исходное положение - лежа на спине. На счет 1-2-3 сделать мощный, длительный, глубокий выдох с вовлечением мышц брюшного пресса (при этом живот нужно сильно втянуть), на счет 4 - сделать диафрагмальный вдох, предельно выпячивая живот. Затем, быстро сократив мышцы живота и глухо покашлять. Упражнение выполняют лежа, сидя, стоя, во время занятий бегом или ходьбой.
• Пациентам с ПТСР рекомендована ритмическая транскраниальная магнитная стимуляция (рТМС) для купирования корковых очагов возбуждения [177,178,179,180,181,182,183].
Уровень убедительности рекомендаций - А (уровень достоверности доказательств - 2).
Комментарии: применяют повторяющуюся ритмическую транскраниальную магнитную стимуляцию (рТМС) с частотой 20 Гц правой или левой дорсолатеральной префронтальной коры, 1600 импульсов за процедуру (40 серий по 2 секунды с интервалом между сериями 28 секунд). Курс - 10 процедур. Наблюдается уменьшение симптомов ПТСР, значительное улучшение настроения после рТМС левой дорсолатеральной префронтальной коры и значительное снижение тревожности после рТМС правой дорсолатеральной префронтальной коры. •
• Пациентам с ПТСР рекомендованы технологии БОС-терапии с целью обучения саморегуляции головного мозга, без использования внешней стимуляции [162,163,184,185,186,187,188].
Уровень убедительности рекомендаций - А (уровень достоверности доказательств - 1).
Комментарии: использование неинвазивной формы нейробиоуправления (биологическая обратная связь - БОС-терапия), независимо от типа нейровизуализации с помощью методов электроэнцефалографии (ЭЭГ) и функциональной магнитно-резонансной томографии (фМРТ) в реальном времени) с целью обучения саморегуляции головного мозга, без использования внешней стимуляции. Нейробиоуправление включает в себя интерфейс мозг-компьютер, который обеспечивает обратную связь в режиме реального времени об активности головного мозга, которую пациенты учатся регулировать, используя парадигму «замкнутого цикла». Нейронный сигнал возвращается к человеку в виде слухового или визуального сигнала. Терапию проводят ежедневно, длительность процедуры 15-20 мин, на курс -10-12 процедур.
• Пациентам с ПТСР рекомендована транскраниальная терапия постоянным электрическим током для коррекции когнитивных и эмоциональных нарушений [189,190]. Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2).
Комментарии: транскраниальное воздействие (гальванизация, микрополяризация) постоянным непрерывным электрическим током изменяет возбудимость коры через подпороговую модуляцию потенциалов мембран покоящихся нейронов с использованием слабого (1-2 мА) постоянного электрического тока. Стимуляцию рекомендуют проводить ежедневно, в течение 20-30 минут, на курс 10-15 процедур.
• Пациентам с ПТСР рекомендована аудиовизуальная полисенсорная релаксация (неселективная фототерапия) для активации экстраокулярной фотонейроэндокринной системы и восстановления подкорковой активности головного мозга [191,192,193,194,305]. Уровень убедительности рекомендаций - В (уровень достоверности доказательств - 2).
Комментарии: проводят облучение лица оптическим излучением в непрерывном режиме, продолжительность -10 мин, ежедневно; курс - 7-10 процедур. •
• Пациентам с ПТСР рекомендовано воздействие излучением видимого диапазона для изменения адаптивно-поведенческого статуса организма и снижения уровня депрессии [194].
Уровень убедительности рекомендаций - А (уровень достоверности доказательств - 2).
Комментарии: используют окулярный метод воздействия красным (длина волны 0,628 мкм) излучением на орган зрения в непрерывном режиме по стабильной методике. Продолжительность процедуры - 30 мин, 2раза в неделю, курс - 15 процедур.
• Пациентам с ПТСР рекомендовано воздействие излучением видимого диапазона для стабилизации эмоционального состояния и повышения общего тонуса [195,196].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2).
Комментарии: на курс рекомендовано 4 недели ежедневного применения яркого белого света (освещенность - 10 000 люкс) в течение 30 минут в день.
• Пациентам с ПТСР рекомендована гидротерапия для коррекции астено- невротического и иммуносупрессивного синдромов [197,198].
Уровень убедительности рекомендаций - В (уровень достоверности доказательств - 3).
Комментарии: Ванны пресные лечебные. Проводят при температуре 38С, ежедневно или через день по 10 15 мин, курс- 10-18 процедур. Повторный курс через 1-2 мес.
Ванны ароматические лечебные. Применяют различные экстракты. Продолжительность процедур 10-15 мин для хвойных, 8-10 мин - для скипидарных ванн, ежедневно, курс - 10 процедур.
Ванны контрастные лечебные. Проводятся с поочередным погружением в воду с температурой 38-42С (2-3 мин) и 15-25С (1 мин, в т.ч. с целью тонизации нервной системы последнее пребывание в данной процедуре), 3-6 переходов, курс - 8-10 процедур.
Душ лечебный. Применяют нисходящие души - дождевой, игольчатый души холодной (18-20) и горячей (40-42) температуры среднего давления назначают по 3-7 мин; возможно применение этих душей с чередованием подачи холодной и горячей воды (15:30 с соответственно); струевые души (Шарко и шотландский с давлением 150-250 кПа, а также циркулярный - 100-150 кПа) той же температуры, назначают по 3-5 мин, курс - 810 процедур.
• Пациентам с ПТСР рекомендована терапия с применением технологий виртуальной реальности с целью повышения устойчивости к восприятию психотравмирующих стимулов [199,200,201,202].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1).
Комментарии: виртуальная реальность позволяет вовлекать пациентов в мультисенсорные виртуальные среды (особенно в варианте интерактивной виртуальной реальности в сочетании с физическими нагрузками), специально адаптированные к раздражителям, которых они опасаются, индивидуальным и контролируемым образом, что приводит к более активному участию пациента и применяется в рамках комбинированной игровой психотерапии и экспозиционной терапии. Данный метод дает возможность проводить коррекцию восприятия пациентом психотравмирующих стимулов. Процедуры проводят ежедневно или через день, на курс 10-15 процедур продолжительностью 15-25 минут.
• Пациентам с ПТСР рекомендуется применение технологий дистанционной реабилитации с целью повышения доступности реабилитационных мероприятий [203,204,205].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1).
Комментарии: используются технологии когнитивно-поведенческой терапии, нейрокогнитивного обучения через Интернет. Модули для терапии могут быть доступны онлайн через компьютер или через приложение для смартфона или планшета. Продолжительность рекомендованного курса - 8-10 процедур. •
• Пациентам с ПТСР рекомендовано санаторно-курортное лечение для восстановления баланса тормозных и активирующих процессов в коре головного мозга [206,207,306].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - 4).
Комментарии: Санаторно-курортное лечение включает методы аэровоздействия, гелиовоздействия, талассотерапии.
Круглосуточная аэротерапия. Процедуры предусматривают максимально длительное пребывание пациента на свежем воздухе (включая сон в открытых климатопавильонах.
Продолжительность воздействия определяют по холодовой нагрузке при фиксированной ЭЭТ. Для курсового проведения процедур используют умеренный (до 3-4 ч) и интенсивный (до 6-8 ч) режимы воздействия, курс - 10-12 процедур [206,207].
Гелиотерапия. Гелиотерапию проводят по слабому и умеренному режимам, курс -1224 процедуры.
Талассотерапия. Назначают по режиму умеренной (100-140 кДж/м ) или интенсивной (140-180 кДж/м) холодовой нагрузке при температуре воды не ниже 18° и 16 °С соответственно, с вычислением продолжительности купаний по таблице [201,202].
• Пациентам с ПТСР рекомендована рефлексотерапия при заболеваниях центральной нервной системы для купирования устойчивого возбуждения [208,209,210,211,212,213].
Уровень убедительности рекомендаций - А (уровень достоверности доказательств - 1).
Комментарии: применяют методы классической акупунктуры в комбинации с аурикулярной и поверхностной рефлексотерапией. Воздействие выполняют по тормозному методу, начинают с использования только общих точек, с постепенным включением местных точек. При отсутствии эффекта применяют тормозной метод на больной стороне и возбуждающий - на здоровой. Продолжительность курса - 8-12 процедур.
Выделяют первичные и вторичные меры профилактики в отношении ПТСР. Первичные профилактические меры осуществляются в период, предшествующий возможному воздействию травмирующего фактора, то есть до того, как человек пережил травмирующее событие. Вторичные профилактические меры предполагают осуществление в период, следующий непосредственно за воздействием травмирующего фактора, то есть реализовываются в максимально приближенные сроки с момента травматического переживания и в течение первых трех месяцев после пережитого травматического события (ранние интервенции).
• Среди населения рекомендуется проводить первичные профилактические мероприятия с целью снижения риска ПТСР [214,215,216,217,218,219,220,221,222,223]. Уровень убедительности рекомендаций А (уровень достоверности доказательств 2).
Комментарии: Меры первичной профилактики включают реализацию мероприятий, предшествующих появлению в жизни человека возможного травмирующего опыта. Специфической профилактики, позволяющей предотвратить развитие ПТСР, не существует. Профилактика ПТСР заключается во внедрении принципов здорового образа жизни, мероприятий, направленных на поддержание психического здоровья среди населения, ограничение употребления алкоголя и психоактивных веществ.
а) Непсихологические и немедикаментозные профилактические мероприятия для взрослых.
В области психического здоровья в отечественной практике выстраивание системы профилактики принимает форму психологического просвещения населения.
Психологическое просвещение является активной формой психологической профилактики, основными задачами которой являются:
- расширение кругозора в области психологического знания о психическом здоровье и психологическом благополучии;
- формирование знаний об особенностях эмоциональных состояний и механизмах переживания травматического опыта, критериях необходимости обращения за медицинской и психологической помощью;
- внедрение представлений о ценности психологической гигиены, физической [224,225], социальной [217,218,226] и когнитивной активности [219,220], которые снижают риск развития коморбидных для травматического опыта состояний;
- формирование идей ценности физической активности, которая напрямую связана с нейробиологическими механизмами влияния травматического опыта.
б) Предварительная подготовка к потенциально травматическому опыту (preincident preparedness)
В отношении специалистов, которые, в силу своей профессиональной деятельности, будут подвержены воздействию факторов травматического стресса (специалисты экстремального профиля и сотрудники служб оперативного реагирования: пожарные, спасатели, врачи скорой помощи, военнослужащие и др.) могут быть реализованы меры психологической профилактики, включающие проведение обучающих мероприятий, направленных на:
- информирование об особенностях и закономерностях реагирования на события и условия профессиональной деятельности и ситуаций, выходящих за пределы нормального;
- формирование навыков саморегуляции, в том числе с использованием метода биологически обратной связи [221], контроля и управления вниманием [222,226].
Низкий уровень доказательности связан с минимально доступным количеством проведенных исследований.
• В отношении лиц, столкнувшихся с чрезвычайным, катастрофическим стрессом, рекомендуется проводить вторичные профилактические мероприятия с целью снижения риска ПТСР [224,225,226,227].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: Меры вторичной профилактики могут быть реализованы после воздействия травмирующего фактора (наступления травмирующего события), отвечающего критериям, потенциально влекущим формирование ПТСР (внезапность, субъективно переживаемая угроза жизни, утрата). В отечественной практике вторичную профилактику условно можно обозначить двумя направлениями частично взаимосвязанными друг с другом содержанием и являющимися при этом универсальными рекомендациями для переживших травматическое событие: экстренная психологическая помощь и психологическое просвещение. Экстренная психологическая помощь (ЭПП) включает в себя также информационно-психологическую поддержку, индивидуальную. психологическую помощь.
Экстренная психологическая помощь (Emergency psychological aid) - целостная система мероприятий, направленных на оптимизацию актуального психического состояния, включающая в себя как отдельные специальные методы психологического воздействия, так и организацию особой среды, которая помогает в снижении интенсивности воздействия травматического события на человека. ЭПП может быть оказана человеку во времени максимально приближенно от момента воздействия травмирующего события.
Задачи такого вида психологической помощи включают в себя удовлетворение актуальных потребностей человека (информация, социальная поддержка и т.д.), в том числе переживание травматического опыта, а в качестве цели ставит сохранение психологических и физических ресурсов человека, переживающего травматическое событие [224,225].
Профилактическая значимость ЭПП в отношении отсроченных последствий травматической ситуации основывается на представлении об острых стрессовых реакциях, которые характеризуются дезориентированностью, снижением когнитивных функций, разнообразными эмоциональными состояниями. К таким состояниям относятся агрессивные реакции, истероидные реакции, реакции апатии, страха, двигательного возбуждения и тревожные реакции. Эти реакции являются энергозатратными, приводящими к нервно-психическому истощению, негативно влияющими на социальную адаптацию, а также в отсроченной перспективе вызывающими негативные переживания относительно себя [226]. Дополнительно оптимизация состояния оказывает положительное влияние на восприимчивость к информационно-психологической поддержке и индивидуальной психологической помощи.
В зависимости от индивидуальных особенностей проявления переживания и реакции на травматический опыт, специалистом может быть выбрана реализуемая форма оказания ЭПП [227]. •
• В отношении лиц, столкнувшихся с чрезвычайным, катастрофическим стрессом, рекомендуется профилактические мероприятия в виде информационнопсихологической поддержки с целью снижения риска ПТСР [216,218,224,225,226,227].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: информационно-психологическая поддержка (ИнфПП) - это форма работы, направленная на информирование об особенностях психического состояния и возможной динамике его изменения, предоставляемая адаптировано актуальному эмоциональному состоянию человека, должна быть предоставлена людям, столкнувшимся стравматической ситуацией, в короткие сроки и непосредственно после травматического события, и осуществляться с учетом особенностей психологического состояния на этом этапе (эмоциональные состояния, особенности когнитивных функций, которые вызваны ситуацией травматического стресса). ИнфПП выступает в качестве способа удовлетворения депривированной потребности в информации о ситуации, направлена на формирование картины состояния, в котором находится человек, этапах и сроков его прохождения. ИнфПП косвенно влияет на интенсивность переживаний человека, формирует навыки саморегуляции, а также приводит к нестигматизированному отношению к собственному состоянию.
• Лицам, столкнувшимся с чрезвычайным, катастрофическим стрессом, рекомендуется оказывать индивидуальную психологическую помощь с целью снижения риска ПТСР [216,218, 219,220, 228, 229].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: индивидуальная психологическая помощь (ИПП) представляет собой форму работы, направленную на актуализацию личностных ресурсов, принятие сложившейся ситуации, поиск и актуализацию стратегий совладания, регуляцию актуального психического состояния. Одним из инструментов ЭПП является фасилитация эмоционального отреагирования человека относительно произошедшего травматического события. Номинация эмоционального состояния, которая происходит в ходе оказания ЭПП, позволяет снизить влияние травматических переживаний на состояние человека непосредственно после произошедшего, актуализировать ресурсы, необходимые для совладания со сложившейся ситуацией [228].
Также сохранение социальной активности, выстраивание сети социальной поддержки и актуализация социальных связей может быть обоснованной профилактической практикой для людей, переживающих травматическое событие, особенно в контексте изменения базовых позитивных убеждений в отношении мира и окружения. Обнаружены свидетельства о положительном влиянии социальной поддержки, в том числе и в виде отношений с близкими, на способность человека справляться с травматической ситуацией [216,217,218].
Отмечается профилактическая эффективность когнитивной активности в отношении симптомов повторного переживания травмирующего события: один из часто встречающихся симптомов переживания травмирующего события - это так называемые интрузии, т.е. повторные навязчивые воспоминания, образы о событии. Проводились исследования, основанные на предположении, что вмешательство в работу системы визуальной обработки информации во время острой фазы переживания травматического события, может уменьшить навязчивые воспоминания в дальнейшем [219,220]. Так, например, в одном из исследований, экспериментальной группе пациентов, пережившимтравматическое событие и находящимся в лечебном учреждении непосредственно после события, предлагалась игра «Тетрис». Результаты показали, что у экспериментальной группы наблюдалось меньшее количество навязчивых воспоминаний в дальнейшем, чем у контрольной группы [229].
Низкий уровень доказательности связан с минимально доступным количеством проведенных исследований.
• Для лиц, столкнувшихся с чрезвычайным, катастрофическим стрессом, рекомендуется организовывать психологическое просвещение с целью снижения риска ПТСР [230,232,233,234,235].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: психологическое просвещение может быть реализовано психологом в форме индивидуального информирования человека, пережившего травмирующее событие о распространенных реакциях, которые обычно следуют за травмой, об особенностях его психического состояния, возможных последствиях и динамике проявлений симптомов переживания травмы. С целью формирования представлений о внутренней картине и нормальном течении процесса переживания, навыков совладания с некоторыми возможными симптомами. Важным вторичным результатом данного мероприятия будет являться возможное снижение уровня субъективной стигматизации. А также способствование своевременному обращению за медицинской или психологической помощью и следованию рекомендованному лечению [230].
Вместе с тем в клинической практике существует термин - психообразование [231], который включает схожие задачи, но реализуется во взаимодействии врача и пациента [232,233,234].
Низкий уровень доказательности. Практически не влияет на тяжесть ПТСР. •
• В отношении лиц, столкнувшихся с чрезвычайным, катастрофическим стрессом, рекомендуется проводить психологические интервенции с целью снижения риска ПТСР [224,225,226,227].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: Одной из самых сложных задач является выявление людей, нуждающихся в помощи, потому что взаимосвязь между острыми и хроническими стрессовыми реакциями сложна и обуславливается множеством факторов, которые не могут быть с точностью проиндексированы в острой фазе. Проблемы, вызванные переживанием боли, потерей дохода, прерыванием трудовой деятельности или смертью близкого, общее социальное неблагополучие, которое часто сопровождает травмирующее событие, могут отвлечь человека от предложения провести интервенцию. Лишь небольшая часть остро травмированных людей на самом деле принимает предложения о лечении [235]. В связи с этим особо важное значение имеет необходимость постоянного мониторинга некоторых подгрупп после травмы вместо того, чтобы делать акцент на раннем вмешательстве. Тем не менее существует несколько подходов, принятых эффективными на ранних этапах вмешательства.
Одним из подходов выявления групп, подвергшихся воздействию травмирующего события, может быть метод клинической беседы, акцентирующий внимание на психологических аспектах заболевания, в том числе на субъективном переживании дистресса, внутренней картине болезни, имеющихся психологических ресурсах и индивидуально-психологических механизмах, лежащих в основе развития симптомов расстройства [236].
Результатом клинической беседы становится выявление симптомов расстройств адаптации и сфер их проявления [236]. В зависимости от чего психологом может быть выбрана стратегия и форма психологической коррекции.
• В дополнение к основным лечебно-реабилитационным принципам оказания помощи пострадавшим в длительной чрезвычайной ситуации при организации помощи пациентам с ПТСР рекомендуется также реализовывать следующие принципы [264,265].
1. Принцип раннего выявления психических расстройств;
2. Принцип доступности психолого-психиатрической помощи;
3. Принцип комплексности в оказании медико-психологической помощи;
4. Принцип полипрофессионального подхода в оказании помощи;
5. Принцип мобилизации собственных копинг-стратегий;
6. Принцип динамического сопровождения;
7. Принцип поддержки семьи и сообщества.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5). Комментарии:
1. Принцип раннего выявления психических расстройств:
Способность оказать своевременную психотерапевтическую и психиатрическую помощь на ранних этапах развития психических нарушений зависит от того, насколько быстро выявляются лица, пострадавшие в ходе чрезвычайной ситуации. Максимально раннее выявление лиц, не только с уже сформировавшимися психическими расстройствами, но и нарушениями субклинического уровня, предотвращает углубление психических расстройств и их хронификацию, способствует профилактике развития социальной дезадаптации. Раннему выявлению также способствует широкое информирование населения о причинах и клинических проявлениях ПТСР, об учреждениях, оказывающих медицинскую и психологическую помощь, о возможностях обращать по телефонам «горячей линии».
2. Принцип доступности медико-психологической помощи:
В условиях чрезвычайной ситуации (ЧС) резко увеличивается число нуждающихся в помощи при ограниченном количестве специалистов, способных оказать необходимую помощь. Целесообразно организовывать «горячие линии». Куда могут обращаться как пациенты, так и специалист, получать психологическую помощи и информацию об организации медицинской и психологической помощи при ПТСР, учреждениях ее оказывающих. При этом помощь должна носить не разовый, а постоянный характер с учетом возможности длительного течения психических расстройств. Наиболее оптимальной представляется организация медико-психиатрической (психиатрической, психотерапевтической, психологической) помощи непосредственно по месту проживания населения, в данном случае на уровне территориальных поликлиник. Также могут быть организованы выездные формы оказания психиатрической, психотерапевтической и психологической помощи.
3. Принцип комплексности в оказании медико-психологической помощи:
- сочетание психофармакотерапии и психотерапевтических методов в зависимости от характера психического расстройства и индивидуальных особенностей личности пациента;
- сочетание целостности и симптоматичности в использовании психотерапевтических вмешательств, т.е. воздействие, с одной стороны, на отреагирование и проработку пережитых психотравмирующих событий, с другой стороны, направленное на устранение отдельных доминирующих психопатологических симптомов;
- привлечение врачей других специальностей для скорейшего выявления и лечения коморбидных соматических нарушений.
4. Принцип полипрофессионального подхода:
Наиболее эффективен полипрофессиональный подход к лечению пациентов с ПТСР. Медико-психологическая (психиатрическая, психотерапевтическая, психологическая) помощи оказывается пострадавшим при участии специалистов разных направлений - врачи общей практики, психотерапевты, психиатры, клинические (медицинские) психологи, социальные работники, медицинские сестры. Для оказания эффективной помощи важно проводить обучение специалистов - медицинских работников как профильных специальностей (психиатров, психотерапевтов, медицинских психологов), так и врачей других специальностей. Это позволяет осуществить комплексный подход в решении проблем пациентов, имеющих психические расстройства и длительное время находившихся в условиях ЧС.
5. Принцип мобилизации копинг-стратегий:
Основная цель психотерапии лиц с ПТСР, длительное время находившихся в условиях ЧС, заключается в восстановлении удовлетворительного уровня функционирования. Для этого необходимы некоторые дополнительные ресурсы «Я» или более гибкие эмоциональные, когнитивные и поведенческие реакции, позволяющие справляться с имеющимися последствиями психических травм и будущими стрессами. Важной составляющей в преодолении пережитых психотравмирующих событий являются убеждения и верования пациентов. Психотерапия и психологическая коррекция способствуют переосмыслению произошедшего и формирует основу для адаптивного разрешения психотравмирующей ситуации.
6. Принцип динамического сопровождения:
Очень часто пациенты с ПТСР прекращают посещение врача и/или прием медикаментов после некоторого улучшения состояния, что влечет за собой обострение психопатологической симптоматики и ухудшение состояния.
Как следствие этого у пациентов появляется разочарование в проводимом лечении и снижается доверие к лечащему врачу. При организации психотерапевтической помощи на уровне первичного медицинского звена появляется возможность наблюдения за состоянием пациента в период посещения им поликлиники или во время патронажного медсестринского обхода.
7. Поддержка семьи и сообщества:
Выработка и обсуждение с близкими родственниками конкретных рекомендаций по тактике поведения с пациентами (проведение больше времени с пациентами, вовлечение их в общие семейные мероприятия, привлечение к совместной трудовой деятельности) помогает родственникам осознанно относиться к проблемам пациента и лучше организовать процесс взаимодействия. Вовлечение родственников в процесс оказания помощи пациентам, пережившим тяжелые психические травмы, значительно снижает социальную изоляцию пациентов, оптимизирует и ускоряет процесс социальной реабилитации пациентов.
Организация помощи пациентам с ПТСР осуществляется в соответствии с Порядком оказания медицинской помощи по профилю «психиатрия».
Большего внимания требует организация оказания помощи при масштабных и длительных ЧС, которые характеризуются большим числом единовременно пострадавших от психотравмирующих факторов и ограниченным числом специалистов, способных оказать медико-психологическую (психиатрическую, психотерапевтическую, психологическую) помощь на профессиональном уровне.
• При масштабных и длительных ЧС рекомендовано учитывать следующие принципы организации эффективной медико-психологической (психиатрической, психотерапевтической, психологической) помощи в целях обеспечения ее доступности и эффективности:
1. Приближенность - развертывание сил и средств для оказания медико-психологической (психиатрической, психотерапевтической, психологической) помощи непосредственно в очаге поражения или вблизи от него;
2. Неотложность - оказание помощи в наиболее ранние сроки для купирования острых психических нарушений и других видов патологии с целью предупреждения их дальнейшего развития;
3. Адекватность - обоснованный выбор методов и средств для эффективного воздействия на «симптомы-» и «синдромы-мишени» с целью коррекции и лечения широкого спектра реакций и состояний;
4. Этапность - оказание помощи пострадавшим на всех этапах эвакуации по назначению;
5. Преемственность - непрерывность и единство методических подходов при проведении лечебно-профилактических мероприятий в очаге поражения, в ближайшие и отдаленные периоды после ЧС с целью купирования психолого-психиатрических последствий ЧС [266].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5). •
• В амбулаторных условиях медицинская помощи пациентам с ПТСР оказывается в кабинете врач-психиатра и (или в психотерапевтическом кабинете и (или в кабинете медико-психологической помощи. При необходимости рекомендовано открытие временных кабинетов неотложной медико-психологической (психиатрической, психотерапевтической, психологической) помощи с целью обеспечения ее доступности и эффективности [267,268,269].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: основой кабинета является полипрофессиональный (бригадный) подход: психиатр - психотерапевт - клинический психолог - социальный работник. В работе кабинета используются следующие принципы:
1. Принцип дестигматизации психиатрической помощи при работе с пострадавшими.
2. Принцип конструктивного сотрудничества.
3. Принцип разумной кооперации.
4. Принцип разумной продолжительности.
• В работе Центров психосоциальной реабилитации (в т.ч. и организованных непосредственно в зоне ЧС или военного конфликта), психотерапевтических центров, центров психического здоровья рекомендовано ориентироваться на этапность лечения и профилактики стрессовых расстройств силами комплексной бригады специалистов: психиатр и/или психотерапевт, клинический психолог, врачи общей практики, социальный работник [270,271].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5). Комментарии:
1. Первый этап включает в себя мероприятия по предотвращению формирования ПТСР:
- обеспечение своевременной помощи населению (выявление случаев, требующих неотложной помощи и направление их в места оказания помощи);
- взаимодействие с другими специалистами, их обучение распознаванию и выявлению случаев острой реакции на стресс, ПТСР, расстройства адаптации с целью направления их к специалистам;
- лечение острой реакции на стресс, ПТСР, расстройств адаптации. Своевременное лечение предупреждает хронификацию болезненных состояний и формирование личностных изменений;
2. Второй этап включает проведение психофармакотерапии и психотерапии ПТСР и расстройств адаптации:
- диагностика ПТСР и расстройств адаптации;
- психофармакотерапия ПТСР и расстройств адаптации;
- психотерапия ПТСР и расстройств адаптации (групповая и индивидуальная терапия)
3. Третий этап состоит из комплекса мероприятий по психосоциальной реабилитации лиц с ПТСР:
- психодиагностика личностных изменений при хроническом ПТСР и расстройстве адаптации;
- психотерапия лиц с изменениями личности при ПТСР.
• При оказании медико-психологической помощи в условиях ЧС рекомендуется соблюдение преемственности в ее оказании по схеме «психолог немедицинского учреждения - медицинский психолог - врач-психотерапевт - врач-психиатр» [272,273].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: необходимо широко информировать психологическое сообщество о необходимости своевременно направлять в медицинские учреждения граждан, нуждающихся в медико-психологической (психиатрической, психотерапевтической, психологической) помощи. Целесообразно проводить обучение среди психологов, информировать их о признаках постстрессовых нарушений, возможностях оказания помощи таким пациентам.
• В условиях ЧС и военных конфликтах может рекомендуется применение модели оказания помощи пациентам с ПТСР на уровне территориальной поликлиники, с активным использованием психотерапевтических кабинетов. У такой модели оказания медико-психологической (психиатрической, психотерапевтической, психологической) помощи пациентам с ПТСР имеется ряд преимуществ:
1. Наличие готового пространства для приема пациентов (в данном случае поликлиника).
2. Преодоление стигматизации по отношению к психиатрической службе, поскольку в организации этой помощи участвует и общемедицинская сеть.
3. Приближение психотерапевтической и психиатрической помощи непосредственно к месту жительства пациентов.
4. Возможность скрининга состояния пациентов в ходе первого контакта для выявления психопатологической симптоматики.
5. Возможность оказания комплексной медико-психиатрической помощи пациентам с ПТСР.
6. Формирование бригадного подхода в оказании помощи пациентам с ПТСР [264,265]. Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: для реализации такой модели требуется активное включение в работу психотерапевтических кабинетов в поликлинике, к которым прикреплен клинический (медицинский) психолог (в случаях, если в поликлинике нет такого кабинета - оперативное его открытие). При этих условиях становится возможным организация системы помощи, когда на каждом этапе маршрутизации специалисты могут адекватно оценить состояние пациента и оказать ему помощь в рамках собственной компетенции.
На первом этапе помощь оказывается врачами общемедицинской сети, когда в ходе первого контакта с пациентом выявляются признаки ПТСР. В случае выявления пациентов с признаком ПТСР, они направляются в кабинет врача-психотерапевта.
На втором этапе, в кабинете врача-психотерапевта, проводится углубленная диагностика состояния пациентов и оказывается специализированная психотерапевтическая помощь пациентам с ПТСР. Кроме того, в кабинетах психотерапии на уровне поликлиник реализуются и мероприятия по профилактике психосоматических и личностных нарушений у лиц, переживших стрессовые расстройства.
Третий этап помощи представлен кабинетом психиатра (различной территориальной и структурной принадлежности), куда направляются пациенты в психотическом состоянии, с грубыми поведенческими и интеллектуально-мнестическими нарушениями, нуждающимися в психофармакотерапии или в стационарной психиатрической помощи.
1. Наличие суицидального риска.
2. Наличие риска формирования злоупотребления ПАВ.
3. Необходимость изоляции от действия стрессового фактора.
4. Значительная выраженность психопатологических нарушений, требующая подбора фармакотерапии в стационаре.
5. Наличие коморбидных психических расстройств, требующих подбора медикаментозной терапии в стационаре.
6. Плохая переносимость медикаментозной терапии.
7. Отсутствие социальной поддержки, близких родственников.
1. Отсутствие суицидального риска.
2. Подбор адекватной и эффективной фармакотерапии.
3. Отсутствие выраженных нежелательных явлений.
4. Снижение уровня проявлений психопатологических нарушений.
5. Стабилизация психического состояния.
6. Стабилизация соматического состояния.
7. Отсутствие риска ухудшения состояния вне медицинского учреждения при отсутствие социальной поддержки, близкого окружения.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: у ветеранов войн, наряду с симптомами повторного переживания травмирующего события, избегания стимулов, ассоциированных с травмой, и гиперреактивности, часто отмечаются стойкие изменения, которые традиционно относят к личностным чертам:
- выраженная изменчивость настроения с полярной экстатичной или дисфорической его окраской;
- сужение диапазона эмоциональных проявлений, склонность к приступообразным колебаниям витального тонуса с «трехмерными» (тоска, злоба, страх) расстройствами эмоций;
- преобладание апатии, угрюмого настроения, отгороженности; тенденция воспринимать и оценивать окружающее с точки зрения потенциальной опасности,
- легкость в этих обстоятельствах возникновения враждебности;
- готовность к импульсивному защитному реагированию и переключению на автоматическое стереотипное выполнение привычных в боевой обстановке действий в виде укрытия, избегания либо агрессии в отношении источника опасности;
- появление особой ранимости и сенситивности, повышенной чувствительности к несправедливости, легкость возникновения чувства вины перед боевыми товарищами;
- низкая восприимчивость к малозначимым раздражителям или обстоятельствам, требующим дополнительных психических затрат, в том числе регресс высших личностных свойств со снижением восприимчивости к чужим страданиям и смерти, уходом от решения нравственных проблем, облегчающих господство групповых ценностей;
- ослабление интрапсихической переработки впечатлений, снижение способности к вербализации впечатлений и переживаний.
Подобные эмоциональные изменения, особенности переживания значимых событий, коммуникации и системы ценностных образований формируются на фоне длительного воздействия боевых стресс-факторов и становятся своего рода приспособлением к реалиям жизни на войне. Наряду с общими психологическими характеристиками в каждом конкретном случае имеются и свои нюансы, что зависит от изначально присущих особенностей личности и конкретного содержания психотравмирующих обстоятельств. Однако приобретенные на войне условно адаптивные устойчивые личностные черты могут обусловливать дальнейшую социально-психологическую дезадаптацию ветеранов в условиях мирной жизни. •
• С военнослужащими, принимающими участие в боевых действиях или выполнении других оперативных задач, например, миротворческих миссий, военным руководством, психологической и медицинской службой рекомендовано проводить мероприятия по первичной профилактике острых реакций на стресс, расстройств приспособительных реакций, которые повышают риск развития ПТСР [35,274].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: Меры первичной профилактики включают реализацию мероприятий, предшествующих воздействию комплекса факторов боевой психической травмы:
— профессиональный отбор и динамическое наблюдение за военнослужащим на протяжении всей службы и, особенно, в период подготовки к выполнению военной миссии, позволяют выявить военнослужащих с начальными признаками дезадаптации;
— практически и психологически обоснованная военно-профессиональная подготовка, которая включает наряду с отработкой практических навыков ведения боя и боевого слаживания, навыки тактической медицины, а также усвоение знаний о причинах и особенностях боевого стресса и общих принципах оказания помощи;
— обучение командиров подразделений по вопросам влияния боевых стрессоров на боеспособность военнослужащих, распознавания стрессовых реакций и основных принципов оказания помощи в боевой зоне;
— усилия по созданию максимально приемлемых условий быта, гигиены, обеспечения водой и питанием, военного оснащения, а также уменьшение длительности воздействия боевого стресса, что подразумевает регулярную замену подразделений на передовой для перевода в тыл на отдых, укомплектование и обучение новым средствам и методам ведения боевых действий.
Первичная профилактика снижает субъективный травматический потенциал экстремальных событий на войне, повышает и сохраняет адаптивные способности в преодолении стресса, создает условия для реализации программы коррекции боевой психической травмы, позволяет активными действиями командования «управлять» интенсивностью стрессового влияния.
Замену личного состава на театре военных действий (ТВД) рекомендуют проводить не позже чем через 6 месяцев на передовой, а лучше каждые 3 месяца, в случае непрерывных боев, например, в наступлении, окружении или при выполнении задач прикрытия отступления - через две недели, а при наличии больших потерь - даже спустя несколько дней.
Низкий уровень доказательности связан с минимально доступным количеством проведенных научных исследований, что объясняется крайней затруднительностью их проведения в условиях военных действий.
• С военнослужащими, подвергшимися воздействию боевого стресса, рекомендуется проводить краткий разбор выполнения задачи командиром с целью снижения риска последующего развития ПТСР [35,274,275,276].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4).
Комментарии: Данный вариант дебрифинга (leader-led after-action debriefing) в американской армии предлагается проводить командирам с военнослужащими без явных травм и ранений еще до медицинской сортировки (leader-led after-action debriefing). При этом подчеркивается его отличие от психотерапии - он не нацелен на лечение психопатологических симптомов. То есть, это и методика психокоррекции, и средство первичной психопрофилактики. Лучше всего проводить данный разбор сразу после того, как подразделение вернулось в относительно безопасное место, «все удовлетворили физиологические потребности и уже не слишком возбуждены».
Подведение итогов после боя использует подход реконструкции событий и предлагает всем представить свои роли и восприятие всего, что случилось и что лучше соответствует ситуации, а когда люди демонстрируют эмоции, командир и сослуживцы распознают и нормализуют их, предлагают обсудить их позже (потом на самом деле поддерживают нуждающегося в индивидуальном порядке) и далее восстанавливают последовательность действий всех, пока не будут изложены все факты. Однако, когда травмирующее событие может вызвать индивидуальную или коллективную вину, недоверие или гнев, командиру следует обратиться к специалисту по контролю над боевым стрессом - психологу или психиатру. Но в основном, хорошо проведенный дебрифинг командира может стать лучшим способом управления боевым стрессом.
Следует подчеркнуть, что это специфическая процедура дебрифинга, которая проводится руководителем, лидером профессиональной группы, после выполнения профессиональной задачи и содержит элементы социальной поддержки, она показана исключительно для ограниченного контингента лиц [277].
Низкий уровень доказательности связан с минимально доступным количеством научных исследований, что объясняется крайней затруднительностью их проведения в условиях военных действий.
• В отношении военнослужащих, подвергшихся воздействию боевого стресса, в целях вторичной профилактики ПТСР и коррекции реакций боевого стресса целесообразно реализовать следующие организационные принципы [35,274,275,278,279]:
1) максимальная приближенность психиатрической помощи к линии фронта,
2) стратегия безотлагательности и простоты лечебных мероприятий,
3) прогностический оптимизм.
Комментарии: Такой прагматический подход стал стандартом оказания помощи при боевой психической травме и получил в американских полевых руководствах по контролю над боевым стрессом мнемоническую аббревиатуру «BICEPS» от английских слов кратковременная (Brief), незамедлительная (Immediate), централизованная (Central) или контактная (Contact), выжидательная (Expectant), проксимальная (Proximal), простая (Simple).
- Краткость (Brief) - помощь, завершающаяся в пределах 12-72 часов;
- Незамедлительность (Immediate) - начало ее сразу, как только у солдата снижается боеспособность, а не после наступления общей дезадаптации;
- Централизованность (Central) - осуществление помощи в определенном месте, отдельно от терапевтических и хирургических пациентов или Контактность (Contact) - координацию контактов между солдатом и его подразделением и командирами с целью ориентации обеих сторон на коммуникацию, осознание и проявление взаимной необходимости с целью быстрой реинтеграции;
- Выжидание (Expectant) - намерение при первой возможности возвратить солдата в строй,
- Проксимальность (Proximal) - проведение коррекции максимально ближе к подразделению, в котором служит пострадавший,
- Простота мероприятий (Simple) - использование принципа «здесь и сейчас» с акцентом на предоставление главным образом отдыха (сна), гидратации, питания, гигиены, обогрева, и без каких-либо замысловатых методов лечения.
Особенности протекания реакций боевого стресса и ПТСР у участников боевых действий, которые легли в основу организационных подходы к оказанию медикопсихологической помощи на войне были установлены эмпирически. С учетом современных представлений о патогенезе ПТСР можно предположить, что отказ от немедленной эвакуации при легких и умеренно выраженных стрессовых реакций и скорейшее возвращение в боевую обстановку оказывает положительное действие за счет происходящей заново интеграции травматического опыта.
Многократно повторяющийся опыт оказания психиатрической помощи на войне демонстрирует, что невыполнение правил профилактики и коррекции боевого стресса безоговорочно ведет к большим санитарным потерям в связи с психическими расстройствами и увеличению числа ветеранов с психическими нарушениями после войны, тогда как простое следование принципам оказания психиатрической помощи на войне обеспечивает быстрое снижение безвозвратных потерь и в целом санитарных потерь психиатрического профиля и способствует снижению числа психических нарушений в отдаленном периоде.
Низкий уровень доказательности связан с минимально доступным количеством проведенных научных исследований, что объясняется крайней затруднительностью их проведения в условиях военных действий.
• В отношении военнослужащих, подвергшихся воздействию боевого стресса, в целях успешной вторичной профилактики ПТСР и коррекции реакций боевого стресса рекомендовано осуществлять медицинскую сортировку с проведением лечебнопрофилактических мероприятий на разных этапах медицинской помощи исходя из установленного уровня нарушений психической деятельности [35,274,275].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии: Условием эффективности оказания психиатрической помощи военнослужащим, подвергшимся воздействию боевого стресса, является осуществление в войсковом звене медицинской сортировки по уровневому принципу (предболезненный, пограничный, психотический) и по предполагаемой длительности дезадаптации с выделением трех групп пострадавших [35,274,275]:
- 1-я группа (кратковременно выбывшие из строя) - эти военнослужащие переносят предболезненные, чаще всего синдромально незавершенные нарушения адаптации или реакции на стресс, которые при своевременной поддержке имеют транзиторный, очень кратковременный характер. Помощь этой категории пострадавших военнослужащих следует оказывать на 1-м этапе психиатрической помощи - в непосредственной близости от своих воинских подразделений на основе принципов BICEPS. Подлежат возврату в свои подразделения в срок до 1 суток.
- 2-я группа (уже представляет собой санитарные потери) - это пострадавшие с кратковременными стрессовыми реакциями, нуждающиеся в лечении до 5-7 суток и получающие помощь на 2-м этапе психиатрической помощи - силами Групп психического здоровья (ГПЗ), приданных лечебным учреждениям, дислоцированным в зоне боевых действий (например, Медицинский отряд специального назначения, МОСН). Помощь им оказывается также на основе принципов BICEPS.
- 3-я группа (санитарные потери) - это военнослужащие с затяжными и тяжелыми психическими расстройствами, нуждающиеся в более длительном стационарном лечении и эвакуации на последующие этапы - в психиатрические отделения военных госпиталей или, в крайнем случае и при большей доступности, в ближайшие гражданские психиатрические стационары.
Следует стремиться, чтобы все пострадавшие психиатрического профиля проходили 1-й этап медицинской помощи - диагностику и психокоррекцию непосредственно в своих частях и подразделениях или медицинских подразделениях вблизи передовой (Приложение, рисунок 1). В зависимости от конкретной ситуации это могут быть группы медикопсихологического сопровождения (ГМПС), имеющими в своем составе психиатра / психотерапевта и медицинского психолога, и даже медицинские роты или медицинские пункты, но для этого критически важным становится наличие хотя бы краткосрочной подготовки (например, в рамках курса тактической медицины) военных врачей или фельдшеров по военной психиатрии - военнослужащих врачей-психиатров в войсковом звене в настоящее время не предусмотрено. Такой подход позволяет уже в войсковом звене осуществлять прогностическую сортировку на основе оценки степени нарушения боеспособности и определения ее вероятной длительности. •
• Лечение военнослужащих, подвергшихся воздействию боевого стресса, на 1-м и 2-м этапам медицинской эвакуации (в войсковом звене медицинской помощи) с целью вторичной профилактики ПТСР рекомендовано проводить с акцентом на предоставление безопасности, отдыха, сна, питания, с минимальным использованием лекарственных средств и ограниченным применением краткосрочных методов психотерапии [35,274,275].
Комментарии: на 1-м этапе сортировки следует насколько можно избегать установки диагноза, так как здесь нет специалистов-психиатров, нет времени на дифференциальную диагностику, нужно избежать стигматизации и идентификации пострадавшего с ролью пациента. На 1-м этапе лечение должно быть простым и кратковременным. Купируется возбуждение. Обязательно обеспечить сон, так как его восстановление оказывается необходимым условием обратного развития многих реакций не стресс и почти всегда - реакций предболезненного уровня. Задачей лекарственной терапии является обеспечение эвакуации пациентов с тяжелыми психическими расстройствами. Психотерапия возможна, если потери невелики и число пострадавших, поступающих на этапы эвакуации, очень небольшое. Важной составляющей помощи является выявление признаков черепно-мозговой травмы и мониторинг состояния контуженных. Появление анизокории, признаков даже легкой спутанности или любого ухудшения физического или психического состояния контуженного требует немедленной эвакуации, так как при отсутствии лечения быстро может наступить угнетение сознания и остановка дыхания. Решение об эвакуации на 2-й этап психиатрической помощи принимается, только если спустя сутки или двое у военнослужащего сохраняются выраженные симптомы реакции на стресс, расстройства адаптации или имеются признаки контузии и, самое главное, явно нарушена боеспособность.
2-й этап помощи может быть представлен медицинскими подразделениями, например, медицинским отрядам специального назначения, которым должны быть приданы группы медико-психологического сопровождения (в составе врача-психиатра и медицинского психолога), и где может быть проведена диагностика психического расстройства и оказан весь объем необходимой помощи. Однако надо ясно определиться, что при отсутствии специалистов психиатров МОСН не может выполнять функции 2-го этапа медицинской помощи пострадавшим с психическими расстройствами. На практике часто бывает так, что функции 1-го и 2-го этапов психиатрической помощи смешиваются, но это ухудшает исходы реакций боевого стресса и повышает риск развития ПТСР.
Выбор применяемых на II этапе методов коррекции определяется необходимостью быстрого лечения большого числа пострадавших. Психотерапия, если есть возможность ее применять, должна быть очень кратковременная, отличаться простотой, а ее эффективность - в наименьшей степени зависеть от искусства конкретного специалиста. При выборе средств фармакологической коррекции предпочтение по-прежнему должно отдаваться препаратам производным бензодиазепина. Последнее время в качестве средства предупреждения ПТСР предлагается #гидрокортизон**, который особенно эффективен как средство профилактики стрессовых расстройств у военнослужащих, получивших контузии, ранения и травмы. Во время оказания помощи на 2-м этапе следует соблюдать требования воинской дисциплины, субординации и распорядка дня. Обстановка должна быть доброжелательной, но без внешних проявлений чрезмерной жалости. Каждого поступившего военнослужащего нужно сразу поставить в известность о сроках лечения, объяснив, что имеющиеся симптомы являются временными и обязательно пройдут. В случае безуспешности быстрого (в течение 1-2 суток) купирования психотической и диссоциативной симптоматики на данном этапе, таких пациентов лучше немедленно эвакуировать в госпиталь. Дальнейшая задержка на войсковом этапе не только не улучшает их состояния, но и мешает оказанию помощи другим пострадавшим. При оценке выраженности реакций на стресс и определении тактики ведения каждого конкретного случая учитываются данные о пострадавшем, как он реагирует на оказываемую помощь, что произойдет с его подразделением в ближайшее время, какие ресурсы имеются в наличии. Но главным критерием для возвращения в строй является не полное выздоровление, а способность солдата действовать применительно к обстановке.
На 3-м этапе психиатрической помощи (в психиатрическом отделении военного госпиталя или в другом специализированном психиатрическом стационаре) проводится весь необходимый объем психо- и фармакотерапии тяжелых и затяжных психических расстройств, в том числе связанных с пережитым травмирующим стрессом.
Ограниченное применение методов психотерапии объясняется отсутствием методов, которые подтвердили бы свою простоту, экономичность и надежность, значительным числом пострадавших на этапах медицинской эвакуации, дефицитом времени и небольшим числом специалистов, оказывающих психологическую, психотерапевтическую и психиатрическую помощь в боевой зоне.
Ограниченное применение транквилизаторов объясняется отсутствием согласованных результатов РКИ данной группы препаратов в качестве средств коррекции боевого стресса, стрессовых реакций и предупреждения ПТСР.
Отсутствие рекомендаций применения антидепрессантов объясняется недостатком исследований их эффективности в ближайшем после травмирующего стресса периоде, а также отсроченным терапевтическим эффектом этой группы лекарственных средств, что делает бесперспективным их назначение на этапах медицинской эвакуации.
Отсутствие рекомендаций применения антипсихотиков объясняется высоким развитием побочных эффектов и негативным влиянием на боеспособность военнослужащих, которые, как ожидается, в ближайшее время вернуться в строй. Применение антипсихотиков поэтому допустимо лишь для купирования возбуждения и обеспечения эвакуации пациентов с психотическими расстройствами.
Низкий уровень доказательности связан с минимально доступным количеством проведенных научных исследований, что объясняется крайней затруднительностью их проведения в условиях военных действий.
• Военнослужащим, поступающим на 2-й этап медицинской эвакуации в связи с острыми реакциями на стресс, расстройствами адаптации, особенно сочетающимися с признаками или анамнестическими данными о перенесенной контузии, после исключения противопоказаний, рекомендовано применение #гидрокортизона• ** (20-40 мг/сут) перорально для ослабления тревоги, неврологической симптоматики и снижения риска последующего возникновения ПТСР [275,276,277,278,279,280,282,283,284].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 1).
Факторы, способствующие затяжному течению (предикторы затяжного течения ПТСР) [16,284,285,286,287]:
СПИСОК ЛИТЕРАТУРЫ
1. ПСИХОТЕРАПИЯ: УЧЕБНИК / под ред. А. В. Васильевой, Т. А. Караваевой, Н. Г. Незнанова. — Москва: ГЭОТАР-Медиа, 2022. — 864 с. : ил. — DOI: 10.33029/9704- 6485-4-VKN-2022-1-86
2. МКБ. Международная классификация болезней, 10-й пересмотр. Психические расстройства и расстройства поведения. Класс V МКБ-10, адаптированный для использования в Российской Федерации, М.: Российское общество психиатров, 1998.
3. Duncan LE, Cooper BN, Shen H. Robust Findings From 25 Years of PTSD Genetics Research. Curr Psychiatry Rep. 2018 Oct 23;20(12):115. doi: 10.1007/s11920-018-0980-1. Erratum in: Curr Psychiatry Rep. 2018 Nov 26;20(12):119. Title corrected. PMID: 30350223; PMCID: PMC6209025
4. Kilpatrick DG, Koenen KC, Ruggiero KJ, Acierno R, Galea S, Resnick HS, et al. The serotonin transporter genotype and social support and moderation of posttraumatic stress disorder and depression in hurricane-exposed adults. Am J Psychiatry. 2007;164:1693-1699
5. Tian Y, Liu H, Guse L, et al. Association of Genetic Factors and Gene-Environment Interactions With Risk of Developing Posttraumatic Stress Disorder in a Case-Control Study. Biological Research For Nursing. 2015;17(4):364-372. doi:10.1177/1099800415588362
6. Seah, C., Breen, M.S., Rusielewicz, T. et al. Modeling gene x environment interactions in PTSD using human neurons reveals diagnosis-specific glucocorticoid-induced gene expression. Nat Neurosci 25, 1434-1445
7. Strawn JR, Geracioti TD. Noradrenergic dysfunction and the psychopharmacology of posttraumatic stress disorder. Depress Anxiety. 2008;25:260-271.
8. Southwick SM, Bremner JD, Rasmusson A, Morgan CA 3rd, Arnsten A, Charney DS. Role of norepinephrine in the pathophysiology and treatment of posttraumatic stress disorder. Biol Psychiatry. 1999;46:1192-1204.
9. Geracioti TD Jr, Baker DG, Ekhator NN, et al. CSF norepinephrine concentrations in posttraumatic stress disorder. Am J Psychiatry. 2001;158:1227-1230
10. Nestler EJ, Barrot M, DiLeone RJ, Eisch AJ, Gold SJ, Monteggia LM. Neurobiology of depression. Neuron. 2002;34:13-25.
11. Yehuda R. Advances in understanding neuroendocrine alterations in PTSD and their therapeutic implications. Ann N Y Acad Sci. 2006;1071:137-166.
12. Meewisse ML, Reitsma JB, de Vries GJ, Gersons BP, Olff M. Cortisol and posttraumatic stress disorder in adults: systematic review and meta-analysis. Br J Psychiatry. 2007;191:387-392.
13. Bremner JD, Elzinga B, Schmahl C, Vermetten E. Structural and functional plasticity of the human brain in posttraumatic stress disorder. Prog Brain Res. 2008; 167:171-86.
14. А. В. Васильева, Т. А. Караваева, Е. П. Лукошкина. Диагностика и терапия посттравматического стрессового расстройства в клинике пограничных расстройств и соматической медицине / Диагностика и лечение психических и наркологических расстройств: современные подходы. Сборник методических рекомендаций / сост. Н. В. Семенова, под общ. ред. Н. Г. Незнанова. Выпуск 2. — СПб.: издательско-полиграфическая компания «КОСТА», 2019. Стр. 300-324
15. Караваева Т.А., Васильева А.В. Реакции на тяжелый стресс и нарушения адаптации в кн. «Тактика врача-психиатра: практическое руководство / под ред. Н.Г. Незнанова, Г.Э. Мазо. - Москва : ГЕОТАР-Медиа, 2022. - С. 127-135.
16. Посттравматическое стрессовое расстройство / под ред. В.А. Солдаткина; ГБОУ ВПО РостГМУ Минздрава России. - Ростов н/Д: Изд-во РостГМУ, 2015. - 624 с
17. Weber DL. Information Processing Bias in Post-traumatic Stress Disorder. Open Neuroimag J. 2008 Jun 10;2:29-51. doi: 10.2174/1874440000802010029 (17)
18. Ehlers A, Clark DM. A cognitive model of posttraumatic stress disorder. Behav Res Ther 2000; 38(4): 319-345.
19. Brewin CR. A cognitive neuroscience account of post-traumatic stress disorder and its treatment. Behav Res Ther 2001; 39(4): 373-393.
20. Horowitz, MJ. (1990) Post-Traumatic Stress Disorders: Psychosocial Aspects of the Diagnosis, International Journal of Mental Health, 19:1
21. Kessler
RC, Sonnega A, Bromet E, Hughes M, Nelson CB. Posttraumatic stress disorder in
the National Comorbidity Survey. Arch Gen Psychiatry. 1995;52(12):1048-1060.
22. Tolin DF, Foa EB. Sex differences in trauma and posttraumatic stress disorder: a quantitative review of 25 years of research. Psychol Bull. 2006;132(6):959-992. doi:10.1037/0033- 2909.132.6.959
23. American Psychiatric Asociation. Diagnostic and statistical manual of mental disorders (DSM-5). 5 ed. Arlington, VA: American Psychiatric Asociation; 2013.
24. Friedman, M. J. Considering PTSD for DSM-V/ Depression and Anxiety. - 2011. - Vol. 28. - № 9. - P. 750-769.
25. Bryant RA. Post-traumatic stress disorder: a state-of-the-art review of evidence and challenges. / World Psychiatry . - 2019. - 18. - № 5 - P. 259-269.
26. Bryant R. A. Acute stress disorder as a predictor of posttraumatic stress disorder: a systematic review. / J. Clin. Psychiatry. - 2011. - V. 72 - №3. - P. 233-239.
27. Brewin CR, Cloitre M, Hyland P, et al. A review of current evidence regarding the ICD-11 proposals for diagnosing PTSD and complex PTSD. Clin Psychol Rev. 2017;58:1-15. doi:10.1016/j.cpr.2017.09.001
28. Kazlauskas,
Evaldas & Zelviene, Paulina & Lorenz, Louisa & Quero, Soledad &
Maercker, Andreas. (2017). A scoping review of ICD-11 adjustment disorder research.
European Journal of Psychotraumatology.
29. Mauro C, Reynolds CF, Maercker A, et al. Prolonged grief disorder: clinical utility of ICD-11 diagnostic guidelines. Psychol Med. 2019;49(5):861-867. doi:10.1017/S0033291718001563
30. Kinikelly, Clare and Andreas Maercker. “Prolonged grief disorder for ICD-11: the primacy of clinical utility and international applicability.” European Journal of Psychotraumatology 8 (2017): n. pag.
31. Alarcon R.D., Glover S.G., Deering C.G. The cascade model: an alternative to comorbidity in the pathogenesis of posttraumatic stress disorder // Psychiatry. - 1999. - Vol. 62. - P. l14-124.
32. Ivesic S., Bagaric A., Oruc L. et al. Psychotic symptoms and comorbid psychiatric disorders in Croatian combat-related posttraumatic stress disorder patients // Croat Med. - 2000. - Vol. 41. - P. 179-183.
33. Волошин В.М. Посттравматическое стрессовое расстройство. Феноменология, клиника, систематика, динамика и современные подходы к психотерапии. - М., 2005. 199 с.
34. Резник, А. М. (2020). Психические
расстройства у ветеранов локальных войн, перенесших черепно-мозговую
травму. Health, Food &
Biotechnology, 2(1).
35. Резник А.М. Боевые стрессовые расстройства (условия возникновения и механизмы развития, клинические проявления, подходы к оказанию психиатрической помощи, лечение): Учебное пособие. - М.: МГУПП, 2022. - 172 с.
36. Morissette S.B., Woodward M., Kimbrel N.A. et al. Deployment-related TBI, persistent postconcussive symptoms, PTSD, and depression in OEF/OIF veterans. Rehabil. Psychol. 2011. Nov; 56 (4). P. 340-350.
37. Ruff
R.L., Riechers R.G. 2nd, Wang X.F. et al. A case-control study examining
whether neurological deficits and PTSD in combat veterans are related to
episodes of mild TBI. BMJ Open. 2012. Mar 18; 2 (2).
38. Taylor B.C., Hagel E.M., Carlson K.F. et al. Prevalence and costs of co-occurring traumatic brain injury with and without psychiatric disturbance and pain among Afghanistan and Iraq War Veteran V.A. users. Med. Care. 2012. Apr; 50 (4). P. 342-346.
39. Wilk J.E., Herrell R.K., Wynn G.H. et al. Mild traumatic brain injury (concussion), posttraumatic stress disorder, and depression in U.S. Soldiers involved in combat deployments: association with postdeployment symptoms. Psychosom. Med. 2012. Apr; 74 (3). P. 249-257
40. Резник А.М., Сюняков Т.С. Щербаков Д.В., Мартынюк Ю.Л. Психотические расстройства у ветеранов локальных войн. Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски.- 2020, 120 (6):
41. Auxemery Y., Fidelle G., Psychosis and trauma. Theorical links between posttraumatic stress disorder and psychotic symptoms. Encephale. 2011; 37 (6): 433-438.
42. Compean E., Hamner M. Posttraumatic stress disorder with secondary psychotic features (PTSD-SP): diagnostic and treatment challenges. Progress in Neuro-Psychopharmacology and Biological Psychiatry. 2019: 10, 88: 265-275.
43. Hamner
M.B., Frueh B.C., Ulmer H.G., Arana G.W. Psychotic features and illness
severity in combat veterans with chronic posttraumatic stress disorder. Biol
Psychiatry. 1999; 45 (7): 846-852.
44. Kozaric-Kovacic D., Borovecki A. Prevalence of psychotic comorbidity in combat- related posttraumatic stress disorder. Military Medicine. - 2005. Mar; 170 (3). - P. 223-226.
45. Keane, Terence & Taylor, Kathryn & Penk, Walter. (1997). Differentiating PostTraumatic Stress Disorder (PTSD) from Major Depression (MDD) and Generalized Anxiety Sisorder (GAD). Journal of anxiety disorders. 11. 317-28. 10.1016/S0887-6185(97)00013-3. (34)
46. Ford, J.D., Courtois, C.A. Complex PTSD and borderline personality disorder. bord personal disord emot dysregul 8, 16 (2021).
47. Brewin, C. R., Rose, S., Andrews, B., Green, J., Tata P., Mc Evedy, C., Turne, S., and Foa E. B. Brief screening instrument for post-traumatic stress disorder. /The British Journal of Psychiatry. - 2002 - V. 181, №3. - P. 158-162.
48. Тарабрина Н.В. Практикум по психологии посттравматического стресса — СПб: Питер, 2001. — 272 с.
49. Horowitz, M. Wilner, N. & Alvarez, W. (1979). Impact of Event Scale: A measure of subjective stress. Psychosomatic Medicine, 41, 209-218.
50. Клиническая психометрика: учебное пособие / В. А. Солдаткин, А. И. Ковалев, М. Н. Крючкова [и др.]; ФГБОУ ВО РостГМУ Минздрава России, кафедра психиатрии, наркологии и медицинской психологии. - Ростов-на-Дону: Изд-во РостГМУ, 2020. - 352 с
51. Bandelow B, Zohar J, Hollander E, Kasper S, M€oller H-J, Zohar J, Hollander E, Kasper S, M€oller H-J, Bandelow B, WFSBP Task Force on Treatment Guidelines for Anxiety, Obsessive- Compulsive and Post-Traumatic Stress Disoders, et al.2008. World Federation of Societies of Biological Psychiatry (WFSBP) guidelines for the pharmacological treatment of anxiety, obsessive-compulsive and post-traumatic stress disorders - first revision. World J Biol Psychiatry. 9(4): 248-312.
52. Roberts NP, Kitchiner NJ, Kenardy J, Lewis CE, Bisson JI. 2019. Early psychological intervention following recent trauma: A systematic review and meta-analysis. Eur JPsychotraumatol. 10(1):169548
53. Hoskins M. D. et al. Pharmacological therapy for post-traumatic stress disorder: a systematic review and meta-analysis of monotherapy, augmentation and head-to-head approaches //European Journal of Psychotraumatology. - 2021. - Т. 12. - №. 1. - С. 1802920.
54. Lee DJ, Schnitzlein CW, Wolf JP et al. Psychotherapy versus pharmacotherapy for posttraumatic stress disorder: systemic review and meta-analyses to determine first-line treatments. Depress Anxiety 2016;33:792-806.
55. Merz J, Schwarzer G, Gerger H. Comparative efficacy and acceptability of pharmacological, psychotherapeutic, and combination treatments in adults with posttraumatic stress disorder: a network meta-analysis. JAMA PsychiatryPsychiatry 2019;76:904-13.].
56. Cipriani, A., Williams, T., Nikolakopoulou, A., Salanti, G., Chaimani, A., Ipser, J., Stein, D. (2018). Comparative efficacy and acceptability of pharmacological treatments for posttraumatic stress disorder in adults: A network meta-analysis. Psychological Medicine, 48(12), 19751984. doi:10.1017/S003329171700349X;
57. Rothbaum OR, Price M, Jovanovic T, et al. A randomized, double-blind evaluation of D-cycloserine or alprazolam combined with virtual reality exposure therapy for posttraumatic stress disorder in Iraq and Afghanistan war veterans. Am J Psychiatry. 2014;171:640-648.;
58. Guina J, Rossetter SR, De RB, Nahhas RW, Welton RS. Benzodiazepines for PTSD: a systematic review and meta-analysis. J Psychiatr Pract. 2015;21(4):281-303. doi: 10.1097/PRA.0000000000000091]
59. Bond A., Lader M.A. Comparison of the psychotropic profiles of tofisopam and diazepam. Eur J Clin Pharmacol 1982;22:2:137-142;
60. Артеменко А.Р., Окнин В.Ю. Грандаксин в лечении психовегетативных расстройств. Леч нервн болезней 2001;2:1:24-27;
61. Александровский Ю.А., Аведисова А.С., Павлова М.С. О вегетотропном эффекте Грандаксина при лечении невротических расстройств в общесоматической практике. Терапевтический архив. 1998;10:76;
62. Дюкова Г.М., Саксонова Е.В., Голубев В.Л. Грандаксин в неврологической практике (мультицентровое исследование). Журн. неврол. и психиатр. им. С.С. Корсакова, 2009;9:44-48
63. Вейн А. М. Артеменко А. Р., Окнин В. Ю., Поморцева И. В. Грандаксин в коррекции психовегетативных расстройств невротической природы // Клиническая медицина. - 1999. - № (6). -С. 41-45;
64. Маркин С. П., Маркина В. А., Артемов А. Н., Чуприна С. Е., Натарова Э. Б., Есин А. А. Применение транквилизатора грандаксина при лечении психовегетативного синдрома // Прикладные информационные аспекты медицины. - 2008. - Т. 11, № 1. - С. 8486;
65. Ларжова Т.И. Опыт применения грандаксина при посттравматических стрессовых расстройствах. Новые лекарственные препараты, №10.]
66. Ларикова Т.И. Опыт применения грандаксина при посттравматических стрессовых расстройствах. Новые лекарственные препараты, №10, 2001, стр 31-34.
67. Беккер Р.А. Алимемазин: обзор применения / Р. А.Беккер, Ю. В. Быков // Психиатрия и психофармакотерапия: журнал им. П.Б. Ганнушкина. - 2016. - № 6. - С.10-20.
68. Медведев В.Э. Алимемазин в психиатрии и психосоматике / В. Э. Медведев // Психиатрия и психофармакотерапия - 2018. - № 3-4. - С. 26-33
69. Торшин ИЮ, Громова ОА, Семенов ВА, Гришина ТР. Систематический анализ фундаментальных и клинических исследований этифоксина. Неврология, нейропсихиатрия, психосоматика. 2016;8(3):106-112;
70. Stein D. Etifoxine versus alprazolam for the treatment of adjustment disorder with anxiety: a randomized controlled trial. Adv Ther. 2015 Jan;32(1):57-68. doi: 10.1007/s12325-015- 0176-6;
71. Servant D, Graziani P, Moyse D, Parquet P. Treatment of adjustment disorder with anxiety: efficacy and tolerance of etifoxine in a doubleblind controlled study. Encephale. 1998 Nov- Dec; 24(6):569-74;
72. Nguyen N, Fakra E, Pradel V, et al. Efficacy of etifoxine compared to lorazepam monotherapy in the treatment of patients with adjustment disorders with anxiety: a double-blind controlled study in general practice. Hum Psychopharmacol. 2006 Apr;21(3):139-49;
73. Cottin J, Gouraud A, Jean-Pastor M, et al. Safety profile of etifoxine: A French pharmacovigilance survey. Fundam Clin Pharmacol. 2016 Apr;30(2):147-52. doi: 10.1111/fcp.12169.Epub 2016 Jan 26;
74. Micallef J, Soubrouillard C, Guet F, et al. A double blind parallel group placebo controlled comparison of sedative and mnesic effects of etifoxine and lorazepam in healthy subjects [corrected]. Fundam Clin Pharmacol. 2001 Jun;15(3):209-16.]
75. Lader M. Многоцентровое сравнительное исследование гидроксизина, буспирона и плацебо двойным слепым методом у больных с генерализованными тревожными состояниями (расширенный реферат) / M. Lader, J.-C. Scotto // Психиатрия и психофармакотерапия: журнал им. П.Б. Ганнушкина. - 2002. -№2. -С. 76-78.
76. Guaiana G. Hydroxyzine for generalised anxiety disorder / G.Guaiana, C. Barbui, A. Cipriani // Cochrane Database Syst Rev. - 2010. - Vol. (12). - CD006815. - DOI: 10.1002/14651858.CD006815.pub2
77. Malikowska-Racia, N., Popik, P., & Salat, K. (2020). Behavioral effects of buspirone in a mouse model of posttraumatic stress disorder. Behavioural brain research, 381
78. Duffy, J. D., & Malloy, P. F. (1994). Efficacy of buspirone in the treatment of posttraumatic stress disorder: an open trial. Annals of clinical psychiatry : official journal of the American Academy
79. Vellante F, Orsolini L, Martinotti G, Di Giannantonio M. Targeting
the Noradrenergic System in Posttraumatic in Posttraumatic Stress Disorder:
A Systematic Review and Meta-Analysis of Prazosin Trials. Curr Drug Targets. 2015;16(10):1094-106.
80. GREEN, BEN FRCPsych, MB, ChB. Prazosin in the Treatment of PTSD. Journal of Psychiatric Practice:
81. [Davidson J, Kudler H, Smith R, Mahorney SL, Lipper S, Hammett E, Saunders WB, Cavenar JO, Jr. 1990. Treatment of posttraumatic stress disorder with amitriptyline and placebo. Arch Gen Psychiatry 47:259-66;
82. Davidson JR, Kudler HS, Saunders WB, Erickson L, Smith RD, Stein RM, Lipper S, Hammett EB, Mahorney SL, Cavenar JO, Jr. 1993. Predicting response to amitriptyline in posttraumatic stress disorder. Am J Psychiatry 150:1024-9;
83. Frank JB, Kosten TR, Giller EL, Jr., Dan E. 1988. A randomized clinical trial of phenelzine and imipramine for posttraumatic stress disorder. Am J Psychiatry 145:1289-91;
84. Kosten TR, Frank JB, Dan E, McDougle CJ, Giller EL, Jr. 1991. Pharmacotherapy for posttraumatic stress disorder using phenelzine or imipramine. J Nerv Ment Dis 179:366-70;
85. Chung,
M.Y., Min, K.H., Jun, Y.J., Kim, S.S., Kim, W.C. and Jun, E.M. (2004), Efficacy
and tolerability of mirtazapine and sertraline in Korean veterans with
posttraumatic stress disorder: A randomized open label trial. Hum.
Psychopharmacol. Clin. Exp., 19: 489-494.
86. Kim W, Pae CU, Chae JH, Jun TY, Bahk WM. The effectiveness of mirtazapine in the treatment of post-traumatic stress disorder: a 24-week continuation therapy. Psychiatry Clin continuation therapy. Psychiatry Clin Neurosci. 2005 Dec;59(6):743-7. doi: 10.1111/j.1440- 1819.2005.01447.x.]
87. Hertzberg MA, Butterfield MI, Feldman ME, Beckham JC, Sutherland SM, Connor KM, Davidson JR. 1999. A prelimary study of lamotrigine for the treatment of posttraumatic stress disorder. Biol Psychiatry 45:1226-9
88. Tucker P., Trautman R.P., Wyatt D.B. et al. Efficacy and safety of topiramate monotherapy in civilian posttraumatic stress disorder: a randomized, double-blind, placebo- controlled study // J Clin Psychiatr. - 2007. - Vol. 68, no. 2. - Pp. 201-206
89. Yeh M.S., Mari J.J., Costa M.C. et al. A double-blind randomized controlled trial to study the efficacy of topiramate in a civilian sample of PTSD // CNS Neurosci Ther. - 2011. - Vol. 17, no. 5. - Pp. 305-310.
90. Varma
A., Moore M.B., Miller C.W.T., Himelhochet S. et al. Topiramate as monotherapy
or ad- junctive treatment for posttraumatic stress disorder: a meta-analysis //
J Trauma Stress. - 2018. - Vol. 31, no. 1. - Pp.
91. Lindley S.E., Carlson E.B., Hill K., A randomized, double-blind, placebo-controlled trial of augmentation topiramate for chronic combat-related posttraumatic stress disorder // J Clin Psychopharmacol. - 2007. - Vol. 27, no. 6. - Pp. 677-681
92. Muenzenmaier K, Castille D, Shelley A, et al. Comorbid post-traumatic stress disorder and schizophrenia. Psychiatr Ann. 2005;35(1):50-56. [Google Scholar] (88)
93. Sautter FJ, Brailey K, Uddo MM, et al. PTSD and comorbid psychotic disorders: Comparison with veterans diagnosed with PTSD or psychotic disorder. J Trauma Stress. 1999;12(1):73-88. [PubMed] [Google Scholar]
94. Pinto PA, Gregory RJ. Post-traumatic stress disorder with psychotic features. Am J Psychiatry. 1995;152(3):471.
95. Ahearn EP, Krohn A, Connor KM, Davidson JR. Pharmacologic treatment of posttraumatic stress disorder: A focus on antipsychotic use. [Review] Ann Clin Psychiatry. 2003;15(4):193-201. [PubMed] [Google Scholar]
96. Yehuda R. Managing aggressive behavior associated with post-traumatic stress disorder. J Clin Psychiatry. 1999;7(2):25-7
97. Sattar SP, Ucci B, Grant K, et al. Quetiapine therapy for post-traumatic stress disorder. Ann Pharmacother. 2002;36(12):1875-8. [PubMed] [Google Scholar];
98. Sokolski KN, Denson TF, Lee RT, Reist C. Quetiapine for treatment of refractory symptoms of combat-related post-traumatic stress disorder. Military Med. 2003;168(6):486-9. [PubMed] [Google Scholar]
99. Hamner MB, Deitsch SE, Brodrick PS, et al. Quetiapine treatment in patients with post-traumatic stress disorder: An open trial of adjunctive therapy. J Clin Psychopharmacol. 2003;23(1):15-20.
100. Adetunji B, Mathews M, Williams A, Budur K, Mathews M, Mahmud J, Osinowo T. Use of antipsychotics in the treatment of post-traumatic stress disorder. Psychiatry (Edgmont). 2005 Apr;2(4):43-7. PMID: 21179651; PMCID: PMC3004738.
101. Krashin D, Oates EW. Risperidone as an adjunct therapy for post-traumatic stress disorder. Military Med. 1999;164(8):605-6. [PubMed] [Google Scholar]
102. Monnelly EP, Ciraulo DA, Knapp C, Keane T. Low-dose risperidone as adjunctive therapy for irritable aggression in post-traumatic stress disorder. J Clin Psychopharmacol. 2003;23(2):193-6. [PubMed] [Google Scholar]]
103. Butterfield MI, Becker ME, Connor KM, et al. Olanzapine in the treatment of posttraumatic stress disorder: A pilot study. Int Clin Psychopharmacol 2001;16(4):197-203.
104. Petty F, Brannan S, Casada J, et al. Olanzapine treatment for post-traumatic stress disorder: An open-label study. Int Clin Psychopharmacol 2001;16(6):331-7.
105. Jakovljevic M, Sagud M, Mihaljevic-Peles A. Olanzapine in the treatment-resistant, combat-related PTSD: A series of case reports. Acta Psychiatrica Scandinavica 2003;107(5):394-6; discussion 396.
106. Stein MB, Kline N, Matloff J. Adjunctive olanzapine for SSRI-resistant combat- related PTSD: A double-blind, placebo-controlled study. Am J Psychiatry 2002;159(10):1777-9.]
107. Быков Ю.В., Беккер Р.А. Хлорпротиксен: обзор применения в психиатрии (I часть). Психиатрия и психофармакотерапия. 2016; 18 (2): 26-32
108. Беккер Р.А., Быков Ю.В. Клиническое применение перициазина (Неулептила). Психиатрия и психофармакотерапия. 2018; 20 (2): 16-31..
109. Stahl SM. Stahl's essential psychopharmacology: Case studies. Cambridge university press, 2015. Stahl SM. Stahl's essential psychopharmacology: neuroscientific basis and practical applications. Cambridge university press, 2013.
110. Шмуклер А.Б. Обзор применения тиаприда в современных условиях. СОЦИАЛЬНАЯ И КЛИНИЧЕСКАЯ ПСИХИАТРИЯ 2015, т. 25 № 1
111. . Ибрагимов Д.Ф. Алимемазин во врачебной практике. Журн. невропатологии и психиатрии им. С.С.Корсакова. 2008; 108 (9): 76-8.
112. Митрохин К.В., Баранишин А.А. Классификация и краткое описание лекарственных препаратов — аналогов производных гамма-аминомасляной кислоты и токсических веществ, влияющих на ГАМК-ергическую связь. Анестезиология и реаниматология. 2018;(6):22-30.
113. Aligning Clinical Practice to PTSD Treatment Guidelines: Medication Prescribing by Provider Type, Thad E. Abrams, Brian C. Lund, Nancy C. Bernardy, and Matthew J. Friedman Psychiatric Services 2013 64:2, 142-148
114. Dorrepaal, Ethy & Thomaes, Kathleen & Smit, Johannes & Veltman, Dirk & Hoogendoorn, Adriaan & Balkom, Anton & Draijer, Nel. (2013). Treatment compliance and effectiveness in complex PTSD patients with co-morbid personality disorder undergoing stabilizing cognitive behavioral group treatment: A preliminary study. European journal of psychotraumatology. 4. 10.3402/ejpt.v4i0.21171.
115. van Dis EAM, van Veen SC, Hagenaars MA et al. Long-term outcomes of cognitive behavioral therapy for anxiety-related disorders: a systematic review and meta-analysis. JAMA Psychiatry 2020;77:265-73.
116. Lee DJ, Schnitzlein CW, Wolf JP et al. Psychotherapy versus pharmacotherapy for posttraumatic stress disorder: systemic review and meta-analyses to determine first-line treatments. Depress Anxiety 2016;33:792-806.
117. Merz J, Schwarzer G, Gerger H. Comparative efficacy and acceptability of pharmacological, psychotherapeutic, and combination treatments in adults with posttraumatic stress disorder: a network meta-analysis. JAMA PsychiatryPsychiatry 2019;76:904-13
118. Васильева А.В. Посттравматическое стрессовое расстройство в центре международных исследований: от «солдатского сердца» к МКБ-11.
119. Leichsenring, F., Steinert, C., Rabung, S. and Ioannidis, J.P. (2022), The efficacy of psychotherapies and pharmacotherapies for mental disorders in adults: an umbrella review and meta-analytic evaluation of recent meta-analyses. World Psychiatry, 21: 133-145.
120. Busch, F. N., & Milrod, B. L. (2018). Trauma-Focused Psychodynamic Psychotherapy. Psychiatric Clinics of North America, 41(2), 277-287. doi:10.1016/j.psc.2018.01.005
121. Youngner, Cole & Gerardi, Maryrose & Rothbaum, Barbara. (2013). PTSD: Evidence-Based Psychotherapy and Emerging Treatment Approaches. FOCUS: The Journal of Lifelong Learning in Psychiatry. 11. 307. 10.1176/appi.focus.11.3.307.
122. Norman, S.B. (2022), Effectiveness of currently available psychotherapies for posttraumatic stress disorder and future directions. World Psychiatry, 21: 309-310.
1. Караваева Татьяна Артуровна - доктор медицинских наук, доцент, руководитель Федерального консультационно-методического центра по психотерапии Минздрава России, руководитель, главный научный сотрудник отделения лечения пограничных психических расстройств и психотерапии ФГБУ «НМИЦ ПН им. В.М. Бехтерева» Минздрава России, профессор кафедры медицинской психологии и психофизиологии ФГБОУ ВО «СПбГУ», профессор кафедры общей и прикладной психологии с курсами медико-биологических дисциплин и педагогики ФГБОУ ВО «СПбГПМУ» Минздрава России, ведущий научный сотрудник научного отдела инновационных методов терапевтической онкологии и реабилитации ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России, вице-президент Российской психотерапевтической ассоциации (РПА), член Российского общества психиатров, руководитель рабочей группы по подготовки клинических рекомендаций «Посттравматическое стрессовое расстройство».
2. Васильева Анна Владимировна - доктор медицинских наук, доцент, главный научный сотрудник отделения пограничных психических расстройств и психотерапии ФГБУ «Национальный медицинский исследовательский центр психиатрии и неврологии им. В.М. Бехтерева» Минздрава РФ, профессор кафедры психотерапии, медицинской психологии и сексологии ФГБОУ ВО СЗГМУ им. И.И. Мечникова Минздрава России, член координационного совета Российской психотерапевтической ассоциации (РПА), член исполкома Российского общества психиатров.
3. Идрисов Кюри Арбиевич - доктор медицинских наук, заслуженный врач Чеченской Республики, Заслуженный деятель науки Чеченской Республики, профессор Медицинского институт ФГБОУ ВО «ЧГУ им. А.А. Кадырова», главный внештатный специалист психиатр Минздрава Чеченской Республики, член Правления Российского общества психиатров.
4. Ковлен Денис Викторович - доктор медицинских наук, начальник кафедры физической и реабилитационной медицины ФГБВОУ ВО «Военно-медицинская академия имени С.М. Кирова» Минобороны России.
5. Незнанов Николай Григорьевич - доктор медицинских наук, профессор, заслуженный деятель науки РФ, заслуженный работник высшей школы РФ, директор ФГБУ «НМИЦ ПН им. В.М. Бехтерева» Минздрава России, научный руководитель отделения гериатрической психиатрии ФГБУ «НМИЦ ПН им. В.М. Бехтерева» Минздрава России, заведующий кафедрой психиатрии и наркологии ФГБОУ ВО ПСПбГМУ им. акад. И. П. Павлова Минздрава России, главный внештатный специалист-эксперт по психиатрии Росздравнадзора, президент Российского Общества Психиатров, президент Всемирной ассоциации динамической психиатрии (WADP, Женева).
6. Пономаренко Геннадий Николаевич - член-корреспондент РАН, доктор медицинских наук, заслуженный деятель науки РФ, профессор-генеральный директор ФГБУ «Федеральный научный центр реабилитации инвалидов им. Г.А.Альбрехта» Минтруда России, заведующий кафедрой физической и реабилитационной медицины ФГБОУ ВО СЗГМУ им. И.И. Мечникова Минздрава России.
7. Радионов Дмитрий Сергеевич - младший научный сотрудник отделения лечения пограничных психических расстройств и психотерапии ФГБУ «НМИЦ ПН им. В.М. Бехтерева» Минздрава России, член Российского общества психиатров.
8. Резник Александр Михайлович - кандидат медицинских наук, доцент, заведующий кафедрой психиатрии Медицинского института непрерывного образования ФГБОУ ВО «Российский биотехнологический университет (РОСБИОТЕХ)», научный сотрудник Государственного бюджетного учреждения здравоохранения города Москвы «Психиатрическая клиническая больница №1 им. Н.А. Алексеева Департамента здравоохранения города Москвы», член Российского общества психиатров.
9. Шойгу Юлия Сергеевна - кандидат психологических наук, Заслуженный спасатель Российской Федерации, директор Центра экстренной психологической помощи МЧС России, заведующая кафедрой экстремальной психологии факультета психологии Московского государственного университета имени М.В. Ломоносова, вице-президент Российского психологического общества.
1. Врачи-психиатры
2. Врачи-психотерапевты
3. Медицинские психологи
4. Врачи общей практики (семейные врачи)
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
1. Приказ Минздрава России от 20.12.2012 №1223н «Об утверждении стандарта первичной медико-социальной помощи при невротических, связанных со стрессом и соматоформных расстройствах, посттравматическом стрессовом расстройстве в амбулаторных условиях психоневрологического диспансера (диспансерного отделения, кабинета)».
2. Приказ Минздрава России от 20.12.2012 №1229н «Об утверждении стандарта специализированной медицинской помощи при невротических, связанных со стрессом и соматоформных расстройствах, посттравматическом стрессовом расстройстве».
Рекомендуемые дозы препаратов для лечения ПТСР
Приложение Б. Алгоритмы действий врача
нок
Обращение к врачу-лсихогерапевту врачу-психизтру медицинскому психологу Было в течение ^ последних шести месяцев выраженное травматическое \ событие? ^
Имеются предположительные данные за ПТСР или сомнения в оценке состояния?
Имеются диагностические критерии ПТСР?
Дальнейший диагностический поиск
Оценка суицидального риска, тяжести состояния, коморбидной патологии, наличия социальной поддержки
''Имеются показания для госпитализации (суицидальный риск, наличие выраженной психической или соматической патологии, ^отсутствие социальной поддержки оказание помощи в первичном ззене здравоохранения (психотерапевтический кабинет, ПНД, психотерапевтический центр и др ) амбулаторно или в условиях дневного стационара актуальная соматическая патологи? требующая неотложной госпитализации з соматический стационар'’
Есть необходимость продолжения лечения?
Обращение х врачу общей практики
Диагноз ГТТОР
Проведение курса печения ПТСР (психотерапия и фармакотерапия)
Гослкталимцня и лечение отделении мнгенпаишг» нлбчюдения
Оценка состояния
Завершение лечения
Направление на реабилитацию
2. Пароксетин** 20-50 мг/сут, сертралин** 25-200 мг/сут, #флуоксетин** 20-40 мг/сут) или #венлафаксина 75-225 мг/сут. Эффективность оценивается через 4-6 недель от начала приема.
3. При недостаточной эффективности целесообразно повысить дозы принимаемого препарата до максимально-терапевтических.
4. Возможна комбинация с производными бензодиазепина в первые 2-4 недели лечения (диазепам**5-15 мг/сут, лоразепам**2-10 мг/сут, клоназепам**1-4 мг/сут, алпразолам 0,25-4,5мг/сут, тофизопам 50-300 мг/сут).
5. Возможна комбинация с другими анксиолитиками (алимемазин 15-80 мг/сут, этифоксин 150-200 мг/сут, гидроксизин** 25-100 мг/сут, буспирон 20-30 мг/сут).
6. В каждом случае неэффективности психофармакотерапии в первую очередь необходимо удостовериться в соблюдении пациентом режима приема препаратов.
7. При недостаточной эффективности стартовой терапии возможна замена антидепрессанта 1-й линии на другой из этой группы, а также назначение комбинированной терапии: психотерапии + фармакотерапия.
8. В случае отсутствия ответа на монотерапию препаратами 1-й линии и при наличии соответствующих показаний целесообразно добавить к терапии #рисперидон** (0,5- 8 мг/сут), #кветиапин** (50-300 мг/сут) или #оланзапина (5-20 мг/сут).
9. При недостаточной эффективности терапии возможна замена антидепрессанта на препараты второй линии - #амитриптилин**(75-150 мг/сут), #имипрамин** (75-250 мг/сут) или #миртазапин (30-60 мг/сут.). Необходимо помнить о выраженности возможных побочных эффектов. Не рекомендуется назначение этих препаратов пациентам с высоким суицидальным риском без постоянного наблюдения.
10. При недостаточной эффективности терапии или при резистентности к терапии возможно использование стратегий преодоления резистентности:
• Монотерапия противоэпилептическими препаратами: #ламотриджин (25-500 мг/сут) или #топирамат** (200-400 мг/сут)
• Монотерапия антипсихотическими средствами в соответствии с показаниями: #рисперидон** (0,5- 8 мг/сут), #кветиапин** (50-300 мг/сут), или #оланзапин** (520 мг/сут).
• Транскраниальная магнитная стимуляция головного мозга;
• Применение комбинаций различных лекарственных средств в соответствии с их фармакологическими эффектами и с состоянием пациента. Осторожное применение экспериментальных методов лечения.
Приложение В. Информация для пациента
ПТСР - это расстройство, которое может развиться после перенесенного очень сильного стресса, который является тяжелым практически для любого человека и превышает нормальные возможности психики к адаптации.
К таким психотравмирующим воздействиям относят угрозу жизни, нападение, пытки, насилие, природные и техногенные катастрофы, военные действия, террористические акты, пребывание в плену или концентрационном лагере, свидетельство гибели другого человека, жизнеугрожающее заболевание, получение известия о неожиданной или насильственной смерти близкого человека и другие.
ПТСР может приводить к выраженным нарушениям психического и психологического, а в некоторых случаях и соматического состояния.
Каковы основные симптомы ПТСР?
1. Повторное переживание стрессового травматического события в настоящем времени в виде наплывов ярких навязчивых воспоминаний, сопровождающихся страхом или ужасом. Такие непроизвольные воспоминания сильно нарушают душевное равновесие, заставляя чувствовать себя так же, или почти так же, как в момент негативных событий.
2. Выраженное стремление избегать мысли и воспоминания о событии или уклоняться от деятельности или ситуаций, людей, напоминающих его. Это может проявляться в намеренном или невольном желании сторониться и ограждать себя от всего, что может хотя бы косвенно напомнить о пережитом стрессе.
3. Состояние субъективного ощущения сохраняющейся угрозы, повышенной тревоги, настороженности, чувство, что может случиться что-то ужасное. Может возникать ощущение напряжения, невозможность почувствовать себя в безопасности, спокойно и благополучно.
4. Нарушения сна, трудно засыпать из-за воспоминаний, могут сниться кошмарные, пугающие сновидения. В снах нередко повторяется сюжет пережитого стрессовой ситуации.
При некоторых обстоятельствах, могут развиваться и другие нарушения:
• изменения в эмоциональной сфере - колебания настроения, депрессия, раздражительность, беспокойство по мелочам, переживание отсутствия эмоций, ощущение нереальности происходящего;
• поведенческие реакции - вспышки ярости, гнева, безрассудное или саморазрушающее поведение, злоупотребление алкоголем и другими психоактивными веществами;
• негативные переживания о себе - чувства стыда, вины, ощущение унижения или несостоятельности, ощущение пустоты, потеря способности радоваться, испытывать положительные эмоции;
• нарушения в социальном взаимодействии - избегание или незаинтересованность в личных взаимоотношениях, отсутствие интереса к работе, утрата увлечений, хобби, трудности в поддержании близких отношений
Симптомы возникают обычно в течение шести месяцев от стрессового воздействия и длятся не менее нескольких недель, а иногда месяцы и годы.
При ПТСР возможно значительное ухудшение самочувствия, снижение работоспособности, нарушение межличностных отношений, потеря мотивации к профессиональной и повседневной деятельности и заботе о себе, утрата прежних интересов, стремление к уходу от контактов с людьми, изоляция.
!!! ВАЖНО: важно понимать, что если Вы наблюдаете у себя перечисленные выше симптомы, то «взять себя в руки» за счет собственной силы воли не получится. Необходимо своевременно обратиться за помощью к специалисту. В этот период также очень важна поддержка близких.
135
Диагностика посттравматического стрессового расстройства.
Диагностикой и лечением ПТСР занимается врач-психотерапевт, врач-психиатр.
Предварительный диагноз может поставить врач общей практики, врач-невролог.
Лечение посттравматического стрессового расстройства.
Лечение ПТСР включает психотерапию и назначение лекарственных препаратов.
Используются специальные психотерапевтические методики, направленные на переработку болезненных переживаний, правильное восприятие травматического опыта и восстановление эмоционального состояния.
Одновременно с этим, психотерапия предполагает на активизацию ресурсов личности, обучение саморегуляции настроения и физического самочувствия. Это помогает в различных ситуациях чувствовать уверенность в своих силах справиться со стрессовыми ситуациями.
Психотерапия может проводиться индивидуально или в небольших группах.
Лекарственное лечение включает применение различных средств, снижающих чувство напряжения, тревоги, нормализующих сон и настроение. С этой целью применяются противотревожные препараты (анксиолитики, успокоительные средства), антидепрессанты, и некоторые другие.
Медикаментозное лечение - назначение, коррекция терапии, отмена препаратов осуществляется только врачом-специалистом.
Дополнительная информация
Помимо профессиональной помощи, в терапии и профилактике ПТСР существенную роль играет образ жизни человека.
Рекомендуется не злоупотреблять алкоголем, кофеином в больших дозах, никотином и психоактивными веществами. Все вышеперечисленное способствует формированию повышенного уровня тревоги.
В некоторых ситуациях облегчение могут приносить техники релаксации (йога, глубокое дыхание, мышечное расслабление и другие). Физическая активность также может помочь улучшить настроение и усилить положительные эффекты лечения.
Для людей, перенесших психотравмирующие обстоятельства, и особенно тех, у кого развились симптомы ПТСР, важно прилагать сознательные усилия для противодействия стремлению к самоизоляции. Родные и близкие могут искренне поддержать, помочь в трудной ситуации.
Значительную пользу может принести обращение в группы психологической поддержки, сообщества людей, побывавших в сходных обстоятельствах.
Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях Приложение Г1 Опросник на скрининг ПТСРНазвание на русском языке: Опросник на скрининг ПТСР
Оригинальное название: Trauma Screening Questionnaire (Brewin C. et al., 2002)
Источник: Brewin, C. R., Rose, S., Andrews, B., Green, J., Tata P., Mc Evedy, C., Turne, S., and Foa E. B. Brief screening instrument for post-traumatic stress disorder. /The British Journal of Psychiatry. - 2002 - V. 181, №3. - P. 158-162.
Тип (подчеркнуть):
- шкала оценки
- индекс
- вопросник
- другое (уточнить):
Назначение: Опросник на скрининг ПТСР (Trauma Screening Questionnaire) определяет тяжесть клинических проявлений, течение заболевания, основную психопатологическую симптоматику, уточнить основные кластеры типичных для ПТСР симптомов.
Опросник на скрининг ПТСР (Trauma Screening Questionnaire) - краткий опросник, состоящий из 10 вопросов, отражающих симптомы вторжения и физиологического возбуждения, позволяющий провести скрининг ПТСР. Методика создавалась и была адаптирована на кафедре клинической психологии здоровья, университетский колледж Лондона в 2002 г.
Он состоит из 10 вопросов, отражающих симптомы вторжения (интрузии) и физиологического возбуждения, с вариантами ответа да/нет. Для положительного ответа, каждый из симптомов должен быть отмечен по крайней мере дважды на прошлой неделе.
Инструкция: Эта анкета связана с вашими личными реакциями на травматическое событие, которое случилось с вами.
Ниже указаны некоторые реакции, которые иногда возникают у людей после травматического события. Пожалуйста, ответьте «Да», если вы испытывали следующие симптомы по крайней мере дважды на прошлой неделе.
Если балл, полученный по опроснику, равен или превышает 6, то испытуемого следует отнести к группе риска. Данный опросник зарекомендовал себя как хороший кратный инструмент для выявления симптомов ПТСР. Однако, для постановки диагноза или верификации симптомов результаты должны быть подтверждены с помощью клинического интервью и дополнительных тестовых методик.
Название на русском языке: Шкала для клинической диагностики ПТСР Оригинальное название: Clinical-administered PTSD Scale - CAPS (Weathers F. W. et al., 1992; Weathers F.W, 1993)
Источник: Тарабрина Н.В. Практикум по психологии посттравматического стресса — СПб: Питер, 2001. — 272 с.
Тип (подчеркнуть):
-шкала оценки -индекс -вопросник -другое (уточнить)
Назначение: Шкала для клинической диагностики ПТСР (Clinical-administered PTSD Scale - CAPS) разработана в двух вариантах (Weathers F. W. et al., 1992; Weathers F.W, 1993). Первый разработан для диагностики тяжести текущего ПТСР, как в течение прошлого месяца, так и в посттравматическом периоде в целом. Второй вариант CAPS предназначен для дифференцированной оценки симптоматики в течение последних двух недель. Применение методики не только дает возможность оценить по пятибалльной шкале каждый симптом с точки зрения частоты и интенсивности проявления, но и определить достоверность полученной информации.
Шкала CAPS применяется, как правило, дополнительно к Структурированному клиническому интервью (СКИД) для клинической диагностики уровня выраженности симптоматики ПТСР и частоты ее проявления. Ее используют, если в ходе интервью диагносцируется наличие каких-либо симптомов ПТСР или всего расстройства в целом (Weathers F.W., Litz В.Т., 1994; Blake D.D., 1995).
CAPS-1 позволяет оценить частоту встречаемости и интенсивность проявления индивидуальных симптомов расстройства, а также степень их влияния на социальную активность и производственную деятельность пациента. С помощью этой шкалы можно определить степень улучшения состояния при повторном исследовании по сравнению с предыдущим, валидность результатов и общую интенсивность симптомов. Если возможно,
жеательно использовать шкалу CAPS-1 в комплексе с прочими методами диагностики (самооценочными, поведенческими, физиологическими). Необходимо помнить, что время рассмотрения проявлений каждого симптома — 1 месяц.
С помощью вопросов шкалы определяется частота встречаемости изучаемого симптома в течение предшествующего месяца, а затем оценивается интенсивность проявления симптома. Формулировки ключевых моментов шкал могут быть зачитаны пациенту (как при определении частоты, так и интенсивности симптома). Это позволит получить максимально корректные оценки.
Оценка частоты >1 и оценка интенсивности > 2, отражая реальные проблемы, связанные с данным симптомом, могут служить основанием для заключения о его наличии. Важно подчеркнуть, что критерии С, D и Е требуют, чтобы не было проявлений симптома до травмы. Интервьюер должен уточнить, что у пациента манифестация симптомов С, D и Е произошла именно после травмы. Если в прошлом месяце состояние пациента соответствовало диагностическим критериям ПТСР, то оно автоматически определяется как удовлетворяющее критериям ПТСР, развившегося в посттравматический период. CAPS-1 был переведен в лаборатории психологии посттравматического стресса и психотерапии РАН, он применялся в комплексном исследовании ПТСР на разном контингенте, полученные данные приводятся ниже (Тарабрина Н.В. и др., 1995,1996).
Содержание (шаблон):
Бланк методики
Пациент_____________________
Дата_______________
Интервьюер____________
A. ТРАВМАТИЧЕСКОЕ СОБЫТИЕ____________________
B. ПОСТОЯННО ПОВТОРЯЮЩЕЕСЯ ПЕРЕЖИВАНИЕ
ТРАВМАТИЧЕСКОГО СОБЫТИЯ
(1) Повторяющиеся навязчивые воспоминания о событии, вызывающие дистресс
Частота
Случалось ли так, что вы непроизвольно, без всякого повода, вспоминали об этих событиях? Было ли это только во сне? (Исключить, если воспоминания появлялись только во сне.) Как часто это происходило в течение последнего месяца?
0 - никогда
1 - один или два раза
2 - один или два раза в неделю
3 - несколько раз в неделю
4 - ежедневно или почти каждый день
Интенсивность
Если из этих случаев взять самый тяжелый, насколько сильны были переживания, вызванные этими воспоминаниями? Были ли вы вынуждены прерывать дела, которыми в этот момент занимались? В состоянии ли вы, если постараетесь, преодолеть эти воспоминания, избавиться от них?
0 - отсутствие дистресса
1 - низкая интенсивность симптома: минимальный дистресс
2 - умеренная интенсивность: дистресс отчетливо присутствует
3 - высокая интенсивность: существенный дистресс, явные срывы в деятельности и трудности в преодолении возникших воспоминаний о событии
4 - очень высокая интенсивность: тяжелый, непереносимый дистресс, неспособность продолжать деятельность и невозможность избавиться от воспоминаний о событии
(2) Интенсивные, тяжелые переживания при обстоятельствах, символизирующих или напоминающих различные аспекты травматического события, включая годовщины травмы
Были ли у вас случаи, когда вы видели что-то, напомнившее об этих событиях, и вам становилось тяжело и грустно, вы расстраивались? (Например: определенный тип мужчин - для жертв изнасилования, цепочка деревьев или лесистая местность - для ветеранов войны.) Как часто это с вами случалось в течение последнего месяца?
0 - Никогда
1 - один или два раза
2 - один или два раза в неделю
3 - несколько раз в неделю
4 - ежедневно или почти каждый день
Интенсивность
Если из этих случаев взять самый тяжелый, насколько вы были взволнованы и расстроены, насколько сильны были переживания?
0 - нисколько
1 - слабая интенсивность симптома: минимальный дистресс
2 - умеренная интенсивности: дистресс отчетливо присутствует, но еще контролируется
3 - высокая интенсивность: значительный дистресс
4 - очень высокая интенсивность: непереносимый дистресс
(3) Ощущение, как будто травматическое событие происходило снова, или соответствующие внезапные действия, включая ощущение оживших переживаний, иллюзии, галлюцинации, диссоциативные эпизоды (флэшбэк-эффекты), даже те, которые появляются в просоночном состоянии
Частота
Приходилось ли вам когда-нибудь внезапно совершать какое-либо действие или чувствовать себя так, как будто бы то событие(я) происходит снова? Как часто это с вами случалось в течение последнего месяца?
0 - никогда
1 - один или два раза
2 - один или два раза в неделю
3 - несколько раз в неделю
4 - ежедневно или почти каждый день Интенсивность
Если из этих случаев взять самый тяжелый, насколько реальным было это ощущение? Насколько сильно вам казалось, что то событие(я) происходило снова? Как долго это продолжалось? Что вы делали при этом?
0 - никогда такого не было
1 - слабая интенсивность симптома: ощущение чуть большей реалистичности происходящего, чем при простом размышлении о нем
2 - умеренная интенсивность: ощущения определенные, но передающие диссоциативное качество, однако при этом сохраняется тесная связь с окружающим, ощущения похожи на грезы наяву
3 - высокая интенсивность: в сильной степени диссоциативные ощущения - пациент рассказывает об образах, звуках, запахах, но все еще сохраняется некоторая связь с окружающим миром
4 - очень высокая интенсивность: ощущения полностью диссоциативны - флэшбэк- эффект, полное отсутствие связи с окружающей реальностью, возможна амнезия данного эпизода - «затмение», провал в памяти
Частота
Были ли у вас когда-нибудь неприятные сны о том событии? Как часто это с вами случалось в течение последнего месяца?
0 - никогда
1 - один или два раза
2 - один или два раза в неделю
3 - несколько раз в неделю
4 - ежедневно или почти каждый день
Интенсивность
Если из этих случаев взять самый худший, как сильны были те неприятные, тяжелые переживания и чувство дискомфорта, которые вызывали у вас эти сны? Вы просыпались от этих снов? (Если да, спросите: «Что вы чувствовали или делали, когда просыпались? Через сколько времени вы обычно засыпали?» Выслушайте рассказ и отметьте симптомы паники, громкие крики, положения тела.)
0 - отсутствовали
1 - слабо выраженная интенсивность симптома: минимальный дистресс не вызывал пробуждении
2 - умеренная интенсивность: просыпается, испытывая дистресс, но легко засыпает снова
3 - высокая интенсивность: очень тяжелый дистресс, затруднено повторное засыпание
4 - очень высокая интенсивность: непреодолимый дистресс, невозможность заснуть снова
С. УСТОЙЧИВОЕ избегание раздражителен, ассоциирующихся с травмой, или «блокада» общей способности к реагированию (numbing- «оцепенение») (симптомы не наблюдались до травмы)
(5) Усилия, направленные на то, чтобы избежать мыслей или чувств, ассоциирующихся с травмой
Частота
Пытались ли вы отгонять мысли о событии(ях)? Прилагали ли вы усилия, чтобы избежать ощущений, связанных с событием(ями) (например, чувств гнева, печали, вины)? Как часто это с вами случалось в течение последнего месяца?
0 - никогда
1 - один или два раза
2 - один или два раза в неделю
3 - несколько раз в неделю
4 - ежедневно или почти каждый день Интенсивность
Как велики были усилия, которые вы прилагали, чтобы не думать о том событии(ях), чтобы не испытывать чувств, имеющих к нему (ним) отношение? (Дайте оценку всех попыток сознательного избегания, включая отвлечение, подавление и снижение возбужденности при помощи алкоголя или наркотиков.)
0 - никакого усилия
1 - слабая интенсивность симптома: минимальное усилие
2 - умеренная интенсивность: некоторое усилие, избегание определенно есть
3 - высокая интенсивность: значительное усилие, избегание безусловно есть
4 - очень высокая интенсивность: отчетливо выраженные попытки избегания
Частота
Пытались ли вы когда-либо избегать каких-либо действий или ситуаций, которые напоминали бы вам о событии(ях)?
0 - никогда
1 - один или два раза
2 - один или два раза в неделю
3 - несколько раз в неделю
4 -. ежедневно или почти каждый день
Интенсивность:
Как велики были усилия, которые вы прилагали для того, чтобы избегать каких -то действий или ситуаций, связанных с событием(ями)? (Дайте оценку всех попыток
147
поведенческого избегания; например, ветераны войны, избегающие участия в ветеранских мероприятиях, просмотрах военных фильмов и проч.)
0 - никакого усилия
1 - слабая интенсивность симптома: минимальное усилие
2 - умеренная интенсивность: некоторое усилие, избегание определенно есть
3 - высокая интенсивность: значительное усилие, избегание безусловно есть
4 - очень высокая интенсивность: отчетливо выраженные попытки избегания
Случалось ли так, что вы не могли вспомнить важные обстоятельства происшедшего с вами события(ий) (например, имена, лица, последовательность событий)? Многое ли из того, что имело отношение к происшедшему, вам было трудно вспомнить в прошедшем месяце?
0 - ничего, ясная память о событии в целом
1 - некоторые обстоятельства события(ий) было невозможно вспомнить (менее чем 10%)
2 - ряд обстоятельств события(й) было невозможно вспомнить (20-30%)
3 - большую часть обстоятельств события(й) было невозможно вспомнить (50-60%)
4 - почти совсем невозможно было вспомнить событиеЛ) (более чем 80%) Интенсивность
Как велики были усилия, которые вам понадобилось приложить, чтобы вспомнить о важных обстоятельствах того, что произошло с вами?
0 - какие-либо затруднения при воспоминании о событиях отсутствовали
1 - слабая интенсивность симптома: незначительные затруднения при воспроизведении обстоятельств события
2 - умеренная интенсивность: определенные затруднения, однако при сосредоточении сохраняется способность к воспроизведению события в памяти
3 - высокая интенсивность: несомненные затруднения при воспроизведении обстоятельств события
4 - очень высокая интенсивность: полная неспособность вспомнить о событии(ях)
Частота
Чувствуете ли вы, что потеряли интерес к занятиям, которые были для вас важными или приятными, - например, спорт, увлечения, общение? Если сравнить с тем, что было до происшедшего, сколько видов занятий перестали вас интересовать за прошедший месяц?
0 - потери интереса вообще не было
1 - потеря интереса к отдельным занятиям (менее чем 10%)
2 - потеря интереса к нескольким занятиям (20-30%)
3 - потеря интереса к большому числу занятий (50-60%)
4 - потеря интереса почти ко всему (более чем 80%)
Интенсивность
В самом худшем случае насколько глубока или сильна была утрата интереса к этим занятиям?
0 - вообще не было потери интереса
1 - слабая интенсивность симптома: только незначительная потеря интереса, не исключающая получения удовольствия в процессе занятий, если они все-таки начались
2 - умеренная интенсивность: безусловная потеря интереса, но все-таки сохраняется некоторое чувство удовольствия от занятия(й)
3 - высокая интенсивность: очень значительная потеря интереса к занятиям
4 - очень высокая интенсивность: полная потеря интереса, не вовлекается ни в какую деятельность
Частота
Не было ли у вас чувства отдаленности или потери связи с окружающими? Отличалось ли это состояние от того, что вы чувствовали перед тем, как произошло это событие(я)? Как часто вы чувствовали себя так в течение последнего месяца?
0 - такого вообще не было
1 - редко (менее 10% времени)
2 - иногда (20-30%)
3 - часто (50-60%)
4 - почти всегда или постоянно (более чем 80%)
Интенсивность
В самом худшем случае насколько сильно было ваше чувство отстраненности или отсутствия связи с окружающими? Кто все-таки оставался вам близок?
0 - отсутствуют подобные чувства
1 - слабая интенсивность симптома: эпизодически чувствует себя «идущим,не в ногу» с окружающими
2 - умеренная интенсивность: определенное наличие чувства отдаленности, но сохраняются какие-то межличностные связи и чувство принадлежности к окружающему миру
3 - высокая интенсивность: значительное чувство отстраненности или отчужденности от большинства людей, сохраняется способность взаимодействия только с одним человеком
4 - очень высокая интенсивность: чувствует себя полностью оторванным от других людей, близкие отношения не поддерживает ни с кем
Частота
Были ли у вас такие периоды, когда вы были «бесчувственны» (вам было трудно испытывать такие чувства, как любовь или счастье)? Отличалось ли это состояние от того, как вы себя чувствовали перед тем, как произошло это событие(я)? Как часто вы чувствовали себя так в течение последнего месяца?
0 - такого вообще не было
1 - редко (менее 10% времени)
2 - иногда (20-30%)
3 - часто (50-60%)
4 - почти всегда или постоянно (более чем 80%)
Интенсивность
В самом худшем случае насколько сильным у вас было ощущение «бесчувственности»? (В оценку этого пункта включите наблюдения за уровнем аффективности во время интервью.)
0 - ощущения бесчувственности нет
1 - слабая интенсивность симптома: такое ощущение имеется, но незначительное
2 - умеренная интенсивность: явное ощущение бесчувственности, но способность испытывать эмоции все-таки сохранена
3 - высокая интенсивность: значительное ощущение бесчувственности по отношению по крайней мере к двум основным эмоциям - любви и счастья
4 - очень высокая интенсивность: ощущает полное отсутствие эмоций
Частота
Было ли когда-нибудь, что вы чувствовали отсутствие необходимости строить планы на будущее, что почему-либо у вас «нет завтрашнего дня»? (Если да, уточните наличие реального риска, например, опасных для жизни медицинских диагнозов). Отличалось ли это состояние от того, как вы себя чувствовали перед тем, как произошло это событие(я)? Как часто вы чувствовали себя так в течение последнего месяца?
0 - такого вообще не было
1 - редко (менее 10% времени)
2 - иногда (20-30%)
3 - часто (50-60%)
4 - почти всегда или постоянно (более чем 80%)
Интенсивность
В самом худшем случае насколько сильным было чувство, что у вас не будет будущего? Как вы думаете; как долго вы будете жить? Какие основания у вас предполагать, что вы умрете преждевременно?
0 - ощущения сокращенного будущего нет
1 - слабая интенсивность симптома: незначительные ощущения по поводу сокращенности жизненной перспективы
2 - умеренная интенсивность симптома: определенно присутствует ощущение сокращенной жизненной перспективы
3 - высокая интенсивность симптома: значительно выражены ощущения сокращенной жизненной перспективы, могут иметь место определенные предчувствия о продолжительности жизни
4 - очень высокая интенсивность симптома: всепоглощающее чувство сокращенной жизненной перспективы, под-ная убежденность в преждевременной смерть
УСТОЙЧИВЫЕ СИМПТОМЫ ПОВЫШЕННОЙ ВОЗБУДИМОСТИ (не наблюдались до травмы)
Частота
Были ли у вас какие-либо проблемы с засыпанием или с тем, чтобы спать нормально? Отличается ли это от того, как вы спали перед событием(ями)? Как часто у вас были трудности со сном в прошлом месяце?
0 - никогда
1 - один или два раза
2 - один или два раза в неделю
3 - несколько раз в неделю
4 - каждую ночь (или почти каждую)
Трудности с засыпанием?
Да Нет
Пробуждения среди сна?
Да Нет
Очень ранние пробуждения?
Да Нет
Количество часов сна (без пробуждений) за ночь____
Желательное количество часов сна для обследуемого
Интенсивность
(Задайте уточняющие вопросы и оцените все перечисленные нарушения сна.) Как много времени надо вам, чтобы заснуть? Как часто вы просыпаетесь среди ночи? Сколько часов подряд, не просыпаясь, вы спите каждую ночь?
0 - нет проблем со сном
1 - слабая интенсивность симптома: несколько затруднено засыпание, некоторые трудности с сохранением сна (потеря сна до 30 минут)
2 - умеренная интенсивность: определенное нарушение сна - ясно выраженная увеличенная продолжительность периода засыпания или трудности с сохранением сна (потеря сна - 30-90 минут)
3 - высокая интенсивность: значительное удлинение времени засыпания или большие трудности с сохранением сна (потеря сна - 90 минут - 3 часа)
4 - очень высокая интенсивность: очень длительный латентный период сна, непреодолимые трудности с сохранением сна (потеря сна более 3 часов)
Частота
Были ли такие периоды, когда вы чувствовали, что необычно раздражительны или проявляли чувство гнева и вели себя агрессивно? Отличается ли это состояние от того, как вы себя чувствовали или как действовали до событий(я)? Как часто вы испытывали подобные чувства или вели себя подобным образом в прошлом месяце?
0 - никогда
1 - один или два раза
2 - один или два раза в неделю
3 - несколько раз в неделю
4 - ежедневно или почти каждый день Интенсивность
Насколько сильный гнев вы испытывали и каким образом вы его выражали?
0 - не было ни раздражительности, ни гнева
1 - слабая интенсивность симптома: минимальная раздражительность, в гневе - повышение голоса
2 - умеренная интенсивность: явное наличие раздражительности, в гневе с легкостью начинает спорить, но быстро «остывает»
3 - высокая интенсивность: значительная раздражительность, в гневе - речевая или поведенческая агрессивность
4 - очень высокая интенсивность: непреодолимый гнев, сопровождаемый эпизодами физического насилия
Частота
Не казалось ли вам трудным сосредоточиться на каком-то занятии или на чем-то, что окружало вас? Изменилась ли ваша способность к сосредоточению с тех пор, как случилось это событие(я)? Как часто у вас наблюдались затруднения с сосредоточением внимания в течение прошлого месяца?
0 - вообще не было
1 - очень редко (менее 10% времени)
2 - иногда (20-30% времени)
3 - большую часть времени (50-60%)
4 - почти всегда или постоянно (более чем 80%)
Интенсивность:
Насколько трудно для вас было сосредоточиться на чем-либо? (При оценке этого пункта учтите свои наблюдения в процессе интервью.)
0 - никакой проблемы не было
1 - слабая интенсивность: для сосредоточения требовались незначительные усилия
2 - умеренная интенсивность: определенная потеря способности к сосредоточению, но при усилии может сосредоточиться
3 - высокая интенсивность: значительное ухудшение функции, даже при особых усилиях
4 - очень высокая интенсивность: полная неспособность к сосредоточению и концентрации внимания
Частота
Приходилось ли вам быть как-то особенно настороженным или бдительным даже тогда, когда для этого не было очевидной необходимости? Отличалось ли это от того, как вы себя чувствовали перед событием(ями)? Как часто в прошлом месяце вы были настороженны или бдительны?
0 - вообще не было
1 - очень редко (менее 10% времени)
2 - иногда (20-30% времени)
3 - большую часть времени (50-60%)
4 - почти всегда или постоянно (более чем 80%)
Интенсивность
Как велики усилия, которые вы прилагаете, чтобы знать обо всем, что происходит вокруг вас? (При оценке этого пункта используйте свои наблюдения, полученные в ходе интервью.)
0 - симптом отсутствует
1 - слабая интенсивность симптома: минимальные проявления гипербдительности, незначительно повышенное любопытство
2 - умеренная интенсивность: определенно имеется гипербдительность, настороженность в общественных местах (например, выбор безопасного места в ресторане или кинотеатре)
3 - высокая интенсивность: значительные проявления гипербдительности, субъект очень насторожен, постоянное наблюдение за окружающими в поисках опасности, преувеличенное беспокойство о собственной безопасности (а также своей семьи и дома)
4 - очень высокая интенсивность: гипертрофированная бдительность, усилия по обеспечению безопасности требуют значительных затрат времени и энергии и могут включать активные действия по проверке ее наличия; в процессе беседы - значительная настороженность
Частота
Испытывали ли вы сильную реакцию испуга на громкие неожиданные звуки (например, на автомобильные выхлопы, пиротехнические эффекты, стук захлопнувшейся двери и т. п.) или на что-то, что вы вдруг увидели (например, движение, замеченное на периферии вашего поля зрения - «углом глаза»)? Отличается ли это от того, как вы себя чувствовали до события(ий)?
0 - никогда
1 - один или два раза
2 - один или два раза в неделю
3 - несколько раз в неделю
4 - ежедневно или почти каждый день Интенсивность
В самом худшем случае насколько сильной была эта реакция испуга?
0 - симптом отсутствовал: реакции испуга не было
1 - слабая интенсивность симптома: минимальная реакция испуга
2 - умеренная интенсивность: определенная реакция испуга на внезапный раздражитель, «подпрыгивание»
3 - высокая интенсивность: значительная реакция испуга, сохранение возбуждения после первичной реакции
4 - очень высокая интенсивность: крайне выраженная реакция испуга, явное защитное поведение (например, ветеран войны, который «падает лицом в грязь»)
Частота
Приходилось ли вам отмечать у себя наличие определенных физиологических реакций, когда вы сталкивались с ситуациями, напоминающими вам о событии(ях)? (Выслушайте сообщение о таких симптомах, как учащенное сердцебиение, мышечное напряжение, дрожь в руках, потливость, но не задавайте испытуемому наводящих вопросов о симптомах.) Как часто они наблюдались в прошлом месяце?
0 - никогда
1 - один или два раза
2 - один или два раза в неделю
3 - несколько раз в неделю
4 - ежедневно или почти каждый день Интенсивность
В самом худшем случае как сильны были эти физиологические реакции?
0 - симптом отсутствует
1 - слабая интенсивность симптома: минимальная реакция
2 - умеренная интенсивность: явное наличие физиологической реакции, некоторый дискомфорт
3 - высокая интенсивность: интенсивная физиологическая реакция, сильный дискомфорт
4 - очень высокая интенсивность: драматическая физиологическая реакция, сохранение последующего возбуждения
Был ли какой-либо период после травмы, когда симптомы, о которых я только что вас расспрашивал, беспокоили вас значительно больше, чем в течение последнего месяца?
Да Нет
Этот период (или эти периоды) продолжался не менее одного месяца?
Да Нет
Примерно когда этот период (эти периоды) начался и закончился?
Теги: стрессовое расстройство
234567 Начало активности (дата): 24.08.2023 14:43:00
234567 Кем создан (ID): 989
234567 Ключевые слова: чрезвычайная ситуация, стрессовое расстройство, магнитно-резонансная томография
12354567899
Похожие статьи
20.08.2023Рентген на дому 8 495 22 555 6 8
Медицинские аспекты протезирования пациентов после ампутации на уровне голени с использованием цифровых технологий
Артрозные поражения коленных суставов при паттерне ходьбы, классифицируемом как crouch gait, у подростков и взрослых с ДЦП
Клинические рекомендации по диагностике и лечению миастении



