 05.07.2023
05.07.2023
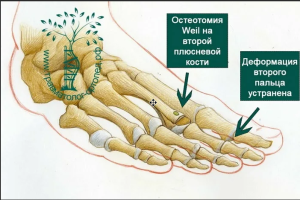
Минимально инвазивная техника против открытой хирургии при молоткообразной деформации второго пальца: сравнение результатов
Актуальное направление в современной хирургии стопы, требующее масштабных рандомизированных клинических исследований, -область применения и результаты использования минимально инвазивных методов лечения
ВВЕДЕНИЕ
В течение последних двух десятилетий наблюдается развитие минимально инвазивной хирургии переднего отдела стопы. Как российские [1, 2], так и зарубежные авторы [3-11] популяризируют эту тенденцию.
Все больше хирургов используют минимально инвазивную технику, вследствие чего ее применение расширилось. Технику минимально инвазивной хирургии стопы стали использовать при сахарном диабете [12, 13], у детей [14] и
стояниях как вальгусное отклонение первого пальца при синдроме Пфайффера [15]. Однако исследования достоинств открытой техники, которая на протяжении многих десятилетий является «золотым» стандартом, не производились. Систематический обзор, проведенный Bia и соавторами (2018), выявил высокий уровень осложнений минимально инвазивной хирургии, и авторами было рекомендовано проводить рандомизированные клинические исследования [16].
Есть законные основания для беспокойства по поводу достоинств минимально инвазивной хирургии. Использование минимально инвазивной техники не должно приводить к увеличению частоты повреждений сосудисто-нервных структур, а также исключать термические повреждения кости, вызванные буром. Поскольку некоторые техники предполагают отсутствие фиксации [17], можно ожидать высокий процент формирования ложных суставов в зоне остеотомии. В отношении этих рисков имеется недостаточно информации. Jowett и соавторы (2017) в своем исследовании применения минимально инвазивных техник при вальгусном отклонении первого пальца отметили 14 % повторных операций [18]. Напротив, в хирургии заднего отдела стопы было доказано, что открытая пяточная остеотомия имеет более высокий риск повреждения нервов, чем минимально инвазивная остеотомия [19, 20]. В исследовании Yassin (2106) минимально инвазивные операции на пальцах стопы с последующим бинтованием были такими же безопасными, как и открытые остеотомии с фиксацией спицей [21].
Одним из возможных объяснений высокого риска замедленной консолидации и повреждения нервов является термическое повреждение, вызванное буром для минимально инвазивных остеотомий. Показано, что скорость его вращения и размер являются важными факторами, определяющими термические повреждения [24]. Существуют исследования, доказывающие, что охлаждение бура может улучшить заживление костной ткани и скорость сращения при артродезе [25].
В данном исследовании представлены результаты минимально инвазивных процедур на пальцах стопы при молоткообразной деформации и типичные осложнения при использовании данных техник.
Цель исследования - оценить результаты хирургического лечения пациентов с молоткообразной деформацией пальцев стоп с помощью статистически достоверного сравнения существующих техник.
МАТЕРИАЛЫ И МЕТОДЫ
Ретроспективное одноцентровое исследование.
Критерии включения в исследование:
• возраст старше 18 лет;
• диагностированное комбинированное плоскостопие с вальгусной деформацией первого пальца в сочетании с молоткообразной деформацией второго пальца стопы;
• нестабильность плюснефалангового сустава второго пальца стопы (II—IV степени по Гамильтону-Томпсону);
• наличие информированного письменного согласия на операцию и на участие в исследовании.
Критерии невключения в исследование:
• наличие противопоказаний к хирургическому лечению (хронические заболевания в стадии суб-/деком-пенсации); врожденные и приобретенные системные заболевания и их последствия;
• ранее выполненные оперативные вмешательства на стопе;
• невозможность явки пациента на контрольные осмотры в течение всего периода наблюдения, определенного дизайном исследования.
Критерии исключения из исследования:
• отказ пациента от дальнейшего участия в исследовании;
• срывы визитов пациента для контрольных осмотров в установленные сроки по объективным или субъективным причинам.
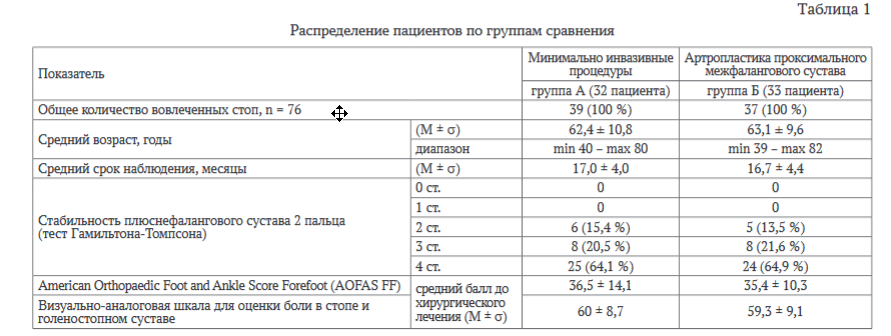
В исследование были включены 65 пациентов (76 стоп) с молоткообразной деформацией второго пальца стопы, которым было выполнено хирургическое лечение в период с 2016 по 2018 г. Из них 61 женщина (93,8 %) и 4 мужчины (6,2 %). Средний возраст пациентов (M ± ст) составил 62,8 ± 10,2 года (от 39 до 82 лет, медиана = 64 года). Средний срок наблюдения (M ± ст) составил 15,3 ± 2,8 месяца (от 12 до 21 месяцев, медиана = 15 месяцев).
У всех пациентов в данном исследовании была диагностирована молоткообразная деформация только второго пальца стопы, пациенты с молоткообразной деформацией третьего, четвертого или нескольких пальцев одновременно не включались в исследование. У всех пациентов оценивалась стабильность плюснефалангового сустава с использованием вертикального стресс-теста Гамильнона-Томпсона (0-4 степени нестабильности) - в исследование были включены пациенты со второй, третьей и четвертой степенями нестабильности плюснефалангового сустава второго пальца стопы.
В группу А были включены пациенты, которым выполнялись хирургические процедуры (остеотомии фаланг пальцев, тенотомии сухожилий, дистальные остеотомии плюсневой кости) через минимально инвазивный доступ с использованием специального оборудования и последующей фиксацией бинтованием. В группу Б были включены пациенты, которым была выполнена открытая резекционная артропластика проксимального межфалангового сустава в сочетании с Weil-остеотомией с трансартикулярной фиксацией спицей в течение 6 недель. В обеих группах одномоментно с процедурами на втором пальце выполнялись открытые операции на первой плюсневой кости и первом пальце в объеме: остеотомия Scarf первой плюсневой кости, остеотомия Akin проксимальной фаланги первого пальца, так как в исследование были включены пациенты с вальгусной деформацией первого пальца (изолированная молоткообразная деформация - критерий исключения). Дополнительные процедуры (дистальная метафизарная миниинвазивная остеотомия плюсневой кости для группы А и остеотомия Weil для группы Б) выполнялись на второй плюсневой кости во всех случаях, однако при наличии признаков перегрузки головок плюсневых костей третьего или четвертого пальцев (метатарзалгия, гиперкератоз) выполнялось укорочение соответствующих плюсневых костей. В исследование не включались пациенты, которым были выполнены процедуры на среднем или заднем отделах стопы, а также пациенты, которым выполнялись минимально инвазивные процедуры только на мягких тканях (тенотомии сухожилий), или пациенты, которым не выполнялись процедуры на первой плюсневой кости и первом пальце в указанном объеме. Все пациенты были прооперированы постоянным составом операционной бригады, одним хирургом. Выборочная совокупность отличалась нормальным распределением по возрасту и сроку наблюдения (критерий Колмогорова-Смирнова, асимптотическая значимость > 0,05) и отличным от нормального по данным опросников (критерий Колмогорова-Смирнова, асимптотическая значимость < 0,05). Группы были сопоставимы по указанным признакам. Основные данные пациентов до хирургического лечения представлены в таблице 1.
Минимально инвазивная техника (группа А)
Минимально инвазивные процедуры выполнялась без жгута. Остеотомии фаланг пальцев (доступ в области межфалангового сустава) и минимально инвазивные дистальные остеотомии плюсневых костей (доступ в области шейки плюсневой кости) выполнялись с использованием бура Shannon 2*12 mm (Integra Life sciences Ltd.), работающего на низкой скорости (до 1500 об/мин). Непрерывная работа буром производилась в течение не более 20 секунд. Бур охлаждали путем орошения физиологическим раствором из шприца в моменты его работы. Завершение остеотомии проверялось как мануально, так и рентгенографически.
Тенотомии сухожилий мышц короткого сгибателя и разгибателей выполнялись с использованием минимально инвазивного скальпеля на уровне плюснефалангового сустава. Завершение тенотомий проверялось мануально.
Фиксация остеотомий производилась путем тугого тейпирования самофиксирующимися бинтами (Peha-haft, Hartmann) в течение 6 недель с момента операции.
Классическая открытая техника (группа Б)
Операция выполнялась под жгутом через тыльный доступ в области проксимального межфалангового сустава. Осуществлялся доступ к головке проксимальной фаланги, выполнялась резекция головки проксимальной фаланги и суставной поверхности средней фаланги, коррекция оси пальца и трансартикулярная фиксация спицей. Спица удалялась через 6 недель с момента операции.
В качестве дополнительной процедуры выполнялась остеотомия Weil. Остеотомия выполнялась через тыльный доступ в области плюснефалангового сустава второго пальца с последующей фиксацией самоотламывающимся винтом.
Ранний послеоперационный период
Пациентам обеих групп была показана ранняя активизация на следующие сутки после операции с полной нагрузкой в послеоперационной обуви (Барука) в обеих группах.
Послеоперационная обувь была рекомендована к ношению в течение не менее 6 недель после операции. При болях назначались нестероидные противовоспалительные препараты в комбинации с ингибиторами протоновой помпы.
Последующее наблюдение
Все пациенты были клинически обследованы до операции, в первые сутки после операции, через 12-14 дней после операции (снятие швов), 6 недель, 3 месяца и 12 месяцев после операции. Дополнительный визит через 6 месяцев после операции назначался в случае отрицательной динамики состояния или отсутствия консолидации на контрольных рентгенограммах в 3 месяца. Рентгенографическое исследование стоп [26] в прямой и боковой проекции под нагрузкой выполнялось пациентами до операции, в первые сутки после операции, через 6-8 недель и через 3 месяца с момента операции. Если к этому сроку в зоне остеотомии не было сращения, то пациентами выполнялась контрольная рентгенография стоп через 6 и 12 месяцев с момента операции.
Шкала клинической оценки болевого синдрома Американской Ассоциации Ортопедов Стопы и Голеностопного Сустава (American Orthopaedic Foot and Ankle Society Score (AOFASScore)) [27-31] заполнялась пациентами до операции и через 12 месяцев после операции.
Визуально-аналоговая шкала для оценки функционального состояния стопы и голеностопного сустава VAS FA (Visual Analogue Scale Foot and Ankle) [32, 33] заполнялась пациентами до операции, через 2 недели, 6 недель, 3 и 12 месяцев с момента операции. Опросник состоит из 20 вопросов, ответы на каждый из которых представлен в виде визуально-аналоговой шкалы от 0 до 10. Суммарный балл по данному опроснику (200 баллов) переводился в 100-балльный коэффициент.
Шкала общего впечатления пациентов от изменений после лечения PGIC (Patient Global Impression of Change scate) [34] заполнялась через 12 месяцев после операции.
Результаты интерпретировались как: 1 - ухудшение состояния; 2-3 - минимальное улучшение; 4-5 - среднее улучшение; 6-7 - значительное улучшение.
Статистическая обработка
Данные регистрировались и обрабатывались в программе Microsoft Excel. Проверка гипотез производилась в программе SPSS Statistica 23. Для определения подчинения выборки закону Гаусса по указанным признакам использовался одновыборочный критерий Колмогорова-Смирнова. Для определения достоверности различий результатов между группами (независимые группы) использовался критерий U-Манна-Уитни. Для определения достоверности различий результатов каждой из групп до и после лечения (зависимые выборки) использовался T-критерий Вилкоксона.
РЕЗУЛЬТАТЫ
Шкала клинической оценки болевого синдрома Американской Ассоциации Ортопедов Стопы и Голеностопного Сустава
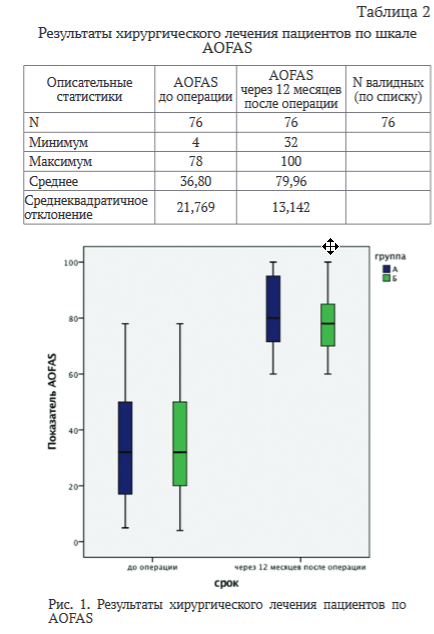
До операции средний балл по шкале AOFAS составлял 36,8 ± 21,8 (диапазон от 4 до 78). Средний балл был аналогичен у пациентов, получавших лечение как через минимально инвазивный доступ, так и через открытый классический доступ (р > 0.05). Результаты по данному опроснику значительно улучшились после операции в обеих группах. Показатели представлены в таблице 2 и на рисунке 1.
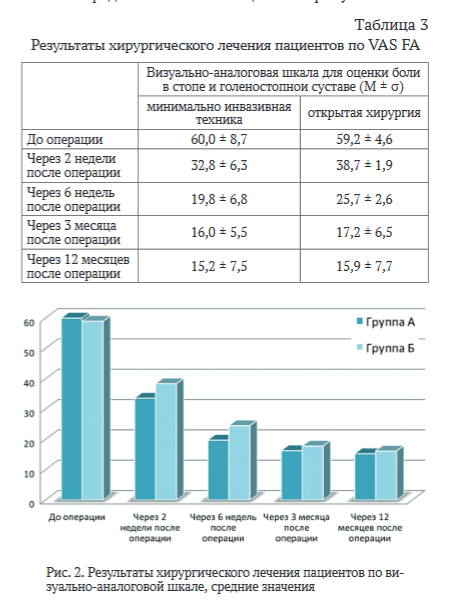
Визуально-аналоговая шкала оценки функционального состояния стопы и голеностопного сустава Боль по результатам анализа визуально-аналоговой шкалы была значительно ниже в группе с использованием минимально инвазивной хирургии, статистически значимое различие наблюдалось через 2 и 6 недель после операции (р < 0,05). Результаты оценки боли по VAS FA представлены в таблице 3 и на рисунке 2.
Шкала общего впечатления пациентов от изменений после лечения
По оценке PGIC через 12 месяцев после хирургического лечения было выявлено, что 25,0 % (19 пациентов, n = 76) пациентов отметили значительное улучшение (6-7 пункты в шкале). 38,2 % (29 пациентов, n = 76) сообщили, что их состояние несколько улучшилось (4-5пункты в шкале), а остальные (36,8 %, 28 пациентов, n = 76) сообщили о минимальном улучшении (2-3 пункты в шкале). Никто из пациентов не сообщил об ухудшении своего состояния (первый пункт).
вил 5,1 ± 2,6 месяца, в то время как средний срок сращения в группе Б составил 4,3 ± 2,8 месяца.
Осложнения
Типичное осложнение при хирургическом лечении молоткообразной деформации пальцев стоп - флотирующий палец. Данное осложнение встречалось в группе А на 27 стопах (69,2 %, n = 39), в группе Б на 32 стопах (86,5 %, n = 37). Отличия между группами были статистически значимыми (р < 0,05) и коррелировали со степенью нестабильности плюснефалангового сустава.
Был зарегистрирован один случай формирования ложного сустава в группе Б с поломкой фиксирующей спицы, что потребовало удаления фиксирующей спицы.
Инфекционные осложнения в группах не встречались.
Клинический пример 1 (группа А)
Пациентка А., 61 год, поступила в стационар с жалобами на боль и деформацию в обеих стопах (преимущественно справа), наличие гиперкератоза под головкой второй плюсневой кости и в области проксимального межфалангового сустава второго пальца правой стопы.
Деформация беспокоит более 5 лет. Установлен диагноз: приобретенное плоскостопие взрослых. Валь-гусная деформация первого пальца обеих стоп. Молот-кообразная деформация второго пальца правой стопы.
Перегрузочная метатарзалгия (рис. 4).
При осмотре стоп определяется уменьшение высоты продольного и поперечного сводов обеих стоп. Вальгусная деформация первых пальцев обеих стоп и варусная деформация первых плюсневых костей обеих стоп.
Молоткообразная деформация второго пальца правой стопы. Нестабильность плюснефалангового сустава 2 пальца правой стопы (2 степень). Гиперкератозы под головкой второй плюсневой кости, по тыльной поверхности проксимального межфалангового сустава второго пальца правой стопы. При пальпации отмечается боль по медиальной поверхности головки первой плюсневой кости, под головкой второй плюсневой кости, по тыльной поверхности проксимального межфалангового сустава второго пальца правой стопы.
На рентгенограммах в прямой и боковой проекциях под нагрузкой: снижение высоты продольного и поперечного сводов, молоткообразная деформация второго пальца правой стопы (рис. 5).
По шкале AOFAS показатель до операции составлял 50 баллов, по шкале VASFA - 65 баллов.
Объем хирургического лечения: малоинвазивная остеотомия проксимальной фаланги второго пальца, дистальные малоинвазивные метатарзальные остеотомии второй и третьей плюсневых костей, малоинвазивная тенотомия сухожилия мышц сгибателей второго пальца, остеотомия Scarf первой плюсневой кости с фиксацией двумя винтами, остеотомия Akin проксимальной фаланги первого пальца с фиксацией винтом (рис. 5).
На контрольном осмотре через 2 недели показатель по шкале VAS FA был 40 баллов.
На рентгенограммах левой стопы через 18 месяцев после операции отмечается консолидация в зонах остеотомии (рис. 6).
Пациентка Б., 69 лет, поступила в стационар с жалобами на боль и деформацию в обеих стопах (преимущественно слева), наличие симптоматического гиперкератоза под головками второй и третьей плюсневых костей и в области проксимального межфалангового сустава второго пальца левой стопы.
Деформация беспокоит более 10 лет. Установлен диагноз: приобретенное плоскостопие взрослых. Валь-гусная деформация первого пальца обеих стоп. Молот-кообразная деформация второго пальца левой стопы. Перегрузочная метатарзалгия (рис. 8).
На контрольном осмотре через 18 месяцев после операции отмечается снижение чувствительности второго пальца правой стопы, что не вызывает дискомфорта пациентки (рис. 7). По результатам опросника AOFAS показатель составил 83 балла, по результатам VASFA - 18 баллов, что интерпретируется как «хороший» результат.
При осмотре стоп определяется уменьшение высоты продольного и поперечного сводов обеих стоп. Вальгусная деформация первых пальцев обеих стоп и варусная деформация первых плюсневых костей обеих стоп.
Молоткообразная деформация второго пальца левой стопы. Дегенеративный вывих основной фаланги в плюснефаланговом суставе 2 пальца левой стопы (3 степень).
Отсутствие опороспособности второго пальца левой стопы.
Гиперкератозы под головками второй и третьей плюсневых костей, по тыльной поверхности проксимального межфалангового сустава второ-
На рентгенограммах в прямой и боковой проекциях под нагрузкой: снижение высоты продольного и поперечного сводов, молоткообразная деформация второго пальца левой стопы (рис. 9).
По шкале AOFAS показатель до операции составлял 30 баллов, по шкале VASFA - 78,5 баллов.
Объем хирургического лечения: резекционная ар-тропластика проксимального межфалангового сустава второго пальца с трансартикулярной фиксацией спицей, остеотомия Weil второй и третьей плюсневых костей с фиксацией винтами, остеотомия Scarf первой плюсневой кости с фиксацией двумя винтами, остеотомия Akin проксимальной фаланги первого пальца с фиксацией винтом (рис. 10).
На контрольном осмотре через 2 недели показатель по шкале VAS FA составил 64 балла. На контрольных осмотрах пациентка предъявляет жалобы на умеренную боль под головками плюсневых костей и отсутствие активного сгибания и разгибания 2 пальца.
На рентгенограммах левой стопы через 12 месяцев после операции отмечается консолидация зон остеотомии и подвывих во втором плюснефаланговом суставе (рис. 11).
На контрольном осмотре через 12 месяцев после операции сохраняется ограничение активного сгибания и разгибания проксимального межфалангового сустава второго пальца (рис. 12). Отмечается типичное осложнение - флотирующий палец - второй палец стопы не касается поверхности опоры, боль отсутствует. По результатам опросника AOFAS показатель составил 70 баллов, по результатам VASFA -50 баллов, что интерпретируется как «хороший» результат.
ОБСУЖДЕНИЕ
Появление минимально инвазивной хирургии переднего отдела стопы [35] является возрождением старой методики, которая довольно широко практиковалась несколько десятилетий назад [36]. Настоящее исследование подтверждает гипотезу о том, что минимально инвазивная хирургия может составить достойную конкуренцию открытой хирургии.
Одной из идей данного исследования является то, что минимально инвазивная остеотомия при коррекции деформации переднего отдела стопы безопасна при условии, что бур работает на низкой скорости и короткими импульсами. Ранее было показано, что орошение бура во время работы физиологическим раствором снижает его температуру и минимизирует термическое повреждение тканей. Использование бура на высокой скорости потенциально может вызвать повреждение сосудисто-нервных структур [37].
Потенциальные риски минимально инвазивной хирургии компенсируются более низким уровнем болевого синдрома в раннем и позднем послеоперационном периоде, это может быть связано с наличием разреза при открытой технике. Однако в отдаленном периоде уровень болевого синдрома становится одинаковым, о чем свидетельствует опросник VAS FA. Более низкий уровень болевого синдрома, вероятно, связан с более высокой оценкой удовлетворенности пациентов по PGIC в группе минимально инвазивной хирургии. Комплексный анализ указывает на преимущество минимально инвазивной техники в плане болевого синдрома, однако стоит отметить, что минимально инвазивная техника обусловливает большую интраоперационную лучевую нагрузку.
Встречаемость флотирующего пальца при минимально инвазивной технике ниже, что связано с выполнением тенотомий, однако имеет высокие показатели в обеих группах. Данное осложнение встречалось у всех пациентов с четвертой степенью нестабильности плюснефалангового сустава 2-го пальца и несостоятельностью подошвенной связки плюснефалангового сустава, то есть встречаемость данного осложнения прямо пропорциональна степени нестабильности плюснефалангового сустава. Однако данное осложнение связано не с основными процедурами на пальцах, а с дополнительными (остеотомия Weil, дистальная минимально инвазивная метатарзальная остеотомия).
ВЫВОДЫ
Недостатком настоящего исследования является отсутствие рандомизации. Сильной стороной данного исследования является единый протокол лечения, выполненный одним хирургом, и последовательное наблюдение.
Применение минимально инвазивной техники в хирургии переднего отдела стопы отличается высоким уровнем безопасности, эффективности и удовлетво-
ренности пациентов, а также позволяет исключить развитие сильного болевого синдрома в раннем послеоперационном периоде, тем самым улучшая результаты лечения пациентов с молоткообразной деформацией пальцев стоп. Однако минимально инвазивная техника требует использования специального оборудования, определенных навыков и опыта хирурга.СПИСОК ИСТОЧНИКОВ
1. Бережной С.Ю., Буриев И.М. Чрескожная хирургия центральных статических метатарсалгий // Вестник Национального медикохирургического центра им. Н.И. Пирогова. 2012. Т. 7, № 3. С. 50-53.
2. Результаты хирургического лечения перегрузочной метатарзалгии с использованием миниинвазивных методик / Д.С. Бобров, А.А. Шуб-кина, А.В. Лычагин, Л.Ю. Слиняков, А.Р. Дрогин, Е.Ю. Целищева, Р.Х. Явлиева, Н.В. Ригин, М. Туффоур-Амириках // Кафедра травматологии и ортопедии. 2018. № 4 (34). С. 7-16.
3. Redfern D.J., Vernois J. Percutaneous Surgery for Metatarsalgia and the Lesser Toes // Foot Ankle Clin. 2016. Vol. 21, No 3. P. 527-550. DOI: 10.1016/j.fcl.2016.04.003.
4. Vernois J., Redfern D.J. Percutaneous Surgery for Severe Hallux Valgus // Foot Ankle Clin. 2016. Vol. 21, No 3. P. 479-493. DOI: 10.1016/j. fcl.2016.04.002.
5. Piclet B. Traitement chirurgical percutane des deformations des orteils lateraux // Chirurgie mini-invasive et percutanee du pied (specialites medicales). Paris : Sauramps Medical, 2009. P. 157-167.
6. White D.L. Minimal incision approach to osteotomies of the lesser metatarsals. For treatment of intractable keratosis, metatarsalgia, and tailor's bunion // Clin. Podiatr. Med. Surg. 1991. Vol. 8, No 1. P. 25-39.
7. Thomas M., Jordan M. Minimal-invasive Korrektur von Deformitaten der Kleinzehen und Behandlung der Metatarsalgie // Oper. Orthop. Traumatol. 2018. Vol. 30, No 3. P. 171-183. DOI: 10.1007/s00064-018-0548-6.
8. Roukis T.S., Schade V.L. Minimum-incision metatarsal osteotomies // Clin. Podiatr. Med. Surg. 2008. Vol. 25, No 4. P. 587-607. DOI: 10.1016/j. cpm.2008.05.007.
9. Bauer T. Percutaneous forefoot surgery // Orthop. Traumatol. Surg. Res. 2014. Vol. 100, No 1 Suppl. P. S191-S204. DOI: 10.1016/j.otsr.2013.06.017.
10. De Prado M., Ripoll P.L., Golano P. Minimally Invasive Foot Surgery: Surgical Techniques, Indications, Anatomical Basis. Bilbao (Spain): About Your Health. 2009.
11. Frey S., Helix-Giordanino M., Piclet-Legre B. Percutaneous correction of second toe proximal deformity: Proximal interphalangeal release, flexor digitorum brevis tenotomy and proximal phalanx osteotomy // Orthop. Traumatol. Surg. Res. 2015. Vol. 101, No 6. P. 753-758. DOI: 10.1016/j. otsr.2015.06.009.
12. Mini-invasive floating metatarsal osteotomy for resistant or recurrent neuropathic plantar metatarsal head ulcers / E. Tamir, A.S. Finestone, E. Avisar,
G. Agar // J. Orthop. Surg. Res. 2016. Vol. 11, No 1. P. 78. DOI: 10.1186/s13018-016-0414-x.13. Percutaneous correction of forefoot deformities in diabetic patients in order to prevent pressure sores - technique and results in 20 consecutive patients / M. Yassin, A. Garti, E. Heller, M. Weissbrot, D. Robinson // Harefuah. 2017. Vol. 156.
P. 234-236.
14. Uglow M.G. Percutaneous Pediatric Foot and Ankle Surgery // Foot Ankle Clin. 2016. Vol. 21, No 3. P. 577-594. DOI: 10.1016/j.fcl.2016.04.005.
15. Minimally Invasive Hallux Interphalangeal Joint Arthrodesis for Hallux Varus in Pfeiffer Syndrome: A Case Report / M. Flora, P. Diniz, A.L. Neto, N. Teixeira, P. Carvalho, F.G. Pinto // J. Foot Ankle Surg. 2018. Vol. 57, No 1. P. 205-209. DOI: 10.1053/j.jfas.2017.08.003.
16. Percutaneous Osteotomies in Hallux Valgus: A Systematic Review / A. Bia, F. Guerra-Pinto, B.S. Pereira, N. Corte-Real, X.M. Oliva // J. Foot Ankle Surg. 2018. Vol. 57, No 1. P. 123-130. DOI: 10.1053/j.jfas.2017.06.027.
18. Jowett C.R.J., Bedi H.S. Preliminary Results and Learning Curve of the Minimally Invasive Chevron Akin Operation for Hallux Valgus // J. Foot Ankle Surg. 2017. Vol. 56, No 3. P. 445-452. DOI: 10.1053/j.jfas.2017.01.002.
19. Complications of minimally invasive calcaneal osteotomy versus open osteotomy /A.R. Kendal, A. Khalid, T. Ball, M. Rogers, P. Cooke, R. Sharp // Foot Ankle Int. 2015. Vol. 36, No 6. P. 685-690. DOI: 10.1177/1071100715571438.
20. Gilheany M., Baarini O., Samaras D. Minimally invasive surgery for pedal digital deformity: an audit of complications using national benchmark indicators // J. Foot Ankle Res. 2015. Vol. 8. P. 17. DOI: 10.1186/s13047-015-0073-x.
21. Hammertoe Correction with K-Wire Fixation Compared with Percutaneous Correction / M. Yassin, A. Garti, E. Heller, D. Robinson // Foot Ankle Spec. 2017. Vol. 10, No 5. P. 421-427. DOI: 10.1177/1938640016681069.
22. Botezatu I., Marinescu R., Laptoiu D. Minimally invasive-percutaneous surgery - recent developments of the foot surgery techniques // J. Med. Life. 2015. Vol. 8, Spec. Iss. P. 87-93.
23. Minimally invasive distal linear metatarsal osteotomy combined with selective release of lateral soft tissue for severe hallux valgus / H. Seki, Y. Suda, K. Takeshima, T. Kokubo, K. Ishii, M. Nakamura, M. Matsumoto, Y. Niki // J. Orthop. Sci. 2018. Vol. 23, No 3. P. 557-564. DOI: 10.1016/j. jos.2018.02.013.
24. Davidson S.R., James D.F. Drilling in bone: modeling heat generation and temperature distribution // J. Biomech. Eng. 2003. Vol. 125, No 3. P. 305314. DOI: 10.1115/1.1535190.
25. Effects of Continuous Irrigation during Burring on Thermal Necrosis and Fusion Strength in a Rabbit Arthrodesis Model / S.L. Haddad, A.R. Hsu, C.R. Templin, Y. Ren, B. Stewart, N.S. Kohli, L.Q. Zhang // Foot Ankle Int. 2014. Vol. 35, No 8. P. 796-801. DOI: 10.1177/1071100714535767.
26. Radiographic analysis of proximal interphalangeal joint arthrodesis with an intramedullary fusion device for lesser toe deformities / J.K. Ellington, R.B. Anderson, W.H. Davis, B.E. Cohen, C.P. Jones // Foot Ankle Int. 2010. Vol. 31, No 5. P. 372-376. DOI: 10.3113/FAI.2010.0372.
27. Анкеты и шкалы для оценки состояния стопы и голеностопного сустава / Ц. Мо, Н.В. Ригин, Д.С. Бобров, Л.Ю. Слиняков // Кафедра травматологии и ортопедии. 2016. № 4 (20). С. 5-11.
28. Ригин Н.В. Хирургическое лечение перегрузочной метатарзалгии при эластичных деформациях стоп : спец. 14.01.15 «Травматология и ортопедия»: дис. ... канд. мед. наук. М., 2020. 133 с.
29. Validation of the American College of Foot and Ankle Surgeons Scoring Scales / J.J. Cook, E.A. Cook, B.I. Rosenblum, A.S. Landsman, T.S. Roukis // J. Foot Ankle Surg. 2011. Vol. 50, No 4. P. 420-429. DOI: 10.1053/j.jfas.2011.03.005.
30. Comparison of the Self-reported Foot and Ankle Score (SEFAS) and the American Orthopedic Foot and Ankle Society Score (AOFAS) / M.C. Coster, B.E. Rosengren, A. Bremander, L. Brudin, M.K. Karlsson // Foot Ankle Int. 2014. Vol. 35, No 10. P. 1031-1036. DOI: 10.1177/1071100714543647.
31. Pinsker E., Daniels T.R. AOFAS position statement regarding the future of the AOFAS Clinical Rating Systems // Foot Ankle Int. 2011. Vol. 32, No 9. P. 841-842. DOI: 10.3113/FAI.2011.0841.
32. Reliability and validity of the Finnish version of the Visual Analogue Scale Foot and Ankle (VAS-FA) / J.P. Repo, E.J. Tukiainen, R.P. Roine,
H. Kautiainen, J. Lindahl, O. Ilves, S. Jarvenpaa, A. Hakkinen // Foot Ankle Surg. 2018. Vol. 24, No 6. P. 474-480. DOI: 10.1016/j.fas.2017.05.009.33. A new foot and ankle outcome score: Questionnaire based, subjective, Visual-Analogue-Scale, validated and computerized / M. Richter, S. Zech, J. Geerling, M. Frink, K. Knobloch, C. Krettek // Foot Ankle Surg. 2006. Vol. 12. P. 191-199.
35. Percutaneous hallux valgus surgery: a prospective multicenter study of 189 cases / T. Bauer, C. de Lavigne, D. Biau, M. de Prado, S. Isham, O. Laffenetre // Orthop. Clin. North Am. 2009. Vol. 40, No 4. P. 505-514, ix. DOI: 10.1016/j.ocl.2009.05.002.
36. Retrospective evaluation of percutaneous bunionectomies and distal osteotomies without internal fixation / B.H. Weinberger, J.M. Fulp, P. Falstrom, R.R. Anavian, A.I. Gore, I. Bazak // Clin. Podiatr. Med. Surg. 1991. Vol. 8, No 1. P. 111-136.
37. Potential risk of thermal damage to cervical nerve roots by a high-speed drill / N. Hosono, T. Miwa, Y. Mukai, S. Takenaka, T. Makino, T. Fuji // J. Bone Joint Surg. Br. 2009. Vol. 91, No 11. P. 1541-1544. DOI: 10.1302/0301-620X.91B11.22196.
Информация об авторах:
1. Алёна Александровна Шубкина
2. Алексей Владимирович Лычагин - доктор медицинских наук, профессор
3. Дмитрий Сергеевич Бобров - кандидат медицинских наук
4. Леонид Юрьевич Слиняков - доктор медицинских наук
5. Терновой Константин Сергеевич
Теги: деформация пальца
234567 Начало активности (дата): 05.07.2023 13:45:00
234567 Кем создан (ID): 989
234567 Ключевые слова: молоткообразная деформация пальца, метатарзалгия, минимально инвазивная хирургия
12354567899
Похожие статьи
Отдаленные результаты лечения атипичной косолапости по методу ПонсетиРентген на дому 8 495 22 555 6 8
Хирургическое лечение Hallux extensus
Сравнительный анализ результатов лечения различными методами многоплоскостной статической деформации передних отделов стопы, сопровождающейся неригидной молоткообразной деформацией второго пальца
Моделирование шва сухожилия с его изоляцией для демонстрации первичной регенерации



