 22.03.2022
22.03.2022
Плоскоклеточный рак анального канала, анального края, перианальной кожи
Считается, что развитие рака анального канала связано с носительство вирусов папилломы человека онкогенных типов (16, 18 и другие)
Список сокращений
МКА - моноклональные антитела
КТ - компьютерная томография
МРТ магниторезонансная томография
ПЭТ позитронно-эмиссионная томография
РЧА радиочастотная аблация
УЗДГ ультразвуковая допплерография
УЗИ ультразвуковое исследование
ЭКГ - электрокардиография
1. Краткая информация
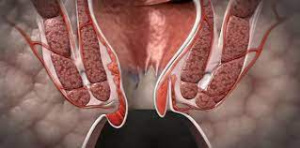
1.1 ОпределениеРак анального канала — новообразование, возникающее в области, проксимальной границей которой является верхний край аноректальной линии, а дистальной — место соединения анодермы с перианальной кожей. Новообразования, развивающиеся дистальнее края ануса до места перехода в волосистую часть кожи ягодиц (код МКБ-0 С44.5), классифицируются как опухоли кожи (перианальной). Новообразования, затрагивающие преимущественно область анокутанной линии, без значительного распространения в анальный канал, классифицируются как рак анального края [1].
1.2 Этиология
Считается, что развитие рака анального канала связано с носительство вирусов папилломы человека онкогенных типов (16, 18 и другие). Механизм заражения и распространения носительства вируса в популяции происходит через анальный половой контакт [2].
1.3 Эпидемиология
Злокачественные опухоли анального канала — сравнительно редкое заболевание. Частота их составляет, по данным различных авторов, 1-6 % всех злокачественных опухолей прямой кишки. Точная статистика заболеваемости и смертности от рака анального канала в России не проводится.
Средний возраст больных 60 лет. Среди больных преобладают женщины, соотношение с мужчинами составляет 7:1 [ ].
1.4 Кодирование по МКБ 10
Злокачественное новообразование заднего прохода [ануса] и анального канала (C21): C21.0 - Злокачественное н/о заднего прохода неуточнённой локализации C21.1 -
Злокачественное н/о анального канала C21.2 -Злокачественное н/о клоакогенной зоны
C21.8 - Злокачественное н/о с поражением прямой кишки, заднего прохода [ануса] и анального канала, выходящим за пределы одной и более вышеуказанных локализаций
Другие злокачественные новообразования кожи (C44):
C44.5 - Рак кожи или меланома (анальный край и перианальная кожа)
1.5 Классификация
Международная гистологическая классификация (2010)
Основная масса опухолей анального канала (70-80%) представлена плоскоклеточным раком. Аденокарцинома составляет 10-15%, другие опухоли - не более 3-5%. Определение гистологического типа опухоли имеет ключевое значение в выборе тактики лечения.
Эпителиальные опухоли
I. Доброкачественные опухоли Плоскоклеточная папиллома II. Злокачественные опухоли
1. Плоскоклеточный (клоакогенный) рак*
A. Крупноклеточный ороговевающий
B. Крупноклеточный неороговевающий
C. Базалоидный
2. Аденокарцинома
A. Кишечного типа
B. Из анальных желез
C. В свище прямой кишки
3. Мелкоклеточный рак
4. Недифференцированный рак
5. Нейроэндокринные опухоли (встречается редко, входит в классификацию рака прямой кишки.
Неэпителиальные опухоли. Злокачественная меланома. Неклассифицируемые опухоли.
Вторичные опухоли Опухолеподобные образования
• Остроконечные кондиломы
• Воспалительный клоакогенный полип
• Олеогранулема
Изменения эпителия (предраковые)
Дисплазия
*опухоли делятся на высоко-, умеренно-, низкодифференцированные структуры и недифференцированные.
Лечение аденокарциномы анального канала подчиняется тем же принципам, что и лечение рака нижнеампулярного отдела прямой кишки. Принципы лечения аденокарцином анального канала можно увидеть в разделе рекомендаций, посвящённом раку прямой кишки.
1.6 Стадирование
Стадирование по системе TNM7 (2009):
Символ Т содержит следующие градации:
ТХ - недостаточно данных для оценки первичной опухоли.
То - нет данных о наличии первичной опухоли.
Т(8 - преинвазивный рак (Заболевания Боуэна, Пэджета, анальная интраэпителеальная неоплазия II-III (AIN -II-III).
Т1 - опухоль до 2 см в наибольшем измерении.
Т2 - опухоль больше 2 см, но не больше 5 см в наибольшем измерении.
Тз - опухоль больше 5 см в наибольшем измерении
Т4 - опухоль любого размера, прорастающая в окружающие органы и ткан (вагина, уретра, мочевой пузырь. При инвазии опухоли на кожу, подкожно-жировую клетчатку, сфинктерный аппарат не классифицирется как Т4
Символ N указывает на наличие или отсутствие метастазов в регионарных лимфатических узлах.
К регионарным лимфатическим узлам относится:
Лимфоузлы мезоректума (аноректальные, сакральные), внутренние подвздошные (гипогастральные), паховые и поверхностные.
Nx - недостаточно данных для оценки регионарных лимфатических узлов.
No - поражения регионарных лимфатических узлов нет.
N1- метастазы в лимфатические узлы мезоректума
N2- метастазы в унилатеральные внутренние подвздошные лимфатические узлы и/или паховые лимфатические узлы.
N3- метастазы во внутренние подвздошные лимфатические узлы с двух сторон, метастазы в лимфатические узлы мезоректума и паховые лимфатические узлы, паховые лимфатические узлы с двух сторон.
Символ М характеризует наличие или отсутствие отдаленных метастазов
Мо - отдаленных метастазов нет.
Mi - наличие отдаленных метастазов.
Таблица 1 - Стадирование рака анального канала по системе TNM (UICC, 2009, седьмое издание)
2. Диагностика
2.1 Физикальное обследование
• Рекомендуется проводить клинических осмотр всех пациентов, который должен включать:
1. осмотр перианальной кожи: наличие опухолевых разрастаний, свищевых отверстий, мацераций, изъязвлений, пальпацию паховых лимфатических узлов (определение наличия увеличенных узлов, их консистенции и подвижности по отношению к подлежащим структурам и коже),
2. гинекологический осмотр для женщин для оценки распространенности опухоли на заднюю стенку влагалища и скрининга рака шейки матки (должно выполняться цитологическое исследование мазка по Папаниколау),
3. пальцевое исследование прямой кишки для уточнения размеров новообразования [1].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Комментарии: У 3-5 % больных раком анального канала может выявляться синхронный рак шейки матки или цервикальная интраэпителиальная неоплазия.
• У всех больных раком анального канала до начала лечения рекомендуется оценка нутритивного статуса [1].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
2.2 Лабораторная диагностика
• Рекомендуется определение маркёра SCC крови [1].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
2.2 Инструментальная диагностика
• Рекомендуется выполнять колоноскопию или аноскопию с биопсией - для получения достаточного количества материала требуется выполнить несколько (35) биопсий стандартными эндоскопическими щипцами. План лечения не должен составляться до получения материалов биопсии [1].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Комментарий: В анальном канале может встречаться как плоскоклеточный рак, так и аденокарцинома. Принципы лечения этих заболеваний кардинально отличаются, поэтому во всех случаях требуется чёткая морфологическая верификация до начала лечения.
• Рекомендуется для локального стадирования рака анального канала использовать МРТ малого таза [3-5].
Уровень убедительности рекомендаций - В (уровень достоверности доказательств - III)
Комментарий: МРТ малого таза имеет преимущество в диагностике локального распространения рака анального канала, так как позволяет оценить не только глубину инвазии стенки анального канала, но и состоянии всех групп тазовых и паховых лимфатических узлов. На ранних стадиях (Т1-Т2) возможно использование ТРУЗИ прямой кишки для оценки первичной опухоли, однако это метод может быть связан с высоким болевым синдромом. Кроме того, он должен дополняться другим методом диагностики для определения статуса тазовых лимфатических узлов.
• Рекомендуется выполнять пункцию паховых лимфатических узлов при подозрении на их метастатическое поражение.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Комментарий: У значительной доли пациентов по результатам пункции будет определяться только реактивное воспаление. При подозрении на ложноотрицательные результаты пункции рекомендуется её повторение.
• Рекомендуется выполнить УЗИ органов брюшной полости и забрюшинного пространства либо КТ органов брюшной полости с внутривенным контрастированием [1].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Комментарий: КТ органов брюшной полости с внутривенным контрастированием является стандартом уточняющей диагностики при раке анального канала в большинстве развитых стран. На практике данные исследования могут быть отчасти заменены УЗИ органов брюшной полости у пациентов с небольшой местной распространенностью опухолевого процесса).
• Рекомендуется выполнить рентгенографию грудной клетки либо КТ органов грудной клетки [1].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Комментарий: КТ органов грудной клетки является стандартом уточняющей диагностики при раке анального канала в большинстве развитых стран. На практике возможно использование рентгенографии органов грудной клетки у пациентов с небольшой местной распространенностью опухолевого процесса).
• Рекомендуется выполнить ЭКГ [1].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
• Рекомендуется выполнить остеосцинтиграфию при подозрении на метастатическое поражение костей скелета [1].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
• Рекомендуется выполнить биопсию под контролем УЗИ/КТ при подозрении на метастазы по данным КТ или МРТ в случаях, когда их подтверждение принципиально меняет тактику лечения [1].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - IV)
• Рекомендуется выполнить ПЭТ-КТ при подозрении на метастазы по данным КТ или МРТ в случаях, когда их подтверждение принципиально меняет тактику лечения [1].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - IV)
• Рекомендуется выполнить лапароскопию при подозрении на диссеминацию опухоли по брюшине [1].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - IV)
• Рекомендуется выполнить МРТ или КТ головного мозга с внутривенным контрастированием при подозрении на метастатическое поражение головного мозга [1].
Уровень убедительности рекомендаций - C (уровень достоверности доказательств - IV)
• Рекомендуется при подготовке к хирургическому лечению с целью оценки функционального статуса по показаниям проводить дополнительное обследование: эхокардиографию, холтеровское мониторирование сердечной деятельности, исследование функции внешнего дыхания, УЗДГ сосудов шеи и нижних конечностей, консультации кардиолога, эндокринолога, невропатолога и т.п [1].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV) 2.5 Иная диагностика
• Рекомендуется проводить гистологическое исследование хирургически удаленного опухолевого препарата, при этом в морфологическом заключении рекомендуется отразить следующие параметры:
1. Расстояние до проксимального и дистального краёв резекции;
2. Размеры опухоли;
3. Гистологическое строение опухоли;
4. Степень дифференцировки опухоли;
5. рТ;
6. pN (с указанием общего числа исследованных и поражённых лимфоузлов);
7. Наличие поражения проксимального края резекции (отрицательный результат также должен быть констатирован);
8. Наличие поражения дистального края резекции (отрицательный результат также должен быть констатирован);
9. Наличие лимфоваскулярной, периневральной инвазии (отрицательный результат также должен быть констатирован);
10. Степень регрессии опухоли по шкалам Mandard/Dworak (при наличии предшествующего комбинированного лечения);
11. Поражение апикального лимфатического узла (отрицательный результат также должен быть констатирован).
Уровень убедительности рекомендаций C (уровень достоверности доказательств - IV)
3. Лечение
3.1. Принципы проведения лучевой терапии
• Рекомендуется проведение лучевой терапии в соответствии со следующими принципами:
1. дистанционная лучевая терапия проводится ежедневно, фотонами 6-18 МэВ.
2. конформность достигается при технологии 3DCRT, IMRT или Rapid Arc.
3. предлучевая топометрическая подготовка включает в себя выполнение КТ и МРТ исследований, на основании чего формируется план облучения.
4. объем облучения включает в себя первичную опухоль и регионарные лимфоузлы.
5. объём облучения на зону регионарного метастазирования должен включать пресакральные, параректальные, обтураторные, внутренние подвздошные, нижние брыжеечные, паховые лимфоузлы.
6. верхняя граница поля облучения локализуется на уровне L5-S1 позвонков.
7. нижняя граница поля облучения - 2,5 см ниже дистального края первичной опухоли.
8. на первом этапе проводится лучевая терапия РОД 2 Гр, СОД 40-44 Гр на первичную опухоль и зону регионарного метастазирования.
9. на втором этапе проводится буст на зону исходно определявшихся очагов заболевания.
10. буст проводится с РОД 2 Гр, СОД зависит от исходной распространённости заболевания.
11. начинается дистанционная лучевая терапия с объемного 3D планирования и выполняется по технологии конформной лучевой терапии (3D CRT и её вариантов).
12. точность воспроизведения условий лучевой терапии контролируется с помощью системы портальной визуализации в мегавольтном пучке линейного ускорителя электронов - OBI (on board imager) и использования конического киловольтного пучка рентгеновского излучения - (CBCT).
13. при технической доступности возможно дополнение курса лучевой терапии использованием локальной гипертермии после СОД 16 Гр 2 раза в неделю с интервалом 72 часа при температуре 41-430С в течение 60 минут, всего 4-5 сеансов.
14. возможно применение дистанционной лучевой терапии протонами, энергией 70230 МэВ, с использованием протонных комплексов [1].
• Рекомендуется при технической доступности использовать модулированную по интенсивности (IMRT) лучевую терапию в лечении больных плоскоклеточным раком анального канала [6-8].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - IIa)
Комментарии: Использование IMRT в лечении больных плоскоклеточным раком анального канала позволяет значительно снизить негематологическую токсичность лечения, снизить число вынужденных перерывов в курсе лечения.
• Рекомендуется с профилактической целью включать в объём облучения паховые лимфатические узлы, вне зависимости от стадии по параметру Т первичной опухоли [9-11].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - IIb)
• Рекомендуется отказаться от запланированных перерывов в курсе химиолучевой терапии [12-14].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - IIa)
Комментарии: проведение перерывов достоверно снижает эффективность проводимого химиолучевого лечения и снижает вероятность полного ответа после химиолучевой терапии.
• Рекомендуется перерывы в курсе химиолучевой терапии проводить только при выявлении осложнений не ниже III степени по шкалам RTOG и/или NCI-CTC [1214].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - IIa)
Комментарии: осложнения более низкой степени должны купироваться консервативно, не представляют угрозы для жизни пациента и не должны быть причиной изменения исходного плана лечения. Данные правила являются общепринятыми для различных методов комбинированного лечения злокачественных новообразований и не требуют изучения в рамках клинических исследований.
3.2. Принципы проведения химиотерапии
3.2.1. Химиотерапия на фоне лучевой терапии
• Рекомендуется на фоне лучевой терапии проводить химиотерапию митомицином С 10 мг/м2 в/в болюсно в дни 1 и 29 в сочетании со фторпиримидинами (5-фторурацил 1000 мг/м в сутки непрерывная в/в инфузия в 1-4 дни и 29-32 дни или капецитабин 825 мг/м2 2 р/сут per os в дни облучения) [15, 16].
Комментарии: При локализованном раке анального канала предпочтительнее использование схем полихимиотерапии с включением препаратом 5-фторурацила и митомицина С на фоне проведения лучевой терапии (I, А). При наличии противопоказаний к применению митомицина С возможно использование схемы с использованием цисплатина (60 мг/м в/в 1 и 29 дни) (I, A). Для удобства применения возможна замена замена 5-фторурацила на капецитабин (Па, B).
3.2.2 Паллиативная химиотерапия
• Рекомендуется проведение системной химиотерапии 5-фторурацилом (1000 мг/м2 1-5 дни в виде непрерывной внутривенной инфузии) и цисплатином (100 мг/м2 2 день) [17].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
3.3 Принципы хирургического лечения.
3.3.1. Показания к хирургическому лечению
• Рекомендуется хирургическое лечение выполнять только у пациентов с морфологически верифицированным рецидивом или продолженным ростом опухоли после химиолучевой терапии и не раньше 24 недель после завершения химиолучевой терапии [18].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Комментарии: Решение вопроса о хирургическом лечении является одним из наиболее сложных в лечении больных плоскоклеточным раком анального канала. Рубцовые и постлучевые изменения тканей, особенно после лечения крупных новообразований, часто могут имитировать остаточную опухоль. Срок решения вопроса о проведении операции через 24 недели (или 6 месяцев) после завершения химиолучевой терапии основан на данных современных рекомендаций и международном опыте, но его адекватность не оценена в клинических исследованиях. Описаны случаи, когда полный ответ на лечение достигался только при наблюдении в течение более длительного периода [19, 20], поэтому в отдельных случаях, по решению мультидисциплинарной команды, этот срок может быть увеличен.
• Рекомендуется использовать следующие критерии постановки диагноза рецидива/продолженного роста плоскоклеточного рака анального канала.
1. морфологическая верификация опухоли или
2. рост остаточной опухоли при проведении 2 последовательных МРТ малого таза/эндоректального УЗИ с интервалом 4 недели или
3. сочетание данных МРТ малого таза + эндоректального УЗИ + решение мультидисциплинарной команды о наличии остаточной опухоли.
• Рекомендуется хирургическое лечение на первом этапе выполнять только пациентам с острым некупирующимся консервативно кровотечением из опухоли [21].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
3.3.2. Объём хирургического лечения
• Рекомендуется у больных с острой кишечной непроходимостью и/или ректовагинальным/наружным кишечным свищом, связанным с опухолью анального канала, на первом этапе лечения формировать разгрузочную двухствольную трансверзостому с последующим планированием химиолучевой терапии [21].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
• Рекомендуется при проведении хирургического лечения по поводу рецидива/продолженного роста первичной опухоли выполнять цилиндрическую (экстралеваторную) брюшно-промежностную экстирпацию прямой кишки[21].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
• Рекомендуется при проведении хирургического лечения по поводу рецидива/продолженного роста опухоли в области паховых лимфатических узлов выполнять операцию Дюкена на стороне поражения [21].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
3.4. Интраэпителиальный рак анального канала, анального края или перианальной кожи (TisNGMG)
• Рекомендуется выполнять местное иссечение. При рецидивах/продолженном росте данных образований без изменения глубины инвазии и гистологической формы также рекомендуется повторное местное иссечение [22, 23].
Уровень убедительности рекомендаций - В (уровень достоверности доказательств - III)
Комментарии: В эту группу входят больные с анальной интраэпителиальной неоплазией II-III, интраэпителиальной аденокарциномой (болезнь Пэджета), интраэпителиальным плоскоклеточным раком (болезнь Боуэна).
3.5 Ранний рак периаальной кожи и анального края T1NGMG
• Рекомендуется выполнять местное иссечение только при условии возможности достижения краёв резекции не менее 1 см, а также высокой степени дифференцировки опухоли [22, 23].
Комментарии: Особенностью данной группы является благоприятный прогноз (5-летняя выживаемость более 90%). В первую очередь должны рассматриваться методы органосохранного лечения. При условии возможности достижения границы резекции 1 см, высокой степени дифференцировки опухоли (у подавляющего большинства больных раком перианальной кожи отмечается высокая степень дифференцировки опухоли) и отсутствия инвазии сфинктерного аппарата больным раком анального края и перианальной кожи проводится хирургическое лечение в объёме местного иссечения опухоли. Пациентам, которые не подходят под критерии для местного иссечения опухоли, рекомендуется проведение химиолучевой терапии по принципам, аналогичным заболеванию стадии Т2Ш-2М0.
3.6 Рак анального канала, анального края или перианальной кожи 2N0-2M0
• Рекомендуется проводить лучевую терапию с РОД 2 Гр, СОД 40-44 Гр на первичную опухоль и зону регионарного метастазирования, а также дополнительно буст на первичную опухоль РОД 2 Гр, СОД 6-10 Гр (СОД за весь курс 48-52 Гр); лучевая терапия проводится на фоне химиотерапии фторпиримидинами и митомицином С [15, 16].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - Ib)
Комментарии: При технической доступности у пациентов без поражения регионарных лимфатических узлов возможно проведение буста с применением внутриполостной лучевой терапии и использованием источника ионизирующего излучения Ir192 и проктостата РОД 3Гр, СОД 18Гр. Оценка эффекта проводится через 8-12 недель. При наличии морфологически верифицированной остаточной опухоли пациенту выполняется брюшно-промежностная экстирпация прямой кишки; при наличии морфологически верифицированного поражения тазовых лимфатических узлов - аорто-подвздошнотазовая лимфаденэктомия, при наличии морфологического поражения паховых лимфатических узлов - операция Дюкена на стороне поражения.
3.7 Рак анального канала, анального края или перианальной кожи Т3-4^-2M0, T1-2N1-2M0
• Рекомендуется проводить лучевую терапию с РОД 2 Гр, СОД 40-44 Гр на первичную опухоль и зону регионарного метастазирования, а также дополнительно буст на первичную опухоль РОД 2 Гр, СОД 10-16 Гр (СОД за весь курс 54-60 Гр); лучевая терапия проводится на фоне химиотерапии [15, 16].
Уровень убедительности рекомендаций - A (уровень достоверности доказательств - Ib)
Комментарии: Данной категории пациентов возможно проведение только химиолучевой терапии. Хирургическое лечение возможно только для пациентов с остаточной опухолью
после полного курса лечения, опухолью, осложнённой массивным кровотечением, а также для пациентов, категорически отказывающихся от проведения лучевой терапии. В зависимости от конкретной распространённости заболевания, у 50-80% пациентов следует ожидать полной регрессии опухоли после химиолучевой терапии. Лучевая терапия проводится с РОД 2 Гр, СОД 40-44 Гр на первичную опухоль и зону регионарного метастазирования. Дополнительно буст на первичную опухоль РОД 2 Гр, СОД 10-16 Гр. Лучевая терапия проводится на фоне химиотерапии фторпиримидинами и митомицином С. Минимальная буст доза должна составлять 10 Гр, дальнейший подбор дозы должен определяться исходной распространённостью опухоли и наличием остаточной опухоли после СОД 44 Гр. Оценка эффекта проводится через 8-12 недель. При наличии морфологически верифицированной остаточной опухоли пациенту выполняется брюшнопромежностная экстирпация прямой кишки; при наличии морфологически верифицированного поражения тазовых лимфатических узлов - аорто-подвздошнотазовая лимфаденэктомия, при наличии морфологического поражения паховых лимфатических узлов - операция Дюкена на стороне поражения.
3.8 Диссеминированный рак анального канала (T1-4N0-2M1)
• Рекомендуется проведение системной химиотерапии 5-фторурацилом (1000 мг/м2 1-5 дни в виде непрерывной внутривенной инфузии) и цисплатином (100 мг/м2 2 день) [17].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - III)
Комментарии: Аденокарцинома анального канала лечится по тем же схемам, что и аденокарцинома прямой кишки. При мелкоклеточном раке основной лекарственной комбинацией 1-й линии является схема ЕР (этопозид 120мг/м2 1,2,3 дни и цисплатин 75мг/м2 в 1-й день). При НЭО анального канала вариант лекарственной терапии зависит от пролиферативной активности опухоли (Gr и Ki- 67) и лечится как НЭО других локализаций.
4. Реабилитация
• Рекомендуется проводить реабилитацию, ориентируясь на общие принципы реабилитации пациентов после проведенных хирургических вмешательств и/или химиотерапии и/или лучевой терапии [1].
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
5. Профилактика
• Рекомендуется соблюдать следующую периодичность и методы наблюдения после завершения лечения по поводу рака толстой кишки. В первые 1-2 года физикальный осмотр и сбор жалоб рекомендуется проводить каждые 3 -6 месяца, на сроке 3-5 лет - 1 раз в 6-12 месяцев. После 5 лет с момента лечения визиты проводятся ежегодно или при появлении жалоб. У пациентов с высоким риском рецидива перерыв между обследованиями может быть сокращен [1]. Объем обследования:
Обязательное обследование:
• Пальцевое исследование прямой кишки
• аноскопия
• Эндоректальное ультразвуковое исследование
• Пальпация паховых областей
• Гинекологический осмотр для женщин
• УЗИ печени, паховых лимфоузлов
• Рентгенография органов грудной клетки
Дополнительное обследование:
• МРТ или КТ исследование брюшной полости и малого таза при необходимости мониторинга больных с опухолями Т3-4 или при исходном поражении паховых лимфоузлов/подвздошных лимфоузлов.
• Биопсия выполняется только при наличии пальпируемой остаточной опухоли.
Уровень убедительности рекомендаций - С (уровень достоверности доказательств - IV)
Комментарии: задачей наблюдения является раннее выявление прогрессирования заболевания с целью раннего начала химиотерапии или хирургического лечения резектабельных метастатических очагов, рецидивных опухолей, а также выявление метахронных опухолей.
6. Дополнительная информация, влияющая на течение и исход заболевания
Критерии оценки качества медицинской помощи
1. Glynne-Jones, R., et al., Anal cancer: ESMO-ESSO-ESTRO clinical practice guidelines for diagnosis, treatment and follow-up. Eur J Surg Oncol, 2014. 40(10): p. 1165-76.
2. Hoots, B.E., et al., Human papillomavirus type distribution in anal cancer and anal intraepithelial lesions. Int J Cancer, 2009. 124(10): p. 2375-83.
3. Laghi, A., et al., Magnetic Resonance Imaging of the anal canal using high resolution sequences and phased array coil: visualization of anal sphincter complex. La Radiologia medica, 2002. 103(4): p. 353-359.
4. Stoker, J., et al., Imaging of anorectal disease. British journal of surgery, 2000. 87(1): p. 10-27.
5. Goh, V., et al., Magnetic resonance imaging assessment of squamous cell carcinoma of the anal canal before and after chemoradiation: can MRIpredict for eventual clinical outcome? International Journal of Radiation Oncology* Biology* Physics, 2010. 78(3): p. 715-721.
6. Kachnic, L.A., et al., RTOG 0529: a phase 2 evaluation of dose-painted intensity modulated radiation therapy in combination with 5-fluorouracil and mitomycin-C for the reduction of acute morbidity in carcinoma of the anal canal. Int J Radiat Oncol Biol Phys, 2013. 86(1): p. 27-33.
7. Bazan, J.G., et al., Intensity-modulated radiation therapy versus conventional radiation therapy for squamous cell carcinoma of the anal canal. Cancer, 2011. 117(15): p. 3342-51.
8. Dewas, C.V., et al., Does gap-free intensity modulated chemoradiation therapy provide a greater clinical benefit than 3D conformal chemoradiation in patients with anal cancer? Radiat Oncol, 2012. 7: p. 201.
9. Ortholan, C., et al., Anal canal cancer: management of inguinal nodes and benefit of prophylactic inguinal irradiation (CORS-03 Study). Int J Radiat Oncol Biol Phys, 2012. 82(5): p. 1988-95.
10. Matthews, J.H., et al., T1-2 anal carcinoma requires elective inguinal radiation treatment--the results of Trans Tasman Radiation Oncology Group study TROG 99.02. Radiother Oncol, 2011. 98(1): p. 93-8.
11. Zilli, T., et al., Elective inguinal node irradiation in early-stage T2N0 anal cancer: prognostic impact on locoregional control. Int J Radiat Oncol Biol Phys, 2013. 87(1): p. 60-6.
12. Janssen, S., et al., Anal cancer treated with radio-chemotherapy: correlation between length of treatment interruption and outcome. Int J Colorectal Dis, 2009. 24(12): p. 1421-8.
13. Meyer, A., et al., Chemoradiotherapy in patients with anal cancer: impact of length of unplanned treatment interruption on outcome. Acta Oncol, 2006. 45(6): p. 728-35.
14. Konski, A., et al., Evaluation ofplanned treatment breaks during radiation therapy for anal cancer: update of RTOG 92-08. Int J Radiat Oncol Biol Phys, 2008. 72(1): p. 114-8.
15. Gunderson, L.L., et al., Long-term update of US GI intergroup RTOG 98-11 phase III trial for anal carcinoma: survival, relapse, and colostomy failure with concurrent chemoradiation involving fluorouracil/mitomycin versus fluorouracil/cisplatin. J Clin Oncol, 2012. 30(35): p. 4344-51.
16. James, R.D., et al., Mitomycin or cisplatin chemoradiation with or without maintenance chemotherapy for treatment of squamous-cell carcinoma of the anus (ACT II): a randomised, phase 3, open-label, 2 x 2 factorial trial. Lancet Oncol, 2013. 14(6): p. 516-24.
17. Faivre, C., et al., [5-fluorouracile and cisplatinum combination chemotherapy for metastatic squamous-cell anal cancer]. Bulletin du cancer, 1999. 86(10): p. 861-865.
18. Mullen, J.T., et al., Results of surgical salvage after failed chemoradiation therapy for epidermoid carcinoma of the anal canal. Ann Surg Oncol, 2007. 14(2): p. 478-83.
19. Cummings, B.J., et al., Epidermoid anal cancer: treatment by radiation alone or by radiation and 5-fluorouracil with and without mitomycin C. Int J Radiat Oncol Biol Phys, 1991. 21(5): p. 1115-25.
20. Schlienger, M., et al., Epidermoid carcinoma of the anal canal treatment results and prognostic variables in a series of242 cases. Int J Radiat Oncol Biol Phys, 1989. 17(6): p. 114151.
21. !!! INVALID CITATION !!!
22. Mendenhall, W.M., et al., Squamous cell carcinoma of the anal margin. Oncology (Williston Park), 1996. 10(12): p. 1843-8; discussion 1848, 1853-4.
23. Newlin, H.E., et al., Squamous cell carcinoma of the anal margin. J Surg Oncol, 2004. 86(2): p. 55-62; discussion 63.
Приложение А1. Состав рабочей группы
2. Артамонова Е.В., д.м.н., ведущий научный сотрудник отделения амбулаторной химиотерапии (дневной стационар) ФГБУ «Российский онкологический научный центр им. Н.Н. Блохина» Минздрава России;
3. Барсуков Ю.А., профессор, д.м.н., главный научный сотрудник отделения хирургического N3 проктологическое ФГБУ «Российский онкологический научный центр им. Н.Н. Блохина» Минздрава России;
4. Глебовская В.В., к.м.н., старший научный сотрудник отдела лучевой терапии ФГБУ «Российский онкологический научный центр им. Н.Н. Блохина» Минздрава России;
5. Гордеев С.С., к.м.н., врач-онколог отделения хирургического N3 проктологическое ФГБУ «Российский онкологический научный центр им. Н.Н. Блохина» Минздрава России;
6. Долгушин Б.И., профессор, д.м.н., директор НИИ Клинической и Экспериментальной Радиологии ФГБУ «Российский онкологический научный центр им. Н.Н. Блохина» Минздрава России;
7. Карачун А.М., профессор, д.м.н. заведующий хирургическим отделением абдоминальной онкологии ФГБУ «НИИ онкологии им. Н.Н. Петрова» Минздрава России. сотрудник кафедры онкологии Северо-Западного государственного медицинского университета им. И.И. Мечникова;
8. Личиницер М.Р., академик РАН, профессор, д.м.н., заведующий отделением химиотерапии и комбинированного лечения злокачественных опухолей ФГБУ «Российский онкологический научный центр им. Н.Н. Блохина» Минздрава России;
9. Расулов А.О., д.м.н., заведующий отделения хирургического N3 проктологическое ФГБУ «Российский онкологический научный центр им. Н.Н. Блохина» Минздрава России;
10. Сагайдак И.В., профессор, д.м.н., главный научный сотрудник отделения хирургического N7 опухолей печени и поджелудочной железы ФГБУ «Российский онкологический научный центр им. Н.Н. Блохина» Минздрава России;
11. Сидоров Д.В., д.м.н., руководитель абдоминального отделения Московского научно-исследовательского онкологического института имени П.А. Герцена -филиал ФГБУ «НМИРЦ» Минздрава России;
12. Ткачёв С.И., профессор, д.м.н., главный научный сотрудник отдела лучевой терапии ФГБУ «Российский онкологический научный центр им. Н.Н. Блохина» Минздрава России;
13. Трякин А.А., д.м.н., старший научный сотрудник отделения клинической фармакологии и химиотерапии ФГБУ «Российский онкологический научный центр им. Н.Н. Блохина» Минздрава России;
14. Федянин М.Ю., к.м.н., старший научный сотрудник отделения клинической фармакологии и химиотерапии ФГБУ «Российский онкологический научный центр им. Н.Н. Блохина» Минздрава России;
15. Шелыгин Ю.А. академик РАН, профессор, д.м.н., президент Общероссийской общественной некоммерческой организации "Ассоциация колопроктологов России", директор ФГБУ «ГНЦК им. А.Н. Рыжих» Минздрава России, главный внештатный специалист колопроктолог Министерства здравоохранения РФ.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
1. Врачи -онкологи;
2. Врачи-хирурги;
3. Врачи-радиологи;
4. Врачи-химиотерапевты;
5. Врачи-генетики;
6. Студенты медицинских ВУЗов, ординаторы и аспиранты.
Методы, использованные для сбора/селекции доказательств: поиск в электронных базах данных; анализ современных научных разработок по проблеме РБ в РФ и за рубежом; обобщение практического опыта российских и зарубежных специалистов.
Таблица П1 - Уровни достоверности доказательств в соответствии с классификацией Агентства по политике медицинского обслуживания и исследований (AHCPR, 1992)
Методы, использованные для формулирования рекомендаций - консенсус экспертов. Экономический анализ
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
• Внешняя экспертная оценка
• Внутренняя экспертная оценка
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами, которые попросили прокомментировать, прежде всего, насколько интерпретация доказательств, лежащих в основе рекомендаций, доступна для понимания.
Получены комментарии со стороны врачей-детских онкологов первичного звена в отношении доходчивости изложения рекомендаций и их оценки важности рекомендаций как рабочего инструмента повседневной практики.
Комментарии, полученные от экспертов, тщательно систематизировались и обсуждались председателем и членами рабочей группы. Каждый пункт обсуждался и вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не вносились, то регистрировались причины отказа от внесения изменений.
Консультации и экспертная оценка: Проект рекомендаций рецензирован также независимыми экспертами, которых попросили прокомментировать, прежде всего, доходчивость и точность интерпретации доказательной базы, лежащей в основе рекомендаций.
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы, которые пришли к заключению, что все замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.
Обновления клинических рекомендаций: актуализация проводится не реже чем один раз в три года с учетом появившейся новой информации о диагностике и тактике ведения пациентов с РБ. Решение об обновлении принимает МЗ РФ на основе предложений, представленных медицинскими профессиональными некоммерческими организациями.
Сформированные предложения должны учитывать результаты комплексной оценки лекарственных препаратов, медицинских изделий, а также результаты клинической апробации.
При отборе публикаций, как потенциальных источников доказательств, использованная в каждом исследовании методология изучается для того, чтобы убедиться в ее достоверности. Результат изучения влияет на уровень доказательств, присваиваемый публикации, что в свою очередь влияет на силу, вытекающих из нее рекомендаций.
Приложение А3. Связанные документы
Приложение Б. Алгоритмы ведения пациента
Схема 1. Блок-схема диагностики и лечения больного плоскоклеточным раком анального канала
• Начать прием антибиотиков: по рекомендации химиотерапевта
2) При стоматите.
• Диета - механическое, термическое щажение;
• Частое полоскание рта (каждый час) - ромашка, кора дуба, шалфей, смазывать рот облепиховым (персиковым) маслом;
• Обрабатывать полость рта по рекомендации химиотерапевта
3) При диарее.
• Диета - исключить жирное, острое, копченое, сладкое, молочное, клетчатку. Можно нежирное мясо, мучное, кисломолочное, рисовый отвар. Обильное питье.
• Принимать препараты по рекомендации химиотерапевта
4) При тошноте.
• Принимать препараты по рекомендации химиотерапевта Приложение Г.
Теги: рак анального канала
234567 Начало активности (дата): 22.03.2022 19:57:00
234567 Кем создан (ID): 989
234567 Ключевые слова: моноклональные антитела, рак анального канала, ультразвуковое исследование, компьютерная томография
12354567899
Похожие статьи
Шаблоны протоколов описания исследований по специальности "Ренгенография” магнитно-резонансная томографияРентген на дому 8 495 22 555 6 8
Практические рекомендации по лекарственному лечению рака анального канала и кожи перианальной области
Рак не приговор
Дивертикулярная болезнь толстой кишки



