 15.03.2021
15.03.2021
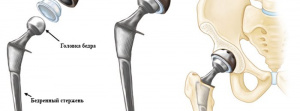
Семиотика и проблемы терминологии патологических состояний, ассоциированных с тотальным эндопротезированием тазобедренного сустава
ВВЕДЕНИЕ
Деформирующий артроз крупных суставов - это наиболее часто встречающееся заболевание опорнодвигательной системы человека; по всему миру около 10 % мужчин и 20 % женщин старше 60 лет страдают этим недугом [1]. При этом, в структуре данной группы поражений суставов коксартроз является одним из самых распространенных хронических заболеваний, сопровождаясь выраженным болевым синдромом, грубо нарушая локомоционную функцию больного. Данное заболевание влияет на все сферы жизни человека, значимо снижает ее качество и при прогрессировании заболевания приводит в дальнейшем к инвалидизации пациента [2, 3].
Тотальное эндопротезирование является высокоэффективной хирургической методикой лечения деформирующего артроза тазобедренного сустава, позволяя достичь значительного улучшения качества жизни больных, избавить их от боли, вернуть утраченный уровень физической активности [4]. Данные глобального ортопедического регистра, опубликованные в 2010 году, утверждают, что средний возраст пациентов, перенесших тотальную артропластику тазобедренного сустава, составил 68 лет, причем преобладали женщины (59 %) [5]. Среди причин, потребовавших выполнения операции, авторами были выделены идиопатический и диспластический деформирующий артроз (83 %), ревматоидный артрит (3 %), асептический некроз головки бедренной кости (7 %), а также другие причины поражения тазобедренного сустава (7 %) [5]. Хотя необходимо сделать небольшую ремарку, указав, что в настоящее время, по крайней мере в отечественной литературе, нет единства даже в четком разделении форм коксартроза, когда отсутствует четкая сепарация понятий «идиопатический» и «диспластический», и, зачастую, основополагающим фактором являются «традиции» формулирования диагноза, не выделен в отдельную нозологическую единицу артроз, развивающийся на фоне импиджмент-синдрома, который можно считать если не «дисплазией», то «гиперплазией» тазобедренного сустава, зачастую возникает путаница в определении понятия «асептического некроза головки бедренной кости», за который неверно принимают кистовидную перестройку головки бедренной кости при деформирующем артрозе [6].
Эффективность вмешательства, тенденция к увеличению продолжительности жизни и старению населения в мире неизбежно приведут к тому, что частота выполнения данного вмешательства будет лишь возрастать. Так, в настоящее время частота эндопротезирования составляет около 100 случаев на 100 тысяч населения в год по данным Rodrigo Jimenez-Garaa, а S. Kurtz установил, что к 2030 году количество выполняемых артропластик тазобедренного сустава возрастет на 174 % [7, 8].
Несмотря на то, что эндопротезирование тазобедренного сустава позволяет избавить пациента от болевого синдрома и кардинально улучшить качество его жизни, данное вмешательство может быть связано с такими грозными осложнениями как сохранение, а подчас и усиление болевого синдрома в области прооперированного сустава, возможность инфицирования, нестабильности и асептического расшатывания компонентов эндопротеза [9]. Эти проблемы, а также тот факт, что большое количество пациентов молодого возраста, перенесших операцию эндопротезирования, неизбежно столкнутся с ревизионным вмешательством, приводят к тому, что количество подобных операций также будет увеличиваться вслед за первичной артро-пластикой. Так, частота ревизионных вмешательств в США составляет четверть от общего количества операций тотального эндопротезирования, а по данным S. Kurtz, во всем мире их частота увеличится в два раза к 2026 году [7]. Все возрастающее количество этих операций привело к появлению значительного количества патологических состояний, ассоциированных с тотальным эндопротезированием тазобедренного сустава, неизвестных ранее, в так называемую «доэндопротезную эру», что и побудило авторов исследовать проблему терминологии этих состояний для формирования «единого языка общения» специалистов, изучающих данную проблему.
Цель. Произвести анализ современной отечественной и зарубежной литературы по вопросам хирургических ортопедических проблем, ассоциированных с выполненной операцией тотального эндопротезирования тазобедренного сустава, для создания единой терминологии и семиотики данных состояний и формирования их рабочей классификации.
Структура хирургических осложнений после тотального эндопротезирования тазобедренного сустава
Осложнения после первичного эндопротезирования, приводящие к ревизионной артропластике, можно разделить на три группы: связанные с пациентом, с имплантом или же с некорректным выполнением хирургического вмешательства, то есть носящие очевидно ятрогенный характер [10]. К причинам, связанным с пациентом, можно отнести повышенный индекс массы тела, неудовлетворительное качество кости (системный и локальный остеопороз), железодефицитную анемию и другие факторы, которые способны привести к расшатыванию компонентов эндопротеза, их инфицированию или вывиху [11]. К причинам, связанным с имплантом, можно отнести перипротезные переломы и утрату адгезивного или гидроксиапатитного слоя эндопротеза, обусловливающего остеоинтеграцию [12, 13, 14]. К ятрогенным интраоперационным факторам можно отнести некорректную имплантацию компонентов, неадекватное восстановление длины и офсета конечности и другие факторы, ассоциированные с фактором хирурга [15].
На данный момент существует достаточное количество научных работ, исследующих причины выполнения ревизионных вмешательств, но по-прежнему отсутствует общепринятая концепция их систематизации и семиотики [9, 16, 17].
Так, Lachiewicz с соавторами исследовали причины выполнения ревизионных артропластик у ста пациентов и выяснили, что наиболее частой из них было асептическое расшатывание обоих компонентов, это осложнение встречалось у 38 % пациентов. Остальными показаниями для проведения ревизий были расшатывание вертлужного компонента (22 %), расшатывание однополюсного эндопротеза (13 %), инфекция (10 %), расшатывание бедренного компонента (8 %), перипротезные переломы (6 %), рецидивирующие вывихи (2 %) и износ полиэтилена (1 %) [16]. Авторы не использовали термин «нестабильность» (instability) в описании причин проведения ревизии у ста пациентов.
Slif D. Ulrich с соавторами также провели работу, изучающую причины проведения ревизионных операций. Они отследили 225 пациентов, которым было выполнено 237 повторных вмешательств в среднем через 83 месяца после операции (от 0 до 360). Авторы выяснили, что асептическое расшатывание составляло 51,9 % причин, по которым было выполнена ревизионная операция, далее следовали нестабильность (16,9 %), инфекция (15,6 %), выраженный болевой синдром (8 %), перипротезные переломы (5,5 %) и проблемы, связанные с компонентами эндопротеза (2,1 %) [9]. Примечательно, что авторы воспользовались термином «instability» для обозначения вывиха и не использовали термин «dislocation» для обозначения причин проведения реэндопротезирования.
Clohisy с соавторами выполнили крупное исследование, оценивающее причины проведения 439 ревизионных операций, выполненных за период с августа 1996 года до сентября 2003 года. Авторы разделили произведенные вмешательства на три группы по срокам их выполнения. В первой группе (< 5 лет) самой частой причиной повторной операции было асептическое расшатывание (51 %), далее следовали нестабильность (18 %), сепсис (11 %), замена однополюсного эндопротеза на тотальный (7 %), остеолиз (4 %), импиджмент подвздошно-поясничной мышцы (3 %), перипротезный перелом бедренной кости (3 %) и пе-рипротезный перелом вертлужной впадины (1 %). В средние сроки (5-10 лет) асептическое расшатывание компонентов также оставалось самой частой причиной ревизий (57 %) с последующими после нее остеолизом (18 %), нестабильностью, (11 %), перипротезными переломами (4 %), заменой однополюсного эндопротезирования на тотальное (4 %), сепсисом (3 %) и переломом импланта (1 %). В поздние сроки выполнения ревизионных операций (больше 10 лет) на первом месте опять находились вмешательства по поводу асептического расшатывания (61 %), далее шли такие при чины как остеолиз (26 %), перипротезные переломы бедра (8 %), замена однополюсного эндопротезирования на тотальное (3 %), сепсис (1 %), и импиджмент подвздошно-поясничной мышцы (1 %) [17]. Анализируя данную статью, мы заметили, что авторы не использовали термин «dislocation» при описании результатов своего исследования, используя для обозначения вывихов термин «instability». Однако во вступительной части авторы цитировали исследование Paprosky с соавторами, который провел аналогичную работу и среди причин выполнения ревизии вертлужного компонента у 16 % больных отметили вывих эндопротеза, обозначаемый термином «dislocation» [18], что вносит определенную путаницу в понимание сути описываемых патологических состояний.
Примечательно, что асептическое расшатывание («loosening») остается лидирующей причиной ревизионных вмешательств и при эндопротезировании других суставов. Так, Haddad с соавторами провели мета-анализ и отследили результаты эндопротезирования голеностопного сустава, где основной причиной выполнения ревизионных операций опять же служило асептическое расшатывание компонентов эндопротеза [19].
Высокая доля асептического расшатывания среди причин выполнения ревизионной артропластики заставила авторов задуматься о более точном понимании значения данного термина. Так, Murray J. Penner с соавторами в главе книги дали определение асептическому расшатыванию как «неинфекционной потере фиксации между костью и имплантом с наличием микро- или макроподвижности между ними» [20]. Yousef Abu-Amer отмечает, что асептическое расшатывание - это результат неадекватной первичной фиксации, растянутой по времени механической потери фиксации или же биологической потери фиксации, возникшей из-за остеолиза вокруг импланта, объясняемой различными теориями, связанными с латентной инфекцией, повышением внутрисуставного давления и многими другими [21, 22, 23].
Ряд авторов исследовали процессы микроподвижности компонентов эндопротеза и пришли к выводу, что это состояние не может быть визуализировано с помощью рутинных лучевых методов исследования, но является предшественником асептического расшатывания, которое является уже необратимым. Goodman в 1994 г. определил это состояние как «малые движения между эндопротезом и костью, невидимые с помощью рентгенографии» [24]. Учитывая малую специфичность рядовых лучевых методов диагностики данного состояния, «золотым» стандартом выявления микроподвижности импланта стало радиоизотопное исследование, позволяющее зафиксировать его минимальные движения относительно окружающих костных структур. Karrholm с соавторами в 1994 г. установили, что наличие микроподвижности бедренного компонента в пределах более чем 1,2 мм ассоциируется с 50 % вероятностью выполнения ревизионного вмешательства [25]. При этом, несмотря на большую стратегическую важность диагностики данного состояния, в самостоятельное осложнение эндопротезирования оно в настоящее время не выделено, что, безусловно, требует проведения дальнейшего научного поиска.
Среди состояний, близких по природе асептическому расшатыванию, необходимо отметить «стресс-шилдинг» («stress-shielding») - состояние, при котором происходит механическая потеря прочности участка кости, который не находится под осевой нагрузкой, впервые описанный Oh и Harris в 1978 г. Стресс-шилдинг ведет к локальной потере костной ткани, причиной которой является не остеолиз, а патологическая трансформация костной структуры [26]. Кроме того, дефицит губчатой костной ткани в проксимальном отделе бедренной кости может сделать ее поверхность доступной для агрессивного воздействия продуктов износа компонентов эндопротеза (полиэтиленовый и металлический дебрис) и повышенного внутрисуставного давления, что, в свою очередь, может привести к асептическому расшатыванию вертлужного и бедренного компонентов [27, 28]. В современной англоязычной литературе термин «stress-shielding» является общеупотребительным, а в русскоязычной литературе, как правило, используется его прямая транслитерация, что является достаточно удобным, особенно в условиях отсутствия общепринятого и адекватного «глоссария» ортопедических терминов. Хотя при выполнении анализа литературы мы обнаружили оригинальный перевод этого термина - «синдром шунта нагрузки», который, впрочем, в разговорной речи клиницистов и большинстве научных статей не получил широкого распространения [29].
Jens Dargel с соавторами, исследуя вывихи эндопротеза («dislocation» в англоязычной литературе), дали такое определение этому осложнению - «это полная потеря контакта между двумя его артикулирующими компонентами». Авторы выделили 4 патологических состояния, приводящих к вывихам эндопротеза - неправильное положение или асептическое расшатывание бедренного или вертлужного компонента, контакт шейки и артикулирующей поверхности эндопротеза, импиджмент между бедренной костью и тазом и гипермобильность сустава из-за мышечной недостаточности или недостатка натяжения мягких тканей, окружающих сустав [30].
Анализируя структуру рисков, приводящих к вывихам, Jens Dargel с соавторами разделили их на три группы - факторы, связанные с пациентом, с проведением оперативного вмешательства и связанные непосредственно с эндопротезом. К первой группе факторов относилось наличие у пациентов таких патологий как церебральный паралич, мышечная дистрофия, деменция и болезнь Паркинсона. У пациентов старше 80 лет повышенный риск вывиха также связывался с утратой мышечной массы, сниженной проприорецепцией и большей вероятностью падения пациентов. К группе факторов, связанных с пациентом, также были отнесены наличие ревизионной операции после предыдущего вывиха в анамнезе, перипротезные переломы и асептическое или же септическое расшатывание. Данные факторы увеличивали риск вывиха эндопротеза на 28 % из-за многочисленных травм мягких тканей, гетеротопической оссификации тазобедренного сустава и локальной потери костной ткани. К факторам, ассоциированным с проведением оперативного вмешательства, авторы отнесли используемый хирургический доступ к суставу, позиционирование бедренного и вертлужного компонентов, натяжение мягких тканей и опыт хирурга, выполняющего операцию. Среди факторов, ассоциированных с имплантатом, превалирует применение головок маленького диаметра (28 мм), которые чаще, чем головки большего диаметра, приводят к вывихам [30]. Понимание причин, приводящих к развитию такого грозного осложнения, крайне важно еще и из-за существующей путаницы термина «dislocation» (дислокация, смещение, вывих) с термином «instability» (нестабильность), под которым, как уже указывалось выше, в русскоязычной литературе чаще понимается нарушение фиксации компонентов, то есть их «расшатывание» относительно своего костного ложа.
В своей статье, изучающей механизмы и причины нестабильности эндопротеза, Luis Pulido с соавторами утверждают, что термин «нестабильность» объединяет два связанных между собой состояния - вывих, при котором головка бедренного компонента полностью выходит за пределы вертлужного, и подвывих - когда она все еще частично присутствует в вертлужном компоненте [31]. В то же время нами, после выполнения контент-анализа данного вопроса, было сформулировано несколько иное определение данного термина. Нестабильность эндопротеза тазобедренного сустава -патология, ассоциированная с эндопротезированием, сопровождающаяся статическим или динамическим нарушением конгруэнтности артикулирующих компонентов эндопротеза. К данной группе нарушений могут быть отнесены как вывихи и подвывихи головки эндопротеза, так и другие патологические состояния, приводящие к нарушению правильных взаимоотношений в протезированном суставе. При этом именно разобщение суставных поверхностей является доминирующим патологическим явлением, в отличие от расшатывания компонентов эндопротеза, при котором главенствующим является нарушение их механического соединения с бедренной костью и вертлужной впадиной. Необходимо отметить, что расшатывание компонентов эндопротеза возможно и в стабильном суставе, то есть в случаях, когда соотношения артикулирующих поверхностей не нарушены.
Кроме «механических» причин ревизионного эндопротезирования тазобедренного сустава, освещаемых в данной статье, невозможно не отметить такое серьезное осложнение тотального эндопротезирования как глубокая инфекция области хирургического вмешательства (ГИОХВ), обозначаемое в англоязычной литературе как «deep infection», «periprostetic infection» [32], а в русскоязычной литературе либо, как уже указывалось «ГИОХВ», либо «нагноение» эндопротеза, либо парапротезная инфекция (параэндопротезная) [33], либо перипротезная инфекция [34]. Несмотря на сходное звучание двух последних терминов, безусловно, нами может быть рекомендовано обозначение «перипротезная инфекция», связанное с латинским термином «peri-» - вокруг, в то время как «para-» формулируется как «рядом, около», а также «отступление, отклонение от чего-либо, нарушение, ошибочное отождествление с чем-либо, несоответствие внешних проявлений сущности данного явления» (как пример -парапсихология, паранаука, парамедицина), что делает данный термин менее конкретным [35, 36].
Для того, чтобы четко сформулировать границы применения различных терминов у пациентов, перенесших операцию тотального эндопротезирования, нами была сформирована рабочая классификация (табл. 1).
В связи с большим количеством выполняемых операций тотального эндопротезирования в мире и в нашей стране в частности, на сегодняшний день имеется значимый пул пациентов, у которых данное вмешательство ассоциировано с самыми разнообразными осложнениями, значительно ухудшающими функцию прооперированного сустава и катастрофически снижающих уровень жизни больных данной группы.
Среди этих осложнений преобладают проблемы, связанные с расшатыванием компонентов эндопротеза, их износом или нестабильностью (статическим или динамическим разобщением артикулирующих поверхностей) и глубокой инфекцией области хирургического вмешательства. Многообразие терминов, описывающих данные виды патологий, и разнообразие теорий их возникновения приводит к путанице в их использовании не только в неформальном общении между клиницистами, но и в специализированной литературе, что и послужило причиной создания рабочей классификации. Данная классификация может послужить первым шагом формирования «глоссария» для ортопедов, способного систематизировать все многообразие патологических ситуаций, ассоциированных с тотальным эндопротезированием тазобедренного сустава, и позволить специалистам, изучающим данную сложную проблему, «говорить на одном языке».
ЛИТЕРАТУРА
1. Osteoarthritis / S. Glyn-Jones, AJ. Palmer, R. Agricola, A.J. Price, T.L. Vincent, H. Weinans, A.J. Carr // Lancet. 2015. Vol. 386, No 9991. P. 376387. DOI: 10.1016/S0140-6736(14)60802-3.
2. Song J., Chang R.W., Dunlop D.D. Population impact of arthritis on disability in older adults // Arthritis Rheum. 2006. Vol. 55, No 2. P. 248-255. DOI: 10.1002/art.21842.
3. Cross-cultural adaptation and validation of the Persian version of the Oxford Knee Score in Patients with knee osteoarthritis / M.H. Ebrahimzadeh, H. Makhmalbaf, A. Birjandinejad, S.H. Soltani-Moghaddas // Iran J. Med. Sci. 2014. Vol. 39, No 6. P. 529-535.
4. Revision total hip arthroplasty in the United States: national trends and in-hospital outcomes / B.E. Schwartz, H.I. Piponov, C.W. Helder, W.F. Mayers, M.H. Gonzalez // Int Orthop. 2016. Vol. 40, No 9. P. 1793-1802. DOI: 10.1007/s00264-016-3121-7.
5. Orthopaedic practice in total hip arthroplasty and total knee arthroplasty: results from the Global Orthopaedic Registry (GLORY) / J. Waddell, K. Johnson, W. Hein, J. Raabe, G. FitzGerald, F. Turibio // Am. J. Orthop. (Belle Mead NJ). 2010. Vol. 39, No 9. P. 5-13.
6. Этиология первичного эндопротезирования тазобедренного сустава на основании данных регистра артропластики РНИИТО им. Р.Р. Вредена / И.И. Шубняков, Р.М. Тихилов, Н.С. Николаев, Л.Г. Григоричева, А.В. Овсянкин, А.Ж. Черный, П.В. Дроздова, А.О. Денисов, Е.В. Вебер, И.В. Кузьмина // Травматология и ортопедия России. 2017. Т. 23, № 2. С. 81-101. DOI: 10.21823/2311-2905-2017-23-2-81-101.
7. Projections of primary and revision hip and knee arthroplasty in the United States from 2005 to 2030 / S. Kurtz, K. Ong, E. Lau, F. Mowat, M. Halpern // J. Bone Joint Surg. Am. 2007. Vol. 89, No 4. P. 780-785. DOI: 10.2106/JBJS.F.00222.
8. Trends in primary total hip arthroplasty in Spain from 2001 to 2008: evaluating changes in demographics, comorbidity, incidence rates, length of stay, costs and mortality / R. Jimenez-Garcia, M. Villanueva-Martinez, C. Fernandez-de-Las-Penas, V Hernandez-Barrera, A. Rios-Luna, P.C. Garrido, A.L. de Andres, I. Jimenez-Trujillo, J.S. Montero, A. Gil-de-Miguel // BMC Musculoskelet. Disord. 2011. Vol. 12. P. 43 DOI: 10.1186/1471-2474-12-43.
9. Total hip arthroplasties : what are the reasons for revision? / S.D. Ulrich, T.M. Seyler, D. Bennett, R.E. Delanois, K.J. Saleh, I. Thongtrangan, M. Kuskowski, E.Y. Cheng, P.F. Sharkey, J. Parvizi, J.B. Stiehl, M.A. Mont // Int. Orthop. 2008. Vol. 32, No 5. P. 597-604. DOI: 10.1007/s00264-007-0364-3.
10. Rates and outcomes of primary and revision total hip replacement in the United States medicare population / N.N. Mahomed, J.A. Barrett, J.N. Katz, C.B. Phillips, E. Losina, R.A. Lew, E. Guadagnoli, W.H. Harris, R. Poss, J.A. Baron // J. Bone Joint Surg. Am. 2003. Vol. 85, No 1. P. 27-32. DOI: 10.2106/00004623-00301000-00005.
11. Остеопороз в Российской Федерации: эпидемиология, медико-социальные и экономические аспекты проблемы (обзор литературы) /
O. М. Лесняк, И.А. Баранова, К.Ю. Белова, Е.Н. Гладкова, Л.П. Евстигнеева, О.Б. Ершова, Т.Л. Каронова, А.Ю. Кочиш, О.А. Никитинская, И.А. Скрипникова, Н.В. Торопцова, Р.М. Арамисова // Травматология и ортопедия России. 2018. Т. 24, № 1. С. 155-168. DOI: 10.21823/2311-2905-2018-24-1-155-168.
12. Early failure of precoated femoral components in primary total hip arthroplasty / A. Ong, K.L. Wong, M. Lai, J.P. Garino, M.E. Steinberg // J. Bone Joint Surg. Am. 2002. Vol. 84, No 5. P. 786-792. DOI: 10.2106/00004623-200205000-00014.
13. Periprosthetic fractures in total hip arthroplasty: an epidemiologic study / R. Sarvilinna, H.S. Huhtala, T.J. Puolakka, J.K. Nevalainen, K.J. Pajamaki // Int. Orthop. 2003. Vol. 27, No 6. P.359-361. DOI: 10.1007/s00264-003-0493-2.
14. Bohm P., Bischel O. Femoral revision with the Wagner SL revision stem: evaluation of one hundred and twenty-nine revisions followed for a mean of 4.8 years // J. Bone Joint Surg. Am. 2001. Vol. 83, No 7. P. 1023-1031.
15. Poor bone quality or hip structure as risk factors affecting survival of total-hip arthroplasty / S. Kobayashi, N. Saito, H. Horiuchi, R. Iorio, K. Takaoka // Lancet. 2000. Vol. 355, No 9214. P. 1499-1504. DOI: 10.1016/S0140-6736(00)02164-4.
16. Lachiewicz P.F., Soileau E.S. Changing indications for revision total hip arthroplasty // J. Surg. Orthop. Adv. 2005. Vol. 14, No 2. P. 82-84.
17. Reasons for revision hip surgery: a retrospective review / J.C. Clohisy, G. Calvert, F. Tull, D. McDonald, W.J. Maloney // Clin. Orthop. Relat. Res. 2004. No 429. P. 188-192. DOI: 10.1097/01.blo.0000150126.73024.42.
18. Paprosky W.G., Greidanus N.V., Antoniou J. Minimum 10-year-results of extensively porous-coated stems in revision hip arthroplasty // Clin. Orthop. Relat. Res. 1999. No 369. P. 230-242. DOI: 10.1097/00003086-199912000-00024.
19. Intermediate and long-term outcomes of total ankle arthroplasty and ankle arthrodesis. A systematic review of the literature / S.L. Haddad, J.C. Coetzee, R. Estok, K. Fahrbach, D. Banel, L. Nalysnyk // J. Bone Joint Surg. Am. 2007. Vol. 89, No 9. P. 1899-1905. DOI: 10.2106/JBJS.F.01149.
20. DeOrio J.K., Parekh S.G. Total Ankle Replacement: An Operative Manual. Wolters Kluwer, 2014, 216 p. P. 116-122.
21. Abu-Amer Y., Darwech I., Clohisy J.C. Aseptic loosening of total joint replacements: mechanisms underlying osteolysis and potential therapies // Arthritis Res. Ther. 2007. No 9 Suppl. 1. P. S6. DOI: 10.1186/ar2170.
22. Maloney W.J., Smith R.L. Periprosthetic osteolysis in total hip arthroplasty: the role of particulate wear debris // Instr. Course Lect. 1996. Vol. 45. P. 171-182.
23. Kadoya Y., Kobayashi A. Ohashi H. Wear and osteolysis in total joint replacements // Acta Orthop. Scand. 1998. Vol. 278. P. 1-16.
24. Goodman S.B. The effects of micromotion and particulate materials on tissue differentiation. Bone chamber studies in rabbits // Acta Orthop. Scand. 1994. Vol. 258. P. 1-43.
25. Does early micromotion of femoral stem prostheses matter? 4-7-year stereoradiographic follow-up of 84 cemented prostheses / J. Karrholm,
B. Borssen, G. Lowenhielm, F. Snorrason // J. Bone Joint Surg. Br. 1994. Vol. 76, No 6. P. 912-917.
26. Oh I., Harris W.H. Proximal strain distribution in the loaded femur. An in vitro comparison of the distributions in the intact femur and after insertion of different hip-replacement femoral components // J. Bone Joint Surg. Am. 1978. Vol. 60, No 1. P. 75-85.
27. Engh C.A., Bobyn J.D. The influence of stem size and extent of porous coating on femoral bone resorption after primary cementless hip arthroplasty // Clin. Orthop. Relat. Res. 1988. No 231. P. 7-28.
28. The Otto Aufranc Award. Skeletal response to well fixed femoral components inserted with and without cement / W.J. Maloney, C. Sychterz,
C. Bragdon, T. McGovern, M. Jasty, C.A. Engh, W.H. Harris // Clin. Orthop. Relat. Res. 1996. No 333. P. 15-26.
29. Фокин В.А. Идеи Споторно и их развитие сегодня // Margo Anterior. 2003. № 3-4. С. 1-5.
30. Dislocation following total hip replacement / J. Dargel, J. Oppermann, G.P. Bruggemann, P. Eysel // Dtsch. Arztebl. Int. 2014. Vol. 111, No 51-52. P. 884-890. DOI: 10.3238/arztebl.2014.0884.
31. Pulido L., Restrepo C., Parvizi J. Late instability following total hip arthroplasty // Clin. Med. Res. 2007. Vol. 5, No 2. P. 139-42. DOI: 10.3121/ cmr.2007.717.
32. Primary hip and knee arthroplasty in a temporary operating theatre is associated with a significant increase in deep periprosthetic infection / B. V. Bloch, A. Shah, S.E. Snape, T.C.J. Boswell, PJ. James // Bone Joint J. 2017. Vol. 99-B, No 7. P. 917-920. DOI: 10.1302/0301-620X.99B7. BJJ-2016-1293.R1.
33. Ортопедическая имплантат-ассоциированая инфекция: ведущие возбудители, локальная резистентность и рекомендации по антибактериальной терапии / С.А. Божкова, Р.М. Тихилов, М.В. Краснова, А.Н. Рукина // Травматология и ортопедия России. 2013. № 4 (70). С. 5-15.
34. Результаты этапного лечения пациентов с перипротезной инфекцией после эндопротезирования коленного сустава / П.М. Преображенский, C. А. Божкова, А.В. Каземирский, М.Ю. Гончаров // Травматология и ортопедия России. 2017. Т. 23, № 1. C. 98-107. DOI: 10.21823/2311-2905-2017-23-1-98-107.
35. Крысин Л.П. Толковый словарь иноязычных слов. 2-е изд., доп. М.: Рус. яз., 2000. 856 c.
36. Городкова Ю.И. Латинский язык (для медицинских и фармацевтических колледжей и училищ): учебник. 24-е изд., стер. М. : КноРус, 2015. 256 с.
Сведения об авторах:
1. Синеокий Андрей Дмитриевич, ФГБУ «РНИИТО им. Р.Р. Вредена» Минздрава России, г. Санкт-Петербург, Россия
2. Чугаев Дмитрий Валерьевич, к. м. н., ФГБУ «РНИИТО им. Р.Р. Вредена» Минздрава России, г. Санкт-Петербург, Россия
3. Шубняков Игорь Иванович, д. м. н., ФГБУ «РНИИТО им. Р.Р. Вредена» Минздрава России, г. Санкт-Петербург, Россия
4. Плиев Давид Гивиевич, к. м. н., ФГБУ «РНИИТО им. Р.Р. Вредена» Минздрава России, г. Санкт-Петербург, Россия
5. Гудз Антон Игоревич, ФГБУ «РНИИТО им. Р.Р. Вредена» Минздрава России, г. Санкт-Петербург, Россия
6. Карпухин Алексей Сергеевич, ФГБУ "Федеральный центр травматологии, ортопедии и эндопротезирования” Минздрава России, г. Чебоксары, Россия
7. Ласунский Сергей Анатольевич, к. м. н., ФГБУ «РНИИТО им. Р.Р. Вредена» Минздрава России, г. Санкт-Петербург, Россия,
Теги: тазобедренный сустав
234567 Описание для анонса:
234567 Начало активности (дата): 15.03.2021 13:50:00
234567 Кем создан (ID): 989
234567 Ключевые слова: тазобедренный сустав, тотальная артропластика, терминология, семиотика
12354567899
Похожие статьи
Проблема остеоартроза (ОА) коленного сустава у пациентов с избыточной массой тела и ожирением: вопросы этиологии и патогенеза (обзор литературы)Рентген на дому 8 495 22 555 6 8
Актуальные вопросы хирургического лечения повреждений передней крестообразной связки (обзор литературы)
Современные тенденции в оперативном лечении больных с повреждениями таза и вертлужной впадины (обзор литературы)
Систематический обзор применения томосинтеза для диагностики травм и заболеваний опорно-двигательной системы



