 30.12.2020
30.12.2020
Анатомо-клиническое обоснование заднего хирургического доступа для остеосинтеза при переломах задних отделов латерального мыщелка большеберцовой кости
Традиционный переднелатеральный доступ к латеральному мыщелку большеберцовой кости хорошо изучен и безопасен, однако при локализации перелома в задних отделах латерального мыщелка не обеспечивает адекватной визуализации и не позволяет выполнить качественный остеосинтез.
ВВЕДЕНИЕ
Проблема выбора хирургического доступа для остеосинтеза при переломах латерального мыщелка большеберцовой кости (ББК) широко обсуждается в современной научной литературе [1–3]. Наиболее часто в таки случаях применяется традиционный переднелатеральный доступ (ТПЛД), который хорошо изучен, достаточно прост технически и проверен многолетней успешной клинической практикой [2, 4, 5-7]. Однако этот хирургический доступ позволяет адекватно осматривать поврежденные участки дистального метаэпифиза (плато) ББК, относящиеся к латеральному мыщелку, только в переднелатеральных и латеральных его секторах. В случаях же локализации основных костных отломков в заднелатеральных и/или задних отделах латерального мыщелка ББК указанный доступ (ТПЛД) не обеспечивает их достаточную визуализацию, необходимую для качественной репозиции и надежной фиксации перелома, а также, в частности, не позволяет выполнить остеосинтез задней опорной пластиной, предотвращающей смещение отломков кзади [1,4, 8].
Поэтому в свете современных представлений о накостном остеосинтезе, предполагающих точную репозицию костных фрагментов, включающих суставную поверхность, в последние годы наметилась отчетливая тенденция применения для остеосинтеза при переломах задних отделов плато ББК задних хирургических доступов, обеспечивающих кратчайший путь к зоне основных костных повреждений, хорошую их визуализацию и необходимые условия для установки опорных задних пластин [9-14]. В частности, среди задних доступов к латеральному мыщелку ББК чаще всего встречается перевернутый L-образный [9] и прямой задний доступ к задним отделам этого мыщелка [15].
Однако все перечисленные выше задние доступы не получили пока широкого распространения в клинике ввиду их относительно высокой технической сложности, а также из-за риска повреждения важных анатомических структур [4, 16].
Последняя причина представляется особенно веской, так как в зоне заднего доступа к латеральному мыщелку ББК находятся такие крупные и важные анатомические образования, как подколенные сосуды, передняя большеберцовая артерия, большеберцовый и общий малоберцовый нервы, опасения повредить которые являются значимым сдерживающим фактором для большинства травматологов. Это тем более важно, что специальные топографо-анатомические исследования на достаточном анатомическом материале, направленные на изучение удобств и безопасности обсуждаемого доступа, не проводились, а отдельные публикации, обобщающие накопленный клинический опыт, базируются на относительно небольшом числе наблюдений и не позволяют сделать обоснованные выводы о преимуществах, недостатках и показаниях к применению этого хирургического доступа [16,17].
C учетом сказанного, целью нашего исследования явилось обоснование с топографо-анатомических позиций рациональной техники заднего хирургического доступа к латеральному мыщелку большеберцовой кости и установки из него задней опорной пластины, оценка безопасности такой операции относительно рисков повреждения важных анатомических структур, а также проверка сделанных обоснований реальной клинической практикой.
МАТЕРИАЛЫ И МЕТОДЫ
Наше исследование было одобрено Локальным этическим комитетом при ФГБУ «РНИИТО им. Р.Р. Вредена» и проводилось в соответствии с этическими стандартами, изложенными в Хельсинской декларации. Все пациенты, включённые в исследование, подписывали соответствующее информированное согласие. Исследование состояло из двух последовательных частей: анатомической и клинической. Первая из этих частей была проведена на базе кафедры оперативной хирургии с топографической анатомией Военно-медицинской академии им. С.М. Кирова для обоснования с топографо-анатомических позиций заднего доступа к латеральному мыщелку ББК и включала прикладное исследование на 10 нефиксированных нижних конечностях 6 трупов, не имевших признаков повреждений и деформаций.
Методика проведения экспериментальных операций по отработке техники заднего доступа и установке опорной пластины по задней поверхности латерального мыщелка ББК, а также последующего препарирования и измерений была следующей. Вначале в положении «на здоровом боку» на коже области коленного сустава намечали необходимые анатомические ориентиры (рис. 1).
Выполнение заднего доступа начинали с продольного разреза кожи длиной 9-10 см сверху вниз по намеченной линии, начиная его в центре подколенной ямки на уровне щели коленного сустава и на 3-4 см проксимальнее уровня верхушки головки малоберцовой кости (ГМБК), и проводили дистально и латерально, отступив на 2 см кнутри от ее медиального края. При этом нижняя точка разреза находилась обычно над межкостной мембраной на 6-7 см дистальнее верхушки ГМБК. На следующем этапе после рассечения собственной фасции, ориентируясь на внутренний край длинной головки двуглавой мышцы бедра и ее сухожилие, находили вблизи латерального края операционной раны общий малоберцовый нерв, частично мобилизовали его и отводили латерально.
Более глуоокую часть доступа осуществляли между латеральной головкой икроножной и камбаловидной мышцей, мобилизуя и смещая первую из них медиально, а вторую - дистально к нижнему углу операционной раны. При этом подколенный сосудистый пучок и большеберцовый нерв оставались медиальнее зоны непосредственного разъединения тканей и не визуализировались в ране. Эти образования смещали крючком медиально вместе с мобилизованной латеральной головкой икроножной мышцы, одновременно защищая их от повреждений. Далее в глубине раны находили брюшко и начало сухожилия подколенной мышцы, которые старались максимально сохранять.
На следующем этапе экспериментальной операции выполняли вертикальную капсулотомию коленного сустава над задней поверхностью латерального мыщелка ББК и визуализировали его суставную и заднюю поверхности. При этом всегда хорошо была видна задняя поверхность этого мыщелка на протяжении 3-5 см дистальнее суставной щели коленного сустава, что обеспечивало необходимые условия для установки задней опорной пластины. Далее устанавливали Т-образную пластину из набора для фиксации малых костных фрагментов, проводя ее сверху вниз и ориентируя поперечную часть параллельно суставной щели, а диафизарную часть размещали под отслоенным брюшком подколенной мышцы. Далее установленную пластину фиксировали проксимально тремя спонгиозными винтами диаметром 4,0 мм и длиной 50 мм, а дистально - двумя кортикальными винтами диаметром 3,5 мм и длиной 40 мм (рис. 3).
Следующим этапом проводили тщательное препарирование области выполненного заднего доступа к латеральному мыщелку ББК, выясняя положение относительно краев операционной раны и установленной опорной Т-образной пластины ряда важных анатомических образований: подколенной и передней большеберцовой артерий, а также общего малоберцового и большеберцового нервов. При этом производили измерения кратчайших расстояний от восьми определенных точек на установленных пластинах до указанных анатомических структур, а также до специально определенных костных ориентиров, показанных на схеме (рис. 2). Результаты измерений вносили в специальный протокол, а основные этапы экспериментальных операций и конечные итоги препарирования фотографировали.
Отработанная техника оперативных вмешательств и сделанные топографо-анатомические обоснования были использованы в ходе пяти операций остеосинтеза задней Т-образной опорной пластиной, установленной из изучавшегося заднего хирургического доступа у пяти профильных пациентов.
Среди них были трое мужчин и две женщины в возрасте от 48 до 65 лет (средний возраст - 59,3 ±12 лет) с переломами типа 41L5 по классификации Ассоциации остеосинтеза (АО) или V типа по классификации J. Schatzker. Следует особо отметить, что у всех наших пациентов переломы задних отделов латерального мыщелка ББК неизменно сочетались с переломами заднего сектора медиального мыщелка ББК.
Поэтому в ходе всех проведенных операций вначале выполняли накостный остеосинтез медиального мыщелка из традиционного медиального доступа [2], а затем производили отдельно изучавшийся задний доступ и устанавливали опорную пластину по задней поверхности латерального мыщелка ББК в соответствии с описанной выше техникой. Все указанные вмешательства были проведены в профильных отделениях двух стационаров: ГБУЗ «Городская Александровская больница» и ГБУЗ ЛО «Всеволожская КМБ».
Исходы проведенных операций оценивали в динамике в сроки через 7-10 дней, 1, 3, 6 и 9 месяцев после их выполнения. Для оценки результатов использовали международные балльные шкалы KSS [18] и Lysholm [19]. Всем пациентам выполняли рентгенографию и компьютерную томографию (КТ) до операции, а также в контрольные сроки наблюдения.
На контрольных рентгенограммах и КТ-срезах оценивали величины смещения фрагментов заднего отдела латерального мыщелка ББК в динамике, а также определяли сроки сращения переломов. Кроме того, особое внимание уделяли выявлению послеоперационных осложнений, прежде всего, связанных с возможными повреждениями крупных кровеносных сосудов и периферических нервов.
Результаты проведенного прикладного топографоанатомического исследования и полученные клинические данные сравнивали между собой, а также с данными научных публикаций других авторов.
Все количественные данные, полученные в ходе выполнения топографо-анатомической и клинической частей исследования, были подвергнуты статистической обработке для определения средних значений и соответствующих средних квадратичных отклонений (±) в программе Excel 2016 (Microsoft, USA).
В результате проведения анатомической части исследования было установлено, что все 10 экспериментальных операций, выполненных на анатомическом материале, ни разу не сопровождались визуально подтвержденным повреждением указанных выше артерий, вен и нервов. Все эти важные анатомические образования всегда находились на определенном и безопасном расстоянии от установленной на задней поверхности латерального мыщелка ББК опорной Т-образной пластины, что видно на представленной фотографии препарата (рис. 4). Таким образом, было показано, что при условии соблюдения отработанной на анатомическом материале и описанной выше рациональной техники выполнения обсуждаемого доступа и установки опорной пластины по задней поверхности латерального мыщелка ББК можно гарантированно избежать повреждения крупных кровеносных сосудов и нервов, располагающихся вблизи операционной раны.
Проведенные измерения позволили уточнить топографо-анатомические взаимоотношения имплантированных в ходе экспериментальных операций пластин и находящихся вблизи них важных анатомических структур. В частности, в отношении подколенной артерии было показано, что она располагается кзади от установленной Т-образной пластины, а минимальное расстояние до нее составляет в среднем 6,0 ± 3 мм от ближайшей точки 3 на этой пластине. Следует также отметить, что в ходе установки пластины это расстояние было всегда больше, так как подколенный сосудистый пучок защищали и отводили крючком медиальнее вместе с латеральной головкой икроножной мышцы.
По отношению к передней большеберцовой артерии (ПБА) наиболее близкими ориентирами пластины являлись точки 6 и 7, отстоявшие от этого кровеносного сосуда в среднем соответственно на 6,1 ± 3,4 мм и 5,9 ± 2,5 мм. При этом кратчайшее расстояние до ПБА от щели коленного сустава составило в среднем 56,6 ± 5,5 мм. С учетом длины использованной Т-образной пластины, которая составляла 50 мм, можно заключить, что ее всегда можно позиционировать так, чтобы дистальный конец имплантата не контактировал с ПБА, которая после отхождения от подколенной артерии проходит вперед через межкостную мембрану в передний костно-фасциальный футляр голени. Кроме того, нежелательный контакт пластины и обсуждаемой артерии практически исключается за счет близкого прилежания фиксированного имплантата к надкостнице большеберцовой кости. Поэтому по отношению к установленной пластине как подколенная, так и передняя большеберцовая артерии располагаются кзади.
Относительно большеберцового нерва, всегда располагающегося в пределах подколенной ямки кзади от подколенных сосудов, кратчайшие расстояния до установленной опорной пластины в точках 3 и 4 были равны в среднем соответственно 9,7 ± 6,5 мм и 10,9 ± 7,2 мм, что превышало минимальное расстояние до подколенной артерии. Поэтому нежелательный конфликт обсуждаемого имплантата с этим нервом практически можно исключить.
Общий малоберцовый нерв располагался по отношению к различным ориентирам (точкам) Т-образной пластины на среднем расстоянии от 16,8 ± 4,7 мм (в точке 1) до 40,1 - 4,7 мм (в точке 6). Среди всех изученных сосудов и нервов он находился в наиболее оезопасном положении с точки зрения возможных повреждений во время доступа и установки опорной Т-образной пластины. При производстве заднего хирургического доступа он специально идентифицировался в операционной ране и защищался крючком, которым этот нерв отводили латерально вместе с сухожилием двуглавой мышцы бедра. После проведения и фиксации пластины винтами общий малоберцовый нерв находился сзади от нее на сравнительно большем расстоянии, чем другие близко расположенные и изученные нами сосуды и нервы.
В ходе клинической части исследования прежде всего была подтверждена возможность практического использования заднего хирургического доступа к задним отделам латерального мыщелка ББК наряду с традиционным медиальным доступом, который применяли на первом этапе операции для накостного остеосинтеза поврежденного медиального мыщелка ББК. Кроме того, были оценены безопасность использования рациональной техники заднего доступа и его удобства для выполнения операций накостного остеосинтеза. Во всех пяти наших клинических наблюдениях была отмечена хорошая визуализация костных отломков и суставной поверхности латерального мыщелка ББК на соответствующем участке.
Благодаря этому, во всех случаях удалось провести качественную репозицию костных отломков, в трех случаях - заполнить синтетическим заменителем кости образовавшийся после репозиции субхондральный дефект латерального мыщелка ББК, а также уверенно выполнить фиксацию перелома опорной задней Т-образной пластиной. При этом средняя продолжительность операций, выполненных в сроки от 4 до 14 суток после травмы, составила 100,5 ± 10 минут. Следует особо отметить, что в ходе этих вмешательств и в ближайшем послеоперационном периоде не было зафиксировано повреждений крупных кровеносных сосудов или ятрогенных нейропатий, а также обширных
гематом или гнойных осложнений в области операционной раны.
Переломы обоих мыщелков ББК консолидировались в сроки от 3 до 6 месяцев после проведенных операций остеосинтеза. Рентгенологической потери репозиции суставных поверхностей обоих мыщелков ББК, достигнутой интраоперационно, а также изменений углов наклона суставной поверхности во фронтальной и сагиттальной плоскостях в сравнении с первичными послеоперационными рентгенограммами и КТ-срезами не было выявлено ни в одном случае.
Результаты функциональной оценки исходов лечения по шкалам KSS и Lysholm, изученные в динамике в сроки до 9 месяцев после проведенных операций, представлены таблице 2. По обеим оценочным шкалам исходы лечения были вначале неудовлетворительными у всех пациентов, затем к шестимесячному сроку наблюдения (после сращения переломов) появлялись хорошие и отличные результаты. В итоге, через 9 месяцев после операций остеосинтеза по шкале KSS было получено 4 отличных и 1 хороший результат, а по шкале Lysholm - 3 отличных, 1 хороший и 1 удовлетворительный исход, что подтверждает эффективность проведенного оперативного лечения.
Особенности и исход предпринятого нами лечения пациентов с обсуждаемыми переломами хорошо иллюстрирует следующий клинический пример.
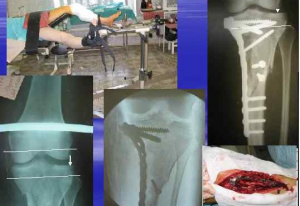
Пациентка К., 59 лет, поступила в травматологическое отделение с диагнозом: закрытый внутрисуставной перелом задних отделов обоих мыщелков большеберцовой кости (ББК) со смещением отломков. Перелом получила в результате бытовой травмы при падении с высоты около 1,5 метров (рис. 5, а). Диагноз был уточнен посредством компьютерной томографии (КТ). В результате был верифицирован перелом 41СЗ по классификации АО или перелом V типа по классификации J. Schatzker (рис. 5, б-д). С учетом имевшихся повреждений было решено выполнить вначале накостный остеосинтез медиального мыщелка ББК из традиционного медиального доступа, а затем остеосинтез задней опорной пластиной латерального мыщелка ББК из заднего хирургического доступа.
Первым этапом в положении больной на спине был выполнен медиальный традиционный доступ к медиальному мыщелку ББК с разрезом кожи и мягких тканей длиной 10 см и визуализированы сухожилия «гусиной лапки». Далее была идентифицирована линия перелома медиального мыщелка ББК без вскрьггия полости коленного сустава. Затем выполнили репозицию фрагментов медиального мыщелка ББК с особой ориентировкой на достижение сопоставления метафизарного компонента перелома. Репозицию суставной поверхности оценивали при помощи электронно-оптического преобразователя.
После достижения качественной (анатомичной) репозиции медиального мыщелка ББК выполнена его предварительная фиксация двумя спицами Киршнера диаметром 1,5 мм.
После этого была произведена окончательная фиксация этого перелома Т-образной опорной пластиной, которую зафиксировали 2 кортикальными винтами 4,5 мм и 2 винтами для губчатой кости 6,5 мм из набора для остеосинтеза больших костных фрагментов. При этом пластину имплантировали под сухожилия «гусиной лапки». Первый этап операции завершили послойным наложением швов на рану и активным ее дренированием.
Второй этап операции был проведен в положении пациентки на животе из изучавшегося заднего доступа к задним отделам латерального мыщелка ББК с соблюдением рациональной хирургической техники, отработанной в ходе экспериментальных операций на анатомическом материале и подробно описанной ранее в нашей статье.
Визуализация поврежденного заднего отдела этого мыщелка была вполне достаточной для качественной открытой репозиции фрагментов, включавших суставную поверхность, а также позволила успешно заместить образовавшийся субхондральный дефект синтетическим заменителем кости в объеме 6 см3. Установку Т-образной задней опорной пластины из набора для фиксации малых фрагментов длиной 50 мм выполнили сверху вниз, укладывая диафизарную ее часть под подкаленную мышцу. Далее пластину фиксировали проксимально тремя спонгиозными винтами диаметром 4,0 мм и длиной 50 мм, а дистально - двумя кортикальными винтами диаметрам 3,5 мм.
При этом передняя большеберцовая артерия не была видна в ране, так как находилась дистальнее нижнего конца пластины. Второй этап вмешательства завершили послойным ушиванием раны и активным ее дренированием.
Ближайший послеоперационный период протекал без осложнений. Трубчатые активные дренажи были удалены через сутки после операции. Со второго дня после вмешательства были разрешены пассивные движения в правом коленном суставе в небольшом объеме, а с пятого дня - активные движения с целью восстановления функции сустава. На контрольных рентгенограммах и компьютерных томограммах в ближайшем послеоперационном периоде было отмечено восстановление анатомии коленного сустава с удовлетворительным положением костных отломков и имплантатов (рис. 6, a-в). Кожные швы были сняты на 10-е сутки после операции, раны зажили первичным натяжением.
С первых дней после операции пациентке К., 59 лет, была разрешена ходьба с костылями без нагрузки на оперированную конечность. К концу третьего месяца мышечная гипотрофия в области нижней трети бедра привела к уменьшению окружности сегмента на 1,5 см. В этот срок наблюдения была разрешена частичная осевая нагрузка на прооперированную конечность. Через 9 месяцев после операций остеосинтеза был достигнут отличный функциональный результат по шкале KSS -87 баллов и хороший исход по шкале Lysholm - 86 баллов. Пациентка отмечала дефицит сгибания в коленном суставе, который в сравнении с противоположной конечностью составил 16°. На компьютерных томограммах не было отмечено признаков миграции имплантатов и смещения фрагментов суставной поверхности мыщелков ББК (рис. 6, г-з).
ДИСКУССИЯ
Проведенный нами анализ профильных научных публикаций показал, что проблема остеосинтеза при переломах задних отделов латерального мыщелка ББК не решена к настоящему времени, а единые взгляды в травматологическом сообществе по этому вопросу отсутствуют. Некоторые специалисты считают, что традиционный переднелатеральный доступ позволяет адекватно репонировать и фиксировать переломы обсуждаемой локализации [1, 5, 7, 8, 20, 21]. Однако многочисленные противники такого подхода утверждают, что для надежной фиксации костных отломков, локализующихся в заднем секторе латерального мыщелка ББК, необходимо создать им поддержку посредством установки задней опорной пластины, а также обеспечить межфрагментарную компрессию в зоне перелома, что технически невозможно осуществить из переднелатерального доступа [9-14, 22-28].
Следствием же неадекватной фиксации обсуждаемых переломов является потеря репозиции и нарушения конгруэнтности травмированного суттава, что в среднесрочной перспективе приводит к его нестабильности, а в отдаленном периоде - к быстрому прогрессированию посттравматического деформирующего гонартроза [1,4, 5, 21].
Некоторые специалисты предлагают при многофрагментарных переломах латерального мыщелка ББК использовать для остеосинтеза два отдельных доступа: традиционный переднелатеральный и дополнительный задний, что, тем не менее, существенно увеличивает травматичность операции [3]. Кроме того, в последние годы опубликованы предложения по применению для подхода к заднелатеральным участкам латерального мыщелка ББК различных заднелатеральных хирургических доступов: как без остеотомии головки малоберцовой кости [9-14], так и с ее остеотомией [22-25]. Самостоятельный же задний доступ к задним отделам латерального мыщелка ББК, хотя и описан в нескольких модификациях [3, 11, 12, 14, 15], не получил пока широкого распространения ввиду его сложности и недостаточной обоснованности с топографо-анатомических и клинических позиций [15,16], что и послужило основанием для проведения нашего исследования.
Проведенные экспериментальные операции на нефиксированном анатомическом материале позволили нам сделать обоснованный вывод о том, что при соблюдении рациональной техники операции изученный задний хирургический доступ достаточно безопасен с точки зрения риска повреждений близлежащих важных анатомических структур.
Кроме того, было показано, что установленная из этого доступа по задней поверхности латерального мыщелка ББК опорная Т-образная пластина не соприкасается с крупными кровеносными сосудами или периферическими нервами и, соответственно, не может их травмировать. В процессе установки такой пластины все эти ооразования можно отвести в стороны и защитить пластинчатыми крючками. А посте завершения установки эта пластина всегда располагалась глубже большеберцового и общего малоберцового нервов, а также подколенной артерии и передней большеберцовой артерии с сопутствующими одноименными венами.
Особого рассмотрения, на наш взгляд, требуют взаимоотношения задней опорной пластины с передней большеберцовой артерией (ПБА) и парными комитант-ными венами. В ходе выполненных экспериментальных операций на анатомическом материале, препарирования и измерений было показано, что ближе всего к ПБА располагаются наиболее дистальные точки 6 и 7 установленной Т-образной опорной пластины, что также видно на схеме (рис. 2). Однако при длине использованной нами пластины, не превышавшей 50 мм, средние минимальные расстояния до этих точек оказались достаточно безопасными и составили соответственно 6,1 — 3,4 мм и 5,9 ± 2,5 мм. При этом контакт дистального конца установленной пластины с ПБА был практически исключен ввиду того, что начальный отдел этой артерии, как и ее источник - подкаченная артерия, всегда располагались сзади от пластины и были отделены от нее волокнами подколенной мышцы.
Кроме того, самый передним отдел обсуждаемой артерии проходил на голени через межкостную мембрану латеральнее установленной Т-образной пластины, располагавшейся по задней поверхности ББК в проксимальном ее отделе. В этой связи представляется, что ПБА и сопутствующие вены могут быть теоретически повреждены только при проведении винтов, фиксирующих дистальную часть пластины к ББК. Однако это осложнение можно предупредить посредством использования специальных трубок-защитников при работе хирургической дрелью и сверлами в процессе подготовки каналов для фиксирующих пластину винтов.
Проверка сделанных анатомических обоснований реальной клинической практикой подтвердила все основные их положения. В частности, в ходе операций, выполненных в клинике, была продемонстрирована безопасность заднего доступа с точки зрения риска повреждений крупных кровеносных сосудов и периферических нервов, а также отработаны на практике действенные меры предупреждения таких повреждений. Среди них следует отметить эффективную защиту плоскими и широкими крючками важных сосудистых и нервных образований, которые отводились в обе стороны от основной линии операционного доступа - латерально или медиально, а также обязательное использование трубок-защитников при сверлении костных каналов.
Эти профилактические мероприятия дали свой положительный эффект, что косвенно подтверждается отсутствием значимых кровотечений во время операций остеосинтеза, а также объемных гематом, их нагноений и нейропатий большеберцового или общего малоберцового нервов, зафиксированных в послеоперационном периоде.
Таким образом, наш сравнительно небольшой клинический опыт практического использования заднего хирургического доступа к задним отделам латерального мыщелка ББК, тем не менее, позволил подтвердить сделанные топографо-анатомические обоснования и преобразовать их в анатомо-клинические. При этом было показано, что изученный задний доступ создает все необходимые возможности для качественной репозиции костных отломков при рассматриваемых переломах, а также позволяет надежно их фиксировать Т-образной задней опорной пластиной, установка которой способна предотвратить значимые смещения таких отломков в процессе сращения обсуждаемых переломов.
ЗАКЛЮЧЕНИЕ
В целом, основываясь на результатах собственных прикладных топографо-анатомических исследований и накопленном нами ограниченном клиническом опыте, можно сделать заключение о том, что задний хирургический доступ с установкой опорной Т-образной пластины по задней поверхности латерального мыщелка большеберцовой кости является достаточно безопасным и удобным при соблюдении отработанной нами рациональной хирургической техники. Поэтому, на наш взгляд, он может быть рекомендован при полных внутрисуставных переломах типа С по классификации АО, затрагивающих преимущественно задние отделы латерального мыщелка ББК.
Помимо этого, обсуждаемая операция из изученного заднего доступа, по нашему мнению, может быть показана также при сочетании переломов задних отделов обоих мыщелков ББК. При этом переломы медиального мыщелка, сочетающиеся с рассмотренными переломами латерального мыщелка ББК, следует репонировать и фиксировать в первую очередь посредством накостного остеосинтеза опорной пластиной из отдельного традиционного медиального доступа по известной методике [2].
Показания к клиническому использованию заднего хирургического доступа к латеральному мыщелку ББК для выполнения остеосинтеза задней опорной пластиной, безусловно, могут пересматриваться и уточняться в дальнейшем. Однако сделанные нами анатомо-клинические обоснования изученного доступа, на наш взгляд, снимают ряд опасений в отношении рисков повреждения важных анатомических структур и позволяют шире применять его у профильных пациентов для накопления необходимого клинического опыта.
ЛИТЕРАТУРА
1. Малышев Е.Е., Воронкевич И.А., Втюрин А.И. Выбор доступа при хирургическом лечении внутрисуставных переломов проксимального отдела большеберцовой кости Ц Современные проблемы науки и образования. 2019. № 2. С. 127.
2. Руководство по внутреннему' остеосинтезу / М.Е. Мюллер, М. Алльговер, Р. Шнайдер, X. Вилленеггер. М.: Ad Marginem, 1996. 750 с.
3. A surgical protocol for bicondy’lar four-quadrant tibial plateau fractures / S.M. Chang, S.J. Hu, Y.Q. Zhang, MW. Yao, Z. Ma, X. Wang, J. Dargel, P. Eysel Ц Int. Orthop. 2014. Vol. 38, No 12. P. 2559-2564.
4. Результаты остеосинтеза переломов заднего отдела латерального мыщелка большеберцовой кости с использованием переднелатерального хирургического доступа /МА. Кислицьш, И.Г. Беленький, Б А. Майоров, А.Ю. Кочиш Ц Кафедра травматологии и ортопедии. 2019. № 2. С. 48-56.
5. Хирургическое лечение переломов мыщелков большеберцовой кости / В.М. Шаповалов, В.В. Хоминец, О.В. Рикун, Р.В. Гладков //Травматология и ортопедия России. 2011. № 1. С. 53-60.
6. Hsieh С.Н. Treatment of the Posterolateral Tibial Plateau Fractures using the Anterior Surgical Approach// Int J. Biomed. Sci. 2010. Vol. 6, No 4. P. 316-320.
7. The anterolateral supra-fibular-head approach for plating posterolateral tibial plateau fractures: A novel surgical technique / S.J. Hu, S.M. Chang, Y.Q. Zhang, Z. Ma, S.C. Du, K. Zhang//Injury. 2016. Vol. 47, No 2. P. 502-507. DOI: 10.1016/j.injury.2015.11.010
8. An extended anterolateral approach for posterolateral tibial plateau fractures/H.W. Chen, S.H. Zhou, G.D. Liu, X. Zhao, J. Pan, S. Ou, J. Fei// Knee Surg. Sports Traumatol. Aithrosc. 2015. Vol. 23, No 12. P. 3750-3755. DOI: 10.1007/s00167-014-3304-y
9. Chen H.W., Chen C.Q., Yi X.H. Posterior tibial plateau fracture: a new treatment-oriented classification and surgical management //InL J. Clin. Exp. Med. 2015. Vbl. 8, No 1. P. 472-479.
10. Open reduction and internal fixation of posterolateral tibial plateau fractures through fibula osteotomv-free posterolateral approach / H.W. Chen, G.D. Liu, S. Ou, G.S. Zhao, J. Pan, L.J. Wu// J. Orthop. Trauma. 2014. Vol. 28, No 9. P. 513-517. DOI: 10.Ю97/ВОТ.0000000000000047
11. A posterior inverted L-shaped approach for the treatment of posterior bicondvlar tibial plateau fractures / X. He, P. Ye, Y. Hu, L. Huang, F. Zhang, G. Liu, Y. Ruan, C. Luo // Arch. Orthop. Trauma Surg. 2013. Vbl. 133, No 1. P. 23-28. DOI: 10.1007/s00402-012-1632-2
12. The risk of injury to the anterior tibial artery in the posterolateral approach to the tibia plateau: a cadaver study'/N. Heidari, S. Lidder, W. Grechenig, N.P. Tesch, A.M. Weinberg// J. Orthop. Trauma. 2013. Vbl. 27. No 4. P. 221-225. DOI: 10.1097/BOT.0b013e318271f8f0
13. Anatomical evaluation of the modified posterolateral approach for posterolateral tibial plateau fracture / H. Sun, C.F. Luo, G. Yang, H.P. Shi, B.F. Zeng/У Eur. J. Orthop. Surg. Traumatol. 2013. Vbl. 23, No 7. P. 809-818. DOI: 10.1007/s00590-012-1067-z
14. The posterolateral shearing tibial plateau fracture: treatment and results via a modified posterolateral approach / J. Tao, D.H. Hang, Q.C. Wang, W. Gao, L.B. Zhu, X.F. Wu, K.D. Gao// Knee. 2008. Vbl. 15, No 6. P. 473-479. DOI: 10.1016/j.knee.2008.07.004
15. Беленький И.Г., Кочиш А.Ю., Кислицын М.А. Переломы мыщелков большеберцовой кости: современные подходы к лечению и хирургические доступы (обзор литературы) Ц Гений ортопедии. 2016. № 4. С. 114-122.
16. The posterior shearing tibial plateau fracture: treatment and results via a posterior approach / T. Bhattacharwa, L.P. McCarty 3rd, MJB. Harris, S.M. Morrison, J.J. Wixted, M.S. Vrahas, R.M. Smith//1. Orthop. Trauma. 2005. Vol. 19, No 5. P. 305-310.
17. Анатомо-клиническое обоснование заднелатерального трансмалоберцового доступа для остеосинтеза переломов заднелатеральной колонны плато большеберцовой кости /АЛО. Кочиш, М.А. Кислииьш, И. Г. Беленький, Б. А. Майоров, Д.А. Старчик ./Травматология и ортопедия России. 2019. Т. 25, № 3. С. 112-123.
18. Kettelkamp D.B., Thompson С. Development of a knee scoring scale Ц Clin. Orthop. Relat Res. 1975. No 107. P. 93-99. DOI: 10.1097/00003086-197503000-00011
19. Tegner Y., Lysholm J. Rating systems in the evaluation of knee ligament injuries// Clin. Orthop. Relat Res. 1985. No 198. P. 43-49.
20. Combined approaches for fixation of Schatzker type II tibial plateau fractures involving the posterolateral column: a prospective observational cohort study / H. Sun, Q.L. Zhai, Y.R Xu, Y.K. Wang, C.F. Luo, C.Q. Zhang// Arch. Orthop. Trauma Surg. 2015. Vol. 135, No 2. P. 209-221. DOI: 10.1007/s00402-014-2131-4
21. Воронкевич И.А. Остеосинтез переломов мыщелков большеберцовой кости в экстренном порядке с использованием пластин отечественного производства//Травматология и ортопедия России. 2011. № 1. С. 87-91.
22. Lobenhoffer Р. Posterolateral transfibular approach to tibial plateau fractures Ц J. Oithop. Trauma. 2011. Vol. 25, No 3. P. e31. DOI: 10.1097/ BOT.ObOl 3e31820b809a
23. Complications and outcomes of the transfibular approach for posterolateral fractures of the tibial plateau / R.E.S. Pires, V. Giordano, A. Wajnsztejn, E. Oliveira Santana Junior, R. Pesantez, M.A. Lee, M.A.P. de AndradeЦInjury’. 2016. Vol. 47, No 10. P. 2320-2325. DOI: 10.1016/j.injury.2016.07.010
24. Posterolateral transfibular approach to tibial plateau fractures: technique, results, and rationale / L.B. Solomon, A.W. Stevenson, R.P. Baird, A.P. Pohl // J. Oithop. Trauma. 2010. Vol. 24, No 8. P. 505-514. DOI: 10.1097/BOT.0b013e3181ccba4b
25. Fibular head osteotomy: a new approach for the treatment of lateral or posterolateral tibial plateau fractures / B. Yu, K. Han, C. Zhan, C. Zhang, H. Ma, J. Su//Knee. 2010. Vol. 17, No 5. P. 313-318. DOI: 10.1016/j.knee.2010.01.002
26. Clinical study on treatment of posterolateral fracture of tibial plateau via superior fibular head approach / X. Chu, X. Liu, W. Chen, J. Gao, Y. Luo, J. Zhu, F. Cai, M. Zhou// Zhongguo Xiu Fu Chong Jian Wai Ke Za Zhi. 2013. Vol. 27, No 2. P. 155-159.
27. A new posterolateral approach without fibula osteotomy for the treatment of tibial plateau fractures / K.H. Frosch, P. Balcarek, T. Walde, K. M. Sturmer // J. Oithop. Trauma. 2010. Vol. 24, No 8. P. 515-520. DOI: 10.1097/BOT.0b013e3181e5el7d
28. The extended posterolateral approach for split depression lateral tibial plateau fractures extending into the posterior column: 2 years follow up results of a prospective study/А-S. Gavaskar, H. Gopalan, N.C. Tummala, P. Srinivasan // Injury. 2016. Vol. 47, No 7. P. 1497-1500. DOI: 10.1016/j. injury.2016.04.021
АВТОРЫ:
1. Кочиш Александр Юрьевич, д. м. н., профессор, ФГБУ "НМИЦ ТО им. Р.Р. Вредена " Минздрава России, г. Санкт-Петербург, Россия, Военно-медицинская академия имени С.М. Кирова, г. Санкт-Петербург, Россия
2. Беленький Игорь Григорьевич, д. м. н., ФГБОУ ВО ПСПбГМУ им. И.П. Павлова Минздрава России, г. Санкт-Петербург, Россия
3. Кислицын Михаил Андреевич, д м. н., профессор, СПб ГБУЗ «Городская больница № 38 им. Н.А Семашко», г. Санкт-Петербург, Россия
ФГБУ "НМИЦ ТО им. Р.Р. Вредена " Минздрава России, г. Санкт-Петербург, Россия
4. Майоров Борис Александрович, к. м. н., ФГБОУ ВО ПСПбГМУ им. И.П. Павлова Минздрава России, г. Санкт-Петербург, Россия, ГБУЗ ЛО "Всеволожская МКБ", г. Всеволожск, Россия
Теги: большеберцовая кость
234567 Начало активности (дата): 30.12.2020 17:46:00
234567 Кем создан (ID): 989
234567 Ключевые слова: перелом плато большеберцовой кости, перелом мыщелков большеберцовой кости, остеосинтез, остеосинтез пластинами, хирургический доступ
12354567899
Похожие статьи
Пневмосклероз после ковидаРентген на дому 8 495 22 555 6 8
Эндоскопическое лечение синдрома патологической медиопателлярной складки коленного сустава
Оценка клинико-функционального статуса больных с имплантатом тазобедренного сустава
Функциональное состояние пациента с повышенным индексом массы тела на ранних сроках реабилитации после тотального эндопротезированияколенного сустава (предварительное сообщение)



