 03.11.2020
03.11.2020
Укорачивающая подвертельная остеотомия бедренной кости при эндопротезировании тазобедренного сустава у пациентов с врожденным вывихом бедра
Выбором для оперативного лечения является операция эндопротезирования ТБС, которая представляет наибольшую техническую трудность для хирурга-ортопеда
ВВЕДЕНИЕ
При двусторонней дисплазии, но разной ее степени выраженности, относительная и анатомическая длина нижних конечностей будет различаться. При неопорном вывихе (Hartofilakidis С2) головка бедренной кости не находится под физиологической нагрузкой веса тела, и вследствие этого не происходит развития физиологических изгибов бедренной кости, что приводит к формированию её максимальной анатомической длины. Если на противоположной стороне имеется нормально сформированный тазобедренный сустав (ТБС) или опорный вывих, то вследствие нагрузки веса тела происходит формирование физиологической варус-ной и антекурвацонной деформации, что, естественно, приводит к уменьшению ее длины.
Выбором для оперативного лечения является операция эндопротезирования ТБС, которая представляет наибольшую техническую трудность для хирурга-ортопеда. Причиной этому являются сложность предоперационного планирования; технические трудности самого пособия, связанные с ранее проведенными операциями, наличием рубцовых тканей, необходимостью низведения головки бедренной кости и т.п.; большая травматичность и продолжительность операции, увеличенный объем кровопотери по сравнению со стандартным эндопротезированием; значительное число местных интра- и послеоперационных осложнений.
У пациентов, страдающих высоким вывихом бедра, для вертлужной впадины характерны дефицит костной ткани в области переднелатеральной и верхней стенки, что затрудняет получение достаточного костного покрытия чашки, недоразвитие и деформация костных элементов сустава, их взаимное смещение. Для проксимального отдела бедренной кости характерна гипоплазия с узким интрамедуллярным каналом и избыточная антеторсия. Кроме того, мышцы и мягкие ткани вокруг бедра укорочены, а капсула утолщена.
Седалищный нерв укорочен, что предрасполагает к травме в случае удлинения конечности более 4 см; паралич седалищного нерва в публикациях встречается от 0,8 до 13 % для пациентов с дисплазией тазобедренного сустава, которым проведено эндопротезирование ТБС [4].
Избыточная мобилизация проксимального отдела бедра в процессе операции может стать причиной несостоятельности ягодичных мышц, а выраженное натяжение мягких тканей чревато тракционным повреждением бедренного и седалищного нервов.
Для решения этой проблемы ортопеды обратили внимание на работы Klisic and Jankovic [5] которые впервые, в эпоху широкого использования антибиотиков, использовали бедренную укорачивающую остеотомию (the femoral shortening osteotomies) у детей для лечения высоких вывихов бедра. Sponseller [6] впервые использовал остеотомию бедренной кости в ходе эндопротезирования ТБС. Разрабатывая детали остеотомии бедра при эндопротезировании ТБС, Cabenala [7] обозначил требования к остеотомии. Она должна быть подвертельной, с обязательной антеторсией проксимального фрагмента бедренной кости и дистальной фиксацией бесцементной ножки в дистальном фрагменте бедренной кости.
Используя эти рекомендации Park et al. [8] сообщили о 24 случаях эндопротезирования с применением подвертельной остеотомии без неврологических осложнений. Krych et al. в 2009 г. [9] сообщили о наблюдениях в течение 5 лет с конечными 89 баллами по шкале Harris.
Что же касается проблемы восстановления длины нижней конечности и планирования объёма резекции бедренной кости в ходе выполнения укорачивающей подвертельной остеотомии, она остаётся актуальной. Поэтому при планировании операции необходимо учитывать следующее: характер высокого вывиха - опорный (Crowe IV, Hartofilakidis Cl) или неопорный (Crowe IV, Hartofilakidis С2); одно- или двустороннее поражение; наличие ранее выполненных операций; имеется ли контрактура коленного сустава со стороны вывиха.
Таким образом, укорачивающая подвертельная остеотомия бедренной кости позволяет:
1) сохранить целостность проксимального фрагмента бедренной кости;
2) провести перемещение дистального фрагмента бедренной кости без натяжения;
3) минимизировать риск повреждения седалищного и бедренного нервов;
4) сохранить функциональную (проекционную) длину нижней конечности.
Целью данной работы является демонстрация нашего опыта применения метода укорачивающей подвертельной остеотомии бедрной кости и дистальной фиксацией бесцементной ножки в дистальном фрагменте бедренной кости.
МАТЕРИАЛЫ И МЕТОДЫ
За период с 2008 г. по сентябрь 2018 г. прооперировано 47 пациентов, из них 5 мужчин и 42 женщины, средний возраст которых составил 42,4 ± 12,6 года. Критерием включения было наличие сильной боли в бедре и значительные трудности при ходьбе и выполнении повседневных действий, подкрепленное рентгенологическим диагнозом одно- или двусторонней дисплазии бедра типа IV по Crowe. С односторонней дисплазией ТБС IV степени по Crowe (Д1) прооперировано 26 пациентов. С двусторонней дисплазией IV степени по Crowe (Д2) оперирован 21 пациент, из них 17 - с двух сторон, а четверо отказались от проведения контралатерального эндопротезирования после 1-го этапа, трое из них перенесли осложнения. Таким образом, общее количество проведенных операций эндопротезирования ТБС - 64.Срок наблюдения данных пациентов в послеоперационном периоде составил от 6 месяцев до 8 лет.
Все пациенты были прооперированы с применением способа эндопротезирования ТБС с использованием корригирующей остеотомии (пат. 2533971 РФ: МПК А61В17/56, А61В6/00; 27.11.2014 г.).
Проводился анализ объема резекции бедренной кости, оценивалась исходная и окончательная длина бедренных костей и нижних конечностей, сроки консолидации, количество и характер осложнений, специфичных для этой методики.
В ходе исследования оценивался болевой синдром по шкале ВАШ в ТБС и позвоночнике, также проводилась оценка функционального статуса по шкале Harris. На боковых рентгенограммах поясничного отдела позвоночника (ПОП) с захватом ТБС оценивался наклон крестца (SS), поясничный лордоз (GLL) и антеверсия таза (РТ).
Укорачивающая подвертельная остеотомия бедренной кости выполнялась при дисплазиях ТБС Crowe IV, при выполнении которой необходимо низвести бедро, избегая повреждения нервов, сохранить места крепления мышц в области большого вертела, что важно для последующей биомеханики сустава.
Предоперационное планирование проводится на основании прямой рентгенограммы таза и боковой рентгенограммы ТБС. Во время предоперационного планирования мы находим центр вращения головки бедра, затем путем построения треугольника «Ranovat» определяем истинный центр ротации. Затем определяем расстояние от головки бедра до истинного центра ротации, тем самым мы получаем максимальную длину резекции бедренной кости. Окончательно длина резекции бедренной кости определяется интраоперационно, чтобы максимально скомпенсировать длину конечности, в особенности, при одностороннем вывихе.
Техника операции
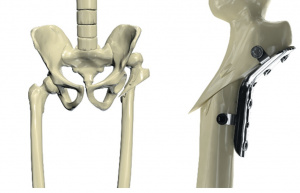
Использовался переднебоковой доступ. После доступа к проксимальному отделу бедренной кости определялся большой вертел, пальпировалась рудиментарная головка бедренной кости, выделялась и рассекалась растянутая капсула сустава. Она рассекалась над пальпируемой головкой, и затем последняя вывихивалась и резецировалась по межвертельной линии. Затем выполнялся миолиз средней ягодичной мышцы до фиксации к крылу подвздошной кости и отсечение сухожилия подвздошно-поясничной мышцы от малого вертела. После этого осуществляли тракцию нижней конечности и намечали поперечной линией остеотомию бедра отступя 1 см дистальнее малого вертела, что, как правило, составляло 5-6 см от верхушки большого вертела и соответствовало центру ротации вертлужной впадины (рис. 1).
Прежде чем выполнить поперечную остеотомию бедренной кости делали поверхностный продольный запил кости осцилляторной пилой по оси бедренной кости для сохранения ротационной ориентации при ее восстановлении. Выполнив остеотомию бедренной кости, ее проксимальный фрагмент с сохраненной средней ягодичной мышцей отводили вверх с дополнительной мобилизацией по его задней поверхности, а дистальный фрагмент отводили кзади. В результате создавался удобный доступ к истинной вертлужной впадине.
Выделяя ее, иссекали капсутгу и рубцовые ткани, затем устанавливали ранорасширители за передний, передне-нижний и задний края вертлужной впадины. С помощью фрез формировали вертлужную впадину, начиная с фрезы размером 40 мм. Впадина, как правило, обрабатывалась в режиме реверса с целью импрессии костной ткани, тем самым минимизировали её потери. После этого проводили тестирование выбранного размера и положения ацетабулярного компонента тестовыми компонентами, внедряемыми под углом к фронтальной плоскости 30-40° и 10-15° к сагиттальной плоскости тазового компонента эндопротеза с последующей имплантацией выбранного тазового компонента эндопротеза. В 63,5 % случаев дополнительно фиксировали вертлужный компонент 2 винтами, что зависело от процента недопокрытия тазового компонента и субъективных ощущений хирурга.
Обработку бедренной кости начинали с ручной тракции оперируемой нижней конечности в дистальном направлении, обращая внимание на опасность повреждения седалищного нерва, и приступали к определению второго уровня резекции бедренной кости, соответственно предоперационному планированию и ориентируясь на мобильность бедренной кости.
Для этого выполняя ручную тракцию, смещали максимально вниз проксимальный фрагмент бедренной кости по оси вдоль дистального фрагмента. На уровне его максимального смещения ставили поперечную метку на дистальном фрагменте бедренной кости, что являлось ориентирам для выполнения второго уровня резекции. Выполнив резекцию, удаляли фрагмент бедренной кости (от 40 до 50 мм), с обязательной мобилизацией его по linea aspera, так как на этом уровне она широкая, с большим количеством сосудов.
Следующим этапом выполняли последовательно обработку дистального и проксимального фрагментов бедренной кости. Сначала развертки вводили в дистальный фрагмент, так, чтобы устанавливаемый бедренный компонент погружался в костномозговой канал на 1/Ь. Достигнув соответствующего погружения и нужного размера развертки, переходили к следующему этапу. Ретроградно вводили по оси проксимального фрагмента сверло диаметром 8 мм и контролировали его выход в проекции грушевидной ямки. Отметив место выхода в области грушевидной ямки, через неё, в проксимальный фрагмент бедренной кости последовательно вводили развертки, так, чтобы из торца проксимальной части бедренной кости выступала развертка последнего размера (выбранная при обработке дистального фрагмента) на длину 2/3 от соответствующей погружению в дистальный отдел бедренной кости. Для предотвращения раскалывания проксимального отдела бедренной кости (при отсутствии остеопороза) использовали развертку на размер больше и обрабатывали с прежним погружением. Собирали фрагменты на тестовом бедренном компоненте соответствующего развертке размера с восстановлением торсии проксимального отдела бедренной кости по ранее выполненному продольному запилу или при 15° наклоне кпереди. Дополнительно скусывали кусачками кортикальную кость в области дуги Адамса для оптимального соприкосновения поверхности бедренного компонента с костью. Осторожно вбивали бедренный компонент, добивались заклинивания бедренного компонента в дистальном фрагменте с прижатием проксимального фрагмента к последнему. При создании нового положения (15° торсия кпереди) делали продольный запил, отметив, тем самым, достигнутую торсию проксимального фрагмента кости при сопоставленных бедренных фрагментах. В дальнейшем при имплантации бедренного компонента ориентировались уже на него. Формы торцевых концов при их сопоставлении в результате удаления промежуточного фрагмента кости, как правило, не одинаковы, но на это обращать внимание не надо. Проводили вправление шаблона бедренного компонента с головкой S в вертлужную впадину. Если вправление было достигнуто без технических трудностей, и люфт нас устраивал, приступали к формированию остеотомии по типу «русского замка» (рис. 2).
При невозможности вправления бедренного компонента при тракции конечности поступали следующим образом: в положении тракции измеряли расстояние между центром головки и центром вертлужной впадины. Измеренное расстояние переносили на дистальный фрагмент бедренной кости для проведения дополнительного опила, добавив 3,5 или 4 мм для формирования соединения по типу «русского замка», что соответствовало размерному ряду головок. Осуществление соединения «русского замка» (Z-образной остеотомии) при разнице размеров торцевых поверхностей фрагментов осуществляли следующим образом. Для удобства выполняли первым этапом продольные запилы торцов на величину размерного ряда головок, а затем поперечные запилы, отступя от края кости на величину продольного запила. Первый поперечный запил делали на наиболее выступающей части кости (он мог располагаться на любом фрагменте), а второй поперечный запил на менее выступающей противоположной стороне соответствующего противоположного фрагмента.
После этого проводили пробное сопоставление без бедренного компонента для оценки параллельности опилов и, если все обстоятельства нас удовлетворяли, выполняли тестовую имплантацию бедренного компонента. Проверяли на ротационную нестабильность и, при ее отсутствии, выполняли окончательную имплантацию бедренного компонента.
При обнаружении ротационной нестабильности удаляли прежний тестовый компонент и брали следующий на размер больше для повторного тестирования без дополнительной обработки дистального фрагмента. Выполнение описанной остеотомии дает хорошую ротационную стабильность фрагментов бедренной кости и не требует дополнительного МОС зоны остеотомии. С целью предупреждения перипротезных переломов при плохом состоянии костной ткани или растрескивании бедренной кости при ее обработке накладывали серкляжные швы близко к зоне остеотомии.
Достигнув стабильности, имплантировали бедренный компонент эндопротеза. Начиная с 2012 года нами использовались бедренные компоненты только конической формы и стандартной длины, так как, на наш взгляд, они оптимальны при диспластической форме бедренного канала. После имплантации тестировали бедренный компонент на вывих, при необходимости заменяли головку на более длинную для устранения последнего. Рана дренировалась и ушивалась послойно с закрытием асептической повязкой. Состояние после операции (рис. 3).
РЕЗУЛЬТАТЫ
Расстояние от центра ротации до фигуры слезы до операции составило 88 ± 19,7 мм, после -13,4 ± 17,0 мм. Нами были использованы следующие размеры тазовых компонентов 42 мм в 2 случаях, 44 мм в 45 случаях, 46 мм в 14 случаях, 48 мм в 4 случаях, 50 мм в 1 случае и 54 мм в 1 случае. Дополнительная фиксация тазового компонента винтами потребовалась в 40 случаях (63,5 %). В 2 случаях для дополнительной поддержки тазового компонента установлены аугменты, в 1 случае выполнена костная пластика головкой бедренной кости. Средний офсет после операции 34,3 ± 5,3 мм. В 18 (27,3 %) случаях потребовалось укрепление фрагментов остеотомии серкляжными швами.
Болевой синдром в тазобедренном суставе по шкале ВАШ до операции составил 6,9 ± 1,6. На контрольном осмотре после операции он составил 3,4 ± 1,1. В поясничном отделе позвоночника - до операции 6,1 ± 2,1 и 2,1 — 2,2 в послеоперационном периоде. Стоит отметить, что в 44,7 % случаев болевой синдром в ПОП преобладал над болью в ТБС, чаще это наблюдалось у пациентов с двусторонней дисплазией. По шкале Harris средний балл до операции составил 48,9 ± 19,3, на контрольном осмотре - 55,6 ± 17,2.
Уменьшение боли в поясничном отделе позвоночника можно связать с изменениями на боковых рентгенограммах ПОП. До операции у данной группы пациентов наблюдалась избыточная антеверсия таза, что приводило к гиперлордозу и избыточному наклону крестца. В послеоперационном периоде антеверсия таза нормализовалась, как и остальные углы пояснично-тазового баланса, что нашло свое отражение в уменьшении боли в позвоночнике после операции. В таблице 2 представлены изменения позвоночно-тазовых взаимоотношений.
В раннем послеоперационном периоде отмечено 13 осложнений у 12 пациентов: нейропатия седалищного нерва - 3 случая (два из них в позднем периоде купированы); вывих бедренного компонента в 9 случаях; в 2 случаях переломом проксимального фрагмента бедренной кости, они были синтезированы серкляжными швами; в 1 случае перелом дистального фрагмента бедренной кости, который потребовал МО С пластиной. В одном случае через 4 года отмечено раннее расшатывание бедренного компонента, потребовавшее замены бедренного компонента на ревизионный (рис. 4).
Дополнительно проведен анализ осложнений в группе по годам. На гистограмме видно, что наибольшее количество осложнений отмечено до 2013 года включительно, 2 осложнения в 2016 году отмечены у пациентки 57 лет с сочетанием парапротезного перелома и вывиха бедра. Данный вид оперативного лечения выполняли 2 хирурга ТОО № 2, уменьшение количества осложнений можно связать с освоением метода (рис. 5).
ОБСУЖДЕНИЕ
Эндопротезирование тазобедренного сустава при врожденном вывихе бедра является сложной многоэтапной операцией, одним из этапов которой является укорачивающая подвертельная остеотомия. Предпочтение в выборе данной методики обосновано тем, что при последующем сращении проксимального и дистального фрагмента воссоздается проксимальный отдел бедренной кости с большим и малым вертелами с сохранением фиксации мышц к большому вертелу. При воссозданной анатомии можно рассчитывать на хорошую функцию протезированного сустава. Наиболее частым осложнением в нашей группе был вывих бедренного компонента эндопротеза - 69 % от всех осложнений (п = 9). В ряде статей наиболее частым осложнением указывается интраоперационный перелом во время введения бедренного компонента (5-22 %) [10, И]. В исследовании Rollo et al. [12] зафиксирован только один интраоперационный перелом (6 %), все остеотомии срастались в среднем за 12 недель (от 10 до 15), что соответствует средним срокам консолидации бедренной кости. Эти результаты в целом соответствуют результатам, представленным в других исследованиях с использованием тех же методов остеотомии [13].
Нейропатия седалищного нерва в публикациях составляла от 0,8 до 13 % у этой категории пациентов, перенесших эндопротезирование тазобедренного сустава [14, 15]. В нашем исследовании частота этого осложнения составила 5 % (п = 3) или 23 % от общего числа осложнений. Считается, что удлинение ноги более чем на 4 см является показанием для укорачивающей остеотомии бедренной кости с целью предотвращения нейропатии седалищного нерва. Однако Eggli et al. [16] не обнаружили никакой связи между удлинением ноги и нейропатией у 508 пациентов, перенесших эндопротезирование ТБС.
Так же как и мы, ряд авторов нашли взаимосвязь клинических результатов после эндопротезирования ТБС с изменениями позвоночно-тазовых взаимоотношений в лучшую сторону и уменьшении болевого синдрома без воздействия на позвоночник [17,18].
В исследовании Rollo et al. [12] среднее несоответствие длины ног до операции составляло 45 мм (диапазон 38-70) и уменьшалось до 12 мм (диапазон 9-1,6) после операции при одностороннем поражении.
Наиболее простым с точки зрения планирования резекции является двусторонний неопорный вывих, не леченый в детстве. При выполнении первого этапа укорочение осуществляется в том объёме, чтобы было достаточно воспроизвести нормальную анатомию тазобедренного сустава, с восстановлением центра ротации без натяжения седалищного нерва. На втором этапе достаточно воспроизвести объём резекции, добившись минимальной разницы длины конечностей при размещении осей вращения каченных суставов на одном уровне. Удлинение оперированной конечности на промежуточном этапе компенсировалось ортопедической обувью.
Развитие метода укорочения бедренной кости привело к появлению различных модификаций проксимального укорочения, включая варианты межвертельного и дистального укорочений [19] бедренной кости. Предложенные различные варианты остеотомий (шевронные, косые, поперечные, Z-образные) отражают поиск наиболее эффективного варианта для решения задачи максимальной адаптации костных фрагментов между собой и увеличение площади последних, что обеспечивает костное сращение фрагментов в короткие сроки. Укорочение бедренной кости может быть достигнуто путем проксимальной или дистальной остеотомии. Когда используется остеотомия по Т. Paavilainen, бедренный метафиз резецируется, что является потенциальным риском формирования ложного сустава в области большого вертела [20]. По нашему'’ мнению, подвертельная укорачивающая остеотомия представляет собой более безопасный вариант, дающий лучшие результаты. Кроме того, при этой технологии метафиз бедренной кости сохраняется.
ВЫВОДЫ
Эндопротезирование ТБС на фоне дисплазии 4 ст. по Crowe является операцией высокой сложности и сопряжено с высоким риском осложнений (19,7 %), самым частым осложнением является вывих бедренного компонента эндопротеза - 69,2 % от общего чиста остожнений, при этом данная операция является воспроизводимой.
Во время эндопротезирования у данной категории пациентов требуется наличие тазовых компонентов минимальных размеров (90,9 %) до 46 мм включительно с применением дополнительной фиксации винтами в 60,6 % случаев, и может потребоваться применение тазового компонента 42 мм в диаметре.
Использование укорачивающей подвертельной остеотомии во время эндопротезирования ТБС у пациентов с дисплазией 4 ст. по Crowe позволяет восстановить биомеханику ТБС с незначительным смещением центра ротации до 10 мм и нормализовать позвоночно-тазовые взаимоотношения.
ЛИТЕРАТУРА
1. Crowe J.F., Mani V.J., Ranawat C.S. Total hip replacement in congenital dislocation and dysplasia of the hip// J. Bone Joint Surg. Am. 1979. Vbl. 61, No 1. P. 15-23.
2. Hartofilakidis G., Stamos K., Ioannidis T.T. Low friction arthroplasty for old untreated congenital dislocation of the hip Ц J. Bone Joint Surg. Br. 1988. Vol.70, No 2. P. 182-186.
3. Eftekhar N.S. Congenital dysplasia and dislocation in total hip arthroplasty. St Louis: Mosby. 1993. P. 925-963.
4. GustkeK.Thedysplastichip:notfortheshaUowsurgeort./BoneJointJ.2013.\bl.95-B,NollSuppl.A.P.31-36.DOI:10.1302/0301-620X.95B11.32899.
5. Klisic R, Jankovic L. Combined procedure of open reduction and shortening of the femur in treatment of congenital dislocation of the hips in older children//Clin. Orthop. Relat. Res. 1976. No 119. P. 60-69.
6. Sponseller P.D., McBeath A.A. Subtrochanteric osteotomy with intramedullary' fixation for arthroplastv of the dysplastic hip. A case report // J. Arthroplasty. 1988. Vol. 3, No 4. P. 351-354. DOI: 10.1016/s0883-5403(88)80036-6.
7. Cabanela ME. Total hip arthroplasty for developmental dysplasia of the hip //Orthopedics. 2001. Vol. 24, No 9. P. 865-866.
8. Park Y.S., Moon Y.W., Lim S.J. Revision total hip arthroplasty using a fluted and tapered modular distal fixation stem with and without extended trochanteric osteotomy ../ J. Arthroplasty. 2007. Vol. 22, No 7. P. 993-999. DOI: 10.1016,/J.arth.2007.03.017.
9. Krych A.J., Pagnano M.W. CAOS: Greater Precision, Doubtful Clinical Benefit-Affirms// Seminars in Arthroplastv'. 2009. Vbl. 20, No 1. P. 58-59.
10. Total hip arthroplastv' with shortening subtrochanteric osteotomy in Crowe type-IV developmental dysplasia: surgical technique / A.J. Krych, J.L. Howard, R.T. Trousdale, M.E. Cabanela, D.J. Benу ff J. Bone Joint Surg. Am. 2010. Vbl. 92, No Suppl. 1. Pt 2. P.176-187. DOI: 10.2106/ JBJS.J.00061.
11. Reikeras O., Haaland J.E., Lereim P. Femoral shortening in total hip arthroplastv for high developmental dysplasia of the hip// Clin. Orthop. Relat Res. 2010. Vol. 468, No 7. P. 1949-1955. DOI: 10.1007/sll999-009-1218-7.
12. Subtrochanteric femoral shortening osteotomy combined with cementless total hip replacement for Crowe type IV developmental dysplasia: a retrospective study / G. Rollo, G. Solarino, G. Vicenti, G. Picca, M Carrozzo, B. Moretti // J. Orthop. Traumatol. 2017. Vol. 18, No 4. P. 407-413. DOI: 10.1007/sl0195-017-0466-7.
13. Cementless modular total hip arthroplastv with subtrochanteric shortening osteotomy for hips with developmental dysplasia / M Takao, K. Ohzono, T. Nishii, H. Miki, N. Nakamura, N. Sugano // J. Bone Joint Surg. Am. 2011. Vol. 93, No 6. P. 548-555. DOI: 10.2106/JBJS.L01619.
14 Total hip arthroplastv for Crowe type IV developmental dysplasia / Y. Hasegawa, T. Iwase, T. Kanoh, T. Seki, A. MatsuokaЦ J. Arthroplasty. 2012. Vbl. 27, No 9. P. 1629-1635. DOI: 10.1016/j.arth.2012.02.026.
15.Cemendess total hip arthroplastv and limb-length equalization in patients with unilateral Crow’e tvpe-IV hip dislocation / K.A Lai, W.J. Shen, L.W. Huang, MY. Chen// J. Bone Joint Surg. Am. 2005. Vbl. 87, No 2. P. 339-345. DOI: 10.2106/JBJS.D.02097.
16. Eggli S., Hankemayer S., Muller M. Nerve palsy after leg lengthening in total replacement arthroplasty for developmental dysplasia of the hip // J. Bone Joint Surg. Br. 1999. Vol. 81, No 5. P. 843-845. DOI: 10.1302ДО1-620х.81Ь5.9610.
17. The effect of total hip arthroplasty on sagittal spinal-pelvic-leg alignment and low back pain in patients with severe hip osteoarthritis / W. Weng, H. Wu, M. Wu, Y. Zhu, Y. Qiu, W. Wang//Eur. Spine J. 2016. Vol. 25, No 11. P. 3608-3614. DOI: 10.1007/s00586-016-4444-l.
18. Hip-spine syndrome: the effect of total hip replacement surgery on low back pain in severe osteoarthritis of the hip/P. Ben-Galim, T. Ben-Galim,
16. Eggli S., Hankemayer S., Muller M. Nerve palsy after leg lengthening in total replacement arthroplasty for developmental dysplasia of the hip // J. Bone Joint Surg. Br. 1999. Vol. 81, No 5. P. 843-845. DOI: 10.1302ДО1-620х.81Ь5.9610.
17. The effect of total hip arthroplasty on sagittal spinal-pelvic-leg alignment and low back pain in patients with severe hip osteoarthritis / W. Weng, H. Wu, M. Wu, Y. Zhu, Y. Qiu, W. Wang//Eur. Spine J. 2016. Vol. 25, No 11. P. 3608-3614. DOI: 10.1007/s00586-016-4444-l.
18. Hip-spine syndrome: the effect of total hip replacement surgery on low back pain in severe osteoarthritis of the hip/P. Ben-Galim, T. Ben-Galim,
1. Шнайдер Лев Сергеевич,
АВТОРЫ
1. Шнайдер Лев Сергеевич, ФГБУ “ННИИТО им. Я.Л. Цивьяна" Минздрава России, г. Новосибирск, Россия,
2. Голенков Олег Игоревич, ФГБУ “ННИИТО им. Я.Л. Цивьяна" Минздрава России, г. Новосибирск, Россия
3. Тургунов Э.У., ФГБУ “ННИИТО им. Я.Л. Цивьяна" Минздрава России, г. Новосибирск, Россия
4. Ефименко Максим Владимирович, ФГБУ “ННИИТО им. Я.Л. Цивьяна" Минздрава России, г. Новосибирск, Россия
5. Степанькова М.А., ФГБУ “ННИИТО им. Я.Л. Цивьяна" Минздрава России, г. Новосибирск, Россия
6. Павлов Виталий Викторович, д. м. н. ФГБУ “ННИИТО им. Я.Л. Цивьяна" Минздрава России, г. Новосибирск, Россия
Теги: остеотомия
234567 Начало активности (дата): 03.11.2020 19:08:00
234567 Кем создан (ID): 989
234567 Ключевые слова: остеотомия, врожденный вывих бедра, дисплазия тазобедренного сустава Crowe IV
12354567899
Похожие статьи
Тактика предоперационного планирования у детей с рецидивирующим вывихом надколенника тяжелой степениРентген на дому 8 495 22 555 6 8
Берцовое синостозирование при лечении псевдоартроза большеберцовой кости, сопровождающегося деформацией голени
Отдаленный результат восстановления функции локтевого сустава по способу Макушина-Солдатова
Остеосинтез аппаратами внешней фиксации при травмах и деформациях костей кисти



