 19.06.2020
19.06.2020
Оперативное лечение нейромышечного сколиоза
В результате оперативной коррекции сколиоза у данной группы больных улучшается баланс туловища, предотвращается прогрессирование деформации позвоночника и грудной клетки, улучшается возможность самообслуживания пациентов
АКТУАЛЬНОСТЬ
Нейромышечный сколиоз характеризуется расстройством проведения нервного импульса по нервному волокну, либо связан с нарушением нейромышечной передачи. В зависимости от уровня поражения различают нейропатические и миопатические деформации [3].
К нейропатическим деформациям относятся сколиозы на фоне ДЦП, сирингомиелии, при опухолях – при поражении 1 мотонейрона; а также деформации на фоне спинальной мышечной атрофии, при вирусных миелитах, менингомиелорадикулоцеле – при поражении 2 мотонейрона [1].
Миопатические деформации могут наблюдаться при различных мышечных дистрофиях, миастении.
Своевременно нелеченные нейромышечные деформации позвоночника характеризуются следующими симптомами:
•боль в спине;
•нарушенный баланс туловища при сидении, ходьбе;
•пролежни;
•психологические проблемы (для пациентов с сохранным интеллектом);
•проблемы со стороны органов грудной клетки (уменьшение показателей ФВД, респираторные заболевания, пневмонии, нарушение работы сердечнососудистой системы).
По данным некоторых авторов, данная группа кардиопульмональных осложнений увеличивает смертность в группе пациентов, страдающих нейромышечным сколиозом [5].
Причиной развития сколиоза является непосредственно само заболевание, в то время как прогрессированию деформации способствует непосредственно рост ребенка [8]. У лежачих пациентов вероятность развития деформации позвоночника меньше, чем у передвигающихся в инвалидном кресле либо способных ходить, что обусловлено наличием осевой нагрузки на позвоночник как фактора, провоцирующего прогрессирование заболевания [7].
Учитывая протяженность сколиотической дуги, значительную ротацию позвонков, относительную мобильность, практический постоянно присутствующий перекос таза, при проведении коррекции и фиксации нейромышечных деформаций используются дорсальные методики. Вентральный подход используется для проведения релиза межпозвонковых структур и как самостоятельный подход при лечении нейромышечных деформаций применяется редко [4, 6].
Типичный протяженный C-образный грудопоясничный сколиоз с перекосом таза подразумевает многоуровневую фиксацию от верхнегрудных позвонков до гребней подвздошных костей в условиях интраоперационной гало-тракции [2].
В случаях грубой, ригидной дуги первым этапом проводится передняя мобилизация позвоночника: дискэктомия с иссечением передней и задней продольных связок, последующая гало-тракция (через прикроватный блок в положении лежа, либо с использованием кресла-каталки, оборудованной устройством для гало-вытяжения.
Целью исследования является разработка оптимальных диагностических и лечебных мероприятий, направленных на улучшение результатов лечения пациентов с нейромышечными деформациями позвоночника.
МАТЕРИАЛ И МЕТОДЫ
Под нашим наблюдением находилось 28 больных (табл. 1) с паралитическими деформациями позвоночника: с сирингомиелией (8 пациентов), опухолями спинного мозга (6), страдающих детским церебральным параличом (3), на фоне нервно-мышечных заболеваний (7), менингомиелорадикулоцеле (4).
Возраст пациентов варьировал от 4 до 27 лет, из них мужского пола было 12 пациентов, женского - 16. Максимальная дуга искривления составляла 136º, минимальная 68º. Мобильными являлись 18 сколиозов (коррекция при тракционном тесте более чем на 40 %), ригидными – 10, преобладали кифосколиозы – у 20 больных.
С-образные деформации с перекосом таза отмечались у 20 больных, S-образные – у 8. Распределение сколиозов по отделам позвоночного столба было следующим: грудных – 5, поясничных – 4, комбинированных – 4, тотальных (протяженная дуга, вовлекающая грудной и поясничный отделы) – 15.
РЕЗУЛЬТАТЫ
Всем пациентам было проведено оперативное лечение, выполненное одноэтапно – 19 больных (No 1-19 в таблице 2) и двухэтапно – 9 больных (No 20-28). В результате лечения получены хорошие и удовлетворительные результаты, коррекция сколиотической деформации в среднем (ā) составила 56,2 %.
Необходимо отметить достаточно высокий процент операционных осложнений (табл. 3) у пациентов с нейромышечными сколиозами (21,4 %).
Наиболее грозными являются состояния, которые могут приводить к развитию сердечно-легочной недостаточности. У пациентки с нейромышечным сколиозом 4 степени на фоне амиотрофии Вердинга-Гоффмана, в раннем послеоперационном периоде, на 2 сутки после проведения 1 этапа оперативного лечения (торакотомии справа, вентрального релиза на вершине сколиотической деформации) произошла аспирация рвотными массами, что привело к развитию острой сердечно-легочной недостаточности. Проводимые реанимационные мероприятия не имели эффекта, пациентка скончалась.
У наших пациентов отмечено 2 случая развития нагноения послеоперационной раны, однако ни один из них не потребовал удаления металлоимплантата.
Проводились перевязки послеоперационной раны с растворами антисептиков, ферментно-мазевыми повязками до очищения послеоперационной раны. Затем выполнялось иссечение краев раны с установкой проточно-отточного дренажа, который был удален через 3-4 дня после наложения вторичных швов.
Нестабильность конструкции, обусловленная переломом стержня, развилась у 1 больного через 6 месяцев после операции. В ходе проведения перемонтажа была восстановлена потерянная коррекция, а также устранена нестабильность эндокорректора.
Клинический пример 1
Пациент Р., 18 лет, с диагнозом: врожденный порок развития ЦНС. Спинномозговая грыжа пояснично-крестцового отдела. Гидроцефалия, состояние после оперативного лечения.
Паралитический сколиоз 4 ст., декомпенсированный.
Пациент наблюдался нейрохирургами по месту жительства с рождения, на первом году жизни проведено оперативное вмешательство по иссечению менингомиелоцеле и установке вентрикуло-перитонеального дренажа.
С раннего детства отмечается грубая неврологическая симптоматика в виде нижнего глубокого парапареза с нарушением функции тазовых органов.
Впервые деформация позвоночника отмечена в шестилетнем возрасте. Наибольшее прогрессирование деформации отмечено в 15-16 лет. В последний год появился болевой синдром в области спины, затруднение при дыхании, декомпенсация положения туловища.
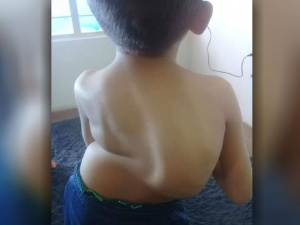
При поступлении определялся спастический нижний парапарез, левосторонняя грудопоясничная деформация позвоночника с перекосом таза. Выражен сагиттальный дисбаланс – ось тела при сидении смещена кпереди. По данным рентгенограмм угол сколиотической деформации 100º, грудопоясничный кифоз– 75º, наклон таза 30º (рис. 1).
Пациенту проведено двухэтапное лечение. Первым этапом произведено наложение гало-аппарата, выполнялась гало-тракция в течение 3 недель.
Вторым этапом, в условиях интраоперационной гало-тракции, проведена дорсальная коррекция, фиксация позвоночника гибридной металлоконструкцией с фиксацией таза. В верхнем полюсе металлоконструкции справа и слева использованы педикулярно-поперечные захваты, с уровня Th4 по L4 проведена поддужечная фиксация проволокой по Luque, нижний полюс металлоконструкции соединен с винтами, проведенными в подвздошные кости таза. Проведена декортикация задних элементов позвоночника, задний спондилодез (рис. 3).
Продолжительность операции 1 этапа (гало-аппарат) – 20 минут. Продолжительность операции 2 этапа (дорсальный доступ) – 4 часа 50 минут, интраоперационная кровопотеря – 800 мл. Коррекция сколиотической деформации составила с 100 до 65 градусов (35 %), кифотической с 75 до 40 градусов, коррекция наклона таза с 30 до 15 градусов.
В результате оперативной коррекции сколиоза восстановлен сагиттальный и фронтальный баланс, устранен перекос таза, купировались боли в спине. Устранение деформации позвоночника значительно улучшило способность к самообслуживанию.
Клинический пример 2
Пациентка К., 22 лет, находилась на оперативном лечении в ЦИТО им. Н.Н. Приорова с диагнозом: нейромышечный грудной правосторонний сколиоз 4 ст. на фоне перенесенного вирусного клещевого энцефалита (нейропатическая деформация, возникающая при поражении 2 мотонейрона передних рогов спинного мозга).
Из анамнеза известно, что в 11-летнем возрасте перенесла клещевой энцефалит, по поводу чего проходила курс стационарного лечения по месту жительства, затем переведена в Московскую областную больницу для детей с поражением ЦНС и нарушением психики, где пациентке проводилось реабилитационное лечение. С 12 лет родители пациентки отметили появление деформации. Несмотря на регулярные курсы консервативной терапии, деформация прогрессировала. Пациентка направлена на консультацию в ЦИТО, рекомендована госпитализация для проведения оперативного лечения.
При поступлении пациентка предъявляла жалобы на наличие деформации позвоночника и грудной клетки, боли, быструю утомляемость мышц спины. Пациентка передвигалась, прихрамывая на правую ногу, испытывала дискомфорт из-за фронтального дисбаланса– ось туловища смещена вправо (рис. 4).
Учитывая мобильность деформации, выполнено одноэтапное оперативное лечение: дорсальная коррекция и фиксация позвоночника в условиях интраоперационной гало-тракции (рис. 6).
В ходе операции после субпериостального скелетирования паравертебральных мышц установлены транспедикулярные винты в поясничном отделе, педикулярные и ламинарные крюки – в грудном отделе.
Производили заднюю мобилизацию позвоночника: остеотомию по Смит-Петерсону на 5 уровнях (SPО – резекция остистых, суставных отростков, корригирующая ляминотомия, иссечение желтой связки).
После достижения удовлетворительной мобильности проведена коррекция и фиксация позвоночника, задний спондилодез.
Продолжительность операции – 4 часа 40 минут, интраоперационная кровопотеря – 450 мл. Коррекция сколиотической деформации составила с 75 до 30 градусов, устранен фронтальный дисбаланс туловища (рис. 7).
Пациентка активизирована на 4 сутки после вмешательства. Отмечено устранение дисбаланса туловища, коррекция сколиотической деформации. Рана зажила первичным натяжением, швы сняты на 14 сутки. В отдаленном послеоперационном периоде, при контрольном осмотре через 3 года боли в спине не беспокоили, ось туловища правильная (рис. 8). По данным рентгенограмм – металлоконструкция стабильна, потери коррекции не отмечено, родители и пациентка довольны результатами лечения.
ОБСУЖДЕНИЕ И ВЫВОДЫ
Перед проведением вмешательств на позвоночнике у пациентов с нейромышечными деформациями в ряде случаев необходимо выполнять устранение сопутствующей патологии – контрактур и вывихов в суставах.
Учитывая протяженность сколиотической дуги, значительную ротацию позвонков, относительную мобильность, практически постоянно присутствующий
перекос таза, при проведении коррекции и фиксации нейромышечных деформаций мы использовали дорсальные методики.
Вентральный подход использован только для проведения релиза межпозвонковых структур и как самостоятельный подход при лечении нейромышечных деформаций нами не применялся.
Для фиксации позвоночника у пациентов с нейромышечными деформациями применяли винтовые либо комбинированные конструкции (субламинарные фиксаторы-
крючки, проволока+винты). При оперативной коррекции сколиоза важным моментом являлась многоуровневая фиксация с установкой большого числа опорных элементов (желательно фиксировать каждый сегмент сколиотической дуги), а также задняя мобилизация позвоночника с использованием остеотомии по Смит-Петерсону.
Многоуровневая фиксация позволяла равномерно распределить нагрузку на опорные элементы позвоночника (в которых зачастую отмечалась остеопения) и в условиях неполноценной паравертебральной мускулатуры надежно удерживать позвоночный столб.
В результате хирургической коррекции нейромышечного сколиоза у наших пациентов достигнуты:
•коррекция деформации позвоночника;
•остановка прогрессирования сколиоза, уменьшение болевого синдрома;
•восстановление правильного сагиттального и фронтального баланса туловища, облегчение передвижения в кресле-каталке;
•исправление формы и объема деформированной грудной клетки, улучшение функции внешнего дыхания;
•улучшение возможности самообслуживания пациентов.
Таким образом, в связи с развитием медицинских технологий, появлением новых знаний о природе заболеваний, нового инструментария и имплантатов, совершенствованием хирургических методик, анестезиологической поддержки появилась возможность проведения оперативной коррекции деформаций позвоночника группе пациентов, страдающих нейромышечным сколиозом, с меньшим интраоперационным риском, более быстрым восстановлением пациентов и меньшим числом осложнений.
ЛИТЕРАТУРА
1.Berven S, Bradford D. Neuromuscular scoliosis: causes of deformity and principles for evaluation and management. Semin. Neurol.2002;22(2):167-178.
2.Keeler KA, Lenke LG, Good CR, Bridwell KH, Sides B, Luhmann SJ. Spinal fusion for spastic neuromuscular scoliosis: is anterior releasing necessary
when intraoperative halo-femoral traction is used? Spine (Phila Pa 1976). 2010 May;35(10):E427-33. Doi: 10.1097/BRS.Ob013e3181d9527e.
3.Lonstein J. Neuromuscular spinal deformity. In: Weinstein S. The pediatric spine – principles and practice. Philadelphia: Lippincott Williams &
Wilkins. 2001:789-796.
4.O'Brien T, Akmakjian J, Ogin G, Eilert E. Comparison of one-staged versus two-staged anterior/posterior spinal fusion of neuromuscular scoliosis.
J Pediatr Orthop. 1992 Sep-Oct;12(5):610–5.
5.Pehrsson K, Larsson S, Oden A, Nachemson A. Long term follow-up of patients with untreated scoliosis. A study of mortality, causes of death, and
symptoms. Spine (Phila Pa 1976). 1992 Sep;17(9):1091–6.
6.Sarwahi V, Sarwark JF, Schafer MF, Backer C, Lee M, King EC, Aminian A, Grayhack JJ. Standards in anterior spine surgery in pediatric patients
with neuromuscular scoliosis. J Pediatr Orhtop. 2001 Nov-Dec;21(6):756–60.
7.Teli M, Elsebaie H, Biant L, Noordeen H. Neuromuscular scoliosis treated by segmental third-generation instrumented spinal fusion. J Spinal Disord
Tech. 2005 Oct;18(5):430–438.
8.Winter S. Preoperative assessment of the child with neuromuscular scoliosis. Orthop Clin North Am. – 1994 Apr;25(2):239–45.
Сведения об авторах:
1.Бакланов Андрей Николаевич – Центр патологии позвоночника и нейрохирургии, г. Салават, Республика Башкортостан, врач травматолог-ортопед, руководитель центра патологии позвоночника и нейрохирургии, к. м. н.
2.Колесов Сергей Васильевич – ФГУ Центральный институт травматологии и ортопедии имени Н.Н. Приорова, г. Москва, старший научный
сотрудник отделения детской костной патологии и подростковой ортопедии ЦИТО им. Н.Н. Приорова, д. м. н.
3.Шавырин Илья Александрович – Научно-практический центр медицинской помощи детям, г. Москва, старший научный сотрудник группы вертебрологии и ортопедии НПЦ медицинской помощи детям, к. м. н.;
Теги: позвоночник
234567 Начало активности (дата): 19.06.2020 16:01:00
234567 Кем создан (ID): 989
234567 Ключевые слова: лечение, нейромышечный сколиоз, коррекция и фиксация позвоночника
12354567899
Похожие статьи
Методика селективной эпидуральной анестезии при эндопротезировании коленного суставаРентген на дому 8 495 22 555 6 8
Лечение больных хроническим остеомиелитом длинных трубчатых костей на основе использования армирующего локального антибактериального носителя
Рентгенологическая оценка сагиттальных позвоночно-тазовых взаимоотношений у больных с деформирующим артрозом тазобедренных суставов
Вклад 3D-визуализации в хирургию позвоночника



