 02.06.2024
02.06.2024
Магнитно-резонансная томография как инструмент дифференциальной диагностики при поражении ствола головного мозга у детей
Для целей дифференциальной диагностики основополагающее значение,играют клинические, эпидемиологические и лабораторные исследования.
ВВЕДЕНИЕ
Ствол мозга — отдел центральной нервной системы, состоящий из продолговатого мозга, моста, среднего мозга, промежуточного мозга и мозжечка. В стволе мозга сосредоточены ядра и проводящие пути, обеспечивающие жизнедеятельность организма, в частности дыхательный и сосудодвигательный центры, а также ретикулярная формация [1]. Серое и белое вещество ствола мозга обладает комплексной структурой, анатомически тесно переплетенной, что делает его топографию сложной для интерпретации при нейровизуализации.
Высокотесловая магнитно-резонансная томография (МРТ), более 1,5 Тл, дает детализированную визуализацию морфологии, интенсивности сигнала и метаболической составляющей стволовых ядер, равно как и визуализацию серого и белого вещества. Стандартный МРТ-протокол у детей должен быть адаптирован к возрасту пациента: следует визуализировать весь головной мозг вплоть до затылочного отверстия. Т2-взвешенные изображения лучше выявляют гиперинтенсивные очаги в задней мозговой ямке, чем изображения в Flair-режиме [2]. Flair-последовательность у детей младше 12 мес жизни неэффективна [3]. Стандартной характеристикой стволовых очагов является гиперинтенсивность сигнала на турбо-спин-эхо Т2-взвешенных изображениях, очаги могут быть фокальными или диффузными, изолированными или множественными [3, 4].
Базируясь исключительно на интенсивности сигнала, особенно у детей, невозможно дифференцировать острое и хроническое очаговое поражение. Более того, в случаях хронического метаболического заболевания или воспалительного поражения центральной нервной системы новые острые очаги могут возникать на фоне хронического процесса, что дополнительно затрудняет интерпретацию нейровизуализационных находок [5]. С точки зрения морфологии, наличие отека и Т1-га- долиниевого усиления предполагает наличие воспалительного и/или инфекционного или неопластического процесса, в то время как масс-эффект является более типичным для последнего [6].
В оценке стволового поражения большую помощь оказывает знание особенностей васкуляризации ствола, распределения серого и белого вещества и селективной уязвимости мозговой ткани. С точки зрения васкуляризации важно отметить, что из вертебробазилярного бассейна происходят задняя спинальная, задняя нижняя мозжечковая и передняя спинальная артерии. Ишемические и септические эмболы обычно проникают по артериальному кровотоку настолько далеко, насколько это допускает их размер, что часто обусловливает поражение небольших по калибру артерий ствола мозга [5]. Пограничными зонами артериальных тер- миналей являются покрышка мозга, продолговатый мозг и мост; у новорожденных эти части ствола считаются самыми восприимчивыми к гипоксиче- ски-ишемическому поражению [6, 7]. Венозная система ствола отличается сложностью и большим количеством сосудов, но хорошо визуализируется с применением протокола SWI (Susceptibility Weighted Imaging — изображения, взвешенные по магнитной восприимчивости) [5].
Серое вещество ствола мозга тесно переплетено с проводящими путями (белым веществом). Тем не менее большая часть структур серого вещества глубоко расположена, в то время как белое вещество распределено по периферии ствола. Это связано с тем, что волокна, составляющие пирамидные пути и ножки мозга, расположены в мосту вентролатерально. Вследствие этого поражение белого вещества мозга ожидается преимущественно в периферических зонах ствола без краниокаудальной специфичности [7]. С точки зрения селективной уязвимости мозговой ткани важным является то, что ядра серого вещества более восприимчивы к метаболическим повреждениям. Это связано с тем, что их метаболические потребности выше, чем у структур белого вещества. Поскольку ядра серого вещества, в особенности ретикулярной формации, расположены от среднего до продолговатого мозга, метаболическое поражение центральной нервной системы также не демонстрирует краниокаудальной специфичности [8].
Цель обзора — раскрыть современные представления об МРТ головного мозга как инструменте дифференциальной диагностики при поражении ствола мозга. С этой целью были проанализированы научные статьи и монографии, посвященные вопросам нейровизуализации при поражении ствола мозга различной этиологии. Поиск осуществлялся с использованием баз данных PubMed, Medline, eLibrary. ru. Для поиска использовались ключевые слова MRI+encephalitis, MRI+brainstem, brainstem+MRI.
ПОРАЖЕНИЕ СТВОЛА МОЗГА ПРИ ОСТРЫХ НАРУШЕНИЯХ МОЗГОВОГО КРОВООБРАЩЕНИЯ У ДЕТЕЙ
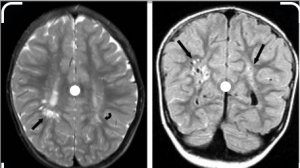
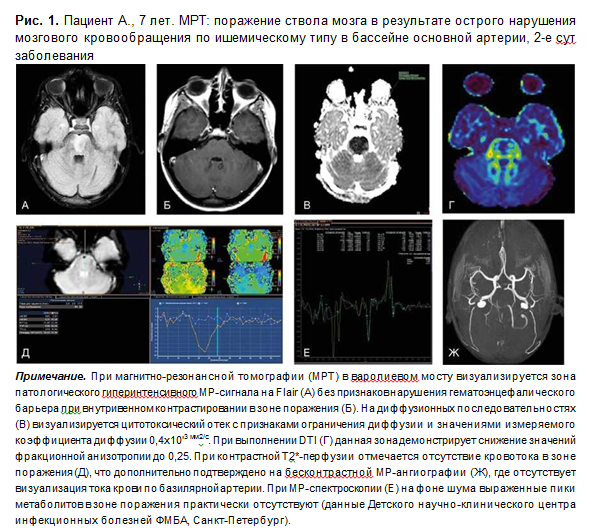
Острые нарушения мозгового кровообращения у детей в 5-6% случаев поражают ствол мозга [8, 9]. Эмболы попадают в артериальные термина- ли и приводят к появлению Т2-гиперинтенсивных очаговых поражений (рис. 1).
Крупный очаг (более 50% диаметра ствола) является прогностически неблагоприятным признаком [9].
Вследствие небольших размеров ствола мозга у детей часто регистрируются ложные негативные результаты [10]. Ишемические очаги обычно невелики по размеру и связаны с гиперинтенсивностью на Т2- и Flair-режимах. Ствол мозга обычно рассматривается как резистентный к ишемии отдел центральной нервной системы вследствие высокой плотности васкуляризации [9]. Однако в неонатальном периоде развитие васкуляризации может быть неполным, и дети с гипоксически-ишемической энцефалопатией в перинатальном периоде повышенно восприимчивы к повреждению покрышки мозга [7]. Повреждение покрышки, как правило, конусообразное, билатеральное и обычно симметричное с частым вовлечением каудальной части моста и продолговатого мозга; оно проявляется оральной моторной дисфункцией [7].
Сосудистые мальформации также встречаются в стволе мозга у детей и включают в себя врожденные аномалии вен, кавернозные гемангиомы и капиллярные телеангиоэктазии, а также артериовенозные мальформации. МРТ-паттерн каждого из этих сосудистых образований типичный, и обычно диагностика не вызывает затруднений. Интенсивность МР-сигнала и морфология идентичны наблюдающимся у взрослых пациентов [7].
ДИСМЕТАБОЛИЧЕСКИЕ НАРУШЕНИЯ У ДЕТЕЙ С ПОРАЖЕНИЕМ СТВОЛА МОЗГА
Среди синдромов, связанных с генетическими нарушениями метаболизма, чаще всего поражают ствол митохондриальные энцефалопатии. Митохондриальные заболевания включают широкий спектр клинических синдромов, связанных с дефицитом окислительного фосфорилирования, вызываемым частичным или полным дефицитом одного или более ферментов дыхательной цепи. Наследование может быть аутосомно-рецессивным, ауто- сомно-доминантным, Х-сцепленным [11, 12]. Дефект митохондриальной дыхательной цепи может быть вызван генетическими мутациями ядерной или митохондриальной ДНК [13-16]. Метаболическая уязвимость является важной составляющей поражения ствола мозга при этих заболеваниях [17]. Ткани и клетки с высокими метаболическими потребностями более восприимчивы к такого рода повреждению вследствие своей неспособности уменьшить потребление кислорода [18]. Клинически данные заболевания проявляются мультисистемным поражением, постановка диагноза затруднена вследствие широкой генетической и фенотипической гетерогенности.
Синдром Лея может возникать вследствие мутации митохондриальной ДНК, но большая часть случаев обусловлена мутациями ядерной ДНК, поражающей пируват-дегидрогиназный комплекс или любой из комплексов дыхательной цепи [19]. При МРТ ствола мозга регистрируются симметричные, иногда билатеральные очаги [20]. Наиболее часто поражаются черная субстанция, в особенности ее ретикулярная часть, покрышка моста и среднего мозга и нижние бугры четверохолмия. Также часто поражаются нижние ядра олив, но у детей, которые умирают на первом году жизни, такие изменения не описаны [20]. Билатеральная гипертрофическая дегенерация ядер олив была описана в 40% случаев у пациентов с заболеваниями обмена веществ, что заставляет предположить, что нижние ядра олив поражаются при синдроме Лея как из-за первичной метаболической уязвимости, так и от вторичной транссинаптической нейрональной дегенерации [21]. При синдроме Лея поражение ствола может также сопровождаться билатеральными и симметричными очагами в базальных ядрах и диффузной супратенториальной лейкоэнцефалопатией [22]. При синдроме Лея описывается также поражение мозжечка с формированием отека с петехиальным компонентом, что позволяет предполагать наличие микроангиопатии [20].
Гибель клеток Пуркинье и мозжечковая атрофия при синдроме Лея возникает, как предполагается, вследствие эксайтотоксичности. Эти изменения более характерны для других митохондриальных энцефалопатий, таких как миоклоническая эпилепсия с рваными красными волокнами, MERRF, MELAS, синдром Кернса-Сейра [23]. При этих синдромах помощь в дифференциальной диагностике оказывает информация о возрасте дебюта заболевания, клинической картине и особенностях супратенториального поражения.
Однако дифференциальная диагностика может быть затруднена, поскольку поражения ствола были описаны при всех этих митохондриальных заболеваниях: например, при MERRF могут поражаться серое вещество вокруг сильвиевого водопровода и верхние ножки мозжечка, при синдроме Кернса-Сейра описаны билатеральные очаги в покрышке среднего мозга, а при MELAS — инфарктоподобные очаги в различных зонах ствола [24-26]. Кроме того, описывается переход синдрома Лея в MELAS [27].
Описано мультисистемное митохондриальное заболевание, специфически поражающее проводящие пути белого вещества, которое называется лейкоэнцефалопатией с поражением ствола головного мозга, спинного мозга и повышенным накоплением лактата (LBSL) [28]. Данное состояние ассоциировано с различными генетическими отклонениями, в частности с мутациями гена DARS2 [29]. При этом синдроме описано билатеральное симметричное поражение белого вещества медиальной петли, тригеминальной петли, пирамидных трактов, задних канатиков спинного мозга, верхних и нижних ножек мозжечка, белого вещества мозжечка; при МР-спектроскопии выявляется увеличение уровня лактата [28, 30].
У 20-30% младенцев с эпилепсией, получавших вигабатрин, описаны преходящие билатеральные симметричные Т2-гиперинтенсивные очаги в области покрышки, бледного шара и таламуса [35, 36]. Причины развития данного поражения неясны, однако известно, что наиболее выраженные МРТ-из- менения регистрируются через 3-6 мес от начала лечения [35].
СТВОЛОВОЙ ЭНЦЕФАЛИТ У ДЕТЕЙ
Термины «ромбоэнцефалит» и «стволовой энцефалит» используются для обозначения одного и того же поражения, вовлекающего субтенториальные структуры — ствол мозга и мозжечок [22]. Это состояние воспалительной природы может быть инфекционным, аутоиммунным или паранеопластическим. Инфекционный ромбоэнцефалит может наблюдаться при любом вирусном или бак териальном энцефалите; в 50% случаев регистрируется вовлечение супратенториальных структур [37]. Наиболее часто стволовой энцефалит вызывается энтеровирусами 71-го типа, листериями, вирусом простого герпеса [38, 39]. МРТ-находки при этой патологии неспецифичны.
Очаги обычно множественные, асимметричные, Т2-гиперинтен- сивные и не всегда накапливающие контрастное вещество в режиме Т1 (рис. 2).
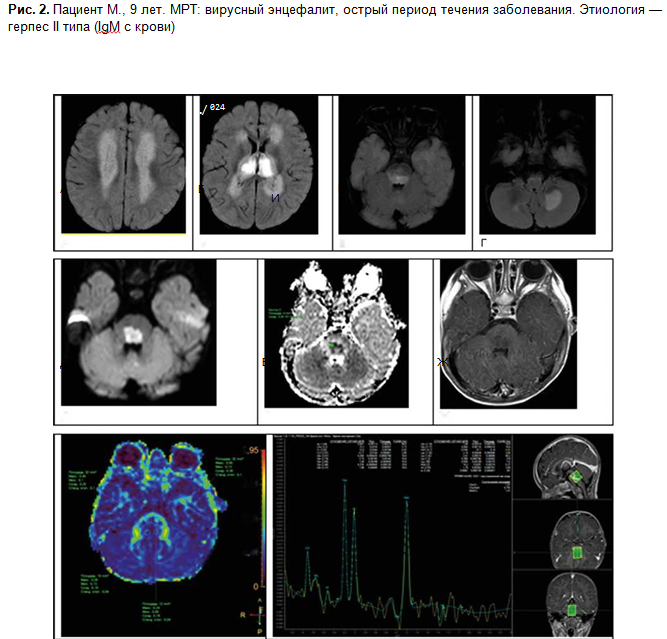
При некоторых вирусных энцефалитах (энцефалит Святого Луиса, японский энцефалит) регистрируется селективная уязвимость черной субстанции [40, 41]. Формирование абсцесса с кольцевым усилением сигнала после введения контрастного вещества наблюдается при поражении всех уровней ствола мозга, при инфекции, обусловленной Listeria monocytogenes [42]. При туберкулезе регистрируется милиарный паттерн [43]. Для обеих этих форм стволового энцефалита характерно формирование абсцессов, которые обычно расположены в мосту и выглядят как очаги с легкой Т2-гиперинтенсивно- стью сигнала вследствие формирования вазогенного отека. Центральная часть этих очагов может выглядеть изо- или гиперинтенсивной в Т2-режиме
. В случае формирования туберкуломы сигнал от центральной части очага — Т2-гипоинтенсивный
.
Из-за гематогенного распространения распределение абсцессов обычно напоминает артериальную эмболию. Поражение ствола при энцефалите может быть ассоциированным с супратенториальными нарушениями, в некоторых случаях со специфическими симметричными билатеральными очагами в области базальных ядер.
Существует «только стволовой энцефалит», известный также как энцефалит Бикерстаффа, который, как предполагается, имеет воспалительную неинфекционную природу и в большинстве случаев аутоиммунную этиологию [46].
После того как была продемонстрирована патогенетическая роль антиганглиозидных антител, пациенты, у которых клинически наблюдался широкий спектр симптомов — от офтальмоплегии и атаксии до нарушения сознания и арефлексии, и которые ранее описывались как случаи симптома Миллера-Фишера, синдрома Гийена-Барре или энцефалита Бикерстаффа, стали расцениваться как больные синдромом анти-GQIB антител [47-49]. В случае этих синдромов иммунная кросс-реакция, видимо, запускается предшествующим инфицированием Campylobacter jejuni и Mycoplasma pneumoniae [49, 50]. Энцефалит Бикерстаффа может имитировать глиому: для дифференциальной диагностики применяются исследование профиля метаболитов при МР-спектроскопии, повторная МРТ после терапии глюкокортикостероидами и анализ ликвора на ан- ^-GQIB-антитела [48].
После обычных вирусных инфекций, таких как грипп А и В, парагрипп II, герпес-вирус VI типа, Коксаки вирус или энтеровирус, у иммунокомпетентных детей может развиться быстропрогрессирующая энцефалопатия, известная как острая некротизирующая энцефалопатия [51]. Она начинается в течение первых 4 сут от развития симптомов вирусной инфекции с летаргического состояния, которое затем в 50% случаев сменяется комой и судорогами. Среди пациентов, перенесших первый эпизод, у 50% развивается хотя бы одно обострение. Как семейные, так и спорадические формы развиваются у пациентов с миссенс-мутацией гена RAN-binding 2 [52]. Острая некротизирующая энцефалопатия считается другой нозологической формой, чем острый диссеминированный энцефаломиелит.
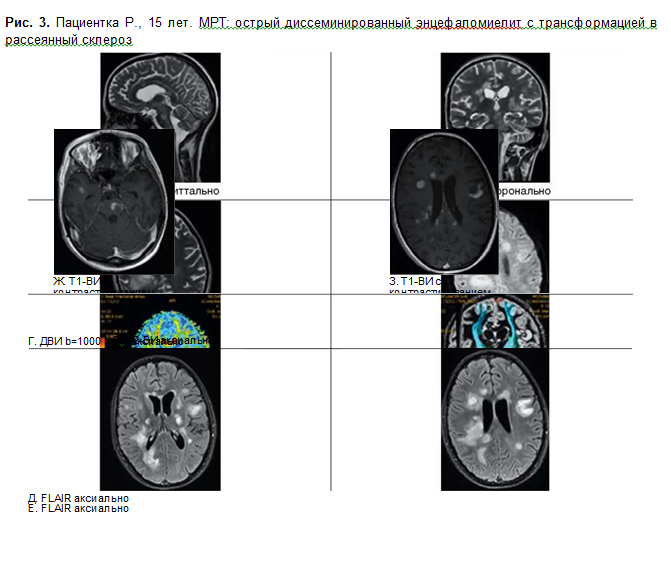
Острый диссеминированный энцефаломиелит в большинстве случаев — монофазное и мультифокальное воспалительное заболевание [38, 53, 54]. Стволовые очаги по данным МРТ невозможно дифференцировать от таковых при рассеянном склерозе, однако у таких пациентов чаще выявляются повреждения на уровне среднего мозга, кроме того, они более симметричны, билатеральны, чем при рассеянном склерозе [38, 55]. Билатеральное симметричное вовлечение мозжечка, базальных ядер, таламуса и относительная сохранность мозолистого тела подтверждают диагноз острого диссеминированного энцефаломиелита (рис. 3).
Кроме того, при повторных МРТ в периоде ре- конвалесценции очаги при остром диссеминированном энцефаломиелите уменьшаются в количестве, размерах, а также наблюдается ослабление интенсивности в режиме Т2. В 50% случаев очаги полностью исчезают [56]. При рассеянном склерозе часто происходит вовлечение ствола мозга. Очаги чаще расположены на дне 4-го желудочка, в периферических частях ствола, в особенности в мосту [57].
Субтенториальное расположение очагов считается специфичным для рассеянного склероза (пересмотренные критерии Мак-Дональда, 2017) [58]. Рассеянный склероз у детей наблюдается редко [59], тем не менее в дебюте заболевания вовлечение ствола и мозжечка, особенно у мальчиков, встречается чаще, чем у пациентов с дебютом в молодом возрасте [60, 61]. Это послужило основой для гипотезы, что при рассеянном склерозе преимущественно в иммунный процесс вовлечен более зрелый миелин [62]. Кроме того, необходимо отметить, что ствол мозга вовлекается в патологический процесс также при заболеваниях нейрооптикомиелитного спектра, что связано с образованием аутоантител к аквапорину-4 и в некоторых случаях в отсутствии этих антител [63].
НЕЙРОДЕГЕНЕРАТИВНЫЕ ЗАБОЛЕВАНИЯ У ДЕТЕЙ
Дефицит кофактора молибдена является редким аутосомно-рецессивным нейродегенеративным заболеванием. Возможно, данная патология является не столько редкой, сколько трудно диагностируемой. При данном поражении развивается энцефалопатия с ранним дебютом или с поздним дебютом в атипичных случаях в виде общей задержки развития. Структурная МРТ и диффузионно-взвешенная МР-картина напоминает таковую при диффузном гипоксически-ишемическом поражении [64]. Тем не менее, в случае если наблюдается преимущественное вовлечение ножек мозга, бледного шара и субталамической области, это может заставить предположить описываемое состояние. Ранняя диагностика дефицита кофактора молибдена является критической для начала ранней поддерживающей и заместительной терапии, что позволяет предотвратить атрофию мозга [65].
Гипертрофическая дегенерация ядер оливы считается специфической формой транссинаптической гипертрофической дегенерации и развивается вследствие неспецифического повреждения денто-рубро-оливарного пути [66].
Хотя это состояние у детей считается редким, сообщается о его превалировании у пациентов с метаболическими заболеваниями, а также после операции по поводу опухолей задней черепной ямки [67, 68]. На МРТ выявляются Т2-гиперинтенсивные очаги, часто с билатеральным и симметричным увеличением оли- варных ядер. Они начинают появляться в течение месяца после острого события и в течение 3-4 лет имеют тенденцию к разрешению [69].
ОПУХОЛИ СТВОЛА МОЗГА У ДЕТЕЙ
МРТ-признаками глиомы ствола мозга являются Т2-гиперинтенсивные очаги с масс-эффектом, окружающие цистерны, 4-й желудочек, сильвиев водопровод и/или мозжечок. Чаще всего у детей развиваются отличающиеся по анатомии и клиническому течению 3 группы глиом ствола — это диффузная внутренняя понтинная глиома, экзофитиче- ская среднемозговая глиома и тектальная глиома [70]. Первый вариант имеет наихудший прогноз выживаемости (около 1 года) [71]. На МРТ отличительными особенностями являются перифокальный отек, отсутствие накопления контраста и масс-эффекта. Чаще всего возникает в возрасте 5-10 лет с развитием клинической триады — атаксии, поражения черепно-мозговых нервов и длинных трактов. В типичном случае поражение тотальное или субтотальное, чаще всего в мосту. Хотя отсутствие накопления контраста является характерной особенностью, в некоторых случаях наблюдается негомогенное частичное или периферическое накопление парамагнетика [72].
У детей младше 3 лет могут возникать солидные примитивные нейроэктодермальные опухоли. Они фокально, экзофитно расположены обычно в мосту, умеренно накапливают контраст и часто распространяются субарахноидально [73-75]. Опухоли ствола у детей также могут развиваться при неврофиброматозе 1-го типа [76, 77]. Чаще всего возникает астроцитома, которая растет менее агрессивно, чем у детей без неврофиброматоза [78]. У таких пациентов выявляются яркие Т2-гиперинтенсивные очаги, которые остаются стабильными и иногда исчезают у пациентов старше 12 лет [79]. Интракраниальное поражение ствола мозга может развиваться при гистиоцитозе клеток Лангерганса [80, 81]. Это редкое гранулематозное заболевание системы моноцит-макрофаг. Типичные клинические проявления при этом — литические очаги краниофациального скелета, вовлечение гипоталами- чески-питуитарной области, несахарный диабет. Интракраниально выявляются симметричные Т2-гиперинтенсивные очаги нейродегенерации и реже регистрируются массивные туморозные очаги [82].
ЗАКЛЮЧЕНИЕ
Поражение ствола мозга, изолированное или связанное с супратенториальными изменениями, возникает при широком спектре патологических состояний. Небольшой размер ствола, менее четкое различие между серым и белым веществом и определенное ограничение мультипараметрической МРТ в случае исследования стволовых структур часто приводят к затруднениям в дифференциальной диагностике. Иногда большое диагностическое значение приобретают топография очага и интенсивность сигнала от него. Для целей дифференциальной диагностики основополагающее значение, тем не менее, играют клинические, эпидемиологические и лабораторные исследования.
СПИСОК ЛИТЕРАТУРЫ
Ишков С.В., Левошко Л.И. Новые данные о проекционной анатомии отделов ствола головного мозга на основе компьютерно-томографических исследований // Морфология. — 2017. — Т.152. — №5. — С. 25-28. [Ishkov SV,
Levoshko LI. New data on the projection anatomy of the brainstem parts based on computed tomography studies. Morphology. 2017;152(5):25-28. (In Russ).]
Bastianello S, Bozzao A, Paolillo A, et al. Fast spin-echo and fast fluid-attenuated inversion-recovery versus conventional spin- echo sequences for MR quantification of multiple sclerosis lesions. AJNR Am J Neuroradiol. 1997;18(4):699-704.
Li C, Yan JL, Torheim T, et al. Low perfusion compartments in glioblastoma quantified by advanced magnetic resonance imaging and correlated with patient survival. Radiother Oncol. 2019;134:17-24. doi: 10.1016/j.radonc.2019.01.008.
Kawanaka Y, Ando K, Ishikura R, et al. Delayed appearance of transient hyperintensity foci on T1-weighted magnetic resonance imaging in acute disseminated encephalomyelitis. Jpn J Radiol. 2019;37(4):277-282.
Cai M, Zhang XF, Qiao HH, et al. Susceptibility-weighted imaging of the venous networks around the brain stem. Neuroradiology. 2015;57(2):163-169. doi: 10.1007/s00234-014-1450-z.
Beller E, Keeser D, Wehn A, et al. T1-MPRAGE and T2- FLAIR segmentation of cortical and subcortical brain regions-an MRI evaluation study. Neuroradiology. 2019;61(2):129-136. doi: 10.1007/s00234-018-2121-2.
Quattrocchi CC, Errante Y, Rossi Espagnet MC, et al. Magnetic resonance imaging differential diagnosis of brainstem lesions in children. World J Radiol. 2016;8(1):1-20. doi: 10.4329/ wjr.v8.i1.1.
Войтенков В.Б., Карташев А.В. Ретикулярная формация головного мозга в норме и патологии. — СПб.: Реноме, 2013. — 115 с. [Voitenkov VB, Kartashev AV. Retikuliarnaia formatsiia golov- nogo mozga v norme i patologii. St. Petersburg: Renome; 2013. 115 р. (In Russ).]
Lagman-Bartolome AM, Pontigon AM, Moharir M, et al. Basilar artery strokes in children: good outcomes with conservative medical treatment. Dev Med Child Neurol. 2013;55(5):434-439. doi: 10.1111/dmcn.12092.
Toi H, Uno M, Harada M. et al. Diagnosis of acute brainstem infarcts using diffusion-weighed MRI. Neuroradiology. 2003;45(6):352-356. doi: 10.1007/s00234-002-0897-5.
Uziel G, Ghezzi D, Zeviani M. Infantile mitochondrial encephalopathy. Semin Fetal Neonatal Med. 2011;16(4):205-215. doi: 10.1016/j.siny.2011.04.003.
Wong LJ. Mitochondrial syndromes with leukoencepha- lopathies. Semin Neurol. 2012;32(1):55-61. doi: 10.1055/s-0032- 1306387.
Nishino I, Spinazzola A, Hirano M. Thymidine phos- phorylase gene mutations in MNGIE, a human mitochondrial disorder. Science. 1999;283(5402):689-692. doi: 10.1126/sci- ence.283.5402.689.
Tang S, Wang J, Lee NC, et al. Mitochondrial DNA polymerase gamma mutations: an ever expanding molecular and clinical spectrum. J Med Genet. 2011;48(10):669-681. doi: 10.1136/jmed- genet-2011-100222.
Scheper GC, van der Klok T, van Andel RJ, et al. Mitochondrial aspartylt-RNA synthetase deficiency causes leukoen- cephalopathy with brain stem and spinal cord involvement and lactate elevation. Nat Genet. 2007;39(4):534-539. doi: 10.1038/ ng2013.
Uluc K, Baskan O, Yildirim KA, et al. Leukoencephalopa- thy with brain stem and spinal cord involvement and high lactate: a genetically proven case with distinct MRI findings. J Neurol Sci. 2008;273(1-2):118-122. doi: 10.1016/j.jns.2008.06.002.
Cavanagh JB. Selective vulnerability in acute energy deprivation syndromes. Neuropathol Appl Neurobiol. 1993;19(6):461-470. doi: 10.1111/j.1365-2990.1993.tb00474.x.
Nagai T, Goto Y, Matsuoka T, et al. Leigh encephalopathy: histologic and biochemical analyses of muscle biopsies. Pediatr Neurol. 1992;8(5):328-332. doi: 10.1016/0887-8994(92)90084-c.
Chen L, Cui Y, Jiang D, et al. Management of Leigh syndrome: Current status and new insights. Clin Genet. 2018;93(6):1131- 1140. doi: 10.1111/cge.13139.
Veiga MG, Marecos C, Duarte ST, et al. Leigh syndrome with atypical cerebellar lesions. eNeurological Sci. 2019;16:100-107. doi: 10.1016/j.ensci.2019.100197.
Bindu PS, Taly AB, Sonam K, et al. Bilateral hypertrophic olivary nucleus degeneration on magnetic resonance imaging in children with Leigh and Leigh-like syndrome. Br J Radiol. 2014;87:2013047. doi: 10.1259/bjr.20130478.
Quattrocchi CC, Longo D, Delfino LN, et al. MR differential diagnosis of acute deep grey matter pathology in paediatric patients. Pediatr Radiol. 2013;43(6):743-761. doi: 10.1007/s00247-012-2491-2.
Sparaco M, Bonilla E, Di Mauro S, Powers J.M. Neuropathology of mitochondrial encephalomyopathies due to mitochondrial DNA defects. J Neuropathol Exp Neurol. 1993;52(1):1-10. doi: 10.1097/00005072-199301000-00001.
Ito S, Shirai W, Asahina M, Hattori T. Clinical and brain MR imaging features focusing on the brain stem and cerebellum in patients with myoclonic epilepsy with ragged-red fibers due to mitochondrial A8344G mutation. AJNR Am J Neuroradiol. 2008;29(2):392-395 doi: 10.3174/ajnr.A0865.
Valanne L, Ketonen L, Majander A, et al. Neuroradiologic findings in children with mitochondrial disorders. AJNR Am J Neuroradiol. 1998;19(2):369-377.
Castillo M, Kwock L, Green C. MELAS syndrome: imaging and proton MR spectroscopic findings. AJNR Am J Neuroradiol. 1995;16(2):233-239.
Kori A, Hori I, Tanaka T, et al. Transition from Leigh syndrome to MELAS syndrome in a patient with heteroplasmic MT-ND3 m.10158T>C. Brain Dev. 2019;41(9):803-807. doi: 10.1016/j.brain- dev.2019.05.006.
Schicks J, Schols L, van der Knaap MS, Synofzik M. Teaching NeuroImages: MRI guides genetics: leukoencephalopa- thy with brainstem and spinal cord involvement (LBSL). Neurology. 2013;80(16):e176-e177. doi: 10.1212/WNL.0b013e31828cf846.
Yelam A, Nagarajan E, Chuquilin M, Govindarajan R. Leu- coencephalopathy with brain stem and spinal cord involvement and lactate elevation: a novel mutation in the DARS2 gene. BMJ Case Rep. 2019;12(1):32-35. doi: 10.1136/bcr-2018-227755.
Lan MY, Chang YY, Yeh TH, et al. Leukoencephalopathy with brainstem and spinal cord involvement and lactate elevation (LBSL) with a novel DARS2 mutation and isolated progressive spastic paraparesis. J Neurol Sci. 2017;372:229-231. doi: 10.1016/j. jns.2016.11.058.
Chinoy A, Wright NB, Bone M, Padidela R. Severe hypoka- laemia in diabetic ketoacidosis: a contributor to central pontinemy- elinolysis? Endocrinol Diabetes Metab Case Rep. 2019;2019(1):30- 35. doi: 10.1530/EDM-19-0034.
Bansal LR, Zinkus T. Osmotic demyelination syndrome in children. Pediatr Neurol. 2019;97:12-17. doi: 10.1016/j.pediatrneu- rol.2019.03.018.
Alleman AM. Osmotic demyelination syndrome: central pontine myelinolysis and extrapontine myelinolysis. Semin Ultrasound CT MR. 2014;35(2):153-159. doi: 10.1053/j. sult.2013.09.009.
Fuller K, Guerrero C, Kyin M, et al. The role of the interdisciplinary team in subacute rehabilitation for central pontine myelinolysis. Disabil Rehabil. 2019;1:1-7. doi: 10.1080/09638288.2019.1579261.
Milh M, Villeneuve N, Chapon F, et al. Transient brain magnetic resonance imaging hyperintensity in basal ganglia and brain stem of epileptic infants treated with vigabatrin. J Child Neurol. 2009;24(3):305-315. doi: 10.1177/0883073808324219.
Dracopoulos A, Widjaja E, Raybaud C, et al. Vigabatrin-as- sociated reversible MRI signal changes in patients with infantile spasms. Epilepsia. 2010;51(7):1297-1304. doi: 10.1111/j.1528- 1167.2010.02564.x.
Skripchenko NV, Ivanova GP, Skripchenko EY, Murina EA. Panencephalitis in children in modern conditions: clinical, etiological and MRI-aspects. Zh Nevrol PsikhiatrIm S S Korsakova. 2019;119(6):20-31. doi: 10.17116/jnevro201911906120.
Skripchenko EY, Ivanova GP, Karev VE, Skripchenko NV. [Difficulties of differential diagnosis of organic injury of the nervous system in children. (In Russ).]. Zh Nevrol PsikhiatrIm S S Korsakova. 2018;118(5):25-30. doi: 10.17116/jnevro20181185225.
Jubelt B, Mihai C, Li TM, Veerapaneni P. Rhomben- cephalitis / brainstem encephalitis. Curr Neurol Neurosci Rep. 2011;11(6):543-552. doi: 10.1007/s11910-011-0228-5.
Wasay M, Diaz-Arrastia R, Suss RA, et al. St Louis encephalitis: a review of 11 cases in a 1995 Dallas, Tex, epidemic. Arch Neurol. 2000;57(1):114-118. doi: 10.1001/archneur.57.1.114.
Kalita J, Misra UK. The substantianigra is also involved in Japanese encephalitis. AJNR Am J Neuroradiol. 2000;21(10):1978-1980.
Reynaud L, Graf M, Gentile I, et al. A rare case of brainstem encephalitis by Listeria monocytogenes with isolated mesencephalic localization. Case report and review. Diagn Microbiol Infect Dis. 2007;58(1):121-123. doi: 10.1016/j.diagmicrobio.2006.11.001.
Nogueira Delfino L, Fariello G, Lancella L, et al. Central nervous system tuberculosis in non-HIV-positive children: a singlecenter, 6 year experience. Radiol Med. 2012;117(4):669-678. doi: 10.1007/s11547-011 -0743-0.
Ramalho J, Castillo M. Case of the season: brainstem abscess. Semin Roentgenol. 2008;43(3):168-170. doi: 10.1053/j. ro.2008.03.001.
Akhaddar A, Mahi M, Harket A, et al. Brainstem tuberculoma in a postpartum patient. J Neuroradiol. 2007;34(5):345-346. doi: 10.1016/j.neurad.2007.09.001.
Tan IL, Mowry EM, Steele SU, et al. Brainstem encephalitis: etiologies, treatment, and predictors of outcome. J Neurol. 2013;260(9):2312-2319. doi: 10.1007/s00415-013-6986-z.
Odaka M, Yuki N, Hirata K. Anti-GQ1b IgG antibody syndrome: clinical and immunological range. J Neurol Neurosurg Psychiatry. 2001;70(1):50-55. doi: 10.1136/jnnp.70.1.50.
Shahrizaila N, Yuki N. Bickerstaff brainstem encephalitis and Fisher syndrome: anti-GQ1b antibody syndrome. J Neurol Neurosurg Psychiatry. 2013;84(5):576-583. doi: 10.1136/jnnp-2012- 302824.
Ito M, Kuwabara S, Odaka M, et al. Bickerstaff’s brainstem encephalitis and Fisher syndrome form a continuous spectrum: clinical analysis of 581 cases. J Neurol. 2008;255(5):674-682. doi: 10.1007/s00415-008-0775-0.
Steer AC, Starr M, Kornberg AJ. Bickerstaff brainstem encephalitis associated with Mycoplasma pneumoniae infection. J Child Neurol. 2006;21(6):533-534. doi: 10.1177/08830738060210061401.
Wang GF, Li W, Li K. Acute encephalopathy and encephalitis caused by influenza virus infection. Curr Opin Neurol. 2010;23(3):305-311. doi: 10.1097/wco.0b013e328338f6c9.
Gika AD, Rich P, Gupta S, et al. Recurrent acute necrotizing encephalopathy following influenza A in a genetically predisposed family. Dev Med Child Neurol. 2010;52(1):99-102. doi: 10.1111/j.1469- 8749.2009.03405.x.
Caldemeyer KS, Smith RR, Harris TM, Edwards MK. MRI in acute disseminated encephalomyelitis. Neuroradiology. 1994;36(3):216-220. doi: 10.1007/bf00588134.
Rossi A. Imaging of acute disseminated encephalomyelitis. Neuroimaging Clin N Am. 2008;18(1):149-161. doi: 10.1016/j. nic.2007.12.007.
Lu Z, Zhang B, Qiu W, et al. Comparative brain stem lesions on MRI of acute disseminated encephalomyelitis, neuromyelitis optica, and multiple sclerosis. PLoS One. 2011;6(8):e22766. doi: 10.1371/journal.pone.0022766.
Atzori M, Battistella PA, Perini P, et al. Clinical and diagnostic aspects of multiple sclerosis and acute monophasic encephalomyelitis in pediatric patients: a single centre prospective study. Mult Scler. 2009;15(3):363-370. doi: 10.1177/1352458508098562.
Yousry TA, Grossman RI, Filippi M. Assessment of posterior fossa damage in MS using MRI. J Neurol Sci. 2000;172(Suppl 1):S50-S53. doi: 10.1016/s0022-510x(99)00279-8.
Polman CH, Reingold SC, Banwell B, et al. Diagnostic criteria for multiple sclerosis: 2010 revisions to the McDonald criteria. Ann Neurol. 2011;69(2):292-302. doi: 10.1002/ana.22366.
Лобзин Ю.В., Скрипченко Н.В., Иванова Г.П., Команцев В.Н. Диссеминированный лейкоэнцефалит и рассеянный склероз: причинно-следственная взаимосвязь // Саратовский научно-медицинский журнал. — 2013. — Т.9. — №2. —
С. 170-178. [Lobzin IuV, Skripchenko NV, Ivanova GP, Komantsev VN. Dissemi- nirovannyi leikoentsefalit i rasseiannyi skleroz: prichinno-sledstven- naia vzaimosviaz’. Saratov journal of medical scientific research. 2013;9(2):170-178. (In Russ).]
Chabas D, Strober J, Waubant E. Pediatric multiple sclerosis. Curr Neurol Neurosci Rep. 2008;8(5):434-441. doi: 10.1007/ s11910-008-0067-1.
Ghassemi R, Antel SB, Narayanan S, et al. Lesion distribution in children with clinically isolated syndromes. Ann Neurol. 2008;63(3):401-405. doi: 10.1002/ana.21322.
Ghassemi R, Narayanan S, Banwell B, et al. Quantitative determination of regional lesion volume and distribution in children and adults with relapsing-remitting multiple sclerosis. PLoS One. 2014;9(2):e85741. doi: 10.1371/journal.pone.0085741.
Wingerchuk DM, Banwell B, Bennett JL, et al. International consensus diagnostic criteria for neuromyelitisoptica spectrum disorders. Neurology. 2015;85(2):177-189. doi: 10.1212/ WNL.0000000000001729.
Екушева Е.В., Данилов А.Б. Наследственная спастическая параплегия (обзор) // Журнал неврологии и психиатрии им. С.С. Корсакова. — 2002. — Т.102. — №8. — С. 44-52. [Eku- sheva EV, Danilov AB. Nasledstvennaia spasticheskaia paraple- giia (obzor). Zhurnal nevrologii i psikhiatrii imeni S.S. Korsakova. 2002;102(8):44-52. (In Russ).]
Vijayakumar K, Gunny R, Grunewald S, et al. Clinical neuroimaging features and outcome in molybdenum cofactor deficiency. Pediatr Neurol. 2011;45(4):246-252. doi: 10.1016/j.pedi- atrneurol.2011.06.006.
Екушева Е.В. Сенсомоторная интеграция при поражении центральной нервной системы: клинические и патогенетические аспекты: Автореф. дис. ... докт. мед. наук. — М., 2016. — 48 с. [Ekusheva EV. Sensomotornaia integratsiia pri porazhenii tsentral’noi nervnoi sistemy: klinicheskie i patogenetich- eskie aspekty. [dissertation abstract] Moscow; 2016. 48 р. (In Russ).
Mirabelli-Badenier M, Morana G, Bruno C, et al. Inferior olivary nucleus involvement in pediatric neurodegenerative disorders: does it play a role in neuroimaging pattern-recognition approach? Neuropediatrics. 2015;46(2):104-109. doi: 10.1055/s-0035-1544185.
Tartaglione T, Izzo G, Alexandre A, et al. MRI findings of olivary degeneration .after surgery for posterior fossa tumours in children: incidence, time course and correlation with tumour grading. Radiol Med. 2015;120(5):474-482.
Grimm SA, Chamberlain MC. Brainstem glioma: a review. Curr Neurol Neurosci Rep. 2013;13(5):346. doi: 10.1007/s11910-013- 0346-3.
Garzon M, Garcia-Fructuoso G, Guillen A, et al. Brain stem tumors in children and adolescents: single institutional experience.
Childs Nerv Syst. 2013;29(8):1321-1331. doi: 10.1007/s00381-013- 2137-1.
Guillamo JS, Doz F, Delattre JY. Brain stem gliomas. Curr Opin Neurol. 2001 ;14(6):711-715. doi: 10.1097/00019052-200112000- 00006.
Nowak J, Seidel C, Pietsch T, et al. Ependymoblastoma of the brainstem: MRI findings and differential diagnosis. Pediatr Blood Cancer. 2014;61(6):1132-1134. doi: 10.1002/pbc.24915.
Zagzag D, Miller DC, Knopp E, et al. Primitive neuroectodermal tumors of the brainstem: investigation of seven cases. Pediatrics. 2000;106(5):1045-1053. doi: 10.1542/peds.106.5.1045.
Екушева Е.В., Данилов А.Б., Вейн А.М. Синдром гемипареза: клинико-патофизиологический анализ // Журнал неврологии и психиатрии им. С.С. Корсакова. — 2002. — Т.102. — №11. — С. 18-28. [Ekusheva EV, Danilov AB, Vein AM.
Hemiparesis syndrome: clinical-pathophysiological analysis. Zhurnal nevrologii i psikhiatrii imeni S.S. Korsakova. 2002;102(11):18-28. (In Russ).]
Bilaniuk LT, Molloy PT, Zimmerman RA, et al. Neurofibromatosis type 1: brain stem tumours. Neuroradiology. 1997;39(9):642- 653. doi: 10.1007/s002340050484.
Guillamo JS, Creange A, Kalifa C, et al. Prognostic factors of CNS tumours in Neurofibromatosis 1 (NF1): a retrospective study of 104 patients. Brain. 2003;126(Pt 1):152-160. doi: 10.1093/brain/awg016.
Ullrich NJ, Raja AI, Irons MB, et al. Brainstem lesions in neurofibromatosis type 1. Neurosurgery. 2007;61(4):762-766; discussion 766-767. doi: 10.1227/01.NEU.0000298904.63635.2D.
Hervey-Jumper SL, Singla N, Gebarski SS, et al. Diffuse pontine lesions in children with neurofibromatosis type 1: making a case for unidentified bright objects. Pediatr Neurosurg. 2013;49(1):55-59. doi: 10.1159/000355417.
Grois N, Fahrner B, Arceci RJ, et al. Central nervous system disease in Langerhans cell histiocytosis. J Pediatr. 2010;156(6):873- 881. doi: 10.1016/j.jpeds.2010.03.001.
Savardekar A, Tripathi M, Bansal D, et al. Isolated tumorous Langerhans cell histiocytosis of the brainstem: a diagnostic and therapeutic challenge. J Neurosurg Pediatr. 2013;12(3):258-261. doi: 10.3171/2013.6.PEDS13132.
Prosch H, Grois N, Wnorowski M, et al. Longterm MR imaging course of neurodegenerative Langerhans cell histiocytosis. AJNR Am J Neuroradiol. 2007;28(6):1022-1028. doi: 10.3174/ajnr. A0509.
КОНТАКТНАЯ ИНФОРМАЦИЯ
Марченко Наталья Викторовна - к.м.н., зав. отделением лучевой диагностики ФГБУ «Детский научно-клинический центр инфекционных болезней» ФМБА России;
Войтенков Владислав Борисович - к.м.н., зав. отделением функциональных методов диагностики ФГБУ «Детский научно-клинический центр инфекционных болезней ФМБА» России; доцент кафедры нервных болезней Академии постдипломного образования ФГБУ «ФНКЦ ФМБА России»;
Скрипченко Наталья Викторовна - д.м.н., профессор, зам. директора по научной работе ФГБУ «Детский научно-клинический центр инфекционных болезней ФМБА» России;
Бедова Мария Алексеевна - врач-невролог, м.н.с. отдела функциональных и лучевых методов диагностики ФГБУ «Детский научноклинический центр инфекционных болезней ФМБА» России;
Курзанцева Ольга Олеговна- к.м.н., доцент, ученый секретарь Ученого совета Академии постдипломного образования ФГБУ «ФНКЦ ФМБА России»;
Теги: ствол мозга
234567 Начало активности (дата): 02.06.2024 23:00:00
234567 Кем создан (ID): 989
234567 Ключевые слова: ствол мозга, дети, магнитно-резонансная томография
12354567899
Похожие статьи
Применение преваскуляризированных костных скаффолдов in vivo (обзор литературы)Рентген на дому 8 495 22 555 6 8
Реабилитация больных с заболеваниями и травмой шейного отдела позвоночника в раннем и позднем послеоперационном периоде анализ российских и зарубежных рекомендаций)
Механизмы развития патологии опорно-двигательного аппарата после перенесённой инфекции COVID-19
Замещение костного дефекта таранной кости аутотрансплантатом, взятым из пяточной кости, с применением AMIC-технологии: клинический случай



