 18.04.2023
18.04.2023
Доброкачественные остеогенные и хондрогенные опухоли носа и околоносовых пазух
Отличительными характеристиками доброкачественной опухоли
Доброкачественные остеогенные и хондрогенные опухоли носа и околоносовых пазухКодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем:D14.0
Возрастная категория:Взрослые
Год утверждения:2023
Пересмотр не позднее :2025
Дата размещения :04.03.2023
Статус:Действует
Разработчик клинической рекомендации: Национальная медицинская ассоциация оториноларингологов
Список сокращений
КТ – компьютерная томографияМКБ 10 – международная классификация болезней 10 пересмотра
МРТ-магнитно-резонансная томография
ОНП-околоносовые пазухи
Термины и определения
Доброкачественные опухоли – патологические образования, возникающие вследствие нарушения механизмов контроля деления, роста и дифференцировки клеток. Клинически опухоли представляют собой очаги роста патологической (анормальной) ткани в различных органах и структурах организма.
Отличительными характеристиками доброкачественной опухоли являются:· идентичность, или наличие минимальных отличий структуры клетки новообразования и клеток тканей, из которой происходит рост опухоли;
· экспансивный рост;
· отсутствие метастазов.
Анализ структуры доброкачественных новообразований носа и околоносовых пазух свидетельствует о сравнительно высокой частоте встречаемости в сино-назальной области остеогенных и хондрогенных опухолей.
1. Краткая информация по заболеванию или состоянию (группы заболеваний или состояний)
1.1 Определение заболевания или состояния (группы заболеваний или состояний)
Остеома – доброкачественная, медленно растущая (средняя скорость 0,44-6,0 мм в год) опухоль, развивающаяся из костной ткани. В литературе не описано ни одного случая малигнизации остеомы.
Остеобластома – редкая доброкачественная опухоль из костной ткани, продуцирующая ретикуло-фиброзные перекладины, окруженные крупными остеобластами. Впервые описана в 1956 г.
Фиброзная дисплазия – опухолевидное поражение костной ткани, в основе которого – разрушение костной ткани с последующей деформацией и заполнением костномозгового канала фиброзной тканью. Синонимы: кистозная остеодистрофия, фиброзный остит, деформирующая остеодистрофия, фокальный фиброз, болезнь Лихтенштейна, болезнь Лихтенштейна-Яффе, болезнь Лихтенштейна-Брайцева (всего более 30 различных терминов).
Аневризматическая костная киста – редкое доброкачественное заболевание кости, обладающее локальным деструктивным и экспансивным ростом. Название связано с рентгенологической схожестью изменений с аневризмой, наличием кистозных полостей, впервые описана в 1942 г.
Оссифицирующая фиброма представляет собой доброкачественную опухоль, состоящую из кальцификатов, цемента, костной и фиброзной тканей. Впервые была описана в 1927 Montgomery [1]. Синонимы – фиброостеома, цементо-оссифицирующая фиброма, цементирующая фиброма и псамматоидная оссифицирующая фиброма, кроме этого, выделяют ювенильную активную (агрессивную) оссифицирующую фиброму, для которой характерен более агрессивный тип течения.
Гигантоклеточная опухоль – редкое доброкачественное новообразование костной ткани, с локально-агрессивным течением, деструктивным ростом. Может сочетаться с оссифицирующей фиброзной дисплазией, херувизмом, болезнью Педжета. Синоним: остеокластома.
Хондрома – истинная опухоль, развивающаяся из хрящевой ткани, характеризующаяся длительным – от 3 мес. до 10 лет – развитием.
Хондромиксоидная фиброма – редкая доброкачественная опухоль, состоящая из веретеновидных, или звездчатых клеток, расположенных в миксоидной, или хондроидной строме. Впервые описана в 1948 г.
Хондробластома – редкая доброкачественная опухоль, происходящая из хондробластов. Впервые описана Codman в 1931 году как «эпифизная хондроматозная гигантоклеточная опухоль». Позже Jaffe предложил термин «хондробластома» и включил опухоль в группу новообразований из хрящевой ткани.
Носовая хондромезенхимальная гамартома – доброкачественная опухоль, образованная веретенообразными клетками, хрящевой ткани и геморрагических кист. впервые описана McDermottу et al. в 1998 г.
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Точные причины возникновения доброкачественных остеогенных и хондрогенных новообразований носа и ОНП окончательно не установлены. С определенной долей вероятности можно говорить о некоторых факторах риска, влияние которых может спровоцировать развитие опухоли – нарушение эмбриогенеза, влияние инфекции и травмы.
Эмбриональное происхождение остеомы связывают с нарушениями процессов оссификации в области соединения решетчатой и лобной костей, что подтверждается частым возникновением остеомы, а также аномалий и пороков развития внутриносовых структур в этой анатомической зоне [1, 2], однако это не объясняет существование остеом других локализаций. По другим данным, формирование остеомы носа и ОНП может быть обусловлено процессами ремоделирования костной ткани на фоне инфекционно-воспалительных изменений, травмы носо-лицевой области [3, 4]. Вместе с тем, перечисленные изменения далеко не во всех случаях предшествуют возникновению остеомы.
Этиология остеобластомы – окончательно не установлена. Определенную роль в возникновении этой опухоли, как и оссифицирующей фибромы, гигантоклеточной опухоли могут играть генетически детерминированные состояния, травмы, метаболические и эндокринные нарушения, хронические воспалительные заболевания.
В возникновении фиброзной дисплазии основную роль играет мутация в гене GNAS1, который отвечает за синтез протеина G [5].
Несмотря на отсутствие достоверных сведений о причинах развития аневризматической костной кисты, ее образование связывают с травмой (рассасыванием гематомы) и локальными сосудистыми нарушениями (тромбозом вен, артериовенозной аневризмой и др.), которые приводят к повышению венозного давления и, как следствие, дилатации и переполнению сосудистого русла [6, 7]. Кроме этого, не исключается неопластический генез аневризматической костной кисты, описаны аберрации в генах 17p13 и 16q22 при этом заболевании [8].
К потенциальным факторам риска развития хондрогенных опухолей – хондромы, хондромиксоидной фибромы, хондробластомы относят травмы, воспалительные процессы, наследственность, генетически детерминированные нарушения процессов оссификации, эндокринопатии.
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Удельный вес остеомы в структуре новообразований скелета достигает 10% [9]. Чаще остеома обнаруживается у лиц мужского пола в возрасте 20-50 лет (средний возраст около 40 лет) [10]. Наиболее частой сино-назальной локализацией остеом является лобная пазуха (от 30 до 52-71,8% случаев), реже – клетки решетчатого лабиринта (16,9-22%), верхнечелюстная (1,7-6,3%), клиновидная (до 4,9%) пазухи и полость носа (0,6%) [11, 12]. Описаны наблюдения остеомы нижней [13] и средней [14] носовых раковин, перегородки носа [11], носовой кости [15]. Остеома может быть не только самостоятельным заболеванием, но и проявлением других – например, синдрома Гарднера, характеризующегося множественными остеомами челюстно-лицевой области в сочетании с полипами толстого кишечника и другими опухолями мягких тканей.
Остеобластома – в структуре первичных костных опухолей удельный вес остеобластомы составляет менее 1% [16]. Средний возраст пациентов с остеобластомой – 20,4 лет, у мужчин заболевание встречается в 2 раза чаще [17, 18]. Локализация в челюстно-лицевой области составляет 15-20% всех случаев остеобластомы [19]. Нос и ОНП поражаются исключительно редко. Описаны отдельные случаи остеобластомы перегородки носа [20], верхнечелюстной [21], клиновидной [22], лобной [23] пазух, клеток решетчатого лабиринта [24], средней [25] и нижней носовых раковин [26].
Фиброзная дисплазия – составляет около 2% всех костных опухолей. Чаще встречается у лиц женского пола [27], преимущественно в возрасте – от 10 до 20 лет [3, 5, 6]. В оториноларингологической практике фиброзная дисплазия встречается относительно редко – обычно при этом поражаются ОНП [28], реже – носовые кости [29], нижняя и средняя носовые раковины [30].
Ежегодная инцидентность аневризматической костной кисты составляет 0,14 новых случаев на 100 населения [31]. Несколько чаще встречается у лиц женского пола. Большинство случаев возникновения аневризматической костной кисты приходится на первые две декады жизни пациентов. Локализация аневризматической костной кисты в челюстно-лицевой области составляет менее 5% всех случаев заболевания [32]. При сино-назальной локализации процесс чаще всего поражает кости глазнично-решетчатого комплекса. Первичная аневризматическая костная киста в основном локализуется в клетках решетчатого лабиринта с распространением на стенки орбиты, реже – в верхнечелюстную, лобную и клиновидную пазухи [33]. Описаны также случаи поражения средней носовой раковины [34].
Точных данных о распространенности оссифицирующей фибромы нет. По некоторым данным, в 5 раз чаще встречается у женщин. Ювенильная оссифицирующая фиброма чаще обнаруживается у мальчиков 6-11 лет. Средний возраст пациентов – около 20 лет [35, 36]. Преимущественной локализацией оссифицирующей фибромы является челюстно-лицевая область, в частности – нижняя челюсть. Локализация в полости носа и ОНП составляет около 15% всех случаев заболевания, при этом чаще всего поражается верхнечелюстная пазуха, клетки решетчатой кости, реже – клиновидная, лобная пазухи, а также – средняя и нижняя носовые раковины [8, 9, 10, 11].
Гигантоклеточные опухоли составляют 5% всех первичных костных опухолей и 20% – доброкачественных первичных опухолей костной ткани. Среди больных преобладают лица в возрасте от 20 до 50 лет, в основном женского пола [37, 38, 39]. В челюстно-лицевой области встречается менее, чем в 1% всех случаев гигантоклеточной опухоли, описаны единичные наблюдения локализации этого новообразования в клетках решетчатой кости, лобной и клиновидной пазухах [37].
Удельный вес хондромы среди доброкачественных опухолей кости колеблется от 4,2 до 36,4 % [40, 41, 42]. Полость носа и ОНП являются достаточно редкой локализацией хондромы. С момента первого описания хондромы носа в 1842 г., в англоязычной литературе зарегистрировано около 140-150 случаев этого заболевания [43, 44]. В структуре доброкачественных новообразований полости носа и ОНП удельный вес хондромы составляет 2,95-6% [45, 46]. По разным данным, хондрома синоназальной локализации чаще развивается из решетчатого лабиринта, латеральной стенки полости носа, сфено-этмоидальной области [47, 48, 49].
Удельный вес хондромиксоидной фибромы в структуре поражений костей лицевого скелета составляет около 1-5% [50, 51]. Четкой зависимости заболевания от пола нет, однако в некоторых работах отмечается большая предрасположенность к этому заболеванию женщин. Считается, что чаще хондромиксоидная фиброма возникает улиц молодого – 20-30 лет –возраста, однако в других наблюдениях отмечено превалирование пациентов пятой декады жизни [52]. В области головы опухоль чаще поражает нижнюю челюсть, реже – полость носа и ОНП. Отмечается высокая частота локализации хондромиксоидной фибромы в лобной, а также – клиновидной, затылочной, височной костях и в области ската. Опубликованы наблюдения хондромиксоидной фибромы клеток решетчатого лабиринта, перегородки носа [53, 54].
Хондробластома составляет менее 1% от всех первичных опухолей костей [55]. Средний возраст пациентов с хондробластомой – около 44 лет, несколько чаще встречается у лиц мужского пола [56]. В области головы и шеи опухоль в 16% случаев, описаны наблюдения хондробластомы носовых костей [8], а также верхнечелюстной и клиновидной пазух [57, 58, 59, 60, 61].
1.4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем
D14.0 Доброкачественное новообразование среднего уха и органов дыхания.
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Общепринятой классификации доброкачественных остеогенных и хондрогенных опухолей носа и ОНП нет. Классификации отдельных опухолей носят рабочий характер и базируются на особенностях морфологического строения, распространенности, локализации новообразования, что учитывается при планировании лечебной тактики.
Остеома – гистологически дифференцируют компактные остеомы (представлены очень плотной кортикальной костью), губчатые (в кости присутствуют пространства, заполненные фиброзной тканью) и смешанные формы (комбинация первых двух типов остеом) [62].
Остеобластома – в зависимости от скорости роста опухоли различают три типа остеобластомы: латентный (не имеет клинической симптоматики и, как правило, является случайной находкой при обследовании пациента по поводу других заболеваний), активный (характеризуется умеренной динамикой роста и появлением/усилением симптомов по мере увеличения опухоли) и агрессивный (отличается быстрым и экспансивным ростом опухоли, разрушением стенок синуса и склонностью к ее распространению за его пределы) [63].
Фиброзная дисплазия – различают монооссальную – поражение одной кости (70-85% случаев), и полиоссальную – поражение нескольких костей (15-30% случаев) формы фиброзной дисплазии [64].
Аневризматическая костная киста – различают 3 фазы развития кисты – фаза остеолиза; фаза отграничения; фаза восстановления.
Хондрома – дифференцируют две группы опухоли: энхондрома – опухоль, развивающаяся внутри кости, и экхондрома – опухоль, локализованная на наружной поверхности кости.
1.6 Клиническая картина заболевания или состояния (группы заболеваний или состояний)
Возникновение жалоб при доброкачественных остео- и хондрогенных опухолях носа и ОНП, как правило, связано с увеличением размеров опухоли, ее компрессией на стенки ОНП и/или распространением на смежные анатомические образования. Опухоли небольших размеров обычно не сопровождаются какими-либо субъективными проявлениями и могут быть случайной находкой при рентгенологическом обследовании носа и ОНП.
Нередко ведущим симптомом доброкачественной костной, или хрящевой опухоли носа и ОНП является головная боль в носо-лицевой области, проекции соответствующей пазухи, заложенность носа, аносмия. Возникновение перечисленных жалоб может быть связано с обтурацией опухолью естественного соустья пораженной пазухи, возникновением вторичного синусита, мукоцеле. При аневризматической костной кисте пациенты могут предъявлять жалобы на рецидивирующие носовые кровотечения.
Распространение опухоли на орбиту сопровождается деформацией носоглазничной области, проптозом, периорбитальной болью, хемозом, диплопией, слезотечением в случае сдавления носослезного канала, или возникновением периорбитальный эмфиземы.
Реже, при компрессии зрительного нерва, может возникать снижение зрения, при интракраниальном распространении опухоли – общемозговые и/или очаговые симптомы, менингит, абсцесс мозга.
При поражении клиновидной кости пациенты с гигантоклеточной опухолью предъявляют жалобы на головные боли, нарушение зрения, тригеминальную гиперчувствительность и парез глазных мышц.
Частым симптомом фиброзной дисплазии носа и ОНП является асимметрия и безболезненный отек лицевой области. При локализации патологических изменений в области ската и клиновидной пазухи возможен длительный бессимптомный период течения заболевания.
2. Диагностика заболевания или состояния (группы заболеваний или состояний) медицинские показания и противопоказания к применению методов диагностики
Субъективные проявления, клиническая симптоматика опухолей синоназальной локализации, как правило, неспецифичны и, в особенности на начальной стадии развития процесса, минимальны. При некоторых опухолях какая-либо симптоматика может вообще отсутствовать в течение длительного (на протяжении нескольких лет) времени. Например, выраженная клиническая картина отсутствует в 4-10 % случаев остеомы ОНП [65, 66], а частота случайного обнаружения этой опухоли при компьютерной томографии носа и ОНП достигает 1-3% [65]. Это требует внимательного отношения к жалобам пациента, данным анамнеза.Критерии установления диагноза доброкачественной остео-хондрогенной опухоли носа и околоносовых пазух:диагноз устанавливается на основании жалоб, анамнестических сведений, физикальных данных и результатов инструментального обследования (эндоскопической эндоназальной ревизии полости носа, носоглотки) , компьютерной томографии носа и ОНП).
2.1 Жалобы и анамнез
Рекомендуется уточнить сроки, последовательность возникновения и длительность патологических субъективных ощущений; динамику субъективных симптомов от момента их возникновения до настоящего визита к врачу; предшествующее лечение по поводу предъявляемых жалоб и его эффективность.
При локализации опухоли в полости носа обычно доминируют симптомы прогрессирующей назальной обструкции (одно- или двусторонней). В дальнейшем, по мере увеличения размеров новообразования, может возникать нарушение вентиляции и дренажа околоносовых пазух вследствие окклюзии их естественных соустий и, как следствие, возникновение вторичного риносинусита, мукоцеле [65].
Одной из частых жалоб, предъявляемых такими пациентами - головная боль. При распространении опухоли за пределы пазухи больные могут отмечать деформацию носо-лицевой области, проптоз, диплопию, при компрессии носослезного канала – слезотечение; при сдавлении зрительного нерва – снижение зрения; при разрушении церебральной стенки пазухи могут возникать интракраниальные осложнения – менингит, абсцесс мозга, пневмоцефалия [66].
Рекомендуется уточнить характер жалоб и субъективных ощущений пациента, послуживших причиной визита к врачу, их длительность, степень выраженности, динамику, возможную причину возникновения; предшествующие травмы и заболевания носа и ОНП, их лечение (медикаментозное, хирургическое) и его эффективность; следует внимательно ознакомиться с имеющимися у пациента результатами ранее проведенных обследований и консультаций (лабораторными анализами, КТ, МРТ, заключениями консультантов; результатами гистологического исследования биопсийного материала, протоколами ранее выполненных хирургических вмешательств в полости носа и ОНП); необходимо выяснить наличие схожих жалоб у близких родственников пациента [98].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
2.2 Физикальное обследование
Рекомендуется проведение общего осмотра, пальпации/перкуссии носо-лицевой области (стенок ОНП), пальпации шейных (подчелюстных, подподбородочных и глубоких шейных – к последней группе относятся и заглоточные) лимфатических узлов [67, 99]. Уровень убедительности рекомендаций С (уровень достоверности доказательств – 4)
Комментарии: при физикальном обследовании следует обращать внимание на наличие деформации носо-лицевой области, болезненности (чувствительности) при пальпации/перкуссии стенок ОНП, точек выхода веток тройничного нерва. Важное диагностическое значение имеет исследование состояния лимфатических узлов шеи, являющихся коллекторами лимфы, оттекающей из полости носа и околоносовых пазух. Обычно при этом следует обращать внимание на размер, консистенцию, форму, наличие болезненности, подвижность пальпируемых лимфатических узлов. Для доброкачественных новообразований носа и околоносовых пазух изменения регионарных лимфатических узлов не характерны.
2.3 Лабораторные диагностические исследования
Рекомендуются (при наличии показаний) биопсия новообразования и патологоанатомическое исследование биопсийного (операционного) материала с применением иммуногистохимических методов – с целью дифференциальной диагностики доброкачественных и злокачественных опухолей носа и ОНП [68, 100].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
Комментарии: чаще всего взятие фрагмента новообразования полости носа, или ОНП для исследования осуществляется путем прицельной биопсии, которая обычно выполняется под визуальным контролем с использованием эндоскопов. С этой целью могут быть использованы биопсийные щипцы (щипковая биопсия – punch-biopsy). При этом материал для исследования следует брать на границе опухоли с неизмененными тканями. При небольших размерах опухоли целесообразна эксцизионная биопсия, при которой выполняется удаление новообразования в пределах здоровых тканей с последующим его гистологическим исследованием. При наличии кистозного образования, солидной опухоли выполняется аспирационная биопсия (с помощью иглы и шприца). В отдельных случаях можно прибегнуть к взятию материала для цитологического исследования с помощью отпечатка на предметное стекло, которое прикладывается к патологически измененному участку слизистой оболочки, или мазка-отпечатка – при этом на предметное стекло переносится материал, взятый с поверхности слизистой оболочки с помощью скребка, щетки для цитологического исследования.
2.4 Инструментальные диагностические исследования
Всем пациентам рекомендуется передняя риноскопия – наиболее распространенный метод ориентировочного осмотра полости носа, с помощью которого можно оценить состояние преддверия носа, передних отделов слизистой оболочки носовой полости, нижней и средней носовых раковин, перегородки носа, наличие/отсутствие и характер патологического отделяемого в начальных отделах нижнего, среднего и общего носовых ходов; выявить новообразование, расположенное в передних отделах полости носа, или распространяющееся в эти зоны из более глубоких отделов носа, околоносовых пазух и, частично или полностью, обтурирующее носовую полость [69]
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
Всем пациентам рекомендуется видеориноскопия – выполняется с помощью риноскопа, или назо-фаринго—ларингофиброскопа. Первичный осмотр целесообразно осуществлять без предварительной подготовки полости носа и анестезии. В этом случае можно составить адекватное представление об истинном состоянии слизистой оболочки, характере, количестве [112] и локализации патологически измененных тканей, и других изменениях [70].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4)
Компьютерная томография (КТ) носа и ОНП – рекомендуется при подозрении на наличие опухоли носа и околоносовых пазух в режиме послойного сканирования от плоскости твердого неба (нижняя граница сканирования) до верхней границы лобной пазухи (верхняя граница сканирования) с толщиной среза 2 мм. Отличается высокой чувствительностью и специфичностью при диагностике доброкачественных новообразований. С помощью КТ уточняются локализация, распространенность и размеры, структура новообразования, наличие/отсутствие кальцификации, ремоделирования прилежащей костной ткани [71].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
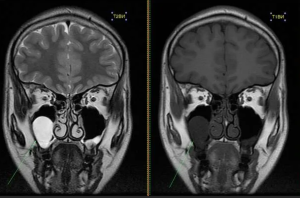
Остеома – КТ позволяет не только выявить наличие остеомы околоносовых пазух, но и определить тип ее строения, установить место исходного роста. Рентгеновская картина остеомы соответствует ее строению. Компактные остеомы – шаровидные, округлые опухоли, имеющие вид плотного, почти бесструктурного новообразования (рисунок 1).
Рис. 1. КТ околоносовых пазух, коронарная (А) и аксиальная (Б) плоскости: Компактная остеома решетчатого лабиринта справа в виде округлого добавочного интенсивного образования с четкими ровными контурами
Губчатые и губчато-компактные остеомы имеют грубо-трабекулярную структуру, выраженную в определенном порядке – четкие контуры из компактного вещества, переходящие в компактный слой кости (рисунок 2).
Рис. 2. КТ околоносовых пазух в аксиальной плоскости. Губчатая остеома правой лобной пазухи
Остеомы смешанного строения имеют различную структуру костной ткани у места их прикрепления к костной стенке и на периферии. В области ножки костная ткань мягкая, а по направлению к периферии ее плотность постепенно возрастает.
По данным компьютерной томографии такие остеомы состоят из двух зон: зоны плотностью 300-600 ед. Н, имеющей губчатое строение, и зоны плотностью более 800 ед. Н, имеющей структуру компактного костного вещества. Четкая граница между указанными зонами отмечается не всегда, иногда имеет место постепенное повышение коэффициентов поглощения костной ткани (рисунок 3).
Остеобластома на КТ обычно представлена сочетанием плотной кости и участков затемнения (рисунок 4).
Данные КТ позволяют определить признаки локально агрессивного роста остебластомы, место ее исходного роста, наличие/отсутствие распространения опухоли за пределы околоносовых пазух.
Фиброзная дисплазия на КТ характеризуется наличием относительно однородной, напоминающей матовое стекло, ткани плотностью, примерно, от 300 до 450 ед. Н, что ниже обычных денситометрических значений для спонгиозного слоя кости и соответствует плотности фиброзной ткани (рисунок 5).
Рис.5. КТ околоносовых пазух, аксиальная плоскость. Фиброзная дисплазия верхнечелюстной (А), лобной (Б) пазух
Очаг фиброзной дисплазии не инкапсулирован и поэтому может распространяться на смежные анатомические структуры. Для кистозной (псевдокистозной) формы фиброзной дисплазии (кистозной остеодистрофии) характерно сочетание зон относительно однородного строения костной ткани с плотностью, типичной для фиброзной ткани (300-450 ед. Н), и участков более низкой плотности (иногда приближающихся к жидкостной), довольно четко отграниченных от окружающей ткани. Эти участки псевдокистозной дегенерации располагаются, как правило, бессистемно, иногда в центре зоны, иногда по периферии ее (рисунок 6).
Рис.6. КТ околоносовых пазух, аксиальная плоскость. Псевдокистозная форма фиброзной дисплазии правой лобной пазухи и передних ячеек решетчатого лабиринта. Участки псевдокистозной дегенерации (стрелки) на фоне склеротически измененной костной ткани.
При фиброзной дисплазии тела клиновидной кости в первую очередь поражается сфеноидальный синус, далее процесс обычно распространяется на большое крыло клиновидной кости, крыловидный отросток, малое крыло, площадку клиновидной кости и другие анатомические структуры. Возникающие при этом деформация и сужение овального и круглого отверстий, нижней глазничной щели, зрительного и видиева каналов (рисунок 7), компрессия расположенных в непосредственной близости черепных нервов и крупных сосудов сопровождаются соответствующей клинической симптоматикой, что является непосредственной причиной визита такого пациента к врачу.
Рис. 7. КТ околоносовых пазух, аксиальная (А) и коронарная (Б) проекции. Фиброзная дисплазия клиновидной кости. Б- патологический процесс распространяется на большое крыло клиновидной кости (стрелка) и крыловидный отросток; асимметрия видиевых каналов – на стороне поражения он резко сужен (стрелки)
При фиброзной дисплазии верхней челюсти патологический процесс сравнительно быстро распространяется на верхнечелюстной синус, альвеолярный, скуловой и лобный отростки. При вовлечении в процесс медиальной стенки верхнечелюстной пазухи может наблюдаться сужение или облитерация носослезного канала, носовых ходов, деформация перегородки носа (рисунок 8).
Пораженная верхнечелюстная кость и скуловые отростки имеют неоднородную структуру, на фоне которой вокруг корней зубов определяются обширные высокоплотные зоны (цементикли).
Хондрома на КТ представляется как объемное образование гетерогенной плотности с четко очерченными границами и очагами минерализации (рисунок 9).
В отличие от хондромы, остеохондрома характеризуется наличием костного вещества неоднородной структуры и плотности в центральных отделах и ткани хрящевой плотности по периферии опухоли (рисунок 10).
Комментарий: ввиду высокой вероятности распространения остео- и хондрогенных доброкачественных опухолей носа и ОНП на соседние анатомические зоны – верхнюю челюсть, глазницу, а также в полость черепа, для распознавания/исключения этих состояний и координации лечебной тактики в соответствующих случаях рекомендуется выполнение МРТ, консультация челюстно-лицевого хирурга, офтальмолога, нейрохирурга. В обязательном порядке такое комплексное обследование показано при наличии у пациента изменений со стороны зубочелюстной системы (смещение, расшатывание, выпадение зубов, деформация челюстно-лицевой области), глаз (проптоз и периорбитальная боль, хемоз и диплопия при поражении глазодвигательных мышц, слезотечение), менингеальных и очаговых неврологических симптомов.
2.5 Иные диагностические исследования
Не требуются
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Рекомендуется хирургическое лечение доброкачественных остео- и хондрогенных опухолей носа и ОНП, которое выполняется с использованием эндоназального, наружного (экстраназального) и комбинированного доступов.
Определенные ограничения эндоскопических вмешательств обычно связаны с большими размерами и/или труднодоступной локализацией опухоли. При значительной распространенности новообразования используются экстраназальные доступы – транспалатинный, боковая ринотомия, краниофациальная резекция, срединный декортикационный доступ (midfacial degloving) и др. Выбор способа хирургического вмешательства определяется уровнем подготовки врача-хирурга, наличием соответствующего инструментария и оборудования. Повышение эффективности и безопасности вмешательства в этих случаях достигаются применением навигационного оборудования [28, 72].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
Остеома. Рекомендуется для удаления остеомы применять эндоназальный (эндоскопический), наружный и комбинированный доступы. Способ хирургического вмешательства зависит от размеров и места прикрепления опухоли к стенке пазухи. Наружный доступ отличается известной травматичностью, может сопровождаться послеоперационным эстетическим дефектом, парестезиями, прозопалгией [73, 113].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
Комментарий. Определение показаний к эндоскопическому удалению остеомы лобной пазухи, в зависимости от локализации, степени распространенности опухоли и анатомических особенностей лобной пазухи систематизированы A.G. Chiu et al., 2005 (таблица 1) [72].
Предпочтительными для эндоскопического удаления являются остеомы 1 и 2 степени. Более поздние клинические наблюдения продемонстрировали возможность успешного эндоскопического удаления опухолей 3 и 4 степеней [39, 40, 68, 69]. Достоинства эндоскопического и наружного способов объединяет комбинированный доступ
Относительным ограничением эндоскопического удаления остеомы, связанным, главным образом, с длительностью вмешательства, являются большие остеомы, локализованные в задне-верхних отделах лобной пазухи.
Эндоскопический способ не показан при локализации остеомы на передней, а также нижней стенке латеральных отделов лобной пазухи.
Интраорбитальное и интракраниальное распространение остеомы не считается абсолютным противопоказанием к эндоскопическому удалению опухоли [28].
Рецидив остеомы наблюдается редко, а период его возникновения, как правило, достаточно длителен (5-8 лет) [75].
При небольших бессимптомных остеомах рекомендуется придерживаться выжидательной тактики. По некоторым данным, к операции следует прибегать при остеомах, заполняющей более 50% объема пазухи [76].
Остеобластома. Рекомендуется хирургическое удаление опухоли. Как и при операциях по поводу остеомы, при выборе способа хирургического удаления остеобластомы – эндоназальный (эндоскопический), наружный, комбинированный – следует учитывать локализацию, размеры и место прикрепления опухоли к стенке пазухи. Радикальное удаление остеобластомы, как правило, приводит к полному излечению – отсутствие рецидивов заболевания отмечается в течение 5-15 лет наблюдения после хирургического вмешательства [19, 101].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
Комментарий. Трудности хирургического лечения остеобластомы, как и других доброкачественных остеогенных опухолей, в педиатрической практике обусловлены наличием ограничений, связанных с продолжающимся развитием костей черепа в детском возрасте. По некоторым данным, у детей (средний возраст пациентов 14 лет) частота рецидивов остеобластомы может достигать 32% [77]. Описан случай малигнизации остеобластомы после лучевой терапии [78].
Фиброзная дисплазия. Показаниями к хирургическому вмешательству являются выраженность костной деформации, возраст пациента и ограниченная распространенность изменений. В связи с вероятностью регресса заболевания рекомендуется выжидательная тактика с постоянным наблюдением и периодическими КТ-исследованиями [79, 102, 103]. Для профилактики патологических переломов и боли может быть рекомендована медикаментозная терапия бифосфонатами, однако при этом существует риск развития остеонекроза челюсти [80, 114]. При синдроме Мак-Кьюна-Олбрайта так же возможна медикаментозная терапия для купирования соответствующих эндокринных нарушений [81].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
Комментарий. В литературе описано несколько серий успешного эндоскопического удаления фиброзной дисплазии носа и ОНП. Эндоскопическая хирургия показана для облегчения симптомов ассоциированного с фиброзной дисплазией риносинусита, а также для декомпрессии зрительного нерва. Сообщается о применении при фиброзной дисплазии декортикации костных стенок верхнечелюстной пазухи [82], однако эффективность этого лечения требует доказательств из-за небольшого количества оперированных этим методом пациентов.
Аневризматическая костная киста. Рекомендуется хирургическое удаление опухоли. Объем и способ вмешательства зависит от локализации и распространенности аневризматической костной кисты и может варьировать от пункции полости кисты до кюретажа и резекции пораженного участка кости. [83, 104, 105, 115].
Комментарии: Учитывая анатомо-топографические особенности локализации (на основании черепа, в околоносовых пазухах), а также интенсивное кровоснабжение опухоли, рекомендуется предоперационная эмболизация питающих сосудов [106]. Лучевая терапия возможна, однако не желательна из-за риска малигнизации аневризматической костной кисты (трансформации в саркому) [84]. Рецидивы заболевания могут возникать в 10-30% случаев [85], чаще – в течение первых двух лет после лечения [86].
Уровень убедительности рекомендацийС (уровень достоверности доказательств 4)
Оссифицирующая фиброма. Рекомендуется хирургическое удаление опухоли. Важным условием эффективного лечения и профилактики рецидива является возможно более раннее и полное удаление оссифицирующей фибромы.
В зависимости от локализации и размеров опухоли при ее удалении используются краниофациальная резекция, латеральная ринотомия, среднелицевой декортикационный доступ (midfacial degloving), а также эндоскопическая диссекция опухоли [87].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
Комментарий. Частота рецидивирования ювенильной оссифицирующей фибромы, даже при полном удалении новообразования, достигает 30%. Риск возникновения рецидива может сохраняться на протяжении длительного – спустя 18 лет после удаления оссифицирующей фибромы – периода, что свидетельствует о необходимости продолжительного послеоперационного наблюдения. Попытки лучевой терапии оссифицирующей фибромы оказались неэффективными и потенциально опасными из-за вероятности малигнизации опухоли [88].
Гигантоклеточная опухоль. Рекомендуется хирургическое удаление опухоли [89].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
Комментарий. Частота рецидивов зависит от распространенности процесса. Из-за относительно небольшого количества наблюдений гигантоклеточной опухоли носа и ОНП данные о частоте рецидивов заболевания этой локализации отсутствуют, тем не менее, за такими больными необходимо длительное динамическое наблюдение. При локализации, ограничивающей возможность радикального удаления опухоли, или требующей инвалидизирующего вмешательства может быть рекомендована лучевая терапия [90, 107].
Хондрома. Рекомендуется хирургическое удаление опухоли. Это связано с потенциальной опасностью малигнизации опухоли, а также прогрессирующей компрессией и разрушением стенок полости носа, параназальных синусов, орбиты, основания черепа. С учетом перечисленных обстоятельств, предпочтение может отдаваться эндоскопическому удалению хондромы полости носа, или, при распространении опухоли в верхнечелюстную пазуху и орбиту – гайморотомии по Денкеру. Радикальное удаление распространенной хондромы носа и ОНП может быть затруднено возникающими в процессе операции осложнениями, в частности кровотечением. В некоторых случаях при хондроме этой локализации прибегают к чрезнебному, или наружному (боковая ринотомия) подходу. Хондрома носовых костей может быть успешно удалена доступом, используемым при наружной ринопластике [92, 93].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
Хондромиксоидная фиброма. Рекомендуется хирургическое удаление. Кюретаж опухоли дает положительный эффект в 80% случаев, рецидив обычно связан с недостаточно радикальным удалением новообразования [94, 108]. Однако и после радикальной операции описаны случаи многократного рецидивирования хондромиксоидной фибромы. Меньшая частота рецидивов наблюдается при иссечении опухоли единым блоком (en bloc excision), однако такая операция отличается травматичностью [95, 109]. Большинство авторов сходятся во мнении, что предпочтительной является широкая эксцизия – эндоскопическая или с использованием срединнофациального доступа (midface degloving) [96, 110].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4)
Хондробластома. Рекомендуется хирургическое лечение - радикальное иссечение опухоли, однако из-за особенностей локализации полное удаление новообразования может быть затруднено. Только при кюретаже хондробластомы частота рецидивов может достигать 55% [97, 110].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 4)
4. Медицинская реабилитация, медицинские показания и противопоказания к применению методов реабилитации
Рекомендуется охранительный режим пациентам после хирургического удаления новообразования в течение 10-14 и более дней после операции (в зависимости от локализации и объема вмешательства) [111].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики
Специфическая профилактика доброкачественных остео- и хондрогеных новообразований носа и ОНП отсутствует. При небольших бессимптомных остеомах ОНП рекомендуется придерживаться выжидательной тактики.
Учитывая вероятность рецидива и риск малигнизации некоторых из доброкачественных новообразований, после хирургического вмешательства рекомендуется динамическое наблюдение пациента, сроки которого определяются индивидуально и зависят от характера и локализации опухоли, объема и радикальности выполненного хирургического вмешательства – первое обследование с использованием КТ - через 3-6 мес. после операции, а в дальнейшем – через 1 год и более, в зависимости от конкретной клинической ситуации [111].
Уровень убедительности рекомендаций C (уровень достоверности доказательств 5)
6. Организация оказания медицинской помощи
Организация медицинской помощи осуществляется согласно алгоритму ведения пациента (приложение Б):
1) показанием для госпитализации является наличие у пациента доброкачественного остео- или хондрогенного новообразования носа и ОНП и отсутствие противопоказаний к плановому хирургическому лечению (удалению опухоли);
2) показаниями к выписке пациента из медицинской организации после хирургического вмешательства являются отсутствие осложнений и удовлетворительное общее состояние пациента.
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)
Прогноз зависит от гистологического строения, локализации и распространенности новообразования носа и ОНП.Учитывая сложность диагностики остео- и хондрогенных доброкачественных опухолей носа и ОНП, обусловленную, в частности, сравнительно длительным периодом бессимптомного течения новообразования и неспецифическим характером клинических проявлений, высокую вероятность ассоциации опухолей этой локализации с инфекционно-воспалительными заболеваниями ОНП, пациенты, с устойчивым, или прогрессирующим, на фоне проводимой терапии, воспалительным процессом в полости носа и ОНП, его односторонней локализацией, всегда должны рассматриваться с точки зрения наличия/исключения опухоли.
Радикальное удаление доброкачественной опухоли, как правило, приводит у полного устранения заболевания, однако из-за возможной склонности ряда таких новообразований к рецидивированию, а в некоторых случаях - вероятности малигнизации, необходимо динамическое наблюдение за пациентом.
С целью своевременной диагностики и лечения таких пациентов, их обследование должно включать КТ носа и ОНП и, в необходимых случаях, биопсию с последующим гистологическим исследованием ткани.
Janovic A, Antic S, Rakocevic Z, Djuric M. Paranasal sinus osteoma: is there any association with anatomical variations? Rhinology. 2013 Mar;51(1):54-60. doi: 10.4193/Rhino12.130.
Chaiyasate S, Baron I, Clement P. Analysis of paranasal sinus development and anatomi- cal variations: a CT genetic study in twins. Clin Otolaryngol. 2007; 32: 93–97.
Sudhoff H, Theegarten D, Luckhaupt H. Osteoma of the maxillary sinus. Laryngorhinootologie. 2001; 80: 275–277.
Hehar SS, Jones NS. Fronto-ethmoid osteoma: the place of surgery. J Laryngol Otol.1997; 111: 372–375.
Ringel MD, Schwindinger WF, Levine MA. Clinical implications of genetic defects in G proteins. The molecular basis of McCuneAlbright syndrome and Albright hereditary osteodystrophy. Medicine (Baltimore) 1996; 75(4):171–184.
Citardi MJ, Janjua T, Abrahams JJ, Sasaki CT. Orbitoethmoid aneurysmal bone cyst. Otolaryngol Head Neck Surg 1996;114(3):466–470.
Martinez V, Sissons HA. Aneurysmal bone cyst. A re- view of123 cases including primary lesions and those second- ary to other bone pathology. Cancer 1988; 61:2291–2304.
Winnepenninckx V, Debiec-Rychter M, Jorissen M, Bogaerts S, Sciot R. Aneurysmal bone cyst of the nose with 17p13 involvement. Virchows Arch. 2001 Nov;439(5):636-9.
Jordan RW, Koç T, Chapman AW, Taylor HP. Osteoid osteoma of the foot and ankle--A systematic review // Foot Ankle Surg. 2015 Dec;21(4):228-34. doi: 10.1016/j.fas.2015.04.005. Epub 2015 May 8.
Schick B, Steigerwald C, el Rahman el Tahan A, Draf W. The role of endonasal surgery in the management of frontoethmoidal osteomas. Rhinology 2001; 39 (2): 66-70.
Handousa AS. Nasal osteomata. J Laryngol Otol 1940; 55 (4): 197-211.
Mansour AM, Salti H, Uwaydat S, Dakroub R, Bashshour Z Ethmoid sinus osteoma presenting as epiphora and orbital cellulitis: case report and literature review. Surv Ophthalmol. 1999; 43(5):413-26.
Mesolella M, Galli V, Testa D. Inferior turbinate osteoma: a rare cause of nasal obstruction. Otolaryngol Head Neck Surg 2005; 133 (6): 989-91.
Yadav SP, Gulia JS, Hooda A, Khaowas AK. Giant osteoma of the middle turbinate: a case report. Ear Nose Throat J. 2013 Apr-May;92(4-5):E10-2.
Boffano P, Roccia F, Gallesio C, Garzaro M, Pecorari G. Nasal bone osteoma. J Craniofac Surg. 2013 Jul;24(4):1503-4.
Capodiferro S, Maiorano E, Giardina C, Lacaita MG, Lo Muzio L, Favia G. Osteoblastoma of the mandible: clinicopathologic study of four cases and literature review. Head Neck 2005;27(7):616–621.
Jones AC, Prihoda TJ, Kacher JE, Odingo NA, Freedman PD. Osteoblastoma of the maxilla and mandible: a report of 24 cases, review of the literature, and discussion of its relationship to osteoid osteoma of the jaws. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2006;102(5):639–650.
Lucas DR, Unni KK, McLeod RA, O"Connor MI, Sim FH. Osteoblastoma: clinicopathologic study of 306 cases. Hum Pathol. 1994 Feb; 25(2):117-34.
Bilkay U, Erdem O, Ozek C, et al. A rare location of benign osteoblastoma: review of the literature and report of a case. J Craniofac Surg 2004;15(2):222–225.
Young E, Dabrowski M, Brelsford K. Osteoblastoma of the nasal septum. J Laryngol Otol. 2011 Oct; 125(10):1062-6.
Tom LW, Lowry LD, Quinn-Bogard A. Benign osteoblastoma of the maxillary sinus. Otolaryngol Head Neck Surg 1980;88(4):397–402.
Kukwa W, Oziębło A, Oecińska A, Czarnecka AM, W łodarski K, Kukwa A. Aggressive osteoblastoma of the sphenoid bone. Oncol Lett 2010;1(2):367–371.
Sidani CA, Karam AR, Bruce JH, Sklar E. Osteoblastoma of the frontal sinuses presenting with headache and blurred vision: case report and review of the literature. J Radiol Case Rep 2010;4(6):1–7.
Park YK, Kim EJ, Kim SW. Osteoblastoma of the ethmoid sinus. Skeletal Radiol 2007;36(5):463–467.
Cikojević D, Colović Z, Lozić B, Klančnik M. Aggressive middle turbinate osteoblastoma with intracranial extension: a case report. J Med Case Rep. 2014 May 23;8:161.
Chang YK, Chen PR, Su B, Lee CL. Osteoblastoma of the inferior turbinate. Otolaryngol Head Neck Surg. 2011 Sep;145(3):517-8.
Rojas R, Palacios E, Kaplan J, Wong LK. Fibrous dysplasia of the frontal sinus. Ear Nose Throat J 2004;83(1):14–15.
Ferguson BJ. Fibrous dysplasia of the paranasal sinuses. Am J Otolaryngol 1994;15(3):227–230.
Wong G, Randhawa P, Stephens J, Saleh H. Fibrous dysplasia of the nasal bone: case reports and literature review. J Laryngol Otol. 2013 Nov;127(11):1152-4.
Ozcan KM, Akdogan O, Gedikli Y, Ozcan I, Dere H, Unal T. Fibrous dysplasia of inferior turbinate, middle turbinate, and frontal sinus. B-ENT. 2007;3:35–38.
Leithner A, Windhager R, Lang S ,et al. Aneurysmal bone cyst. A population based epidemioiogic study and literature review. Clin Orthop Relat Res 1999; 363:176-9.
Mehta D, Clifton N, McClelland L, Jones NS. Paediatric fibroosseous lesions of the nose and paranasal sinuses. Int J Pediatr Otorhinolaryngol 2006;70(2):193–199.
Fyrmpas G, Constantinidis J, Televantou D, Konstantinidis I, Daniilidis J. Primary aneurysmal bone cyst of the maxillary sinus in a child: case report and review of the literature. Eur Arch Otorhinolaryngol. 2006 Jul;263(7):695-8.
Simsek G, Saka C, Sonbay DN, Akin I, Koybasioglu F. Aneurysmal bone cyst in the middle turbinate: a case report. Ear Nose Throat J. 2013 Jun;92(6):E47.
Wang H, Sun X, Liu Q, Wang J, Wang D. Endoscopic resection of sinonasal ossifying fibroma: 31 cases report at an institution. Eur Arch Otorhinolaryngol. 2014 Nov;271(11):2975-82.
Johnson LC, Yousefi M, Vinh TN, Heffner DK, Hyams VJ, Hartman KS. Juvenile active ossifying fibroma. Its nature, dynamics and origin. Acta Otolaryngol Suppl 1991;488(Suppl):1–40.
Bertoni F, Unni KK, Beabout JW, Ebersold MJ. Giant cell tumor of the skull. Cancer 1992;70:1124–32.
Penfold CN, McCullagh P, Eveson JW, Ramsay A. Giant cell lesions complicating fibroosseous conditions of the jaws. Int J Oral Maxillofac Surg 1993;22(3):158–162.
Huang PH, Lee CC, Chang PY, Shih YH, Yen YS. Giant cell tumor of the sphenoid bone occurring during pregnancy: successful tumor extirpation via endoscopic transnasal transsphenoidal surgery. Clin Neurol Neurosurg. 2013 Feb;115(2):222-6.
Айвазян В.П., Айвазян А.В., Амбарцумян В.Г., Макарян В.А. Замещение пострезекционных дефектов при лечении доброкачественных костных опухолей кисти // Травма.- 2002.- 3(2).- С. 185-188.
Демичев Н.П., Бондаренко А.В. Диагностика и криохирургия хондром. Современные технологии диагностики, лечения и реабилитации повреждений и заболеваний опорно-двигательной системы / Материалы VII съезда травмат.-ортопедов Респ. Беларусь.- Минск, 2002.
Pongkripetch M., Sirikulchayanonta V. Analysis of bone tumors in Ramathibodi Hospital, Thailand during 1977-1986: study of 652 cases // J. Med. Assoc. Thai. – 1989.- 72(11).- Р. 621-628.
Chien C.Y., Tai C.F., Ho K.Y., Lee K.W., Kuo W.R., Wang L.F. Nasal septum chondroma: a case report // Kaohsiung J. Med. Sci. -2005.- 21(3).-142-145.
Sreedharan S., Kamath M.P., Hegde M.C., Sundar S., Lobo F.D., Raju P.K. Chondroma of the nasal bone: a case report // Ear Nose Throat J. -2006.- 85(1).- P.44-46.
Афзайеш Д., Свистушкин В.М., Мустафаев Д.М., Цагадаева С.Б. Опыт лечения больных доброкачественными опухолями полости носа и околоносовых пазух // Российская ринология.-2009.-2.-С. 52.
Matanda R., Kayembre M., Kalengayi R., Sabue M., Muyunga K. Histological varieties of benign tumors of the nasal cavities // Ann. Otolaryngol. Chir. Cervicofac. -1995.-112(1-2).- P. 69-72.
Одинец П.И. К казуистике хондром придаточных пазух носа // Вестн. оториноларингологии.-1951.-3.-С. 66-67.
Leroux-Robert J., Poncet P., de Brux, de Beaucham. Chondromatous tumors of the ethmoido-maxillary crest // Ann. Otolaryngol. Chir. Cervicofac. -1961.- 78.- P. 449-463.
Файзуллин М.Х. Рентгенодиагностика заболеваний и повреждений придаточных полостей носа / Медицина: М., 1969.-С.130-131.
Jaffe H., Lichtenstein L. Chondromyxoid fibroma of bone: a distinction benign tumor likely to be mistaken especially for chondrosarcoma. Arch Pathol 1948 45: 541-551.
Azorín D, Gil A, Sánchez-Aniceto G, Ballestín C, Martínez-Tello FJ. Chondromyxoid fibroma of the frontal sinus. Br J Oral Maxillofac Surg. 2003 Dec;41(6):418-20.
Karkuzhali P, Sethuraman C. Chondromyxoid fibroma of the parietal bone. Neuropathology. 2005;25:84–8.
Baujat B, Attal P, Racy E, et al. Chondromyxoid fibroma of the nasal bone with extension into the frontal and ethmoidal sinuses: report of one cases and a review of the literature. Am J Otolaryngol. 2001;22:150–3.2.
Veras EFT, Santamaria IB, Luna MA. Sinonasal chondromyxoid fibroma. Ann Diagn Pathol. 2009;13:41–6.
Bloem JL, Mulder JD. Chondroblastoma: a clinical and radiologicalstudy of 104 cases. Skeletal Radiol 1985;14:1–9.
Ishikawa E, Tsuboi K, Onizawa K, Hara A, Kusakari J, Noguchi M, Nose T. Chondroblastoma of the temporal base with high mitotic activity. Neurol Med Chir (Tokyo). 2002 Nov;42(11):516-20.
Brecher ME, Simon MA. Chondroblastoma: An immunohistochemical study. Human Pathology 1988 19: 1043-1047.
al-Sader MH, Tait R, Leader M. Chondroblastoma - an unusual site in a young patient. J Laryngol Otol. 1996 Jul;110(7):696-9.
Bertoni F, Unni KK, Beabout JW, Harner SG, Dahlin DC (1987) Chondroblastoma of the maxilla. A case reportand review of chondroblastomas in cranial bones. Br J Oral Surg 18 : 150.
Martinez-Madrigal F, Vanel D, Luboinski B, et al. Case Report 670: chondroblastoma maxillary sinus. Skeletal Radiol 1991;20:299 –301.
Burgin SJ1, Porter RG, Mehrota S, Welch KC. Chondroblastoma of the sphenoid sinus. Otolaryngol Head Neck Surg. 2010 Oct;143(4):591-2.
Fu YS, Perzin KH. Nonepithelial tumors of the nasal cavity, paranasal sinuses, and nasopharynx. A clinicopathologic study. II. Osseous and fibroosseous lesions, including osteoma, fibrous dysplasia, ossifying fibroma, osteoblastoma, giant cell tumor, and osteosarcoma. Cancer 1974;33(5):1289–1305.
Enneking WF. A system of staging musculoskeletal neoplasms. Clin Orthop Relat Res. 1986 Mar; (204):9-24.
Tsai TL, Ho CY, Guo YC, Chen W, Lin CZ. Fibrous dysplasia of the ethmoid sinus. J Chin Med Assoc 2003;66(2):131–133.
Earwaker J. Paranasal sinus osteomas: a review of 46 cases. Skeletal Radiol 1993;22(6):417–423.
Pons Y, Blancal JP, Vérillaud B, Sauvaget E, Ukkola-Pons E, Kania R, Herman P. Ethmoid sinus osteoma: diagnosis and management. Head Neck. 2013 Feb;35(2):201-4.
Shetty D, Jayade BV, Joshi SK, Gopalkrishnan K. Accuracy of palpation, ultrasonography, and computed tomography in the evaluation of metastatic cervical lymph nodes in head and neck cancer // Indian J Dent. 2015 Jul-Sep;6(3):121-4. doi: 10.4103/0975-962X.163032.].
Schaefer IM, Hornick JL. Diagnostic Immunohistochemistry for Soft Tissue and Bone Tumors: An Update // Adv Anat Pathol. 2018 Nov;25(6):400-412. doi: 10.1097/PAP.0000000000000204
Whyte A, Boeddinghaus R. // Clin Radiol. 2020 Sep;75(9):688-704. doi: 10.1016/j.crad.2019.07.027. Epub 2019 Sep 9
Min HJ, Mun SK, Lee SY, Kim KS. The Possible Role of Endoscopy in Diagnosis of Benign Tumors of the Nasal Cavity //J Craniofac Surg. 2017 Jun;28(4):973-975. doi: 10.1097/SCS.0000000000003480.PMID: 28169906
Whyte A, Boeddinghaus R. // Clin Radiol. 2020 Sep;75(9):688-704. doi: 10.1016/j.crad.2019.07.027. Epub 2019 Sep 9
Chiu AG, Schipor I, Cohen NA, Kennedy DW, Palmer JN. Surgical decisions in the management of frontal sinus osteomas. Am J Rhinol. 2005 Mar-Apr;19(2):191-7.
Seiberling K, Floreani S, Robinson S, et al. Endoscopic management of frontal sinus osteomas revisited. Am J Rhinol Allergy 2009;23(3):331–6.
Ledderose GJ, Betz CS, Stelter K, Leunig A. Surgical management of osteomas of the frontal recess and sinus: extending the limits of the endoscopic approach. Eur Arch Otorhinolaryngol. 2011 Apr;268(4):525-32.
Zouloumis L, Lazaridis N, Maria P, et al. Osteoma of the ethmoidal sinus: a rare case of recurrence. Br J Oral Maxillofac Surg 2005;43(6):520–2.
Smith ME, Calcaterra TC. Frontal sinus osteoma. Ann Otol Rhinol Laryngol 1989;98(11):896–900.
Badran KW, Suh JD, Namiri N, Wrobel B, Ference EH. Pediatric Benign Paranasal Sinus Osteoneogenic Tumors: A Case Series and Systematic Review of Outcomes, Techniques, and a Multiportal Approach // Am J Rhinol Allergy. 2018.- 32(6). – 465 - 472. doi: 10.1177/1945892418793475. Epub 2018 Aug 2).
Clutter DJ, Leopold DA, Gould LV. Benign osteoblastoma. Report of a case and review of the literature. Arch Otolaryngol 1984;110(5):334–336.
Fu YS, Perzin KH. Non epithelial tumors of the nasal cavity, paranasal sinuses, and nasopharynx. A clinicopathologic study. II. Osseous and fibroosseous lesions, including osteoma, fibrous dysplasia, ossifying fibroma, osteoblastoma, giant cell tumor, and osteosarcoma. Cancer 1974;33(5):1289–1305.
Zacharin M, O ′Sullivan M. Intravenous pamidronate treatment of polyostotic fibrous dysplasia associated with the McCune Albright syndrome. J Pediatr 2000; 137(3):403–409.
Sharifi G, Jalessi M, Sarvghadi F, Farhadi M.Gigantism treated by pure endoscopic endonasal approach in a case of McCune-Albright syndrome with sphenoid fibrous dysplasia: a case report. J Neurol Surg A Cent Eur Neurosurg. 2013 Dec;74 Suppl 1:e140-4.
Lee YH, Hwang K. Decortication of fibrous dysplasia of the maxillary sinus. J Craniofac Surg. 2011 Jan;22(1):139-41.
Segall L, Cohen-Kerem R, Ngan BY, Forte V. Aneurysmal bone cysts of the head and neck in pediatric patients: a case series. Int J Pediatr Otorhinolaryngol 2008;72(7):977–983.
Matt BH. Aneurysmal bone cyst of the maxilla: case report and review of the literature. Int J Pediatr Otorhinolaryngol 1993; 25:217–226.
Leithner A, Windhager R, Lang S ,et al. Aneurysmal bone cyst. A population based epidemioiogic study and literature review. Clin Orthop Relat Res 1999; 363:176-9.
Guilemany JM, Alobid I, Blanch JL, Ballesteros F, Alós L, Mullol J. Orbitoethmoid aneurysmal bone cyst. Case report and literature review. Rhinology. 2004 Sep;42(3):164-6.
Wang H, Sun X, Liu Q, Wang J, Wang D. Endoscopic resection of sinonasal ossifying fibroma: 31 cases report at an institution. Eur Arch Otorhinolaryngol. 2014 Nov;271(11):2975-82
Howard DJ, Lund VJ, Wei WI. Craniofacial resection for tumors of the nasal cavity and paranasal sinuses: a 25year experience. Head Neck 2006;28(10):867–873.
Bertoni F, Unni KK, Beabout JW, Ebersold MJ. Giant cell tumor of the skull. Cancer 1992; 70:1124–32.
Schwartz LH, Okunieff PG, Rosenberg A, Suit HD. Radiation therapy in the treatment of difficult giant cell tumors. International Journal of Radiation Oncology, Biology, Physics 1989;17:1085–8.
de Lange J, Rosenberg AJ, van den Akker HP, Koole R, Wirds JJ, van den Berg H. Treatment of central giant cell granuloma of the jaw with calcitonin. Int J Oral Maxillofac Surg 1999;28(5):372–376.
Chien C.Y., Tai C.F., Ho K.Y., Lee K.W., Kuo W.R., Wang L.F. Nasal septum chondroma: a case report // Kaohsiung J. Med. Sci. -2005.- 21(3).-142-145.
Sreedharan S., Kamath M.P., Hegde M.C., Sundar S., Lobo F.D., Raju P.K. Chondroma of the nasal bone: a case report // Ear Nose Throat J. -2006.- 85(1).- P.44-46
Zillmer D, Dorfman H. Chondromyxoid fibroma of bone: 36 cases with clinicopathologic correlation. Hum Pathol 1989 20: 952-964.
Schajowicz F, Gallardo H. Chondromyxoid fibroma (fibromyxoid chondroma) of bone: a clinico-pathologic study of 32 cases. Journal of Bone and Joint Surgery. 197153: 198-216.
McClurg SW, Leon M, Teknos TN, Iwenofu OH. Chondromyxoid fibroma of the nasal septum: case report and review of literature.Head Neck. 2013 Jan;35(1):E1-5.
Dahlin DC, Ivins JC. Benign chondroblastoma: a study of 125 cases. Cancer 1972;30:401–13.
Lund VJ, Clarke PM, Swift AC, McGarry GW, Kerawala C, Carnell D. Nose and paranasal sinus tumours: United Kingdom National Multidisciplinary Guidelines. J Laryngol Otol. 2016 May;130(S2):S111-S118. doi: 10.1017/S0022215116000530. PMID: 27841122; PMCID: PMC4873911.
Ali, M., Nabil, M., Safa, N. et al. Diagnosis and management of benign tumors of nasal and paranasal cavities: 31 cases. Egypt J Otolaryngol 31, 4–9 (2015).
Shirazi N, Bist SS, Selvi TN, Harsh M. Spectrum of Sinonasal Tumors: A 10-year Experience at a Tertiary Care Hospital in North India. Oman Med J. 2015 Nov;30(6):435-40. doi: 10.5001/omj.2015.86. PMID: 26674709; PMCID: PMC4678446.
Sidani CA, Karam AR, Bruce JH, Sklar E. Osteoblastoma of the frontal sinuses presenting with headache and blurred vision: case report and review of the literature. J Radiol Case Rep. 2010;4(6):1-7. doi: 10.3941/jrcr.v4i6.387. Epub 2010 Jun 1. PMID: 22470734; PMCID: PMC3303412.
Spencer T, Pan KS, Collins MT, Boyce AM. The Clinical Spectrum of McCune-Albright Syndrome and Its Management. Horm Res Paediatr. 2019;92(6):347-356. doi: 10.1159/000504802. Epub 2019 Dec 19. PMID: 31865341; PMCID: PMC7302983.
Lee JS, FitzGibbon EJ, Chen YR, Kim HJ, Lustig LR, Akintoye SO, Collins MT, Kaban LB. Clinical guidelines for the management of craniofacial fibrous dysplasia. Orphanet J Rare Dis. 2012 May 24;7 Suppl 1(Suppl 1):S2. doi: 10.1186/1750-1172-7-S1-S2. Epub 2012 May 24. PMID: 22640797; PMCID: PMC3359960.
Sun ZJ, Sun HL, Yang RL, Zwahlen RA, Zhao YF. Aneurysmal bone cysts of the jaws. Int J Surg Pathol. 2009 Aug;17(4):311-22. doi: 10.1177/1066896909332115. Epub 2009 Feb 19. PMID: 19233862.
Behal SV. Evolution of an aneurysmal bone cyst: a case report. J Oral Sci. 2011 Dec;53(4):529-32. doi: 10.2334/josnusd.53.529. PMID: 22167041.
Capote-Moreno A, Acero J, García-Recuero I, Ruiz J, Serrano R, de Paz V. Giant aneurysmal bone cyst of the mandible with unusual presentation. Med Oral Patol Oral Cir Bucal. 2009 Mar 1;14(3):E137-40. PMID: 19242394.
Bennett CJ Jr, Marcus RB Jr, Million RR, Enneking WF. Radiation therapy for giant cell tumor of bone. Int J Radiat Oncol Biol Phys. 1993 May 20;26(2):299-304. doi: 10.1016/0360-3016(93)90210-m. PMID: 8491687.
El-Kouri N, Elghouche A, Chen S, Shipchandler T, Ting J. Sinonasal Chondromyxoid Fibroma: Case Report and Literature Review. Cureus. 2019 Oct 5;11(10):e5841. doi: 10.7759/cureus.5841. PMID: 31754576; PMCID: PMC6830535.
Thomas B, Black C, Maddox T, Venkatraman G. Chondromyxoid fibroma of the nasal cavity and palate. Ear Nose Throat J. 2011 Oct;90(10):E17-9. doi: 10.1177/014556131109001020. PMID: 22033966.
Jaswal A, Jana AK, Sikder B, Jana U, Nandi TK. Chondrosarcoma of nose and paranasal sinus - a rare presentation. Indian J Otolaryngol Head Neck Surg. 2008 Sep;60(3):284-6. doi: 10.1007/s12070-008-0095-9. Epub 2008 Oct 22. PMID: 23120565; PMCID: PMC3450645.
Lund VJ, Clarke PM, Swift AC, McGarry GW, Kerawala C, Carnell D. Nose and paranasal sinus tumours: United Kingdom National Multidisciplinary Guidelines. J Laryngol Otol. 2016 May;130(S2):S111-S118. doi: 10.1017/S0022215116000530. PMID: 27841122; PMCID: PMC4873911.
Galzignato P. et al. Aneurysmal bone cyst of the nasal bone: case report //Minerva Stomatologica. – 2013. – Т. 62. – №. 8 Suppl 1. – С. 65-70.
Клименко К. Э. и др. Современные хирургические подходы при остеомах фронтоэтмоидальной области. Обзор литературы и собственный опыт //Медицинский совет. – 2015. – №. 3. – С. 65-71.
Bhadada S. K. et al. Fibrous dysplasia & McCune-Albright syndrome: An experience from a tertiary care centre in north India //The Indian journal of medical research. – 2011. – Т. 133. – №. 5. – С. 504.
Galzignato P. et al. Aneurysmal bone cyst of the nasal bone: case report //Minerva Stomatologica. – 2013. – Т. 62. – №. 8 Suppl 1. – С. 65-70.
Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Крюков А.И., д.м.н., профессор, является членом профессиональной ассоциации;
Носуля Е.В., д.м.н., профессор, является членом профессиональной ассоциации;
Ким И.А., д.м.н., является членом профессиональной ассоциации;
Пискунов И.С., д.м.н., профессор, не является членом профессиональной ассоциации;
Зеликович Е.И., д.м.н., профессор, не является членом профессиональной ассоциации.
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Методология разработки клинических рекомендаций основана на всестороннем анализе актуального состояния проблемы, изучения данных литературы, нормативных правовых актов с последующим обсуждением в профессиональной среде и внесении изменений по результатам резолюций конференций и национальных конгрессов в случае их утверждения в Министерстве здравоохранения.В клинических рекомендациях обобщен опыт авторов по диагностике и лечению больных с доброкачественными остеогенными и хондрогенными опухолями носа и околоносовых пазух.
Клинические рекомендации содержат сведения, необходимые для диагностики, дифференциальной диагностики, выбора метода лечения больных с доброкачественными остеогенными и хондрогенными опухолями носа и ОНП.
Методы, использованные для сбора/селекции доказательств:
· поиск в электронных базах данных.
· доказательной базой для рекомендаций являются публикации в Cochrane Database Syst. Rev., а также базы данных EMBASE и MEDLINE. Глубина поиска составляла 10 лет.
Методы, использованные для оценки качества и силы доказательств:
· консенсус экспертов;
· оценка значимости в соответствии с рейтинговой схемой.
Целевая аудитория клинических рекомендаций:
1. врачи- оториноларингологи.
2. студенты медицинских ВУЗов, ординаторы, аспиранты.
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию – не реже чем один раз в три года, а также - при появлении новых доказанных данных по вопросам диагностики, лечения, профилактики остео- и хондрогенных доброкачественных опухолей носа и ОНП и реабилитации пациентов с этими заболеваниями, наличии обоснованных дополнений/замечаний к ранее утверждённым клинических рекомендаций - но не чаще 1 раза в 6 месяцев.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
Данные клинические рекомендации разработаны с учетом следующих нормативно-правовых документов:Федеральный закон от 21.11.2011 N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»
Приказ Минздрава России от 12.11.2012 N 905н «Об утверждении порядка оказания медицинской помощи населению по профилю «оториноларингология»
Приказ Минздрава России от 19.02.2021 N 116н «Об утверждении Порядка оказания медицинской помощи взрослому населению при онкологических заболеваниях»
Приказ Минздрава России от 28.02.2019 N 103н «Об утверждении порядка и сроков разработки клинических рекомендаций, их пересмотра, типовой формы клинических рекомендаций и требований к их структуре, составу и научной обоснованности включаемой в клинические рекомендации информации»
Приказ Минздрава России от 13.10.2017 N 804н «Об утверждении номенклатуры медицинских услуг»
Приложение Б. Алгоритмы действий врача
Приложение В. Информация для пациента
Доброкачественные опухоли носа и околоносовых пазух характеризуются медленным ростом и, по мере увеличения размеров, могут оказывать давление на прилегающие стенки носа и околоносовых пазух, глазницы, вызывая, в отдельных случаях, их разрушение. Одной из частых жалоб при опухоли носа и околоносовых пазух является головная боль, а также - прогрессирующее затруднение носового дыхания, а в дальнейшем – возникновение вторичного синусита.При распространении опухоли за пределы носа и околоносовых пазух может возникать деформация носо-лицевой области, двоение в глазах, снижение зрения, в некоторых случаях – развитие менингита и других осложнений.
Лечение доброкачественных опухолей носа и околоносовых пазух – хирургическое. Учитывая вероятность рецидива опухоли, в послеоперационном периоде необходимо диспансерное наблюдение, длительность которого определяет врач.
Приложение Г1-Г4. Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях
Отсутствуют.
Теги: опухоли
234567 Начало активности (дата): 18.04.2023 11:39:00
234567 Кем создан (ID): 989
234567 Ключевые слова: опухоли, околоносове пазухи, анализ, диагностика, хирургическое лечение
12354567899
Похожие статьи
Переломы проксимального отдела бедренной костиРоссийские ученые предложили новый подход для ранней диагностики рака
Рентген на дому 8 495 22 555 6 8
Радиационная гигиена. Л. А. Ильин, В. Ф. Кириллов, И. П. Коренков. Глава 14
Радиационная гигиена. Л. А. Ильин, В. Ф. Кириллов, И. П. Коренков. Глава 7



