 22.01.2022
22.01.2022
Баллонная кифопластика в хирургическом лечении агрессивных гемангиом позвоночника (обзор литературы)
Агрессивные гемангиомы позвоночника встречаются у 10–11,5 % трудоспособного населения, что определяет социальную значимость заболевания
ВВЕДЕНИЕ
Гемангиома позвоночника (ГП) выявляется у 10 % взрослого населения преимущественно в возрасте от 30 до 60 лет [1]. Следует отметить, что 90 % всех гемангиом представляют собой мальформации или телеангиоэктазии, возникающие в результате адипозной редукции ткани красного костного мозга, а 10 % гемангиом - собственно сосудистые новообразования [2]. Гистологически ГП состоят из множества тонкостенных сосудов, окруженных жировыми скоплениями и проникающими в костномозговую полость между трабекулами [3]. Множественные ГП обнаруживаются у 10-34 % больных, причем частота их выявления увеличивается с возрастом [4]. Гормональные нарушения, беременность и травмы могут ускорять рост гемангиом [5, 6].
В 55-90 % случаев основным, а порой и единственным симптомом заболевания, является локальный болевой синдром [2]. Ведущими методами диагностики ГП считаются компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) [6, 7]. Следует отметить, что клинически значимые агрессивные ГП встречаются в 0,9-4 % случаев [8].
На сегодняшний день существует несколько критериев, представленных различными авторскими коллективами, включающих от 6 до 10 признаков агрессивности гемангиом, согласно которым устанавливается диагноз «агрессивная гемангиома» [2]. Самыми известными в зарубежной литературе являются критерии, предложенные Laredo J. et al. (1986) [9] и Deramond Н. et al. (2002) [10]. Согласно предложению Кравцова М. Н. и соавт. (2012), агрессивность гемангиомы устанавливается при помощи «Балльной шкалы оценки агрессивности гемангиом позвонков», включающей 9 радиологических и клинических критериев, с присвоением им определенных баллов (от 1 до 5) [11].
Агрессивной следует считать гемангиому при сумме весовых значений признаков, равной 5 баллам и более [11]. Агрессивные ГП в 1 % случаев сопровождаются интраканальным ростом, что приводит к формированию стеноза позвоночного канала и сужению межпозвонковых отверстий, а в итоге, к постепенному нарастанию неврологической симптоматики (радикулярный синдром, парастезии, проводниковые чувствительные расстройства, развитие парезов и параличей) [2, 12, 13]. По мере роста гемангиомы обычно происходит и процесс постепенной перестройки костной ткани тела позвонка, что в дальнейшем нередко способствует его патологическому перелому [14, 15, 16].
В настоящее время одной из «приоритетных» методик лечения агрессивных ГП является пункционная вертебропластика (ПВ) [17], основной задачей которой является восстановление опороспособности пораженного позвонка и достижение анальгетического эффекта [18]. Осложнения ПВ возникают в пределах от 0,5 до 76 % случаев [19], из них клинически значимые - в 2,5 % случаев [20]. Наиболее частые (40-87,5 % случаев) осложнения связаны с миграцией полиметилметакрилата за пределы тела позвонка [21, 22], что может привести к возникновению неврологических нарушений [23]. Lotfinia I. et al. (2010) провели анализ результатов ПВ, который, помимо прочих осложнений, в 23,3 % случаев выявил миграцию полиметилметакрилата в межпозвонковые диски, у 20 % прооперированных - фораминальную и эпидуральную миграцию полимера, а у 6,7 % - экстравертебральное распространение по сегментарным сосудам [24]. Климов В.С. и соавт. (2018), описывая результаты хирургического лечения агрессивных ГП с использованием ПВ, также указывают на осложнения, обусловленные миграцией костного цемента за пределы тела позвонка [23]. При наличии остеопороза миграция костного цемента в межпозвонковый диск может привести даже к компрессионному перелому тела смежного позвонка [25, 26].
С целью снижения риска миграции полиметилметакрилата при выполнении ПВ используются различные методы аугментации пораженного позвонка. В частности, этапное введение и использование полимера наиболее вязкой консистенции, позиционирование пункционной иглы с максимальной конвергенцией к передним отделам тела пораженного позвонка, а также введение костного цемента под минимальным давлением [27, 28]. Несмотря на это, риск экстравертебрального выхода костного цемента остается высоким и составляет от 2 до 11 % случаев [21].
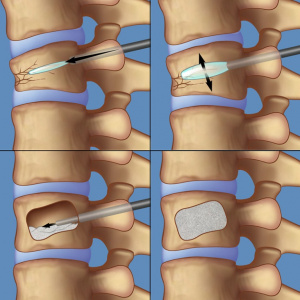
По информации из зарубежных источников баллонная кифопластика (БК) также нашла свое применение в лечении ГП [29]. Изначально метод БК был разработан в 1998 г. для лечения компрессионных переломов тел позвонков на фоне остеопороза [30]. Основное отличие БК от ПВ заключается в предварительном введении по пункционной игле в тело поврежденного позвонка специального баллона [31]. БК способствует восстановлению высоты тела пораженного позвонка при принудительном «расправлении» баллона и снижает риск экстравертебрального истечения костного композита за счет уплотнения костной ткани по периферии от него [32]. Несмотря на имеющиеся сообщения об использовании методики БК при лечении агрессивных ГП [29, 33-35], нам не удалось обнаружить масштабного клинического исследования по ее применению на большой когорте пациентов. В основном в статьях представлены клинические случаи, а в отечественной литературе существуют лишь единичные упоминания о применении данной методики при хирургическом лечении агрессивных ГП [36-38].
Цель исследования - провести анализ литературы и обобщить сведения, касающиеся применения БК при лечении агрессивных ГП.
МАТЕРИАЛЫ И МЕТОДЫ
Был проведён поиск научных публикаций за последние десять лет в электронных базах данных PubMed и GoogleScholar на английском и русском языках по ключевым словам «гемангиома позвоночника», «пункционная вертебропластика», «осложнения», «баллонная кифопластика», «spinal hemangioma», «percutaneous vertebroplasty», «complications», «balloon kyphoplasty». В случае необходимости были добавлены более ранние работы, раскрывающие важные аспекты изучаемого вопроса.
РЕЗУЛЬТАТЫ
Впервые в литературе применение БК при лечении агрессивных ГП было описано Noez S. et al. (2006) [39] и Atalay B. et al. (2006) [40].
Hadjipavlou A. et al. (2007) проспективно изучили данные 6 пациентов, которым провели в общей сложности 8 хирургических вмешательств на грудных и поясничных позвонках [29].
Средний период наблюдения составил 22,3 месяца. Показанием к оперативному вмешательству послужил выраженный болевой синдром. По данным КТ у всех пациентов было диагностировано тотальное поражение тел позвонков, в некоторых случаях с дефектами кортикального слоя. По мнению этих авторов, преимуществом БК является снижение риска экстравертебрального истечения костного композита через дефекты кортикального слоя. Наблюдение одного из пациентов, которому была выполнена правосторонняя БК, показало, что через полгода боли возобновились, и они были связаны с ростом гемангиомы в левой половине тела прооперированного позвонка. В связи с этим больному была выполнена повторная БК из транспедикулярного левостороннего доступа. Авторы сделали вывод о целесообразности полной аугментации гемангиомы полиметилметакрилатом с помощью двухпортальной БК [29].
Применение БК при локализации гемангиомы в шейном отделе позвоночника было впервые описано Zapalowicz K. et al. (2008), которые сообщили о положительном результате ее использования при лечении гемангиомы С7 позвонка у пациентки 49 лет [33]. По данным КТ-исследования было выявлено истончение задней кортикальной стенки тела С7 позвонка, что, по их мнению, являлось противопоказанием для использования ПВ, так как в данном случае это могло привести к выходу композита в позвоночный канал. В связи с чем, авторами была выполнена БК из переднелатерального доступа. Послеоперационное КТ-исследование подтвердило отсутствие экстравертебральной миграции полиметилметакрила, а контрольный осмотр через 6 и 12 месяцев - отсутствие рецидивного роста гемангиомы. По мнению авторов, введение под низким давлением высоковязкого акрилового цемента в полость, образованную принудительно расправленным баллоном, уменьшает риск экстравертебральной экструзии цемента за счет того, что композит идет по пути наименьшего сопротивления в сформированную «альтернативную» полость [33].
Jones J.O. et al. (2009) сообщили о двух случаях успешного лечения агрессивных ГП с использованием БК [41]. В первом случае речь шла о 38-летнем мужчине со стойким болевым синдромом (8/10 по шкале ВАШ) при наличии агрессивной гемангиомы L5 позвонка, занимавшей до 60 % объема его тела. Под местной анестезией больному выполнили билатеральную БК. Осложнений в послеоперационном периоде не наблюдалось. Во втором клиническом случае представлена 75-летняя пациентка, страдающая ярко выраженным болевым синдромом (10/10 по шкале ВАШ). При обследовании был диагностирован патологический перелом тела Th12 позвонка на фоне агрессивной гемангиомы.
Пациентке была выполнена БК. Интраоперационного выхода композита за пределы тела позвонка не наблюдалось. В последующем был констатирован полный регресс болевого синдрома. По результатам наблюдений за прооперированными больными авторы пришли к выводу, что БК снижает риск экстравертебральной миграции костного цемента по сравнению с ПВ за счет формирования «альтернативной» внутренней полости в теле пораженного позвонка, тем самым подтвердив мнение, высказанное Hadjipavlou A. et al. (2007) и Zapalowicz K. et al. (2008). Второй вывод, сделанный авторами, связан с целесообразностью использования БК в лечении агрессивных ГП, осложнившихся патологическим переломом тела пораженного позвонка, с целью восстановления его высоты и опороспособности, что исключает необходимость применения транспедикулярной фиксации металлоконструкциями [41].
Moore J.M. еt al. (2012) представили 2 случая успешного использования БК в сочетании с транспедикулярной фиксацией при лечении осложненных агрессивных ГП [34]. В первом случае наблюдался нестабильный патологический перелом тела Th12 позвонка на фоне гемангиомы, во втором - прогрессирующая компрессия спинного мозга мягкотканным компонентом опухоли на уровне Th6 позвонка с наличием неврологического дефицита. Причем, во втором случае была проведена спинальная ангиограмма с эмболизацией кровеносных сосудов, питающих гемангиому, а также ламинэктомия. В обоих случаях осложнений в послеоперационном периоде не выявлено. Авторы сообщают о том, что применение БК не только стабилизирует тело позвонка, но и имеет дополнительный эффект воздействия на опухоль при «застывании» цемента путем генерируемой экзотермической реакции, что также наблюдается и при использовании ПВ. Сочетание БК с транспедикулярной фиксацией снижает риск развития постламинэктомического кифоза, в связи с чем авторы рекомендуют использовать БК, когда задние элементы позвонка дестабилизированы после декомпрессивной ламинэктомии [34].
Подтверждением вышесказанного может служить наблюдение Armaganian G. et al. (2013), представивших результат лечения патологического перелома тела L1 позвонка на фоне поражения гемангиомой в результате высокоэнергетической травмы у пациента 39 лет [14]. По данным КТ был диагностирован нестабильный взрывной перелом тела исследуемого позвонка. Для предотвращения формирования патологического сегментарного кифоза на уровне поражения и восстановления опороспособности тела позвонка пациенту была выполнена транспедикулярная фиксация и БК тела позвонка из двустороннего транспедикулярного доступа с предварительной эмболизацией сосудистого русла опухоли.
Применение данной схемы лечения, по мнению авторов, способствует не только регрессу болевого синдрома, но и скорейшей активизации больного. Авторы делают акцент на то, что для снижения риска экстравертебральной миграции костного цемента при дефектах кортикального слоя объем вводимого полиметилметакрилата не должен превышать объемов полностью расправленных баллонов, используемых при БК [14].
Syrimpeis V. et al. (2014) также сообщают об эффективном лечении осложненной ГП у 73-летней пациентки, у которой была диагностирована тотальная агрессивная гемангиома тела L3 позвонка с мягкотканным эпидуральным компонентом [42]. Пациентке выполнена правосторонняя гемиламинэктомия с декомпрессией нервного корешка, БК и сегментарная стабилизация на уровне L2-L4. Послеоперационный период протекал без осложнений. Авторы считают, что сочетание задней декомпрессии, аугментации позвонка методом БК с последующей задней фиксацией у пациентов с неврологическим дефицитом сводит к минимуму дальнейшее развитие симптоматики и позволяет проводить раннюю реабилитацию [42]. Применение комбинированного хирургического лечения осложненных агрессивных ГП нашло отражение и в работе Yu B. et al. (2014) [43].
Sedeno B. et al. (2017) описывают клинический случай впервые примененного комбинированного лечения (интраоперационная лучевая терапия в сочетании с БК) осложненной агрессивной гемангиомы тела Th5 позвонка, выявленной у пациента 56 лет [44]. У больного наблюдался интенсивный болевой синдром, нестабильность походки и снижение чувствительности в нижних конечностях. На КТ было выявлено тотальное поражение тела Th5 позвонка агрессивной гемангиомой, осложненной интраканальным ростом (сужение просвета позвоночного канала мягкотканным компонентом до 50 %). Выполнена интраоперационная лучевая терапия с дозой облучения 30 гр., далее произведена БК.
Интраоперационных осложнений не было, а через сутки после операции отмечен полный регресс болевого синдрома. Послеоперационные КТ и МРТ исследования подтвердили уменьшение в объеме эпидурального мягкотканного компонента и не выявили никаких цемент-ассоциированных осложнений.
Авторы уверены, что БК в сочетании с интраоперационной лучевой терапией можно считать новой методикой лечения осложненных агрессивных ГП с использованием однофракционной лучевой терапии, выполняемой в сочетании с БК. Этот комбинированный подход, по их мнению, является привлекательной альтернативой лечения данной группы пациентов, позволяющей исключить применение более агрессивных хирургических методик, таких как ламинэктомия и последующая транспедикулярная стабилизация [44].
Giorge P. et al. (2020) была предложена оригинальная методика проведения БК с одновременным выполнением предоперационной эмболизации патологического сосудистого русла опухоли [35]. Авторы представили клинический случай лечения тотальной агрессивной гемангиомы тела L5 позвонка у 58-летнего мужчины с интенсивным болевым синдромом. КТ и МРТ-исследование выявили обширное остеолитическое поражение тела и левой ножки L5 позвонка с интрузией в позвоночный канал.
Пациенту была выполнена селективная эмболизация (в общий ствол питающей опухоль артерии ввели частицы поливинилового спирта) в сочетании с транспедикулярной бипортальной БК. Авторами был предложен так называемый метод «яичной скорлупы» для минимизации риска утечки цемента через дефекты задней кортикальной стенки тела позвонка. Для этого вначале в тело позвонка вводили небольшое количество полиметилметакрилата, а затем медленно «надували» баллоны, чтобы «прижать» цемент к стенкам полости с целью аугментации дефектов кортикального слоя. Когда «цементная скорлупа» затвердевала, баллоны удалялись, а оставшийся костный композит вводился по стандартной методике, используемой при вертебропластике. Интраоперационных осложнений не выявлено. На послеоперационных КТ-снимках - тотальное заполнение остеолитического дефекта L5 позвонка. При наблюдении больного в течение 5 лет не зарегистрировано рентгенологических или клинических признаков рецидива заболевания.
Авторы пришли к заключению, что эмболизация с такой последующей этапной аугментацией позвонка может считаться безопасной и эффективной малоинвазивной процедурой, особенно при наличии дефекта кортикальной пластинки тела пораженного позвонка [35].
ОБСУЖДЕНИЕ
ПВ в настоящее время является самым распространенным методом лечения агрессивных ГП. Достаточно широкое распространение метода помимо положительных сторон повлекло за собой интра- и послеоперационные осложнения [23], наиболее частое из которых связанно с миграцией цемента за пределы тела позвонка через дефекты его кортикального слоя [24]. Учитывая потенциальную возможность данных осложнений при оперативном лечении агрессивных ГП, особенно с наличием дефекта кортикальной пластинки тела пораженного позвонка, предложено применять БК [35]. Использование БК уменьшает риск выхода полиметилметакрилата за счет того, что композит идет по пути наименьшего сопротивления в уже сформированную «альтернативную» полость в теле пораженного позвонка [33]. Таким образом, при исходно одинаковой патологии была выявлена эффективность применения методики БК в лечении больных с агрессивными ГП в сравнении с ПВ как в плане купирования болевого синдрома и восстановления опороспособности позвонка, так и в плане отсутствия эпизодов экстравертебрального выхода костного композита.
Однако отдельно следует отметить, что, несмотря на эффективность БК при лечении ГП, данная методика, по нашему мнению, имеет ряд ограничений при проведении операции, зависящих от уровня выполнения кифопластики и особенностей анатомии позвонков. В какой-то мере ограничением методики можно считать возможность ее применения, в основном, в лечении гемангиом нижнегрудного и поясничного отделов позвоночника, что в первую очередь связано с необходимостью при выполнении БК создания большого диаметра штифт-канала (5-6 мм) в ножках позвонка, через который вводится баллон. «Тонкие» ножки пораженного позвонка затрудняют выполнение данной манипуляции, осложнением которой может стать их травматиза-ция (перелом). В таких случаях предпочтение следует отдавать ПВ с использованием цемента более высокой вязкости и с достаточным «рабочим» временем для снижения риска экстравертебральной миграции.
ЗАКЛЮЧЕНИЕ
Таким образом, анализируя данные литературы по использованию БК при агрессивных ГП, можно заключить, что БК может являться методом выбора при хирургическом лечении гемангиом с высоким риском миграции костного цемента [33, 35, 41]. Кроме того, БК может эффективно применяться в комплексе с другими методиками лечения агрессивных ГП [14, 34, 43, 44]. В настоящее время не существует общепринятых критериев и показаний для применения БК в лечении агрессивных ГП, в связи с чем многие вопросы по ее использованию дискутабельны и нуждаются в дальнейшем изучении.
СПИСОК ИСТОЧНИКОВ
1. Primary vertebral tumors: a review of epidemiologic, histological, and imaging findings, Part I: benign tumors / A.E. Ropper, K.S. Cahill, J.W. Hanna, E.F. McCarthy, Z.L. Gokaslan, J.H. Chi // Neurosurgery. 2011. Vol. 69, No 6. P. 1171-1180. DOI: 10.1227/NEU.0b013e31822b8107.
2. Диагностика и лечение агрессивных гемангиом позвонков: Клинические рекомендации / авт. коллектив: М.Н. Кравцов, В.А. Мануковский, В.И. Манащук, Д.В. Свистов. М., 2015. С. 35.
3. Слынько Е.И. Хирургическое лечение сосудистых опухолей позвоночника и спинного мозга // Украшський нейрохiрургiчний журнал. 2000. № 1 (9). С. 55-64.
4. Козубаев У.У., Качиев Н.Т., Шамшиев А.Т. Эпидемиология первичных опухолей спинного мозга (обзор литературы) // Наука, новые технологии и инновации Кыргызстана. 2020. № 3. С. 54-59. DOI: 10.26104/NNTIK.2019.45.557.
5. Nelson D.A. Spinal cord compression due to vertebral angiomas during pregnancy // Arch. Neurol. 1964. Vol. 11. P. 408-413. DOI: 10.1001/ archneur.1964.00460220070009.
6. Грушина Т.И., Титов А.А. Современные представления о гемангиоме позвонка // Вестник травматологии и ортопедии им. Н.Н. Приорова. 2020. Т. 27, № 1. С. 77-83. DOI: 10.17816/vto202027177-83.
7. Гарматина О.Ю. Лучевая диагностика гемангиомы позвонка // Украшський радюлопчний журнал. 2014. Т. 22, вып. 3. С. 60-63.
8. Vertebral hemangiomas: fat content as a sign of aggressiveness / J.D. Laredo, E. Assouline, F. Gelbert, M. Wybier, J.J. Merland, J.M. Tubiana // Radiology. 1990. Vol. 177, No 2. P. 467- 472. DOI: 10.1148/radiology.177.2.2217787.
9. Vertebral hemangiomas: radiologic evaluation / J.D. Laredo, D. Reizine, M. Bard, J.J. Merland // Radiology. 1986. Vol. 161, No 1. P. 183-189. DOI: 10.1148/radiology.161.1.3763864.
10. Percutaneous Vertebroplasty / H. Deramond, C. Depriester, P. Toussaint, P. Galibert // Semin. Muskuloskelet. Radiol. 1997. Vol. 1, No 2. P. 285-296. DOI: 10.1055/s-2008-1080150.
11. Агрессивные гемангиомы позвонков: оптимизация тактики лечения / М.Н. Кравцов, В.А. Мануковский, Г.М. Жаринов, Д.В. Кандыба, А.А. Цибиров, А.В. Савелло, Д.В. Свистов // Вопросы нейрохирургии им. Н.Н. Бурденко. 2012. № 2. С. 23-32.
12. Aggressive Vertebral Body Hemangioma Causing Compressive Myelopathy - Two Case Reports / D.S. Pinto, V.R. Hoisala, P. Gupta, P. Sarkar // J. Orthop. Case Rep. 2017. Vol. 7, No 2. P. 7-10. DOI: 10.13107/jocr.2250-0685.724.
13. Diagnosis and treatment of vertebral hemangiomas with neurologic deficit: a report of 29 cases and literature review / L. Jiang, X.G. Liu, H.S. Yuan, S. M. Yang, J. Li, F. Wei, C. Liu // Spine J. 2014. Vol. 14, No 6. P. 944-954. DOI: 10.1016/j.spinee.2013.07.450.
14. L1 burst fracture with associated vertebral angioma / G. Armaganian, T. Adetchessi, G. Pech-Gourg, B. Blondel, H. Dufour, S. Fuentes // Orthop. Traumatol. Surg. Res. 2013. Vol. 99, No 2. P. 241-246. DOI: 10.1016/j.otsr.2012.12.016.
15. Concomitant intramedullary arteriovenous malformation and a vertebral hemangioma of cervical spine discovered by a pathologic fracture during bicycle accident / S. Ayhan, S. Palaoglu, S. Geyik, I. Saatci, M.B. Onal // Eur. Spine J. 2015. Vol. 24, No 1. P. 187-192. DOI: 10.1007/s00586-014-3620-4.
16. A Child with a Rare Extraosseous Extension and Pathologic Fracture from a Vertebral Hemangioma: A Case Report / P. Gajaseni, L. Labianca, I. Lacerda, S. Weinstein // JBJS Case Connect. 2017. Vol. 7, No 4. P. e86. DOI: 10.2106/JBJS.CC.17.00057.
17. Hao J., Hu Z. Percutaneous cement vertebroplasty in the treatment of symptomatic vertebral hemangiomas // Pain Physician. 2012. Vol. 15, No 1. P. 43-49.
18. Особенности проведения вертебропластики при гемангиомах шейного отдела позвоночника / А.Ф. Курамшин, Ш.М. Сафин, Р.Я. Нагаев, A. А. Суфианов, В.И Манащук, А.В. Шишигин, Т.Г. Киреенко // Хирургия позвоночника. 2015. Т. 12, № 4. С. 80-83.
19. Comparison of CT characteristics of extravertebral cement leakages after vertebroplasty performed by different navigation and injection techniques / G. Kaso, Z. Horvath, K. Szenohradszky, J. Sandor, T. Doczi // Acta Neurochir. (Wien). 2008. Vol. 150, No 7. P. 677- 683. DOI: 10.1007/s00701-008-1569-y.
20. Position statement on percutaneous vertebral augmentation: a consensus statement developed by the American Society of Interventional and Therapeutic Neuroradiology, Society of Interventional Radiology, American Association of Neurological Surgeons / Congress of Neurological Surgeons, and American Society of Spine Radiology / M.E. Jensen, J.K. McGraw, J.F. Cardella, J.A. Hirsch // J. Neurointerv. Surg. 2009. Vol. 1, No 2. P. 181-185. DOI: 10.1016/j.jvir.2009.04.022.
21. Complications in vertebroplasty / A. Chotivichit, E. Korwutthikulrangsri, A. Churojana, D. Songsaeng // J. Med. Assoc. Thai. 2012. Vol. 95, No Suppl. 9. P. S75-S81.
22. CT evaluation of local leakage of bone cement after percutaneous kyphoplasty and vertebroplasty / I.J. Lee, A.L. Choi, M.Y. Yie, J.Y. Yoon, E.Y. Jeon, S.H. Koh, D.Y. Yoon, K.J. Lim, H.J. Im // Acta Radiol. 2010. Vol. 51, No 6. P. 649-654. DOI: 10.3109/02841851003620366.
23. Результаты дифференцированного хирургического лечения агрессивных гемангиом позвонков / В.С. Климов, М.А. Косимшоев, А.В. Ев-сюков, В.С. Киселев, Е.И. Воронина // Хирургия позвоночника. 2018. Т. 15, № 1. С. 79-90.
24. Lotfinia I., Sayyahmelli S. Complications of Percutaneous Vertebroplasty // Neurosurgery Quarterly. 2010. Vol. 20, No 4. P. 241-246. DOI: 10.1097/ WNQ.0b013e3181eb2919.
25. Neurological deficit due to cement extravasation following a vertebral augmentation procedure / G.S. Sidhu, C.K. Kepler, K.E. Savage, B. Eachus, T. J. Albert, A.R. Vaccaro // J. Neurosurg. Spine. 2013. Vol. 19, No 1. P. 61-70. DOI: 10.3171/2013.4.SPINE12978.
26. Cement Leakage into Disc after Kyphoplasty: Does It Increase the Risk of New Adjacent Vertebral Fractures? / H.-S. Sohn, S.-K. Shin, E.-S. Seo, K. -S. Chang // J. Korean Fract. Soc. 2011. Vol. 24, No 4. P. 361. DOI: 10.12671/jkfs.2011.24.4.361.
27. Laredo J.D., Hamze B. Complications of percutaneous vertebroplasty and their prevention // Skeletal Radiol. 2004. Vol. 33, No 9. P. 493-505. DOI: 10.1007/s00256-004-0776-8.
28. Decompressed percutaneous vertebroplasty: a secured bone cement delivery procedure for vertebral augmentation in osteoporotic compression fractures / W. Chu, Y.C. Tsuei, P.H. Liao, J.H. Lin, W.H. Chou, W.C. Chu, S.T. Young // Injury. 2013. Vol. 44, No 6. P. 813-818. DOI: 10.1016/j.injury.2012.10.017.
29. Balloon kyphoplasty as a single or as an adjunct procedure for the management of symptomatic vertebral haemangiomas / A. Hadjipavlou, T. Tosounidis, I. Gaitanis, K. Kakavelakis, P. Katonis // J. Bone Joint Surg. Br. 2007. Vol. 89, No 4. P. 495-502. DOI: 10.1302/0301-620X.89B4.18121.
30. Efficacy and safety of balloon kyphoplasty in the treatment of vertebral compression fractures: a systematic review / C. Bouza, T. Lopez, A. Magro, L. Navalpotro, J.M. Amate // Eur. Spine J. 2006. Vol. 15, No 7. P. 1050-1067. DOI: 10.1007/s00586-005-0048-x.
31. Balloon kyphoplasty versus percutaneous vertebroplasty for osteoporotic vertebral compression fracture: a meta-analysis and systematic review / B. Wang, C.P. Zhao, L.X. Song, L. Zhu // J. Orthop. Surg. Res. 2018. Vol. 13, No 1. P. 264. DOI: 10.1186/s13018-018-0952-5.
32. Unilateral Versus Bilateral Balloon Kyphoplasty for Osteoporotic Vertebral Compression Fractures: A Systematic Review of Overlapping MetaAnalyses / C. Zhiyong, T. Yun, F. Hui, Y. Zhongwei, L. Zhaorui // Pain Physician. 2019. Vol. 22, No 1. P. 15-28.
33. Balloon kyphoplasty for painful C-7 vertebral hemangioma / K. Zapalowicz, P. Skora, R. Myslinski, F. Karnicki, A. Radek // J. Neurosurg. Spine. 2008. Vol. 8, No 5. P. 458-461. DOI: 10.3171/SPI/2008/8/5/458.
34. Moore J.M., Poonnoose S., McDonald M. Kyphoplasty as a useful technique for complicated haemangiomas // J. Clin. Neurosci. 2012. Vol. 19, No 9. P. 1291-1293. DOI: 10.1016/j.jocn.2011.12.012.
35. Early percutaneous treatment of an aggressive vertebral hemangioma: A case report with a 5-year follow-up / P. Giorgi, D. Compagnone, E. Gallazzi, G.R. Schiro // J. Craniovertebr. Junction Spine. 2020. Vol. 11, No 2. P. 139-142. DOI: 10.4103/jcvjs.JCVJS_31_20.
36. Агрессивные гемангиомы тел позвонков: Особенности регионарного кровотока. Диагностика и хирургическое лечение / С.В. Лихачев, В.В. Зарецков, В.Б. Арсениевич, А.И. Тома, А.И. Норкин, В.П. Абельцев, И.А. Тома, С.В. Степухович, Е.А. Салина // Кремлевская медицина. Клинический вестник. 2015. № 4. С. 107-115.
37. Гемангиомы позвоночника. Особенности диагностики и хирургического лечения / В.В. Зарецков, С.В. Лихачев, В.Б. Арсениевич, С.В. Сте-пухович, Е.А. Салина // Успехи современного естествознания. 2015. № 6. С. 22-27.
38. К вопросу об использовании баллонной кифопластики в хирургическом лечении агрессивных гемангиом позвоночника (клинические наблюдения) / В.В. Зарецков, В.Б. Арсениевич, С.В. Лихачев, С.В. Степухович, А.Е. Шульга, С.А. Мизюров // Гений ортопедии. 2020. Т. 26, № 2. С. 234-237. DOI: 10.18019/1028-4427-2020-26-2-234-237.
39. Traitement par kyphoplastie d'un hemangiome vertebral douloureux / S. Noez, L. Collignon, V. Bex, F. Sacre, J.M. Crielaard // Rev. Med. Liege. 2006. Vol. 61, No 2. P. 91-96.
40. Sacral kyphoplasty for relieving pain caused by sacral hemangioma / B. Atalay, H. Caner, C. Yilmaz, N. Altinors // Spinal Cord. 2006. Vol. 44, No 3. P. 196-199. DOI: 10.1038/sj.sc.3101829.
41. Jones J.O., Bruel B.M., Vattam S.R. Management of painful vertebral hemangiomas with kyphoplasty: a report of two cases and a literature review // Pain Physician. 2009. Vol. 12, No 4. P. E297-E303.
42. Syrimpeis V., Vitsas V., Korovessis P. Lumbar vertebral hemangioma mimicking lateral spinal canal stenosis: case report and review of literature // J. Spinal Cord Med. 2014. Vol. 37, No 2. P. 237-242. DOI: 10.1179/2045772313Y.0000000135.
43. Noncontiguous lumbar vertebral hemangiomas treated by posterior decompression, intraoperative kyphoplasty, and segmental fixation / B. Yu, D. Wu, B. Shen, W. Zhao, Y. Huang, J. Zhu, D. Qi// J. Neurosurg. Spine. 2014. Vol. 20, No 1. P. 60-66. DOI: 10.3171/2013.10.SPINE13499.
44. First reported treatment of aggressive hemangioma with intraoperative radiation therapy and kyphoplasty (Kypho-IORT) / B.P. Sedeno, N.R. Ibarria, H.M. Hamdani, T.F. Varela, I.S.M. Arregui, D.M. Verde, P.C.L. Jimenez // Clin. Transl. Radiat. Oncol. 2017. Vol. 2. P. 19-22. DOI: 10.1016/j. ctro.2016.12.008.
Статья поступила в редакцию 28.12.2020; одобрена после рецензирования 13.04.2021; принята к публикации 19.10.2021.
Информация об авторах:
1. Сергей Александрович Мизюров
2. Владимир Владимирович Островский - доктор медицинских наук
3. Владимир Владимирович Зарецков - доктор медицинских наук
4. Владислав Бранкович Арсениевич - кандидат медицинских наук
5. Сергей Вячеславович Лихачев - кандидат медицинских наук
6. Александр Владимирович Зарецков - кандидат медицинских наук
7. Александр Валерьевич Папаев.
Саратовский государственный медицинский университет имени В.И. Разумовского, Саратов, Россия
Теги: позвоночник
234567 Начало активности (дата): 22.01.2022 18:01:00
234567 Кем создан (ID): 989
234567 Ключевые слова: обзор, позвоночник, агрессивная гемангиома, осложнения, баллонная кифопластика, вертебропластик
12354567899
Похожие статьи
Внедрение асинхронной количественной компьютерной томографии в работу амбулаторного учрежденияРентген на дому 8 495 22 555 6 8
Особенности опорной функции стоп у детей с тяжелыми формами идиопатического сколиоза до и после хирургического лечения
Алгоритм лечения врожденных аномалий позвоночника
Шаблоны протоколов описаний «Рентгенология» компьютерная томография



