 05.08.2021
05.08.2021
Ближайшие и отдаленные результаты лечения компрессионных и рефлекторных синдромов при дегенеративно-дистрофических заболеваниях позвоночника
Изучены ближайшие и отдаленные результаты лечения 282 больных с дегенеративно-дистрофическими заболеваниями позвоночника, которым были предприняты малоинвазивные методы лечения на межпозвонковых дисках в виде дерецепции (94 наблюдения), лазерной нуклеопластики (96 наблюдений), а также сочетания дерецепции и лазерной нуклеопластики (92 наблюдения).
ВВЕДЕНИЕ
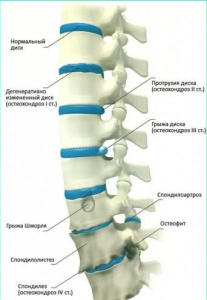
Дегенеративно -дистрофическими заболеваниями позвоночника страдает около 80 % населения земного шара. Известно, что в 2/3 наблюдений боли при остеохондрозе позвоночника обусловлены диск-радикулярным конфликтом. Возникающая при этом неврологическая симптоматика и прежде всего болевой синдром обусловлены следующими основными патогенетическими ситуациями (либо их сочетанием). Во-первых, давлением грыжи межпозвонкового диска (МПД), рубцовых тканей, а также костных разрастаний на спинной мозг и корешки спинномозговых нервов с нарушением кровообращения в этих структурах. Во-вторых, раздражением рецепторов задней продольной связки, которая иннервируется возвратной (менингеальной) ветвью спинномозгового нерва (прежнее название синувертебральный нерв Люшка), состоящего на 75 % из вегетативных волокон пограничного симпатического ствола. И, в-третьих, нестабильностью позвоночно-двигательного сегмента - листезом вышележащего позвонка [1, 2, 3, 6, 8, 11-13]. В настоящее время довольно широко используются методы перкутанной лазерной дискэктомии и декомпрессии МПД [4, 5]. Они отличаются минимальной травматизацией тканей, относительно коротким периодом выздоровления, небольшим числом неблагоприятных исходов и рецидивов. Основной задачей всех предложенных к настоящему времени способов лечения является ликвидация или существенное уменьшение грыжевого выпячивания дегенеративно измененного МПД с клиническим регрессом компрессионного синдрома. Однако известно, что при дегенеративно-дистрофических заболеваниях позвоночника различной локализации с одинаковой частотой наблюдаются не только компрессионные, но и рефлекторные неврологические синдромы, обусловленные раздражением рецепторов диска и его фиброзного кольца, причем особую группу (не менее 1/3 среди популяции, страдающей остеохондрозом позвоночника) составляют больные с компресионно-рефлекторным синдромом [1, 3, 6, 8, 9, 12, 13]. При лечении рефлекторных, особенно болевых, неврологических синдромов успешно используется дерецепция диска [3, 6, 10].
Цель исследования - расширение диапазона применения пункционной лазерной декомпрессии межпозвонкового диска с одновременным использованием его дерецепции для купирования рефлекторного синдрома.
МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ
Проведено комплексное обследование и лечение малоинвазивными методами 282 больных дегенеративно-дистрофическим заболеваниями различных отделов позвоночника с наличием компрессионных и рефлекторных синдромов. Средний возраст пациентов составил 45,7±5,9 лет, длительность заболевания - от 9 месяцев до 20 лет. Основными жалобами являлись локальные или иррадиирущие боли, ограничение движения в пораженном отделе позвоночника. Больные отмечали снижение работоспособности и социальной активности, дискомфорт в области того или иного отдела позвоночника, а также периодически возникающие онемение и слабость в конечностях. Неврологически были выявлены нарушения статики и биомеханики позвоночника, локальные болевые симптомы при пальпации и перкуссии, а также признаки радикулопатии. Проведенное комплексное обследование включало обзорную и функциональную спондилографию, магнитнорезонансную (МРТ) и спиральную компьютерную томографию (СКТ) позвоночника и спинного мозга, а также интраоперационную дискографию. У всех больных было выявлено дегенеративное поражение МПД с наличием протрузий и грыж до 46 мм. У 54 (19 %) пациентов установлено наличие начальных признаков нестабильности в виде гипермобильности.Всем больным до поступления в стационар была проведена консервативная терапия (нестероидные противовоспалительные препараты, анальгетики, витамины, хондропротекторы, физиотерапия, ЛФК, массаж). С диагностической и лечебной целью в условиях стационара выполняли блокады с анестетиками и глюкокортикостероидными препаратами.
В соответствии с тем или иным видом манипуляции пациенты разделены на 3 группы, которые были статистически сопоставимы по полу, возрасту и длительности заболевания. I группу составили 94 больных, которым была предпринята дерецепция МПД. У всех пациентов этой группы имели место рефлекторные болевые синдромы в виде радикулалгии (62 наблюдения - 66 %), плечелопаточного периартрита (15 наблюдений - 16 %) и синдрома плечо-локоть-кисть или плечо-кисть (17 наблюдений - 18 %). II группу составили 96 больных, которым была предпринята лазерная нуклеопластика МПД. У всех пациентов этой группы имели место компрессионные синдромы с наличием радикулопатии на шейном (36 наблюдений - 37,5 %) и поясничном (60 наблюдений -62,5 %) уровнях. III группу составили 92 больных, которым было предпринято сочетание дерецепции и лазерной нуклеопластики МПД. У пациентов этой группы имели место как компрессионные, так и рефлекторные болевые синдромы (частота последних была сопоставима с аналогичными данными в I группе).
Поставленная цель решалась путем одновременного лечения компрессионного и рефлекторного синдромов при остеохондрозе позвоночника, при котором использовали внутридисковое введение местных анестетиков и 70° спирт для денервации (дерецепции) фиброзной капсулы диска и световод лазера с длиной волны 970 нм, выполняя выпаривание вещества пульпозного ядра. Осуществляли доступ к пульпозному ядру МПД, производили его химическую дерецепцию и формировали внутри него полость путем испарения вещества ядра с помощью лазера. Использовали мощность лазера 3-5 Вт с суммарной энергией излучения 360-720 Дж. Применяли полупроводниковые аппараты ЛСП - «ИРЭ-ПОЛЮС» фирмы «КВА-ЛИТЕК» (регистрационный номер № 29/01050501/2512-01 и № ФС 022б2001/2930-06) и «ЛАХТА-МИЛОН» фирмы «МИЛОН лазер» (регистрационный номер № 29/01050603/5828-03 и № ФС 022б2003/2932-06).
Пункцию дисков проводили под местной анестезией под контролем электроннооптического преобразователя (ЭОП), рентгенохирургических мобильных операционных аппаратов «CARMEX 9f» фирмы Italray и «Integris allura biplane» фирмы Philips.
После пункции диска в ряде случаев (76 наблюдений) с диагностической целью проводили дискографию с омнипаком (концентрация 300 мг/мл). Показаниями для проведения малоинвазивных вмешательств служили следующие признаки:
- дискогенный характер болевого синдрома;
- дегенеративные изменения МПД по данным МРТ и СКТ (протрузия диска);
- наличие признаков гипермобильности по данным функциональных спондилограмм;
- возникновение конкордатных болей при введении в диск растворов.
Противопоказаниями являлись секвестрированные грыжи МПД, наличие выраженных краевых остеофитов и нестабильности ПДС. Противопоказанием для проведения дерецепции МПД считали верифицированный во время дис кографии выход контрастного вещества за пре делы фиброзного кольца.
РЕЗУЛЬТАТЫ И ИХ ОБСУЖДЕНИЕ
При дискографии типичные дегенеративные изменения в МПД заключались во фрагментации пульпозного ядра, появлении трещин и щелей в фиброзном кольце.
Дискографическая картина характеризовалась исчезновением нуклеарной тени, при этом контрастное вещество распространялось за пределы полости ядра, принимая различные формы.
Дегенеративные изменения МПД, по данным интраоперационной дискографии, условно разделили на три степени - начальные, выраженные и с полным разрывом диска.
Начальные дегенеративные изменения заключались в том, что контрастное вещество занимало более трети диаметра диска, контуры его были негладкие и извилистые. Емкость диска при этом составляла 0,5-1,0 мл. При выраженных дегенеративных изменениях контрастное вещество распространялось по всей или почти по всей толще МПД и доходило до его краев, имея ветвистую или монолитную форму. Чем более выражен дегенеративный процесс, тем трещины МПД становились многочисленнее и увеличивались размеры распространения контрастирования, однако контрастное вещество не выходило за пределы контуров диска. Как правило, отмечалось уменьшение толщины или даже исчезновение фиброзного кольца. Емкость диска при этом составляла от 1 до 2 мл. При введении растворов и контрастного вещества воспроизводились местные и отраженные болевые феномены, которыми страдает пациент. Полный разрыв МПД проявлялся выхождением контрастного вещества за пределы диска, которое могло быть обнаружено в виде отдельных скоплений либо растекалось на большом протяжении. Разрыв диска характеризовался подсвязочным и эпидуральным распространением контрастного вещества.
Подобные грубые дискографические изменения существенно ограничивали применение малоинвазивных вмешательств, свидетельствуя о возможной секвестрации МПД. Кроме того, распространение дерецепирующего раствора в этих условиях могло быть недостаточно контролируемым.
Результаты проведенного исследования свидетельствуют о том, что пункция диска с дискографией является ценным методом обследования больных с дегенеративно-дистрофическими заболеваниями различных отделов позвоночника. Этот метод хорошо локализует уровень пораженного МПД и дает более полное представление о характере, объеме и степени его дегенеративных изменений. Он приобретает особое значение при использовании малоинвазивных методов хирургического лечения этих заболеваний.
Полученные данные согласуются с исследованиями ряда авторов, свидетельствующих о необходимости в ряде случаев дополнения общеизвестных нейровизуа-лизационных методов различными способами контрастного обследования [2, 6-8].
После пункции МПД и дискографии через иглу производили внутридисковое введение 0,20,3 мл 2 % раствора бикарбоната натрия, обладающего слабым раздражающим действием.
Пораженные диски весьма болезненны при внутридисковой инъекции, что связано с раздражением рецепторов диска при их контакте с раствором и с повышением внутридискового давления. Интенсивность дискогенной боли при инъекции используемого раствора незначительна, однако она является достоверным признаком поражения диска. Кроме того, достигалось предварительное ощелачивание тканей, что усиливало в последующем преципитацию анестетиков и спирта, а также пролонгировало их действие. После этого через иглу вводили дерецепирующий раствор, состоящий поровну из местного анестетика (1-2 % раствор новокаина) и 70° спирта. Внутридисковая инъекция дерецепирующего раствора вызывала кратковременную и отчетливую ирритацию пораженных рецепторов с последующей их химической невротомией. Рефлекторный болевой синдром, как правило, регрессировал в течение нескольких минут на операционном столе. Примерно у трети пациентов дерецепирующий раствор был введен дважды и в 15 % случаев - трижды. Объем внутридисковой инъекции дерецепирующего раствора зависел от уровня поражения позвоночника и составлял 0,5 мл на шейном уровне, 1,0 мл - на грудном и 1,5-2,0 мл - на поясничном уровне.
Затем через иглу вводили кварцевый световод, второй конец которого был соединен с лазерным аппаратом, генерирующим длину волны 970 нм. За последние 10-15 лет созданы надежные полупроводниковые лазеры с высоким уровнем выходной мощности при одновременном существенном снижении себестоимости. На их основе появились малогабаритные, простые в использовании лазерные хирургические установки, работающие от бытовой однофазной электросети с надлежащей степенью электробезопасности.
Для эффективной декомпрессии диска выпаривали в пульпозном ядре полость объемом около 0,2-0,5 см3. Это достигалось тем, что в течение 3 минут через световод к тканям МПД подводили излучение мощностью 3 Вт. Разработка и внедрение в практику здравоохранения полупроводниковых лазерных аппаратов, генерирующих излучение с длиной волны 97 нм, позволяет минимально понизить мощность воздействия (до 3 Вт) и тем самым избежать грубых и объемных разрушений тканей МПД [5]. В результате проведенной процедуры грыжевое выпячивание втягивалось в образовавшуюся полость, задние отделы фиброзной ткани диска сморщивались и уплотнялись. Через 3-4 часа после вмешательства пациентам разрешали ходить в полужестком корсете (при манипуляции на пояснично-крестцовом и грудном отделах позвоночника) или мягком ортезе (при манипуляции на шейном отделе) в пределах палаты. В течение 3 суток после операции проводили противоотечную и десенсибилизирующую терапию. Со вторых суток начинали курс ЛФК, направленный на восстановление статики, объема движений в позвоночнике и формирование мышечного корсета.
Изучение ближайших и отдаленных результатов лечения на протяжении 1 года после вмешательства было предпринято у всех пациентов. Оказалось, что осложнения после малоинвазивных операций в виде дисцита возникало во всех 3 группах независимо от способа манипуляции на диске с одинаковой частотой, в пределах 34 %, и не требовало специального лечения. Регресс болевого синдрома наступал при проведении дерецепции МПД на 8-9 % чаще и, что особенно важно, у 56 % больных - в первые минуты и часы после манипуляции. Отчетливый регресс рефлекторного болевого синдрома на протяжении первых 3 суток после манипуляции, которая включала дерецепцию диска, отмечен в 94 % наблюдений. Регресс компрессионного синдрома имел место только при проведении лазерной нуклеопластики МПД и в отличие от рефлекторного происходил на протяжении нескольких дней и недель. По данным динамического нейровизуализационного исследования (СКТ и МРТ позвоночника), грыжевое выпячивание значительно уменьшилось у 85 % больных в сроки до 3 месяцев после операции. Постепенно происходило восстановление статики и биомеханики позвоночника.
Критериями оценки малоинвазивных методов лечения в ближайшем и отдаленном периодах служили изменение характера болевого синдрома, данные МРТ и СКТ позвоночника и спинного мозга в динамике, а также сроки восстановления трудоспособности. Исходы лечения оценивали по шкале MacNab, согласно которой выделили хорошие, удовлетворительные и неудовлетворительные результаты (отсутствие эффекта). К хорошим отнесли исходы при наличии следующих признаков:
- значительное восстановление утраченных функций в послеоперационном периоде;
- изредка возникающий болевой синдром незначителен по выраженности;
- симптомы радикулопатии не выявляются;
- отсутствует необходимость приема лекарственных препаратов;
- имеет место обычная активность пациента.
Хорошие исходы в сроки до 1 года после малоинвазивных вмешательств с возвращением к прежней трудовой деятельности по анализируемым группам пациентов составили соответственно 76 %, 83 % и 87 %, свидетельствуя о более высокой эффективности одновременного использования дерецепции и лазерной нуклеопластики МПД.
ЗАКЛЮЧЕНИЕ И ВЫВОДЫ
Предложен новый малоинвазивный способ лечения остеохондроза позвоночника (решение о выдаче патента на изобретение от 30.07.2009 г. по заявке № 2008131745/14(039616), дата подачи заявки 31.07.2008 г.), включающий чрескожный пункционный доступ к пульпозному ядру межпозвонкового диска, химическую дерецепцию пораженных рецепторов и формирование внутри него полости путем испарения вещества ядра с помощью лазера мощностью 3 Вт и суммарной энергией излучения 360-720 Дж. Эффективность предложенного способа достигает 87 % в ближайшие и отдаленные сроки лечения.
При применении пункционных методов лечения дегенеративно-дистрофических заболеваний позвоночника целесообразно использование интраоперационной дискографии.
ЛИТЕРАТУРА
1. Вертеброгенная боль в пояснице / Г. И. Назаренко [и др.]. М. : Медицина, 2008. 456 с.
2. Педаченко Е. Г., Кущаев С. В. Эндоскопическая спинальная нейрохирургия. Киев : А.Л.Д., РИМАНИ, 2000. 216 с.
3. Попелянский Я. Ю. Болезни периферической нервной системы. М. : Медицина, 1989. 464 с.
4. Сак Л. Д., Зубаиров Е. Х., Шеметова М. В. Лазерная хирургия межпозвонковых дисков. Магнитогорск, 2000. 78 с.
5. Перспективы лечения дискогенных компрессионных форм пояснично-крестцовых радикулитов с помощью пункционных неэндоскопических операций / Б. И. Сандлер [и др.]. Владивосток : Дальнаука, 2004. 181 с.
6. Хелимский А. М. Хронические дискогенные болевые синдромы шейного и поясничного остеохондроза. Хабаровск : РИОТИП, 2000. 256 с.
7. Холин А. В., Макаров А. Ю., Мазуркевич Е. А. Магнитная резонансная томография позвоночника и спинного мозга. СПб. : Лито-Синтез, 1995. 132 с.
8. Шевелев И. Н., Гуща А. О. Дегенеративно-дистрофические заболевания шейного отдела позвоночника. М. : АБВ-Пресс, 2008. 176 с.
9. Диагностика и хирургическое лечение неврологических осложнений поясничного остеохондроза / В. А. Шустин [и др.]. СПб. : ФОЛИАНТ, 2006. 168 с.
10. Щедренок В. В., Могучая О. В. Блокады в неврологии и нейрохирургии. СПб. : РНХИ им. проф. А.Л. Поленова, 2007. 160 с.
11. David D. F., Milette P. C. Nomenclature and classification of lumbar disc pathology. Recommendations of the Combined task Forces of the North American Spine Society, American Society of Spine Radiology, and American Society of Neuroradiology // J. Spine. 2001. Vol. 26, No 5. P. 93-113.
12. Degenerative disc disease / P. M. Parizel [et al.] // van Goethem J. W. M., van den Hauwe L., Parizel P. M. Spinal imaging. Diagnostic imaging of the Spine and Spinal Cord. Berlin; Heidelberg; New York : Springer-Verlag, 2007. P. 127-156.
13. Kramer J. Intervertebral disc diseases. Stuttgart: J. Thieme Verlag, 1990. 312 p.
Сведения об авторах:
1. Щедренок Владимир Владимирович - ФГУ «Российский научно-исследовательский нейрохирургический институт им. проф. А.Л. Поленова Росмедтехнологий», главный научный сотрудник, доктор медицинских наук, профессор, заслуженный врач РФ
2. Иваненко Андрей Валентинович - ФГУ «Российский научно-исследовательский нейрохирургический институт им. проф. А.Л. Поленова Росмедтехнологий», докторант-соискатель, кандидат медицинских наук;
3. Себелев Константин Иванович - ФГУ «Российский научно-исследовательский нейрохирургический институт им. проф. А.Л. Поленова Росмедтехнологий», зав. сектором лучевой диагностики, докторант-соискатель, кандидат медицинских наук;
4. Орлов Сергей Владимирович - ФГУ «Российский научно-исследовательский нейрохирургический институт им. проф. А.Л. Поленова Росмедтехнологий», докторант-соискатель, кандидат медицинских наук;
5. Могучая Ольга Владимировна - ФГУ «Российский научно-исследовательский нейрохирургический институт им. проф. А.Л. Поленова Росмедтехнологий», зав. сектором качества медицинской помощи, доктор медицинских наук, профессор.
Теги: заболевания позвоночника
234567 Начало активности (дата): 05.08.2021 14:41:00
234567 Кем создан (ID): 989
234567 Ключевые слова: дегенеративные заболевания позвоночника, межпозвонковый диск, дерецепция, лазерная нуклео-пластика, результаты лечения
12354567899
Похожие статьи
Статические и дистрофические деформации скелетаРентген на дому 8 495 22 555 6 8
Лечение больных с остеохондрозом позвоночника пункционной лазерной термодископластикой и консервативным методом
Возможности коррекции односторонней гипоплазии грудной клетки при деформациях позвоночника у детей с большой потенцией роста
Возрастные изменения минеральной плотности костей скелета мужчин



