Поясничные боли
 25.09.2018
25.09.2018
Поясничные боли
П.Л. Жарков А.П. Жарков С.М. Бубновский
«ПОЯСНИЧНЫЕ» БОЛИ
ДИАГНОСТИКА
ПРИЧИНЫ
ЛЕЧЕНИЕ
МОСКВА, 2001
Книга посвящена самому частому заболеванию опорно-двигательной системы. Авторы доказывают ведущую роль мышц, сухожилий, связок в данной патологии и полную непричастность к ней позвоночника. Это требует коренного пересмотра всей стратегии диагностики и лечения при «поясничных» болях.
Работа предназначена всем медицинским специалистам, имеющим дело с диагностикой и лечением болей в опорно-двигательной системе.
ЛР № 066725 от 6.07.99. ООО "Юниартпрингг"
Подписано в печать 15.03.2001 г. Формат 60x88/16. Печать офсетная. Бумага газетная. Объем 8,0 печ. л.+ 2 печ. л. вкл.
Отпечатано в ОАО "Оригинал" 101990, Москва, Центр, Хохловский пер.,7
ISBN 5 - 901254 - 05 - 08
© Коллектив авторов 2001 г.
ОГЛАВЛЕНИЕ
Предисловие (П.Л.Жарков) 5 Вместо введения (П.Л.Жарков) 8
1. Терминология в клинической анатомии, физиологии
и патологии позвоночного столба (П.Л.Жарков) 14
2. История поиска причин болей в нижней части спины (А.П.Жарков) 25
3. Диагностика при болях в нижней части спины (А.П.Жарков) 29
3.1. Методики клинического обследования больных 32
3.2. Варианты клинической картины при болях
в нижней части спины 40
3.3. Итоговые результаты клинического обследования 47
4. Выяснение возможных анатомических причин
болевых синдромов в области нижней части спины
(А.П.Жарков, П.Л.Жарков) 49
4. 1 Топографоанатомические особенности поясничных
позвоночных сегментов 50
4.2. Некоторые анатомические особенности крестца 53
4.3. Анатомическое строение и пространственная ориентация крестцовоподвздошных соединений 55
4.4. Анатомические особенности связочного аппарата поясничного и крестцового отделов позвоночника 57
4.5. Анатомические особенности расположения
и хода мышц и фасций спины, ягодичной области
и задней стенки полости таза 62
4.6. Некоторые анатомические детали нервной системы, необходимые для диагностики при болях
в нижней части спины 67
4.7. Итоговые результаты анатомических исследований 74
5. Обсуждение клинических и анатомических данных
(А.П.Жарков, П.Л.Жарков) 77
6. Лечение при болях в нижней части спины
(А.П.Жарков) 87
6.1. Общие принципы лечения 87
6.1.1. Лечение при остром болевом синдроме 91
6.1.2. Лечение при хроническом болевом синдроме 96
6.1.3. Профилактика болевых синдромов
в области спины 98
7. Кинезитерапия при болях в спине (С.М.Бубновский) 101
Введение 101
7.1. Методика кинезитерапии 103
7.1.1. Терапия при хроническом болевом синдроме 104
7.1.2. Терапия при обострении болевого синдрома 109
7.2. Партерная гимнастика 112
7.2.1. При хроническом болевом синдроме ИЗ
7.2.2. При обострении болевого синдрома 115
7.3. Профилактика болевого синдрома 116
Заключение (П.Л. Жарков) 118
Литература 119
Рисунки 129
ПРЕДИСЛОВИЕ
Вниманию читателя представляется не очередная концепция, основанная на умозрительных представлениях о ведущей роли нервной системы, печени или позвоночника в формировании всех известных болезней. Такие умозрительные утопические учения приносят вред не только общественным, но и конкретным природоведческим наукам и, в частности, медицине. Примером этому может служить наше отечественное изобретение — учение об остеохондрозе как причине не только всех болей в области позвоночника, но и практически всех болевых синдромов в опорно-двигательной системе. Результат таких учений один: вред медицинской науке и больному, поскольку, создавая видимость научной обоснованности, эти лженаучные учения тормозят развитие настоящих продуктивных научных исследований. Ярким примером этому и могут служить «поясничные» боли, которыми страдает в тот или иной период жизни до 60—80 % населения Европы и северной Америки (Я.Ю. Попелянский, 1974, 1983; И.П. Антонов, ГГ. Шанько, 1989).
Уже сама боль где то в области спины считается верным признаком остеохондроза, который желательно (но вовсе не обязательно) подтвердить при рентгенографии. Происходит это потому, что сам термин «остеохондроз» стал синонимом неврологического обозначения боли. Авторы многочисленных публикаций, посвящённых болевому синдрому, искренне убеждены, что остеохондроз — это патоморфологическая сущность болевого синдрома, как, например, патоморфология пневмонии (Я.Ю. Попелянский, 1998). Известно, что избавление больного от кашля, лихорадки и других симптомов пневмонии сопровождается ликвидацией и патоморфо-логических изменений. Поэтому избавление пациента от болей в спине стало считаться излечением от остеохондроза. К сожалению, подобные публикации продолжают появляться до настоящего времени (Н.М. Жулев и др.,1999; В.Н. Григорьева, 1999). В связи со сказанным приходится, отбросив этикетные соображения, сказать о недопустимой в научной литературе анатомической и патомор-фологической безграмотности. Почему-то авторов наших отечественных работ не смущает, что во всём мире, говоря о вертеброген-ном болевом синдроме, имеют в виду лишь грыжи дисков, а вовсе не остеохондроз. По-видимому, там всё же знают, что остеохондроз позвоночника — это медленно нарастающие дистрофические изменения межпозвонкового диска и прилежащих к нему тел позвонков и что эти изменения есть ни что иное как старение позвоночника «своевременное» или преждевременное. Кроме того, остеохондроз, хондроз, выпячивания дисков и грыжи дисков вовсе не одно и то же, Если хондроз — это дистрофическое изменение только дискового хряща, то остеохондроз — дистрофическое изменение диска и прилежащих к нему тел позвонков. Оба эти патоморфологиче-ские состояния свидетельствуют о старении сегмента и потому не бывают в детском и молодом возрастах. Грыжи дисков (дисков, а не тел позвонков!) могут образоваться только при их разрывах, что может случиться в любом возрасте, а практически чаще встречается у молодых людей и даже у детей, а у пожилых — редкий результат разрыва диска, ослабленного дистрофическим процессом. Находки грыж дисков у большинства пожилых людей — это, как правило, случайное обнаружение патологии, приобретённой в молодом возрасте, так как содержимым грыжи является пульпозное ядро, а в пожилом возрасте оно, как правило, фиброзировано и выпадать через разрыв диска не может.
Несмотря на большое внимание к этому заболеванию, успехи в борьбе с ним весьма скромны. Причина заключается, по-видимому, в том, что решением задачи занят узкий круг специалистов-клиницистов, находящихся под гипнозом концепции о вертеброгенной природе «поясничных» болей. Задача эта в полной мере не может быть решена без привлечения широкого круга медицинских профессионалов и, в первую очередь, анатомов, патологоанатомов, физиологов, Эти дисциплины почему то относят к теоретическим. Мы постараемся показать, что их практическая роль первостепенна и без их участия невозможна научно обоснованная практическая медицина. К сожалению, специалисты этих дисциплин полностью самоустранились от решения актуальных медицинских проблем. Если бы кто-либо из грамотных анатомов прочёл внимательно хоть одну неврологическую работу, посвящённую остеохондрозу позвоночника (зная, конечно, что такое остеохондроз) или работу о дискогенной природе болевых синдромов, он должен был бы тут же написать, что такого не может быть по одной простой причине — анатомической. Самоустранение анатомов и патологоанатомов (и не только наших, но и зарубежных) от конкретной клинической практики не позволяет им заметить, что в клинической литературе фигурируют самодеятельные анатомические образы, не имеющие
ничего общего с реальной действительностью, уже не говоря о
6
доморощенной жаргонной терминологии, чему в немалой степени способствуют сами морфологи, периодически совершенно необоснованно меняя анатомические термины, полностью забыв, что анатомия родилась для медицины, а не наоборот. Ведь за анатомической терминологией обязаны следовать клинические дисциплины, а это совершенно невозможно в устраиваемой анатомами терминологической чехарде. В результате в клинической литературе господствует старая терминология вперемешку с жаргонной.
Мы надеемся, что проведённая в Московском центре медицинской реабилитации и предлагаемая вниманию читателя работа докажет, что разного рода фантазии уместны лишь в форме гипотезы, требующей обязательной проверки объективными фактами. А вся клиническая диагностика (имеется в виду диагностика, применяемая в клинической медицине) должна базироваться не на мнениях и убеждениях авторитетов, какими бы чинами, должностями и званиями они ни обладали, а только на объективных, строго проверенных наукой и практикой фактах. «Ибо две суть веши: наука и мнение; из них первая рождает знание, второе — невежество»1. Теория, а точнее — концепция, в которой имеется хотя бы один непроверенный аргумент обычно становится тормозом для дальнейших исследований, пока такие исследования зависят от творца этой концепции. Поэтому нелишне напомнить обращение к научной молодёжи первого физиолога мира И.П. Павлова: «Никогда не пытайтесь прикрыть недостатки своих знаний хоть бы и самыми смелыми догадками и гипотезами. Как бы ни тешил ваш взор своими переливами этот мыльный пузырь — он неизбежно лопнет, и ничего, кроме конфуза, у вас не останется». «Факты — это воздух учёного, без них ваши «теории» — пустые потуги». Эти вещие слова следует постоянно помнить каждому учёному, и не только молодому, и не только медику или биологу.
В процессе настоящей работы выявилось много фактов, идущих вразрез с устоявшимися представлениями. Авторы в полной мере осознают всю меру моральной и юридической ответственности за высказывания, выглядящие далеко не всегда тактичными и просят за них извинения. Однако, чтобы обозначить всю сложность, парадоксальность и тупиковость сложившейся ситуации, они вынуждены называть вещи своими именами.
Гиппократ, 400 лет до рождества Христова.
ВМЕСТО ВВЕДЕНИЯ
Боли в спине, а особенно в нижнем её отделе, — одна из самых частых причин обращения больных к невропатологам, ортопедам, хирургам, ревматологам, терапевтам. Трудопотери от этой патологии, занимают одно из ведущих мест, поскольку поражается, как правило, наиболее активная группа населения в возрасте от 20 до 60 лет, чаще же всего — 30-50 лет. Такие больные в странах бывшего СССР проходят под устоявшимся диагнозом — поясничный (пояснично-крестцовый) остеохондроз. Реже фигурируют диагнозы — люмбаго, прострел, радикулит, спондилоз. С этими диагнозами больных направляют на рентгенографию, а при очень сильных или упорных болях — с подозрением на грыжу диска — на рентгеновскую компьютерную томографию (РКТ) или на магнитно-резонансную томографию (МРТ).
Неправильное лечение нередко затягивает болезнь на многие месяцы, что заставляет направлять этих пациентов на медико-социальную экспертизу для установления группы инвалидности, а хирургическое лечение зачастую инвалидизирует этих больных. Количество инвалидов по так называемому остеохондрозу позвоночника приняло угрожающие размеры.
Причинная связь болевого синдрома с патологией позвоночника настолько прочно укоренилась в сознании врачей, что это привело к недопустимому умалению роли клинического обследования больных или неполноценному его проведению. Да и в самом деле какой смысл тратить время и силы на тщательное клиническое обследование, если всё равно известно, что причина коренится в позвоночном столбе. Поэтому невропатологи ограничиваются исследованием кожной чувствительности и рефлексов на нижних конечностях, иногда констатируют «радикулярный» синдром, но зачастую не указывают его сегментарный уровень. Да и что подразумевается под радикулярным синдромом нам не удалось найти ни в одной монографии или руководстве по неврологии. Лишь И.П.Антонов и ГГ. Шанько (1989), говоря о люмбаго, люмбалгии, люмбоишиалгии, чётко высказались о том, что «...основной причиной болевого синдрома служит механическое давление выпавшей части диска на чувствительный задний корешок». Почему выпадающий спереди диск сдавливает не передний, а задний корешок авторы не объясняют.
К. Левит и соавт. (1993), посвятив целую главу корешковому синдрому, так ничего и не объяснили. Они говорят, что «как корешковый синдром можно признавать только заболевания с неврологическими симптомами выпадения и, как правило, с ир-радиирующей болью в ноги вплоть до пальцев». Не в силах объяснить что такое корешковый синдром, авторы вынуждены говорить о псевдокорешковой боли, которая «встречается значительно чаще, чем истинно корешковая» (стр. 371). Полная неудобоваримость объяснений не удивительна, поскольку весь разговор ведётся на уровне чисто умозрительных представлений и, насколько можно понять, вовсе не о корешках, а о спинномозговых нервах.
Ортопеды исследуют позвоночник, определяя болезненные точки по проекции остистых отростков и паравертебрально, а также объём движений позвоночного столба, не уточняя, что его ограничивает, если ограничение подвижности имеет место. Но чаще всего ни ортопеды, ни неврологи, не говоря уже о других специалистах, больного вообще не смотрят до получения рентгенограмм.
Мы обратили внимание на то, что при самой разной патологии, обнаруженной при рентгенографии, и самой разнообразной их локализации в историях болезни фигурировала одна и та же локализация болевого синдрома — «поясничная» область, а также на случайные рентгенологические находки явно выраженной патологии при полном отсутствии жалоб и каких-либо других клинических проявлений.
Примером могут служить следующие наблюдения.
Б-й 83 лет. При обследовании по поводу урологической патологии выявлен резко выраженный остеохондроз со снижением межпозвонковых дисков, краевыми, специфичными для остеохондроза, костными разрастаниями, субхондральным остеосклерозом. Кроме того — выраженный фиксирующий гиперостоз (рис. 1)1. Никакие боли в пояснице никогда не беспокоили. Много лет был на тяжелых физических работах, включая лесоповал. До сих пор на охоте с собакой проходит 20-30 км. Если бы этот пациент пожаловался на боли в «пояснице», выявленной патологии оказалось бы более чем достаточно для их объяснения.
Б-я 38 лет. 2 года назад оперирована по поводу рака молочной железы.
|
Рисунки, не помещенные в тексте, размещены в приложении в конце книги. 9 |
При плановом контрольном обследовании остеосцинти-графия (радиоизотопное исследование скелета) показала на
копление радиофармпрепарата в области 3-го поясничного позвонка.
Рентгенография (рис. 2) выявила антеролистез L3 почти на 1/2 переднезаднего размера тела позвонка, спондилолиз (дефект в дуге, позволяющий задней части дуги вместе с суставными отростками оставаться на прежнем месте), резкое истончение межпозвонкового диска за счёт хондроза, субхондральный остеосклероз в телах контактных позвонков.
Если бы эта женщина предъявила жалобы на боли в «пояснице», они, безусловно, были бы объяснены выявленной на рентгенограммах патологией. Однако она никаких жалоб не предъявляет. На животноводческой ферме выполняет тяжёлую физическую работу раздатчицы кормов крупному рогатому скоту.
В то же время при тяжелейшем болевом «поясничном» синдроме мы нередко не выявляли никакой патологии позвоночника, особенно у молодых (до 45-50 лет) людей.
Примером может служить следующее наблюдение.
Б-й 48 лет. Предъявляет жалобы на невыносимые боли в области «поясницы», отдающие в задне-наружную область правого бедра, колена, голени, невозможность ходить, сидеть. В положении лёжа вынужден искать позу, позволяющую хоть немного уменьшить боли. Впервые почувствовал умеренную боль около месяца назад после подъёма тяжести. Боль постепенно нарастала, особенно при ходьбе. Резкое обострение возникло в момент наклона туловища при попытке одеть носок. В течение месяца прошёл все возможные исследования, включая КТ, МРТ. Никакой патологии не обнаружено (рис. 3). Поскольку боли продолжались с прежней интенсивностью и распространялись в области иннервации L4, L5 правых спинномозговых нервов, то подозрение пало на суставные отростки этих позвонков. По поводу артроза дугоотростчатых суставов была предложена резекция суставных отростков и жёлтых связок соответствующих сегментов на больной стороне, от которой пациент отказался.
В процессе всего обследования этого больного не было обращено внимания на точную локализацию резкой болезненности в области задней верхней ости правой подвздошной кости и в области суставного крестцового гребня на уровне S3-S4 и в промежутке между этими точками. Ниже этой зоны в большой ягодичной мышце пальпировался твёрдый участок спазмированной мышцы.
После прицельного обезболивания, миорелаксации и физиотерапии болевой синдром в течение 2 недель был полностью ликвидирован.
Нам представляется чрезвычайно важным привести ещё один пример.
Б-й 33 лет. В 20-летнем возрасте после физической работы и переохлаждения появились сильные боли в «пояснице». Тщательным расспросом удалось установить, что боли локализовались не в поясничной, а в крестцовой и ягодичной областях, в связи с чем ревматологом был заподозрен сакроилиит как проявление болезни Бехтерева, по поводу которой проводилось лечение и продолжается наблюдение до настоящего времени. Около трёх лет назад появилась слабость в ногах, нарастала неуверенная походка и ощущение онемения то в одной, то в другой ноге. При последнем плановом ревматологическом осмотре, в связи с новыми жалобами, были сделаны рентгенограммы поясничного отдела позвоночника и обнаружен дефект в заднем отделе тела L2, с чем больной был направлен на консультацию.
Неврологическое исследование выявило слабость мышц ног, асимметричное снижение рефлексов, асимметричное различной степени снижение всех видов чувствительности на нижних конечностях. Рентгенологическое исследование (обычная рентгенография и продольная томография) показали значительное разрушение заднего отдела тела L2, в меньшей степени L1 и L3 по типу «атрофии от давления», при котором контуры поражённых поверхностей остаются чёткими, ровными (рис. 4а, б). В прилежащих к дефекту участках тел позвонков — функциональный остеосклероз, поскольку оставшаяся часть тела позвонка продолжает нести всю функциональную нагрузку. КТ уточнила объём разрушений, чётко выявила разрушение дуг 2, 3 и 4 поясничных позвонков, а также установила заполнение позвоночного канала опухолевым образованием со сдавлением «конского хвоста» и спинномозговых нервов (рис. 4в). Никаких жалоб на боли пациент не предъявляет, отмечает лишь небольшую болезненность при надавливании на остистые отростки 1-3 поясничных позвонков.
Из всего сказанного можно заключить, что обнаруженная при последнем обращении больного патология не имеет никакого отношения к болям, бывшим 13 лет назад.
В связи с этим возникает кардинальный вопрос к неврологам: а может ли вообще сдавление спинномозгового нерва, корешка, конского хвоста, спинного мозга, а тем более медленно нарастающее сдавление, дать болевой синдром да ещё такой силы, как это бывает при «прострелах»?
Из физиологии известно, что головной мозг не имеет болевых рецепторов, не имеют их и спинной мозг, и корешки, и нервы. В небольшом количестве болевые рецепторы имеются в оболочках спинного мозга и периневрии. Именно этим объясняется практически отсутствие или крайне малая выраженность болевого синдрома при сдавлениях спинного мозга, опухолями, воспалительными абсцессами и даже отломками позвонков при тяжёлых механических травмах, что хорошо известно и неврологам, и нейрохирургам, и травматологам, и специалистам по ко-стно-суставному туберкулёзу (А.Н. Белова, О.А. Перльмуттер, 1999). Поэтому же ни в одном руководстве по неврологии, вышедшем до 1980-х годов, посвящённом спинному мозгу и периферической нервной системе, не фигурирует в качестве ведущего — болевой синдром. О боли упоминается лишь в последнюю очередь и как бы между прочим (А. В. Триумфов, 1965).
В практике почти всех лечебных учреждений, когда выявляется хоть какая то приобретённая или врождённая патология (остеохондроз, спондилоартроз, спондилоз, фиксирующий гипе-ростоз, клиновидные позвонки, незаращения дуг, переходные позвонки, «гемангиомы» позвонков) или даже варианты нормы (варианты ширины позвоночного канала, симметричная костная или хрящевая сакрализация или люмбализация, незначительная асимметрия половин дуг, и т.п.), всем этим находкам приписывается вина в болевом синдроме, если таковой возникает. При этом почему то не смущает ни разнообразие их этиологии, патогенеза, локализации при одной и той же «поясничной» локализации болевого синдрома.
Во всей просмотренной отечественной и зарубежной литературе нам не удалось найти точного обозначения локализации болевого синдрома. Везде фигурирует или «поясничная» область или столь же неопределённая «нижняя часть спины». Остаётся загадкой: что это? Результат кокетливой застенчивости или просто этих больных никто клинически не обследовал, а полагались лишь на слова больного? Лишь в монографии Я.Ю.Попе-лянского (1974) прекрасно описаны болезненные точки в области крыльев подвздошных костей, крестца, больших вертелов бедренных костей и т.д., которые он называет нейроостеофибро-зом. При локализации болей и болезненности в «нижней части спины» Я.Ю.Попелянский называет их «поясничными». Вслед за демонстративным и убедительным показом точно локализованной автором патологии вдруг следует абсолютно бездоказательное и потому непонятное утверждение, что всё это — результат остеохондроза поясничного отдела позвоночника. А если это так, то незачем тратить столько времени и сил на тщательное клиническое исследование.
Наше исследование показало, что 82% больных, направленных на рентгенографию в поликлиниках и больницах Москвы, вообще не были врачом раздеты и спину у них не обследовали. Часть больных (18%), направленная ортопедами и ревматологами была и осмотрена и обследована. Но при этом врач удовлетворялся приблизительным жестом больного при показе места боли, а объективное исследование проводилось, по-видимому/ под гипнозом учения об остеохондрозе как единственно возможной причине этих болей, и потому объективная реальность просто игнорировалась. Всё это заставило нас сопоставить рентгенологические находки с точной клинически определяемой локализацией болевого синдрома. Клиническое обследование проводилось по методике, заимствованной нами, в основном, у Я.Ю.Попелянского (1974).
Поскольку болевой синдром у обследованных нами 1490 пациентов в 95,2% локализовался в «нижней части спины», а в 4,8% — в других областях спины, живота и ног, то мы предприняли анатомическое исследование с целью, во-первых, анатомически правильно назвать болевые области, а, во-вторых, попытаться найти какое-то анатомическое обоснование такой упорной локализации болевых ощущений в нижней части спины. Полученные нами анатомические данные оказались достаточно любопытными и могут представить интерес для многих медицинских специалистов и помочь пониманию причин так называемых «поясничных» болей.
Однако, прежде чем вести конкретный разговор об анатомии, физиологии и патологии позвоночного столба, необходимо договориться о предмете разговора, о терминологии, которой мы будем пользоваться. Мы полагаем, что разговор целесообразно начать с терминологии, погрешностями в которой грешит не только русская, но, пожалуй, в ещё большей степени, иностранная медицинская литература. И оправданий этому не может быть никаких, ибо анатомическая и патоморфологическая номенклатура как в научной, так и в практической медицине во всём мире одинаковы. Поэтому мы считаем необходимым дать перечень основополагающих терминов в их правильном современном толковании, поскольку полагаем, что не вправе отсылать читателя к словарям и номенклатурам, которые далеко не всегда могут быть под рукой.
1. ТЕРМИНОЛОГИЯ В АНАТОМИИ, ФИЗИОЛОГИИ И ПАТОЛОГИИ ПОЗВОНОЧНОГО СТОЛБА
В современной медицинской литературе, к сожалению, часто встречаются устаревшие или неправильные медицинские термины. Нередко игнорируется лингвистическое значение употребляемых терминов, примером чему может служить словосочетание «травматическое повреждение». В любом толковом словаре сказано, что «травма» в переводе с греческого означает «повреждение». Правильные термины часто используются небрежно, в их бытовом понимании, например «плотность» вместо «твёрдость» и т.п.
Не менее редко заимствуют термины из других дисциплин, нимало не заботясь о том, какую смысловую нагрузку они там несут. К примеру, невропатологи, ортопеды, ревматологи, рентгенологи широко используют термины «дистрофия», «дегенерация», «дисплазия», «плотность» и др., не учитывая их значения в патологической анатомии и физике, из которых эти термины заимствованы.
Часто в медицинской литературе можно встретиться с образованием новых терминов, состоящих из двух и более простых. При этом не учитывается значение простых терминов в основной специальности, где их уже давно используют. Примером такого терминотворчества могут служить словосочетания «дегенеративно-дистрофический» или «нейроостеофиброз». Значение первого термина указано в приведённом ниже словаре, о втором же термине следует сказать следующее. В патологической анатомии под фиброзом понимают замещение какой-либо основной ткани фиброзной тканью. Поэтому данный термин должен означать замещение нервной и костной ткани фиброзной тканью. Автор же этого термина Я.Ю.Попелянский утверждает, что «клиническая характеристика нейроостеофиброза отражает его зависимость от состояния периферической и центральной нервной системы ...». Неправомерность такого термина в таком его понимании очевидна. Более или менее грамотный в патоморфоло-гии врач понять его не может.
Почти во всей клинической и даже патоморфологической литературе употребляют анатомические и патоморфологические термины из устаревших номенклатур. Так часто фигурируют «дужки» вместо «дуги», «корень дужки» вместо «ножка дуги», «межпозвоночные» или даже «фасеточные» суставы вместо «ду-гоотростчатые», «дегенерация» вместо «дистрофия» и т.д.
Очень легко проникают в медицинскую литературу звучные термины с совершенно неясным смыслом, как например уже упомянутый «дегенеративно-дистрофический», «межпозвоночный (межпозвонковый)» остеохондроз, «деформирующий остео-артроз». Остеохондроз, не может быть межпозвонковым, поскольку при остеохондрозе обязательно поражаются и хрящ (хондро-), и кость (остео-) От изменения термина сразу же меняется смысл: сказав межпозвоночный (межпозвонковый), подразумевают, что изменения при остеохондрозе могут быть только в диске (хонд-роз, выпячивание диска, его разрыв с образованием грыжи), а это уже не остеохондроз, а другая патология, отличная не только от остеохондроза, но и разнящаяся между собой и требующая разной лечебной тактики.
«Деформирующий остеоартроз» — другой пример «архитектурных излишеств» в терминотворчестве. Артроз не часто бывает деформирующим. О деформирующем артрозе можно говорить лишь в том случае, когда выявлена на рентгенограммах или при патоморфологическом исследовании деформация суставных концов костей и не всякая деформация, а только специфическая, присущая только артрозу, которая развивается лишь после дистрофического истончения суставного хряща. В ранних стадиях артроз характеризуется поражением только суставного хряща, поскольку артроз всегда, без всяких исключений, начинается с хряща, а не с кости. Патология костей может лишь предрасполагать к перегрузке суставного хряща и более раннему развитию артроза. Поэтому нельзя говорить об остеоартрозе, если ещё нет изменений кости. Следовательно, наиболее правильным является термин артроз, объединяющий все фазы дистрофического процесса в суставе.
Немалую путаницу в терминологию, а значит и в понимание сущности происходящих процессов вносят врачи-непрофессионалы. Непрофессионализм — это, мягко говоря, недостаточная профессиональная грамотность. Так, к примеру, М.Я. Жо-лондз утверждает, что «никакого остеохондроза не существует». Если бы автор был знаком с патологической анатомией дистрофических изменений позвоночника или с их рентгенологической картиной, то знал бы, что такое патологическое состояние все же существует. Другое дело, что можно спорить о роли этой патологии в болях в области спины и, тем более, в других частях тела, а также о правомерности использования этого термина в качестве клинического диагноза.
Изложенное выше свидетельствует о терминологическом неблагополучии в медицинской литературе, которое не так безобидно, как это может показаться на первый взгляд, поскольку нарушает единообразие смыслового содержания каждого термина. Мы. полагаем, что изобретение собственных терминов должно быть сведено к минимуму. Когда же речь идёт об анатомических, патоморфологических или физиологических явлениях специалист любой медицинской дисциплины обязан пользоваться терминологией, узаконенной в этих основополагающих дисциплинах и которую он обязан знать со студенческой скамьи Нелишне также напомнить, что существуют руководства, атласы и справочная литература по этим специальностям.
Мы приводим список терминов, наиболее часто употребляемых для характеристики нормального и патологического состояния позвоночника. Для удобства термины приведены в алфавитном порядке.
Артроз — дистрофическое изменение сустава, начинающееся с дистрофического изменения хряща (хондроз), к которому затем присоединяется дистрофическое изменение кости (остеохондроз). Если отмечается деформация кости, специфическая для артроза, то можно говорить о деформирущем артрозе. Таким образом, термин артроз — общий для всех стадий дистрофического процесса в суставе.
Анкилоз — внутри- или внесуставное сращение костей, образующих сустав (анкилоз костный, фиброзный).
Анкилозирующий гиперостоз — см. Фиксирующий гиперостоз.
Аплазия — полное отсутствие органа, его части или участка какой-либо ткани как результат нарушения их развития (аплазия всего позвонка, дуги, отростков).
Апофиз — участок кости, имеющий самостоятельную точку (точки) окостенения и не участвующий в образовании сустава.
Атрофия (гипотрофия) — Уменьшение объёма органа (его части) или какой-либо ткани по отношению к первоначально нормальной величине. Отставание органа в росте — не атрофия, а гипоплазия (см), как это бывает, например, при костно-суставном туберкулёзе у детей.
Вывих — смещение сочленяющихся костей с полным нарушением контакта их сочленяющихся поверхностей. Галистерез — см. Халистерез.
Гипермобильность (применительно к позвоночнику) — увеличенная подвижность в позвоночном сегменте, отделе позвоночника, во всём позвоночнике по сравнению с нормой, соседним сегментом,
Гиперплазия — увеличение размера органа, его части или участка ткани как результат нарушения формирования в процессе роста или физиологической перестройки.
Гиперостоз — патологическое увеличение объема кости (в основном её толщины) за счёт разрастания костной ткани.
Гипертрофия — увеличение объёма органа или ткани по отношению к первоначально нормальной величине.
Гипомобильность (применительно к п-ку) — уменьшенная подвижность в позвоночном сегменте, отделе позвоночника или во всём позвоночнике по сравнению с нормой или соседним сегментом.
Гипоплазия — уменьшенный размер органа или его части в результате нарушения формирования в процессе роста.
Гипотрофия — см. Атрофия.
Губчатая кость — кость или участок кости, имеющий губчатое строение.
Дегенерация — 1) в биологии — упрощение, деградация, вырождение; 2) в патологии — см. Дистрофия.
Дегенеративно-дистрофический — неправомочный термин. См. Дистрофия, Дегенерация.
Деструкция — в патоморфологии — разрушение структуры организма, органа, ткани, клетки.
Деформирующий артроз — одна из стадий артроза, характеризующаяся специфической деформацией суставных концов костей.
Деформирующий остеоартроз — см. Артроз, Деформирующий артроз.
Диафиз — участок трубчатой кости, имеющий костномозговой канал.
Дискоз (син. хондроз межпозвонкового диска) — термин, введённый нейрохирургами; см. Хондроз.
Дисплазия — все без исключения нарушения развития и формирования органов или тканей независимо от причины и времени их возникновения (как в процессе эмбриогенеза, так и в постнатальном периоде).
Дистрофия — патологический процесс, имеющий морфологические проявления, возникающий вследствие нарушения обмена веществ и характеризующийся накоплением в клетках и тканях количественно и качественно измененных продуктов обмена. Некоторые из дистрофических изменений могут быть выявлены рентгенологически по ряду признаков, свидетельствующих о патологических изменениях определённых морфологических структур (например патологический остеосклероз, остеопо-роз, обызвествления и т.п.). Рентгенологи, заимствовавшие этот термин из патоморфологии, обязаны придерживаться того толкования, которое дают ему патоморфологи. В связи с этим термин «дегенеративно-дистрофический» применять не следует, поскольку он рождён в переходный период, когда в морфологии термин «дегенерация» заменяли термином «дистрофия». В настоящее время в грамотной патоморфологии применяют только термин «дистрофия».
Дугоотростчатые суставы — суставы между суставными отростками позвонков (по Парижской анатомич. номенклатуре 1955 г.).
Костная балка (син. костная перекладина, трабекула) — основной структурный элемент кости. Из костных балок построена кость.
Костная перекладина — см. Костная балка.
Костная пластинка — структурный элемент костной ткани (см.), состоящий из тонкого пучка коллагеновых волокон, соединённых аморфным веществом с отложенными в них минеральными солями. Использование этого термина в качестве синонима термина «костная балка» неправомерно.
Костная ткань — материал, из которого построены костные балки. См. Остеоид.
Костная трабекула — см. Костная балка.
Кость — орган, образованный костными балками, построенными из костной ткани. Включает в себя костный мозг, эндост, периост, сосуды, нервы, лимфоидную ткань и хрящевые структуры. Кроме механической функции (опорная, рессорная, защитная), кость выполняет ряд других важных функций — кроветворения, минерального обмена, рецепторную, фагоцитарную, иммунную и другие ещё не все нам известные.
Лигаментоз — дистрофическое изменение связки, заключающееся в замещении связки вблизи её прикрепления к кости волокнистым хрящом, который затем обызвествляется, после чего замещается костью. Рентгенологически проявляется обызвествлением или окостенением участка связки вблизи кости.
При механических повреждениях или перегрузках может проявляться болезненностью в области расположения связки при движениях или при её натяжении. Иногда болевой синдром может достигать очень сильных степеней, поскольку связки насыщены болевыми рецепторами.
Межпозвонковые (межпозвоночные) суставы — см. Дугоот-ростчатые суставы.
Межпозвоночный (межпозвонковый) остеохондроз — неточный термин. При остеохондрозе поражается и кость, и хрящ, т.е. тела позвонков и диск между ними. Правильно: остеохондроз позвоночника или позвоночный остеохондроз. См. Остеохондроз.
Метаболизм (от греч. перемена, превращение) — обмен веществ и энергии в организме на любом из его уровней — организм, орган, ткань, клетка. В отличие от дистрофии обозначает не морфологические, а химические превращения. Поэтому использовать этот термин в рентгенологии — дисциплине морфологической — неправильно.
Метафиз — губчатый участок трубчатой кости, расположенный между эпифизом (см.) и диафизом (см.).
Миотендинит — клинически активный период тендиноза, когда при повреждении сухожилия в асептическое воспаление вовлекается не только перитендинеум, но, возможно, и прилежащая к сухожилию часть мышцы. Во всяком случае мышца реагирует на тендинит резко болезненным спазмом.
Миотендиноз — термин патоморфологически неточный, так как дистрофический процесс в сухожилии развивается у кости, а не у мышцы.
Некробиоз — необратимое нарушение жизнедеятельности ткани, предшествующее её гибели — некрозу.
Некроз — омертвение, необратимое прекращение жизнедеятельности ткани, органа или его части.
Нестабильное смещение (см. Нестабильность) — выявляемое на рентгенограмме смещение позвонков относительно друг друга, величина которого меняется при движениях позвоночника, что определяют с помощью рентгенофункционального исследования.
Нестабильность (см. Нестабильное смещение) — термин, употребляемый в ортопедии для обозначения определённых нарушений функции позвоночника и суставов. Поэтому применение его в рентгенологии для обозначения другого понятия неправомерно.
Остеоартроз — см. Артроз.
Остеоид (син Остеоидная ткань) — органическая основа (матрица) костной ткани, формирующаяся в процессе её образования остеобластами. После минерализации остеоида образуется костная ткань.
Остеоидная ткань — см. Остеоид.
Остеолиз — рассасывание кости (как правило, её концевых участков или суставных концов костей), характеризующееся исчезновением её участка при отсутствии реактивных изменений в оставшейся части кости и окружающих тканях.
Остеомаляция — размягчение кости вследствие нарушения фиксации минеральных веществ во вновь образованных остео-идных балках. В результате кость сравнительно легко деформируется под действием механических нагрузок. Наблюдается О. при многих патологических процессах, например, при рахите, старческой остеопении позвоночника и др.
Остеопения (от греч. penia — бедность, недостаток) — уменьшение количества костной ткани за счёт как остеопороза (см.), так и остеомаляции (см.). Термин, объединяющий оба этих понятия, как, к примеру, термины «воспаление» или «опухоль».
Остеопороз — уменьшение количества костных балок (не их числа, а суммарного объёма) в единице объёма кости.
Остеопоротическая перестройка (син. Остеопороз — см.)
Остеосклероз — увеличение количества костных балок в единице объёма кости.
Остеосклеретическая перестройка (син. Остеосклероз — см.).
Остеофит (син. экзофит костный) — патологический костный нарост на поверхности кости.
Остеохондроз — дистрофическое изменение кости и хряща в любом месте организма, где имеется костная и хрящевая ткани.
Остеохондроз позвоночника — дистрофическое изменение как межпозвонкового диска, наступившее в фазе хондроза, так и прилежащих к нему тел позвонков.
Рентгенологически это проявляется: 1) уменьшением высоты диска, 2) специфическими краевыми костными разрастаниями и 3) субхондральным остеосклерозом.
Специфика костных разрастаний заключается в том, что они продолжают площадки тел позвонков вдоль выпяченных межпозвонковых дисков. Субхондральный остесклероз обычно присоединяется при значительном истончении диска и увеличении, тем самым, нагрузки на тела позвонков.
Перестройка кости — любое биологически активное изменение структуры, формы, размеров кости под влиянием внешних (по отношению к организму) или внутренних факторов. Кость может измениться только путём перестройки, если не считать изменений под влиянием внешних травмирующих воздействий: перелома, непосредственной термической или химической травмы. Использование термина «перестройка» в качестве самостоятельного диагноза, без уточнения её природы — неграмотно.
Перестройка кости физиологическая : 1) обменная — изменение (замена) кости в процессе нормального обмена веществ; 2) возрастная — возрастные нарушения уравновешенности созидания и разрушения костной ткани; 3) функциональная физиолгиче-ская- приспособительные изменения в рамках физиологической анатомо-функциональной адаптации.
Перестройка кости патологическая — любое биологически активное изменение структуры, формы, размеров кости, в процессе которого нормальная кость превращается в патологически изменённую.
Периостальные наслоения — реактивное костеобразование за счёт продукции кости раздражённой или повреждённой надкостницей (перелом, воспаление, опухоль, функциональная перестройка и т.п.). Надкостница не вовлекается непосредственно ни в воспалительный, ни в опухолевый процесс, а участвует в нём тем, что в той или иной мере реагирует на воспаление, опухоль, механическое повреждение. При этом механизм костеоб-разования во всех случаях одинаков — клеточный: остеобласты образуют остеоидную ткань, которая затем превращается в костную.
Использование терминов «периостит» или «периостоз» нерационально, поскольку в таком случае назвать причину активности надкостницы можно только после установления диагноза заболевания.
Периостит см. Периостальные наслоения.
Периостоз см. Периостальные наслоения.
Плотность — физическое понятие, характеризующее массу вещества в единице объёма. Плотность пропорциональна удельному весу вещества. Для определения плотности в физике широко используют рентгенологический метод. В медицинской литературе термин «плотность» нередко ошибочно используют в значении «твёрдости».
Подвывих — неполный вывих с сохранением частичного соприкосновения суставных концов костей.
Позвоночный сегмент — два соседних позвонка с расположенными между ними диском, суставами, связками, составляющими единую морфо-функциональную единицу. Этот термин используют невропатологи, ортопеды, травматологи, рентгенологи.
Спондилит — воспаление в любом из элементов позвоночного сегмента.
Спондилит анкилозирующий — болезнь Бехтерева (по Международной номенклатуре болезней). При ней поражаются не только и не столько дугоотростчатые суставы, сколько другие анатомические элементы позвоночника, в первую очередь — крестцовоподвздошные суставы.
Спондилоартрит — воспаление дугоотростчатых суставов. Иногда в эту группу включают воспаление рёберно-позвоночных суставов и неоартрозов позвоночника (межостистых, унковертебральных).
Спондилоартрит анкилозирующий — см. Спондилит анкило-зирующий.
Спондилоартроз — артроз дугоотростчатых суставов позвоночного столба.
Спондилоз — (по G. Schmorl и Н.С. Косинской) — ограниченное чаще одним, реже двумя сегментами костеобразование под передней продольной связкой поясничного или шейного отдела позвоночника, специфика которого заключается в образовании остеофита, огибающего, как правило не изменённый, межпозвонковый диск. Окостенение начинается у места отрыва передней продольной связки от тела позвонка. Образовавшийся остеофит не изменяется в течение многих лет. Отрыв связки происходит выпячивающимся межпозвонковым диском в момент физического перенапряжения у людей молодого возраста, когда диски ещё достаточно эластичны. В таком понимании термин закрепился в патоморфологии и рентгенологии. В литературе его нередко неправильно используют вместо термина «остеохондроз» или в качестве термина, объединяющего все дистрофические изменения позвоночника. В этом значении он приведён и в «Энциклопедическом словаре медицинских терминов», что для профессиональной литературы нельзя признать правильным (см. Остеохондроз, Фиксирующий гиперостоз).
Стабильное смещение — выявленное на рентгенограмме смещение позвонков относительно друг друга, величина которого не меняется при движениях позвоночника, что определяют при рентгенофункциональном исследовании.
Тендинит — асептическое воспаление в перитендинеуме, возникающее, как правило, после травмы сухожилия. В зрелом и пожилом возрасте местом повреждения часто является участок дистрофически изменённого сухожилия (тендиноз — см.)
Тендиноз — дистрофическое изменение сухожилия мышцы, сущность которого заключается в замещении ткани сухожилия у места прикрепления к кости волокнистым хрящом, который вскоре обызвествляется, а затем замещается костью. Рентгенологически проявляется обызвествлением или окостенением участка сухожилия у поверхности кости, которая становится неровной, с костными выростами или напластованиями. При повреждении дистрофически изменнного сухожилия развивается асептическое воспаление, которое сопровождается локальными болями, иногда очень сильными, и болезненностью при движениях с напряжением соответствующих мышц. В таких случаях уже можно говорить о тендините. При коротком сухожилии в асептическое воспаление может вовлекаться прилежащий участок мышцы. В таких случаях правомерным становится термин мио-тендинит.
Твёрдость — степень сопротивления вещества какому-либо механическому воздействию. Грубо может определяться на-ощупь (твёрдость дерева достаточно велика, свинца и ртути мала).
Точка окостенения — очаг образования костной ткани в хрящевой или мезенхимальной основе формирующейся кости.
Травма — в буквальном переводе с греческого означает повреждение, то есть следствие какого-либо внешнего воздействия на организм — механического, химического, электрического, радиационного, психического и т.д. Травма всегда конкретна: ушиб, перелом, ожог, обморожение, нервный стресс и т.п. Поэтому травмой не являются падение, авария и т.п.
Травматическое повреждение — тавтология. См. Травма.
Фиксирующий гиперостоз (син. анкилозирующий гиперостоз, болезнь или синдром Форестье, фиксирующий лигамен-тоз — см.) — распространённое, на уровне многих сегментов костеобразование под передней продольной связкой позвоночника у пожилых людей. Начинается на уровне межпозвонковых дисков, а затем и на уровне тел позвонков. Кость продуцируется камбиальным слоем передней продолной связки, обладающей свойствами надкостницы. В первую очередь поражается грудной отдел справа, затем поясничный — слева, иногда и шейный — спереди. Толщина костных напластований может достигать 1 см и более. В начальной стадии необходимо дифференцировать от спондилоза и анкилозирующего спондилита (болезни Бехтерева).
Фиксирующий лигаментоз — термин неточный, поскольку сама передняя продольная связка позвоночника ни обызвествлению, ни окостенению не подвергается. Внутренний камбиальный слой связки, обладающий свойствами надкостницы, по невыясненным причинам начинает продуцировать новую кость (см. Фиксирующий гиперостоз, Лигаментоз).
Физиологическая перестройка кости — см. Перестройка кости физиологическая.
Функциональная перестройка кости — см. Перестройка кости функциональная.
Халистерез — прижизненная деминерализация костной ткани, в результате чего на месте костной ткани остаётся её органическая (остеоидная) матрица. Возможность халистерез морфологами оспаривается.
Хондроз — дистрофическое изменение хряща, чаще всего межпозвонкового или суставного, его истончение, потеря тур-гора, замена гиалинового хряща волокнистым, фиброзной тканью, обызвествление и окостенение слоя, прилежащего к кости. Хондроз всегда предшествует остеохондрозу. Хондроз может развиться везде, где есть хрящ, например, в хрящевых участках рёбер.
Экзостоз (син. Остеофит, Экзофит костный) — патологический костный нарост, исходящий из поверхностных частей кости.
Экзофит см. Экзостоз, Остеофит.
Эпифиз — участок кости, имеющий самостоятельную точку (точки) окостенения и участвующий в образовании сустава. Ядро окостенения см. Точка окостенения.
2. ИСТОРИЯ ПОИСКА ПРИЧИН БОЛЕЙ В НИЖНЕЙ ЧАСТИ СПИНЫ
«Поясничные» боли или боли «в нижней части спины» долгое время (с конца 19 века до 60-70-х годов 20 века) фигурировали под названием «ишиас». История же вопроса уходит гораздо глубже, когда в 15 веке упоминается об этой болезни в рукописи Р. Кука1. Итальянский врач Котуньо1 описал ее в книге «О нервном ишиасе» в 1764 году. В дальнейшем почти безраздельно господствовало представление об этом заболевании как результате инфекционного поражения седалищного нерва (Antie, 1885; Lortat-Jacob et Sobareanu,1908; H. Oppenheim,1908; J.Dejerine, A. Tomas, 1909; Kliem,1909; A. Schmidt, 1910).
Если боли возникали у больного туберкулезом, сифилисом, ревматизмом, гриппом и любым другим инфекционным заболеванием, то этой инфекции и приписывалась вина в болевом синдроме.
Однако, поскольку в седалищном нерве идут и двигательные и чувствительные волокна, а при «ишиасе» страдает преимущественно чувствительность, то возникла мысль, что поражается более проксимальный отдел проводниковой системы, а именно — чувствительные корешки (Л.О. Даршкевич, 1907). С этого времени, наряду с «ишиасом» начинает применяться термин «радикулит». LA. Sicard, (1918) связал заболевание с поражением не интра-, а экстрадурального участка корешка. Этот участок называли канатиком, в связи с чем появился новый термин — «фуникулит», который начал широко применяться в нашей литературе (А.Н. Абрамова и Ш.А. Росин, 1936; М.Б. Кроль, 1936; Я.М. Балабан, 1939).
Однако в экстрадуральном участке идут уже в одной оболочке и чувствительные и двигательные корешки. Поэтому вновь была нарушена логика поражения преимущественно, а часто и исключительно чувствительной сферы.
|
1 По Я Ю Попелянскому, 1974 |
В то же время признавалось, что процесс может локализоваться на различных уровнях, в связи с чем Д.А. Шамбуров (1928,1950), В.К. Дорошко (1930), Roger (1930) различали верхний, средний и нижний ишиас как воспалительное поражение
корешка, сплетения или седалищного нерва. Наиболее частой формой считался «верхний ишиас». После работ М.С. Маргули-са (1932-1950) в отечественной неврологии привился термин «пояснично-крестцовый радикулит». Представление об инфекционной природе поясничньгх болей прочно господствовало у неврологов вплоть до 50-х годов XX века. Однако проведенные патоморфологические исследования не дали достаточно убедительных данных в пользу воспалительного поражения корешков, спинномозговыгх и седалищный нервов. (И.С. Новицкий и И.М. Перельман, 1934; В.А. Елисеев, 1958; F. Raymond, 1898; J. Tinel et P. Gastinel, 1912; О. Lindhal, В. Rexed, 1951; G. Boszik, 1956). Это подтверждало мнение Я.Ю.Попелянского (1974), что «топические классификации ишиаса основывались главным образом на логических (спекулятивных) построениях. Клинические дифференцировки их были надуманными».
Уже в 20-х — 30-х годах появились первые работы ортопедов и нейрохирургов, в которых основная роль в причине поясничных болей отводилась позвоночнику, в частности патологии его суставов и аномалиям развития (Putti,V., 1927). Затем первое место среди причин поясничных болей стали отводить грыжам межпозвонковых дисков (А.К. Шенк, 1935; И.С. Бабчин, 1935; J.E. Goldwait, 1911; W. Mixter, J. Barr, 1934, 1936; W.E. Dandy, 1941).
Вслед за ортопедами и нейрохирургами к признанию ведущей роли патологии межпозвонковых дисков приходят и невропатологи (Н. Roger, 1930; V.T. Inman, J.B.Saunders, 1947; F. Reischauer, 1949).
Таким образом, первая половина 20 века прошла в споре об инфекционной или механической природе болей в нижней части спины. По существу же во всех дискуссиях признается поражение корешков и нервов. Только одни авторы считали, что корешки и нервы поражаются различными воспалительными процессами, а другие — что корешки страдают в результате механического повреждения выпадающими грыжами дисков.
Однако многие клиницисты отвергали дискогенную концепцию пояснично-крестцового радикулита (С.А. Рейнберг и С.Л. Цаткин, 1932; Н. Pette, 1953). А были и те, кто не признавал ни инфекционную, ни дискогенную. Так J.F. Brailsford (1955), проанализировав 10.000 рентгеновских исследований при поясничных болях, нашел остеохондроз только в 10%, в остальных случаях с обычной частотой встречались туберкулез, остеомиелит, аномалии развития, сколиозы и полная норма. По крайней мере, пишет автор, с точки зрения рентгенологической не может быть и речи о первенствующей роли дисков в этиологии пояснично-крестцовых болей. Автор считал, что в проблему ишиаса рентгенология пока внесла больше путаницы, чем пользы. Диагноз «дискоза» стал национальным бедствием и, пожалуй, было бы лучше, если бы врачи вовсе ничего не знали о дисках.
G.S. Hackett (1956), много лет изучавший поясничную боль, утверждал: «боль в пояснице — это боль связочная».
R. Wartenberg (1958) также не соглашался с дискогенной природой пояснично-крестцовых болей и обосновывал свои взгляды рядом аргументов. Однако все они, с точки зрения Я.Ю. Попелянского «недостаточно убедительны и умозрительны, за ними нет достаточной фактологической базы».
Весьма категоричен был G. Keller (1962), который полностью отрицал роль дислокации и компрессии корешка в патогенезе пояснично-крестцовых болей.
Следовательно, J.F. Brailsford (1955), G.S. Hackett (1956), R.Wartenberg (1958), G. Keller (1962) фиксировали внимание на патологии мышц, фиброзных тканей (сухожилий, связок, фасций) конечностей и туловища и рецепторов в них. Эта позиция, особенно G.Keller, подверглась беспощадной критике Я.Ю. По-пелянского (1974), которую он назвал «велеречивыми» нападками на дискогенную теорию ишиаса.
Первые сообщения о болевых мышечных синдромах появились в 1843 г. (Froriep)1. С тех пор они описывались неоднократно, однако четкой клинической определенности не приобрели до сих пор и фигурировали под самыми разными названиями: ревматизм мягких тканей, мышечный ревматизм, ревматическая миал-гия, миозит, фасцит, миофасцит, фиброзит, фибропатический синдром, миопатоз, фибромиофасцит, тендиноз, миотендиноз, тендинит, миотендинит (В.К. Хорошко, 1927; B.C. Марсова, 1935; П.Л.Жарков и А.А. Бабенцова, 1967; Лауцевичус, 1967; Г.Н. Мазу-нина и сооавт., 1967; В.К. Добровольский и Д.Ф. Шпаковский, 1970; ПЛ. Жарков, В.А. Талантов, Б.Д. Юдин, 1983; W.R. Gowers, 1904; C.Sandstrom, 1938, 1951; J.Travell, 1955; J.Neufeld, 1955).
Нам в наибольшей мере импонирует термин миофасциаль-ный болевой синдром (Д. Тревелл, Д. Симоне, 1989), фигурирующий во французской, а также английской и американской литературе. В тех случаях, когда возможно точно локализовать патологию по рентгенограммам или клинически, можно ис-
1 Цит. по H.Kraus, 1970
пользовать более точное название: тендиноз (без клинических проявлений) или тендинит (при болевом синдроме) например в области большого вертела бедренной или бугорков плечевой кости.
Боль обычно возникает при сильном напряжении одной или нескольких мышц — синергистов в местах их прикрепления к костям или реже в местах перехода мышцы в сухожилие.
Несмотря на отдельные критические работы, дискогенная концепция «поясничного» болевого синдрома постепенно завоевывала всё больше сторонников и к 80-м годам XX века стала господствовать практически безраздельно. Если в зарубежной литературе фигурируют дискогенные поражения корешков, то в отечественной, как литературе, так и практике, благодаря авторитетным работам Я.Ю. Попелянского (1961, 1962, 1966, 1969, 1974, 1983) и его школы, безраздельно утвердился взгляд на поясничные боли как результат остеохондроза позвоночника, в который включают и грыжи дисков (Е.С.Заславский, 1966, 1978; И.Р. Шмидт, 1966, 1978, 1980; И.П.Антонов, Б.В. Дривотинов, 1968; В.П. Веселовский, 1978; Г.Я.Лукачер, 1985; Т.З.Ахмадов, 1987; X. ААСкоромец, ТАСкоромед, 1996; В.И.Самойлов, 1997; П.Дуус, 1997; Х.А. Мусалатов и А.Г. Аганесов,1998; Н.М. Жулев с соавт., 1999 и др.). Термин же «остеохондроз», к сожалению, настолько прочно вошел в медицинский обиход, что стал синонимом самого болевого синдрома.
3. ДИАГНОСТИКА ПРИ БОЛЯХ В НИЖНЕЙ ЧАСТИ СПИНЫ
Отношение к клиническому обследованию больных с поясничными болями, пожалуй, наиболее точно отразил Я.Ю. Попе-лянский: «В отношении ишиаса клиника казалась в такой мере примитивной, что даже у корифеев неврологии она не удостаивалась достаточно пристального анализа». Примерно такое же отношение к клиническому исследованию и у специалистов других медицинских профилей: ортопедов, ревматологов, нейрохирургов.
Разные авторы предложили множество способов оценки формы и подвижности позвоночного столба при болях в спине (Ф.Ф. Оженко, 1966; Т.И. Бобровникова, 1966; В.А.Лисунов, 1971; А.И Усманов, 1971; И.С. Седин, 1954; И.З. Марченко, 1972; И.И. Худолей, 1966; Pezholz und Wolter,1964). Однако ни у кого ни слова не говорится о пальпаторном исследовании. Даже в таком обстоятельном труде по клиническому обследованию опорно-двигательной системы, как «Клиническая диагностика болезней суставов» (М. Доэрти и Д. Доэрти, 1993) подробно описываются способы определения подвижности позвоночника и всех суставов, но вовсе отсутствует пальпаторное его исследование.
|
1 Правомочность именно этого термина весьма спорна (Вест рентг и радиол, 1997, 6, с 58-63) |
Я.Ю. Попелянский подробно изучил не только влияние болевых ощущений на двигательную функцию позвоночника и суставов, но и выявил конкретные болевые точки, правильно обозначив этот процесс как дистрофический и назвав его ней-роостеофиброзом1. Все болевые ощущения автор разделил по стадиям (Я.Ю. Попелянский, Е.С. Заславский и В.П. Веселов-ский, 1974). Тщательно проведенное пальпаторное исследование позволило выявить наиболее типичные места этих болевых точек, всего — 19 локализаций. Дистрофическую природу изменений в местах прикрепления сухожилий мышц к костям подтверждают многочисленные исследования мышц (Е.В. Усольце-ва, Ф.М. Халецкая, 1933; B.C. Марсова, 1935; И.Л. Крупко,
... Фальк и Б.П. Модяев, 1903, В.И. Рокитянский, 1964; И.П. Кипервас и РЛ. Зайцева, 1967). Автор говорит также, что многие из этих болевых точек длительное время ошибочно расценивались как точки «по ходу корешков» или «по ходу седалищного нерва».
Детально описав методику выявления болевых точек в местах прикрепления сухожилий мышц, дав методику определения степени выраженности болевых ощущений, автор вдруг после всего этого абсолютно бездоказательно утверждает, что все эти болевые симптомы — некорешковые проявления остеохондроза поясничного отдела позвоночника.
Я.Ю.Попелянский (1974) подробнейшим образом описывает симптомы напряжения и расслабления мышц спины, ягодичной области и ноги, а также разбирает симптом Ласега (1864) и считает, что этот симптом не является показателем натяжения седалищного нерва, поскольку корешки и нервы имеют запас длины (Ф.Ф. Оженко, 1973, М.Н. Холоденко и Л.Я. Воронова, 1949). При этой пробе натягиваются также и все другие анатомические образования задней поверхности бедра и ягодичной области, которые и могут давать болевые ощущения (М.Ф. Иваницкий, 1940). Я.Ю. Попелянский считает, что этот симптом связан, главным образом, с натяжением мышц и фиброзных тканей. «Также и при кашле и чихании боль возникает не за счет лик-ворного толчка, а за счет происходящего при этом рефлекторного напряжения мышц туловища».
Если при остром болевом синдроме в нижней части спины пациенты попадают к ортопеду, неврологу или хирургу, то при хронической и не очень резко выраженной боли таких больных нередко направляют к ревматологу. Поскольку ревматологи достаточно тщательно обследуют больных, используя метод пальпации, а внимание их направлено на возможную патологию крё-стцовоподвздошных суставов, то, обнаружив болезненность в этой области, подозревают сакроилиит. Хотя рентгенологическое исследование, как правило, не подтверждает подозрения, часть больных всё же получает лечение по поводу «рентгеноне-гативной стадии» болезни Бехтерева.
Большой интерес представляют тщательно разработанные методики обследования позвоночника, а также связок и мышц в мануальной медицине. Однако все они направлены на определение амплитуды движений в позвоночнике и суставах и активности сокращений мышц. Для этих же целей используется и пальзвоночника и таза мануальные терапевты пальпацией не пользуются. По крайней мере они об этом не говорят (К.Левит и соавт.,1993; А.Б.Ситель,1993, 1998). Чрезвычайный интерес представляют сведения К.Левит об электромиографических исследованиях ягодичных мышц, которые показали, что «сокращение большой ягодичной мышцы явно запаздывает и сразу, как бы пропуская его, следует усиленное сокращение мышцы, разгибающей спину»1. То есть, иными словами, имеет место асинхрон-ность сокращений этих мышц и, соответственно, асинхронность воздействия на место их совместного прикрепления. К сожалению, автор не указывает на здоровых или больных людях проведены эти исследования.
Мануальные терапевты, как и другие специалисты, полностью придерживаются концепции о вертеброгенной природе болей в нижней части спины. Поэтому на исследование двигательной функции позвоночника, а не других областей, и направлено всё их внимание.
Таким образом, наиболее полное и детализированное описание методики клинического обследования представлено Я.Ю. Попелянским. Однако, последовавшее за этим обследованием утверждение, что виной всех этих болевых симптомов является остеохондроз позвоночника, сделало абсолютно бессмысленным затрату сил и времени на такое обследование.
В самом деле, зачем тратить столько драгоценного врачебного времени, если заранее известна причина того, что будет выявлено. Это и привело к тому, что прекрасная методика не нашла никакого применения в клинической практике и даже в научных монографиях клиническому исследованию не уделяется никакого внимания, по крайне мере, пальпаторному исследованию, имеющему основное значение для выявления болевых точек, описанных Я.Ю. Попелянским.
Ни в одном современном руководстве по неврологии, ортопедии, нейрохирургии, начиная с 80-годов, пальпаторное исследование вообще не фигурирует, поскольку авторы считают это излишним, особенно при наличии КТ и МРТ. Обнаружение грыжи диска считается абсолютно достоверной причиной имеющегося болевого синдрома. Однако и в определении грыжи диска далеко не всё благополучно: чаще всего выпячивание дис-
К. Левит и соавт ,1993, стр 269
ка вследствие снижения его тургора описывают как грыжу. В случае отсутствия «грыжи» причину ищут в различных аномалиях развития позвоночного столба. Если же не находят никакой патологии или вариантов развития, то вину умозрительно приписывают артрозу дугоотростчатых суставов, гипертрофии желтых связок, синовиальным кистам в дугоотростчатых суставах (С. Parlier-Cuak et al., 1999), врождённому стенозу позвоночного канала и т.п.
Поэтому не удивительно, что основным методом обследования больных при «поясничных» болях стала рентгенография, а с приходом КТ и МРТ, дающих возможность видеть непосредственно изменённый диск, роль основных перешла к этим методам. Чаще всего общение врача с больным ограничивается выслушиванием жалоб на боли в пояснице, спине, шее и назначении рентгенографии, КТ, МРТ.
Проводившееся нами клиническое обследование больных преследовало выяснение следующих вопросов:
1. Точная локализация болевых ощущений самим больным.
2. Точная анатомическая локализация болезненности, выявляемой при пальпации.
3. Иррадиация боли.
4. Наличие двигательных расстройств.
5. Связь иррадиирующей боли с пальпацией самой верхней болевой точки.
6. Связь локального болевого синдрома с
двигательной
функцией позвоночника.
3.1. Методика клинического обследования больных
Клиническому исследованию при болях в спине уделяется, мягко говоря, недостаточно внимания. Иллюстрацией сказанному могут служить и последние по этой тематике монографии (Н.М. Жулев и соавт.,1999; Х.А. Мусалатов и А.Г. Агане-сов,1998; В.И.Самойлов, 1997; ААСкоромец, ТАСкоромец, 1996; П.Дуус, 1997), где в клинической картине «остеохондроза» позвоночника анализируются лишь субъективные ощущения больного. И хоть неврологи и ортопеды настаивают на возможности клинической диагностики остеохондроза позвоночника, однако начинают обследование больного, как правило, с рентгенографии, и даже нередко не принимают больных без рентгенограмм позвоночника.
Клиническое обследование больного мы проводили по общепринятой врачебной схеме. Методические детали, как уже говорилось выше, мы заимствовали у Я.Ю. Попелянского (1974), а также у М. и Д. Доэрти (1993).
Боли в области шеи, спины, верхних и нижних конечностей, на которые жалуются пациенты, обычно сразу относят на счёт позвоночника, руководствуясь утвердившейся концепцией. Как показали наши исследования, такая тактика недооценки клинического исследования больного неизбежно приводит к диагностическим ошибкам. Поэтому мы сочли необходимым подробно изложить методику клинического обследования больных, поскольку, как мы убедились, именно получаемые при этом данные заставляют усомниться в правомочности вертеброгенной концепции болей в области спины.
1. Жалобы больного
Все без исключения больные предъявляли жалобы на боли в "пояснице". Мы уточняли:
1) локализацию боли, которую должен точно указать сам больной;
2) в каком положении тела больше всего беспокоят боли (лёжа, сидя, стоя),
3) какое положение вынужден принять больной, чтобы уменьшить интенсивность боли?
4) связаны ли боли с движениями? Какими?
5) Куда иррадиирует боль?
2. Анамнез болезни
ставил целью выяснить следующее:
1) продолжительность болевого синдрома;
2) возникла боль впервые или бывала и раньше?
3) возникла боль внезапно или нарастала постепенно?
4) какие физические нагрузки
или неловкие движения
предшествовали болевому синдрому?
5) не было ли переохлаждения перед возникновением боли?
6) когда боли сильнее — утром, днём, вечером?
7) просыпается ли ночью от болей и встаёт ли с постели с болями или к утру они уменьшаются?
8) в какой постели легче спать — в жёсткой или мягкой?
9) заболевания, непосредственно предшествовавшие болевому синдрому.
3. Осмотр больного
Раздев больного, обязательно просили его самого вновь точно (пальцем) указать локализацию боли. Для этого оказалось
2-258
33
необходимым проявить достаточную настойчивость. Пациенты вначале обычно указывают всю приблизительную область болей, махнув ладонью, и лишь при настойчивом требовании уточнить место боли, в конце концов останавливаются на самом больном месте. Обычно это оказывается точка в области верхневнутреннего квадранта ягодичной области, иногда в проекции крестцовоподвздошного сустава или нижней части крестца. Го- I раздо реже (при хронических умеренных, не остро возникших болях) такая точка или точки локализовалась в срединной области спины на линии остистых отростков.
Иногда в остром периоде боль настолько сильна, что больного можно обследовать только в постели, поскольку он не может ни встать, ни сесть, да и лёжа ищет наименее болезненную позу на боку с согнутыми в разной степени ногами или полубоком на спине или животе. Но и в этих случаях нужно добиться точного указания болевой точки.
При более умеренной выраженности болевого синдрома возможно обследование в положении стоя или сидя При этом может обнаружиться патологическая поза с анталгическим (противоболевым) сколиозом, а также изменением физиологических грудного кифоза и поясничного лордоза. Необходимо выяснить | возникли эти изменения осанки с момента болевого приступа или они существовали и раньше.
Пальпаторное исследование — следующий этап обследования больного. Положив ладони обеих рук на крылья подвздошных костей с обеих сторон (рис. 5) и расположив большие пальцы на уровне ладоней, определяют границу между 4 и 5 поясничными позвонками. Опустив большие пальцы под углом 45 градусов, одним из них на больной стороне почти точно попадают в болевую точку, указанную ранее пациентом (рис. 6). Надавливание на неё вызывает в разной степени выраженную болезненность. Эта точка соответствует задней верхней ости подвздошной кости (spina iliaca posterior superior), к которой крепится задняя длинная крестцовоподвздошная связка (lig. sacroiliacum post. longum). Нередко оказывается болезненной и вторая точка в области суставного гребня крестца на уровне S3-S4, то есть место прикрепления той же связки к крестцу. При сильных болях у худощавых мужчин ниже крестцовоподвздошной связки можно заметить припухлость, которая при пальпации оказывается твердоэла-стичной и резко болезненной. Обусловлена она спазмирован-ным участком большой ягодичной мышцы, а возможно также и отёком окружающих тканей.

Далее, фиксировав таз
руками, а если возможно, усадив пациента верхом на стул, следует предложить ему
наклониться вперёд, назад, в стороны, насколько это возможно, проделать
ротационные движения туловищем, наблюдая за характером движений позвоночного
столба и осведомляясь о степени болезненности движений и о том где именно
ощущается болезненность. В норме все эти движения должны быть плавными и
симметричными по амплитуде. Как правило (в наших исследованиях в 92%) именно
такими они и были, а в разной степени выраженная болезненность ощущалась в тех
же зонах: ягодичной, паховой, подвздошно-поясничной, что легко объяснимо
натяжением мышц при определённых движениях туловища, о чём ещё в 1974 г. писал
Я.Ю.Попелянский. Проба с осевой нагрузкой на позвоночник (давление на голову,
плечи) при рассматриваемой патологии всегда безболезненна. Приподнимание на
носках и резкое опускание на пятки не вызывает болезненности в области
позвоночника, но может усилить боль в основной болевой зоне, как правило, вне
проекции позвоночного столба, за исключением тех случаев, когда болевой
синдром локализуется в области остистых отростков.
Для исключения патологии крестцовоподвздошных суставов, мысль о которой часто возникает у ревматологов, мы пользовались общеизвестными приёмами. В положении больного лёжа на спине на твёрдой кушетке надавливали на крылья обеих подвздошных костей. При воспалительном поражении крестцово-подвздошных суставов (бехтеревский, туберкулёзный, бруцеллёзный артрит) эта проба может вызвать болезненность в области крестцовоподвздошных суставов. Этот же приём должен определять патологию передних крестцовоподвздошных связок. Болевую реакцию при воспалении крестцовоподвздошных суставов и повреждении задних крестцовоподвздошных связок должно вызывать надавливание на боковую поверхность крыла подвздошной кости в положении больного на боку на твёрдой кушетке. Однако ни у одного из наших пациентов этот симптом не оказался положительным, несмотря на резко болезненную пальпацию в проекции задней длинной крестцовоподвздошной связки. По-видимому более мощные задняя короткая крестцо-воподвздошная и межкостная связки предотвращали натяжение длинной связки.
Поскольку у больных с «поясничными» болями нередко наблюдаются чувствительные и двигательные неврологические расстройства, то в клиническое обследование таких больных обязательно должно входить неврологическое исследование. Оно должно включать в себя не только выявление сухожильных рефлексов, но и определение силы мышц сгибателей и разгибателей голени, стопы и пальцев, что позволяет определить даже незначительные двигательные расстройства. Исследование различных видов чувствительности позволяет выявить болевые, тактильные, температурные расстройства.
Проба Лассега (пассивное сгибание выпрямленной в коленном суставе ноги — первая фаза) обычно считается способом натяжения седалищного нерва. Однако, при этой пробе, как считает Я.Ю.Попелянский, и мы полностью разделяем его точку зрения, натягивается не только нервы, но и все мышцы, сухожилия, фасции, связки задних отделов бедра, голени, таза. И даже нерв, возможно, в меньшей степени, чем мышцы, поскольку природа предусмотрела запас длины как всего нерва, так и проводниковых волокон, создав их извилистыми. Иначе было бы невозможно предельное сгибание в тазобедренных суставах. Кроме того, при нетренированных или недостаточно растянутых ягодичных и задних бедренных мышцах сгибание в тазобедренном суставе выпрямленной ноги может и в норме дать болезненность в подколенной ямке. Поэтому, проводя пробу Лассега необходимо постоянно осведомляться о месте болезненных ощущений. В случае любого повреждения каждой из анатомических структур таза, бедра, голени — симптом Лассега обязательно будет положительным. Не несёт специфической для поражения нерва информации и вторая фаза пробы Лассега (дальнейшее пассивное сгибание в тазобедренном суставе ноги, согнутой в коленном суставе). Считается, что при поражении седалищного нерва движение станет безболезненным. Однако, при сгибании голени расслабляется не только седалищный нерв, но и мышцы, сухожилия, фасции задней области бедра. Можно было бы ожидать, что патология ягодичных мышц, сухожилий, связок ограничит или вовсе не позволит продолжить сгибание в тазобедренном суставе, поскольку эти мышцы и связки будут натягиваться и при согнутом положении голени. Однако, эта проба оказалась мало информативной и для ягодичных мышц и не шла ни в какое сравнение с пальпаторными данными, за исключением острого болевого синдрома типа «прострела», когда любое движение вызывало острейшую боль.
Активное сгибание поочерёдно одной и другой ноги в тазобедренном суставе самим больным в положении лёжа на спине обычно вызывает боль в зоне основной патологии (ягодичной, крестцовой) вследствие неизбежного сокращения мышц этой области. Причём активное сгибание в тазобедренном суставе выпрямленной противоположной ноги нередко оказывалось более болезненным, чем подъём ноги на стороне болевого синдрома.
4. Рентгенологическим исследованием, по существу как основным, пользуются все специалисты при обследовании больных с «поясничным» болевым синдромом, нередко пренебрегая клиническим исследованием. Однако, не определив точную локализацию боли, и, будучи убеждёнными1 в неизбежной вине
убеждённость — твердая вера (в отличие от знания)
позвоночника, исследуют его поясничный отдел. Поскольку при этом часто нарушается методика рентгенологического исследования, то в снимок не попадает ни крестец, ни крестцовоподвз-дошные суставы. А кости таза не изучаются вовсе. Это практически всегда приводит к диагностическим ошибкам или за счёт случайных морфологических находок в позвоночном столбе, или за счёт пропущенной патологии в костях таза.
С одной стороны, незнание как рентгенологами, так и клиницистами дистрофических изменений позвоночника (хондро-за, остеохондроза, спондилоартроза, спондилоза, фиксирующего гиперостоза) ведёт к гипердиагностике: эти виды патологии находят там, где их нет. Нередко остеохондрозом называют все перечисленные дистрофические изменения в силу незнания различий между ними. К остеохондрозу по недоразумению относят и грыжу диска, которая является следствием его разрыва, причём, как правило, нормального диска, а не изменённого дистрофическим процессом. Поэтому называть грыжу диска остеохондрозом так же неверно, как разрыв мениска в коленном суставе — артрозом. Признаком остеохондроза нередко считают и хрящевые узлы Шморля, которые вообще к дистрофическим изменениям не относятся, а являются следствием нарушения формирования тел позвонков в процессе роста, то есть диспла-зией, и никакого клинического значения не имеют, так как никогда не дают болевой симптоматики.
С другой стороны, могут быть пропущены воспалительные заболевания крестцовоподвздошных суставов, опухолевые процессы в тазовых костях и крестце, которые могут дать точно такой же болевой синдром. Примером может служить следующее наблюдение.
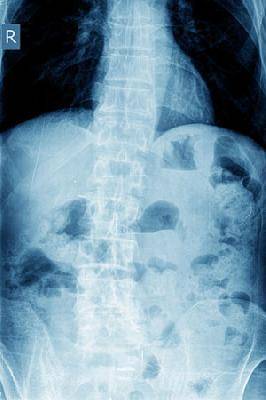
Б-ная 44 лет. Обратилась в поликлинику с жалобами на боли в «пояснице». С диагнозом «пояснично-крестцовый остеохондроз» была направлена на рентгенографию и МРТ поясничного отдела позвоночника, которые подтвердили этот диагноз. Была проведена физиотерапия, после которой боли усилились. Для дальнейшего лечения была направлена в Московский центр медицинской реабилитации. При осмотре перед госпитализацией пальпаторно обнаружена выраженная болезненность в наружнонижнем квадранте ягодичной области, что не характерно для «типичного» «поясничного» болевого синдрома. На рентгенограмме таза выявлены громадные очаги метастатического разрушения правой тазовой кости (рис.7).
За период набора нашего материала было выявлено 12 больных с такого рода метастатическими поражениями таза, проходивших лечение по поводу пояснично-крестцового остеохондроза. Поэтому рентгенография той области, в которой локализуется болевой синдром, абсолютно обязательна во всех без исключения случаях. Её не могут заменить ни КТ, ни МРТ, особенно, если исследуется не та область, где локализуется патология. Кроме того, хоть КТ и МРТ — прекрасные методы для уточнения многих деталей (причём каждый из них уточняет разные детали), но ни порознь, ни вместе они не позволяют создать общее, целостное представление об изучаемом объекте. Однако они могут стать абсолютно необходимы при подозрении на опухолевую или воспалительную деструкцию крестца и прилежащих к нему отделов крыла подвздошной кости, где обычная рентгенография мало информативна.
Поскольку «поясничный» болевой синдром локализуется чаще всего в области таза, то именно рентгенограмма таза и должна быть сделана. В тех случаях, когда боли определяются в области остистых отростков, естественно, необходима рентгенограмма позвоночника, но сделана она должна быть так, чтобы были видны остистые отростки, а при трактовке обращено внимание не только на тела позвонков, а и на остистые отростки.
4. Основные лабораторные исследования (клинический анализ крови, мочи) должны быть обязательно проведены. Они могут оказать существенную помощь при дифференциальной диагностике с воспалительными и опухолевыми заболеваниями.
Таким образом:
обследование каждого больного с болями в спине должно быть проведено со скрупулёзным соблюдением всех методологических правил;
1) при выяснении жалоб и сборе анамиза необходимо ответить на все перечисленные выше вопросы;
2) при ортопедическом обследовании
— тщательно пропальпировать всю болевую зону и особенно точку, указанную больным;
— определить иррадиацию боли при пальпации самой верхней болевой точки;
— установить наличие или отсутствие мышечной гипотонии в ягодичной области и нижних конечностях;
— фиксировав таз, проверить связь болевого синдрома с движениями позвоночника;
— исключить патологию крестцовоподвздошн^гх суставов.
3) при неврологическом обследовании
— пропальпировать всю болевую зону, особенно точку, указанную больным;
— определить иррадиацию боли при пальпации самой верхней болевой точки;
— выяснить наличие чувствительных и двигательных расстройств в нижних конечностях;
— определить симметричность сухожильных рефлексов и степень их выраженности;
— установить наличие или отсутствие мышечной гипотонии;
— проводя пробу Лассега, помнить, что она не является специфичной для седалищного нерва; при ней натягивается не только (и, возможно, не столько) нерв, но и все мышцы, сухожилия, фасции, связки заднего отдела ноги и ягодичной области. Патология любого из этих анатомических образований даёт положительный симптом Лассега,
4) обзорная рентгенография анатомических образований на уровне наивысшей болевой точки обязательна во всех без исключения случаях;
5) компьютерная ретгеновская (РКТ) и (или) магнитнорезо-нансная (МРТ) томография необходимы при подозрении на патологию крестца, прилежащих к нему отделов подвздошных костей и содержимого позвоночного канала.
Выбор необходимой методики лучевого исследования должен делать специалист, знающий возможности и пределы каждой из них, то есть в данном случае — лучевой диагност.
3.2. Варианты клинической картины при болях в нижней части спины
При обследовании по вышеприведённой методике 1490 больных были установлены следующие варианты локализации болевого синдрома (табл. 1).

1. У 40,7 % пациентов1
боли и
болезненность локализовались только в ягодичной области (рис.8-1), то есть по
неврологической терминологии у них имела место местная боль. Как правило, это была точка в
верхне-внутреннем квадранте ягодичной области, у верхней задней ости
подвздошной кости. Сильное надавливание на эту точку вызывало резкую
болезненность. Если обратиться к анатомии, то станет очевидным, что эта точка
соответствует месту прикрепления задней длинной крестцовоподвздошной связки.
Иногда болезненность распространялась ниже этой связки, на большую ягодичную
мышцу. Эти больные на проекционные, иррадиирующие боли не жаловались, но при пальпации (только при
пальпации) этой точки нередко возникала боль в бедре и голени.
|
1 Все фигурирующие в тексте проценты исчисляются от общего числа больных. |
Чувствительные нарушения в этой группе больных отмечены у 2,1%, двигательные нарушения — у 1,3%. Кроме того, двигательные нарушения в виде ограничения движений, особенно активных, были обусловлены у многих пациентов болью в основной болевой точке.
 |
|||
 |
|||
а)
Рефлексы у этой группы больных не были изменены. 2. 45% пациентов, наряду с болью в ягодичной области, жаловались на боли по задней или наружной поверхности бедра. У
некоторых боль распространялась и на голень. Пальпация в ягодичной области была резко болезненна, пальпация бедра и голени — безболезненна. То есть, кроме основной местной боли, имелась и проекционная боль.
У 7,3 % больных в этой группе определялась гипестезия в разных отделах голени и стопы.
Двигательные нарушения в виде ослабления разгибателей голени, стопы и пальцев отмечены у 5,5% , из которых у 2 больных была свисающая стопа и резкое снижение коленного и ахиллова рефлексов на поражённой стороне. У них эти расстройства остались и после полной ликвидации болевого синдрома. Умеренные нарушения походки из-за ослабления разгибателей стопы остались у 0,5% пациентов.
Ослабление сгибателей стопы и пальцев было у 1,5%, а сгибателей и разгибателей — у 1%.
Рефлексы были или сохранены и равномерны, или несколько асимметричны — снижены или повышены на больной стороне.
3. У 4,2% пациентов определялись 2 точки местной боли: ягодичная и крестцовая (рис.8 — 1,2). Беспокоила также проекционная боль по задней поверхности бедра, по передневнутренней его поверхности, а у некоторых больных — и по передненаруж-ной, то есть в зоне иннервации седалищного и бедренного нервов. Некоторые больные ощущали боль в голени, стопе, пальцах стопы. Однако пальпация мягких тканей бедра, голени, пальцев была безболезненной, что и подтверждало проекционный характер боли.
Гипестезии в разных участках бедра, голени, стопы отмечены у 2,3%.
У 0,9% пациентов отмечено ослабление силы сгибателей или разгибателей голени и стопы.
Рефлексы, как правило, были нормальны, иногда неравномерны.
4. У 41 больного (2,8%) местная боль локализовалась только в области 3-4 крестцовых позвонков по линии суставного гребня (рис.8 — 2). Самостоятельных иррадиирующих болей в этой группе не отмечено. Лишь у нескольких человек сильное надавливание на основную болевую точку вызывало иррадиирующую боль в ноге на той же стороне.
5. Группа из 47 больных (3,2%) предъявляла жалобы на умеренные боли в поясничной области (над крылом подвздошной кости на границе со срединной областью спины) (рис.8 — 3), усиливающиеся в асимметричных позах (например при стоянии в общественном транспорте). У 0,9% из этой группы боль иррадии-ровала в паховую область.
Чувствительный и двигательных расстройств и патологии рефлексов в этой группе не было.
6. Большой клинический интерес представляет группа из 55 женщин (3,6%), из которых 45 (3%) были в возрасте от 25 до 46 лет. Все они предъявляли жалобы на боли в области остистых отростков поясничных, а нередко и грудных, и шейных позвонков (рис.8 — 4), а 0,4% жаловались, помимо болей в позвоночнике, ещё и на боли в локтевых, плечевых, тазобедренных, коленных суставах, в области крыльев подвздошных костей. Количество жалоб и болевых ощущений нарастало с возрастом. Почти все они были направлены из поликлиник с диагнозом — остеохондроз позвоночника, а при болях в области суставов к диагнозу остеохондроз позвоночника добавлялся артроз.
У молодых женщин преобладали жалобы на боли в грудном и шейном отделах позвоночника, в меньшей степени — в поясничном отделе. Пожилые женщины чаще предъявляли жалобы на боли в поясничном отделе, у них, как правило, определялся выраженный поясничный гиперлордоз, сформировавшийся по разным причинам (конституциональные особенности осанки, ожирение, диспластический или остеопоротический грудной кифоз с компенсаторным поясничным лордозом).
Пальпаторно у всех пациенток этой группы определялась болезненность верхушек остистых отростков или межостистых промежутков.
Рентгенологическое исследование не выявило остеохондроза ни у одной больной в возрасте до 41 года. Из 2,8% больных в возрасте 42—46 лет остеохондроз обнаружен только у 0,3%. У всех на рентгенограммах обнаружены крупные остистые отростки, которые при гиперлордозе сближаются, иногда до степени формирования межостистых неоартрозов (рис.9).
Боли и болезненность были только местными, никуда не ир-радиировали.
Никаких чувствителышх и двигательных расстройств, а также патологии рефлексов в этой группе не отмечено.
При жалобах на боли в суставах болезненность определялась в надмыщелках плечевых костей (у локтевых суставов), большого и малого бугорков плечевых костей (у плечевых суставов), больших вертелов бедренных костей, гребней крыльев подвздоппшх костей, то есть в местах прикрепления сухожилий мышц. Ограничение движений там, где оно определилось, было обусловлено болезненностью именно в этих точках. В литературе эта патология фигурирует под множеством названий: периартроз, периартрит, локоть теннисиста и т.д. Первым понял их единую природу Я.Ю.Попелянский (1974) и назвал нейроостеофиброзом, и в этом его громадная заслуга, хотя сам термин нельзя признать удачным, поскольку на языке патоморфологии это должно обозначать фиброзное замещение нервной и костной тканей. Правильнее, конечно, называть эту, в основе своей дистрофическую патологию по её анатомической принадлежности — тендинозом. Ослабленные дистрофическим процессом сухожилия у мест прикрепления к костям (рис. 10) легко подвергаются внутрисухо-жильному микротравмированию, вследствие чего развивается асептический воспалительный процесс и тогда вполне законно название тендинит. А при вовлечении в воспаление и прилежащего участка мышцы — миотендинит (C.Sandstrum, 1937; П.Л.Жарков, В.А.Талантов, Б.Д.Юдин, 1983).
7. Мы посчитали необходимым включить в наш материал группу пациенток (0,4%), хоть и не предъявлявших жалоб на боли в спине, но, по существу, относящихся к той же категории больных. Все они предъявляли жалобы на упорные тянущие боли в паховой области (рис. 8 — 5), мучившие их и днём, и ночью.
При глубокой пальпации паховой области иногда отмечалась болезненность. В некоторых случаях была болезненна пальпация в проекции малого вертела бедренной кости. Иногда был болезненен активный подъём выпрямленной ноги в положении лёжа на спине. Но у 4 пациенток из 6 этой группы выявлялась болезненность при глубокой пальпации промежутка между внутренней частью крыла подвздошной кости и позвоночником, то есть в проекции подвздошнопоясничной связки. По-видимому, патология этой связки и подвздошной мышцы и обусловливала боль в паховой области. Иррадиацию болей в паховую область при ишиасе отмечал ещё в 1933 г. М.М. Писмарев.
Никаких чувствительных и двигательных расстройств и патологии рефлексов у этих больных не было.
Все лабораторные данные не показали отклонений от нормы.
Полное обследование у хирургов, гинекологов и урологов патологии не выявило.
По-видимому, таких больных гораздо больше, но в сферу внимания ортопедов и неврологов они не попадают, а наблюдаются хирургами, гинекологами, урологами. В то же время при правильной диагностике им может быть оказана своевременная и эффективная помощь. Естественно, что урологическая, гинекологическая, кишечная патология должна быть исключена.
8. Подобную же картину мы наблюдали у 12 пациентов (0,8%), предъявлявших жалобы на боли в ноге (в голени или голени и бедре). Боли усиливались при ходьбе, но и в покое и даже в постели утихали лишь после длительного поиска удобного положения. Пальпация болевых зон голени и бедра во всех случаях была безболезненной, что свидетельствовало о проекционном её характере. Все эти больные поступили на лечение с диагнозом — корешковый болевой синдром. Однако все движения позвоночника при фиксированном тазе на болевых ощущениях не сказывались, тогда как надавливание на заднюю верхнюю ость подвздошной кости вызывало резкую боль в ноге при незначительной болезненности или даже почти полной безболезненности самой ости. Сразу же скажем, что лечебное воздействие на эту область быстро приводило к ликвидации болей в ноге. Нам представляется, что этот феномен заслуживает внимания высококвалифицированных неврологов и не умозрительного объяснения, а глубокого научного изучения.
|
1 Гемангиома позвонка является внутрикостной сосудистой дисплазией, существует всю жизнь, никак себя клинически не проявляет, всегда является случайной рентгенологической находкой, никакого отношения к опухолям не имеет и никакого лечения не требует. |
Во всех основных группах больных рентгенологические находки были самыми различными. Более чем у трети больных (37%) не было найдено никакой патологии. У остальных обнаруженная патология отличалась крайним разнообразием: в пожилом возрасте — хондроз, остеохондроз, фиксирующий гипе-ростоз (синдром Форестье), спондилоартроз и межостистые неоартрозы (при гиперлордозе); редко в молодом или среднем возрасте — спондилоз; во всех возрастах — различные нарушения развития позвоночника (разные виды сакрализации, люм-бализации, перекрест дуг позвонков, spina bifida, диспластиче-ский грудной кифоз, крупные остистые отростки, иногда с формированием межостистых неоартрозов, "гемангиомы"1, и т.п.). Иногда случайными находками были гигантоклеточные опухоли, метастатические поражения позвонков. Однако связать болевой синдром с этими находками мы могли лишь в случаях обнаружения межостистых неоартрозов и только при наличии боли и болезненности в области остистых отростков и межостистых промежутков, а также при опухолевых метастазах в подвздошные кости (рис.7). Такие метастазы были обнаружены в 12 случаях (в наш материал они не вошли). При метастазах в подвздошные кости больные указывали на болевые зоны в области крыла подвздошной кости. При пальпации трудно было определить болевую точку, скорее это были расплывчатые болевые зоны, а если определялись особенно болезненные точки, то не в типичных местах. У 4 пациентов болевой синдром был двухсторонним и метастазы оказались в обеих подвздошных костях.
Такая клиническая картина при опухолевых метастазах в тазовые кости не должна смущать исследователя. Практически по всем поверхностям крыла подвздошной кости прикрепляются мышцы. При выходе любого патологического процесса за пределы кости (воспалительного, опухолевого) повреждается надкостница, к которой в этой области крепятся мышцы. Именно надкостница, насыщенная болевыми рецепторами, и является в таких случаях источником болевой импульсации, независимо от повреждающего её фактора. Такая реальная возможность формирования ягодичного болевого синдрома и обусловливает необходимость обязательной рентгенографии таза, а при подозрении на патологию крестца — КТ или МРТ исследование, а там, где их нет, необходима обычная продольная томография, так как обзорная рентгенография в исследовании крестца мало информативна. У 9 из этих 12 пациентов в анамнезе был рак различной локализации, у 3 метастазы обнаружены до выявления первичной опухоли.
Лабораторные показатели (анализы крови и мочи) в громадном большинстве случаев (89%) даже при острейшем болевом синдроме оставались в пределах нормы. У 11% отмечено увеличение СОЭ или изменение формулы крови и у нескольких — изменения мочи, которые мы не могли связать с болевым синдромом и отнесли к сопутствующим заболеваниям.
Общей температурной реакции ни у одного пациента не было.
3.3. Итоговые, результаты клинического обследования
1) Боль при так называемых «поясничных» болях локализуется не в поясничной, а в ягодичной или крестцовой областях (92,7%), на что больной может указать сам точно, пальцем.
2) В этих же зонах определяется и болезненные точки при пальпации.
3) При глубокой пальпации в ягодичной и крестцовой зонах боль иногда отдаёт в ногу, причём часть больных ранее этой боли не испытывала вовсе.
4) Боль усиливается при напряжении ягодичных мышц, в меньшей степени — поясничных.
5) При фиксированном тазе движения позвоночника во всех направлениях у большинства больных не вызывают усиления болей, за исключением тех движений, которые напрягают ягодичные мышцы.
6) При жалобах на боли по средней линии позвоночного столба болезненность определяется даже при поверхностной пальпации остистых отростков и межостистых промежутков.
7) В пожилом возрасте, одновременно с хроническими болями по линии остисты отростков поясничного отдела, часты жалобы на болевые ощущения в области многих крупных суставов, особенно в области больших вертелов бедренных костей, а также в области гребней подвздошных костей.
8) При болях на границе ягодичной, подвздошной и
поясничной областей пальпация болезненна в промежутке
между крылом подвздошной кости и 4 поясничным поз-
вонком.
9) Редко встречающаяся упорная хроническая боль в паховой области сопровождается болезненностью при пальпации в проекции малого вертела бедренной кости а также на спине — в промежутке между крылом подвздошной кости и 4 поясничным позвонком. При этой локализации болевого синдрома должна быть исключена хирургическая, гинекологическая и урологическая патология.
10) Рентгенография той области, в которой расположена клинически установленная основная болевая точка, обязательна во всех без исключения случаях.
11) Изменения крови и другие общие реакции организма для «поясничного» болевого синдрома не характерны. Если они имеются, то обусловлены другой патологией.
Таким образом, проведённые клинические исследования позволяют утверждать, что болевые синдромы в области «нижней части спины» локализуются в строго определенных анатомических зонах. Пальпация именно этих зон наиболее болезнена.
4. ВЫЯСНЕНИЕ ВОЗМОЖНЫХ АНАТОМИЧЕСКИХ ПРИЧИН БОЛЕВЫХ СИНДРОМОВ В ОБЛАСТИ НИЖНЕЙ ЧАСТИ СПИНЫ
Поскольку причину «поясничного» болевого синдрома принято искать в поясничном отделе позвоночника, то с него мы и начали наше исследование.
Современная российская неврология практически все болевые синдромы в области спины объясняет остеохондрозом, который, якобы, ведёт к сдавлению корешков спинномозговых нервов выпяченным диском, его грыжей или костными разрастаниями в местах прохождения корешков через межпозвонковые отверстия, В нижних поясничных сегментах, кроме этой ситуации, предполагается также возможность сдавления грыжей диска корешков, проходящих в позвоночном канале к нижележащему сегменту. Иными словами, под остеохондрозом понимается любое дистрофическое и даже травматическое изменение диска, что, конечно, объясняется полным отсутствием знаний о патоморфологии дистрофических изменений позвоночника. Классификация и подробное описание этих изменений были разработаны ещё Г. Шморлем (1932) и блестяще представлены в рентгенологическом изображении Н.С. Косинской (1961). Поэтому те изменения, которые описывают при остеохондрозе патоморфологи и рентгенологи, не имеют ничего общего с представлениями о нём неврологов, ортопедов, терапевтов, поскольку грыжи дисков, их выпячивания и секвестрация могут характеризовать хондроз межпозвонкового диска, но вовсе не являются признаками остеохондроза (см. определение в разд. «терминология»).
Поскольку и отечественные и зарубежные специалисты именно межпозвонковый диск чаще всего обвиняют в «поясничных» болях, то на поиск изменений дисков и направлены усилия, в том числе и с помощью наиболее современных исследовательских методов — КТ и МРТ.
Поэтому мы попытались уточнить какой же конкретный анатомический субстрат и какие топографические особенности могут предрасполагать к такому гипотетическому повреждению нервных образований.
4.1. Топографо-анатомические особенности поясничных позвоночных сегментов

Приходится сказать, что
основоположником анатомической путаницы в строении позвоночного сегмента явился
сам Г.Шморль, составивший такую его схему, которая совершенно неправильно отражает
топографо-анатомические взаимоотношения (рис. 11). Этой схемой в последующем пользовались
многие авторы работ по патологии позвоночника, в том числе и Н.С. Косинская
(1961). Пользовались ею и мы (1983, 1994), пока не выяснили полное её
несоответствие объективной реальности.
Межпозвонковые отверстия в каждом поясничном межпозвонковом сегменте (рис. 12) ограничены сверху нижней поверхностью дуги верхнего позвонка, снизу — верхней поверхностью дуги нижнего позвонка, сзади его ограничивает дугоот-ростчатый (межпозвонковый) сустав, спереди — задняя стенка тела верхнего позвонка и межпозвонковый диск.
|
|
Рис. 12. Схема позвоночного сегмента, правильно отражающая взаимоотношения различных анатомических образований в области межпозвонкового отверстия. Грыжа диска не может повредить спинномозговой нерв, так как располагается в другой поперечной плоскости.
1 — тело позвонка; 2 — межпозвонковый диск; 3 — передняя продольная связка; 4 — задняя продольная связка; 5 — грыжа диска; 6 — межпозвонковое отверстие; 7 — спинномозговой нерв.
В норме средняя высота межпозвонковых отверстий L1-L5 при измерении на 50 рентгенограммах взрослых людей (без учёта проекционного увеличения) составила от 22 до 33 мм в зависимости от индивидуальных размеров позвонков и высоты межпозвонковых дисков (рис. 13). При измерении межпозвонковых поясничных отверстий на 10 скелетированных позвоночниках, их вертикальный размер составил 17—25 мм (рис. 14). На долю межпозвонкового диска приходится 5—8 мм, т.е. около 1/3 высоты отверстия. Причём диск располагается на уровне нижней трети и уж, во всяком случае, нижней половины отверстия.
Как показали КТ и МРТ-исследования, проведённые по поводу других заболеваний, диск и в норме выпячен кзади на 2—5 мм. Степень выпячивания межпозвонкового диска меняется в зависимости от высоты межпозвонкового диска, положения тела человека, а также возрастного тургора диска. В среднем возрасте он выпячен больше, чем в молодом. Степень выпячивания дисков кзади у пожилых людей пока ещё не изучена. Вперёд и в стороны поясничные диски у пожилых людей могут выпячиваться до 1 см и более, о чём можно судить по под связочному костеобразованию при фиксирующем гиперостозе (синдроме Форестье) (рис. 15).
Задняя часть нижней половины межпозвонкового отверстия
частично заполнена капсулой и связками дугоотростчатого сустава. Между ней и
диском — небольшое количество жировой клетчатки. Верхние 1/2—2/3 полностью
ограничены неподвижными костными образованиями тела и дуги позвонка. Именно
эта часть межпозвонкового отверстия и предназначена природой для спинномозговых
нервов (именно нервов, а не корешков, (см. 4.6) и сосудов. Эта часть
межпозвонкового отверстия не меняет формы
и размеров не только при всех движениях позвоночника, но и при выраженном остеохондрозе, выпячиваниях и грыжах межпозвонковых дисков (рис. 16). Образующиеся при остеохондрозе костные разрастания направлены, главным образом, вперёд и, в меньшей степени, в стороны. Располагаются они под передней продольной связкой, имеющей на уровне дисков складки за счёт запаса длины (рис. 12), что и делает возможным разгибательные и боковые движения позвоночника. Этими разрастаниями поясничные спинномозговые нервы также не могут быть травмированы, так как сразу от межпозвонкового отверстия они уходят наружу, в поясничную мышцу. Именно поэтому можно часто видеть людей с выраженнейшим остеохондрозом, продолжающих заниматься тяжёлым физическим трудом и не страдающих никакими болями (рис.1).
Таким образом, изучение анатомо-топографических деталей строения поясничного позвоночного сегмента по имеющимся данным в анатомических руководствах, атласах, на скелетиро-ванных препаратах и рентгенограммах показало, что спинномозговые нервы одноименного сегмента в межпозвонковом отверстии не могут быть ущемлены 1) ни выпяченным диском, 2) ни его зад-небоковой грыжей, даже если она доходит до задней стенки межпозвонкового отверстия (рис. 39), 3) ни в случае даже полного дистрофического истончения диска при остеохондрозе.
4.2. Некоторые анатомические особенности крестца
Во врачебной неврологической практике в случаях возникновения болей в области иннервации крестцовых спинномозговых нервов в болевой симптоматике считают повинными некоторые анатомические особенности крестца. Поэтому анатомию крестца и варианты его строения должен знать каждый врач, имеющий дело с «поясничными» болями. Кроме того, нередко возникает необходимость инъекций в области крестцовой кости. Сложностей не возникает при определении выходного отверстия крестцового канала (hiatus sacralis). Однако иногда делаются попытки введения лекарственных веществ в позвоночный канал через задние крестцовые отверстия. В таких случаях чаще всего приходится ориентироваться на пальпируемые костные образования, например, на заднюю верхнюю ость подвздошной кости, поскольку крестцовые отверстия прощупать весьма затруднительно, особенно у тучных пациентов. Поэтому нередко, думая, что вводят иглу во второе крестцовое отверстие, на самом деле попадают в первое отверстие, а чаще не попадают в них вовсе, вводя лекарственное вещество в глубокие или даже поверхностные мышцы спины. Поэтому мы сочли целесообразным уточнить некоторые топографо-анато-мические детали крестца.
Анатомия крестца в общих чертах описана во всех анатомических руководствах. Средний крестцовый гребень (crista sacralis media) образован слившимися остистыми отростками верхних четырёх крестцовых позвонков. Верхушка каждого из этих отростков выстоит кзади и, как правило, прощупывается. Поэтому остистые отростки крестцовых позвонков можно пересчитать и они могут служить топографо-анатомическими ориентирами.
Примерно на 1,5 см кнаружи от среднего крестцового гребня располагается суставной крестцовый гребень (crista sacralis articu-laris), непосредственно кнаружи от которого расположены задние крестцовые отверстия (foramina sacralia posteriora). Причём расположены они точно на уровне верхушек остистых отростков соответствующих позвонков (рис. 17). В случае планирования введения иглы в крестцовое отверстие, необходимо найти остистый отросток соответствующего позвонка, кнаружи от которого в 2—2,5 см располагается заднее крестцовое отверстие. В нормальной анатомии описываются только задние и передние крестцовые отверстия, тогда как крестец имеет толщину 4—4,5 см на уровне S1 и 1,5—2 см на уровне S4 (рис.18), что предполагает такое же расстояние между передними и задними отверстиями. По существу, на протяжении от переднего до заднего отверстий существует канал длиной от 4,5 см (в S1) до 2 см (в S4). Каждый из этих каналов имеет ответвление, также имеющее форму короткого канала, идущего внутрь и кзади до соединения с крестцовым каналом (рис.19). Это ответвление, к сожалению, также не имеет специального названия в анатомии. В перечисленных каналах крестца располагаются крестцовые спинномозговые нервы, сосуды и рыхлая жировая клетчатка. Пространственное расположение каналов, соединяющих крестцовый канал с крестцовыми отверстиями может объяснить тот факт, что, если в положении пациента лёжа на животе вводят жидкость у входа в заднее крестцовое отверстие, то она может стекать вперёд, в сторону переднего крестцового отверстия, не попадая в крестцовый канал (рис.33). Теоретически рассуждая, при проведении этой процедуры на противоположном боку жидкость может затекать в позвоночный канал, если игла проведена в заднее крестцовое отверстие до уровня поперечного канала. Однако это должно быть проверено специальным исследованием, да и риск повреждения нервных стволов и сосудов при такой процедуре вряд ли оправдан. Дополнительньгм ориентиром при поиске задних крестцовых отверстий может служить задняя верхняя ость подвздошной кости. Если от неё провести линию медиально под углом 45 градусов к горизонтали то на расстоянии 2 см от среднего гребня крестца она окажется над первым задним крестовым отверстием. Этот способ позволяет также точно определить остистый отросток 1-го крестцового позвонка и, тем самым, упрощает счёт крестцовых позвонков.
До сих пор мы говорили о нормальных топографических взаимоотношениях в нормально сформированном крестце. При отклонениях от нормального формирования (дисплазиях) — сохранении редуцированных дисков, сакрализации, люмбали-зации и не только симметричной, но и асимметричной, если формирование закончено и протекало без каких — либо клинических проявлений, то во взрослом состоянии никаких болевых симптомов уже полностью сформированный крестец дать не может, поскольку в процессе роста и формирования все анатомические элементы формируются синхронно и приспосабливаются к размерам и форме друг друга. Поскольку крестцовая кость — образование неподвижное, то в его пределах никаких ущемлений нервов и сосудов происходить не может. Все разговоры об этом основаны на чисто умозрительных представлениях.
Сдавление корешков в дуральном мешке и спинномозговых нервов в крестцовом канале может быть только при механических травмах, новообразованиях или воспалительных абсцессах внутри этого канала.
4.3. Анатомическое строение и пространственная ориентация крестцовоподвздошных соединений
Крестцовоподвздошное соединение является одним из наиболее сложных в человеческом организме. Оно состоит из крестцо-воподвздошного сустава, занимающего ушковидные поверхности крестца и подвздошной кости (передняя часть соединения) и синдесмоза, образованного мощнейшей межкостной крестцовопод-вздошной связкой, занимающей пространство между крестцом и подвздошной костью в задне-верхнем участке соединения. Этими данными, по существу, исчерпываются имеющиеся в анатомической и ортопедической литературе сведения о крестцово-подвздошном соединении. Поскольку в этой области нередко локализуются болевые синдромы, мы предприняли попытку получить дополнительные сведения об анатомических образованиях, которые, возможно, предрасполагают к патологии, вызывающей болевые синдромы.
Весь промежуток между крестцом и подвздошной костью нередко ошибочно трактуется как суставная щель. Раньше строение крестцовоподвздошных соединений можно было изучать на пироговских срезах. Теперь компьютерная томография позволяет детально изучить их строение на живом человеке. Нами изучены с этой целью компьютерные томограммы 40 больных, страдавших «поясничными» болями. На представленной серии КТ хорошо видны особенности этих суставов на различных уровнях (рис. 20).
Верхне задний промежуток, заполненный межкостной связкой, имеет форму клина, расширяющегося кзади (рис. 20, 25) Передний участок верхнего отдела соединяющихся костей и вся поверхность нижней половины заняты ушковидными поверхностями сустава. В верхнем отделе сустав имеет протяжённость в переднезаднем направлении несколько большую, чем в нижнем и колеблется в пределах от 30—35 мм вверху до 20—25 мм внизу (рис. 20).
Рентгеновская суставная щель, обусловленная суставными хрящами, практически одинакова на всём протяжении сустава, отличаясь лишь индивидуальными колебаниями от 2—3 до 5—6 мм.
Основной особенностью самого сустава оказалось его своеобразное пространственное расположение, благодаря которому нагрузки в нём распределяются не так, как в других суставах. На КТ (рис. 20) хорошо видно, что на уровне верхней половины сустава его поверхности и суставные щели располагаются в плоскостях, проходящих сзади вперёд и изнутри кнаружи, а крестец имеет форму клина, обращённого основанием вперёд. В вертикальном положении человека с учётом пояснично-крестцового лордоза и соответствующего ему наклона таза клин крестца основанием направлен вниз и несколько вперёд (рис. 21а). В большинстве суставов, например в коленном, тазобедренном, голеностопном, нагрузка направлена от одной суставной поверхности к другой, перпендикулярно к этим поверхностям. В крестцово-подвздошных суставах направление нагрузки (а это, даже в обычных условиях, вес всей верхней половины тела) таково, что чем больше нагрузка, тем больше разгружаются суставные поверхности (рис. 216). Причём очевидно, что чем больше выражен поясничный лордоз, тем резче этот эффект разгрузки в клиновидной части сустава. Иными словами, силы нагрузки действуют на отрыв одной суставной поверхности от другой.
В нижней половине сустава, начиная примерно с его середины, плоскость сустава постепенно из косого положения приближается к сагиттальному (рис. 20). В этом участке силы механических нагрузок направлены по касательной к суставным поверхностям.

Таким образом, как в
верхней половине сустава, так и в нижней, никакие силы давления на суставные
поверхности не действуют, костные поверхности сустава не подвергаются перегрузкам,
и поэтому в
крестцово-подвздошных суставах никогда не бывает артроза с характерными для
него истончением суставных хрящей и специфичными краевыми костными разрастаниями.
4.4. Анатомические особенности связочного аппарата поясничного и крестцового отделов позвоночника
Как известно из нормальной анатомии и физиологии, связки являются теми зонами, в которых сосредоточены болевые рецепторы. Поэтому вполне правомерно допустить, что все связки рассматриваемой локализации в период их дистрофической перестройки могут повреждаться при динамических нагрузках и служить источником болевой импульсации, особенно если учесть величину нагрузок, о чём будет сказано в разделе 4.5. о мышцах этой области. Непосредственно в поясничном отделе
позвоночника расположен ряд связок, которые потенциально могут быть виновницами болевого синдрома.
Кроме того связки могут располагаться так, что при определенных условиях могут сдавить или иным образом повредить нервные проводники.
Передняя продольная связка (fig. longitudinale anterius) покрывает спереди и с боков тела позвонков и диски от основания затылочной кости до крестца, где переходит в его надкостницу.
Первая её особенность заключается в том, что она сращена с телами позвонков и свободно (с запасом длины) перекидывается через диски, где между нею и диском располагается рыхлая клетчатка (рис. 12).
Второй её особенностью является наличие внутреннего камбиального слоя, обладающего, как и в надкостнице, костеобразова-тельной функцией.
|
когда длина связки исчерпана, связка может оторваться от тела |
|
позвонка (а — стрелки). На месте гематомы формируются специфичные остеофиты, огибающие диск (б — стрелки). |
 |
У молодых людей при чрезмерных амплитудах движения позвоночника или перегрузках эластичные диски выпячиваются настолько, что могут оторвать связку от тела позвонка (рис. 22). Образовавшаяся гематома под воздействием костеобразователь-ной функции надкостницы быстро трансформируется в кость, образуя характерные скобовидные остеофиты на уровне одного, реже двух сегментов, направленные от тела одного позвонка к другому и огибающие межпозвонковый диск (рис. 23). Так представлял себе механизм формирования этих изменений Г.Шморль (1932) и назвал их спондилозом. Мы, как и Н.С.Косинская, разделяем такие представления.
У пожилых людей (у мужчин после 45—50 лет, у женщин — после 55—60) в силу неизвестных пока причин происходит активизация костеобразовательных свойств передней продольной связки, что ведёт к формированию мощных подсвязочных костных напластований. Эта патология носит название фиксирующего (или анкилозирующего) гиперостоза (синдром Форестье) (рис.15). Её часто ошибочно называют деформирующим спон-дилозом.
Задняя продольная связка (lig. longitudinaleposterius), напротив, сращена с задней поверхностью дисков и свободно перекидывается через задние поверхности тел позвонков (рис. 12). Между связкой и телом позвонка располагается рыхлая клетчатка. В отличие от передней продольной связки, задняя имеет обычное для связок строение и костеобразующими свойствами не обладает.
Жёлтые связки (ligg. flava) выполняют промежутки между дугами позвонков от 2-го шейного позвонка до крестца (рис. 24). Своими внутренними поверхностями они, вместе с дугами позвонков, образуют задне-боковые стенки позвоночного канала, а передними краями ограничивают сзади межпозвонковые отверстия. На уровне межпозвонковых суставов они подкрепляют их капсулы. Сзади в срединной сагиттальной плоскости жёлтые связки сливаются с межостистыми связками. Как и все другие связки, жёлтые имеют запас длины, делающий возможными сгибательные движения позвоночника (вместе с задней продольной, межостистыми и надостистой связками). Чисто умозрительной является гипотеза о развивающейся гипертрофии жёлтых связок, что влечёт за собой «поясничный» болевой синдром. Анатомических фактов такой гипертрофии никогда не было представлено. Если же опираться на клинические данные, то нужно допустить, что ликвидация болевого синдрома является следствием исчезновения гипертрофии жёлтых связок. Неясно также, почему гипотетическая гипертрофия развивается в пределах только одного сегмента?
Межостистые связки (lig. interspinalia) располагаются между остистыми отростками от 2-го шейного позвонка до крестца, доходя спереди до жёлтых связок (lig. flava), а сзади сливаются с надостистой связкой (рис. 24). Наиболее мощны межостистые связки в поясничном отделе. Поскольку в проекции остистых отростков и межостистых промежутков довольно часто возникает болевой синдром, то естественна мысль об их виновности в этом. В отношении этих связок может создаться критическая ситуация при формировании гиперлордоза, особенно, если это происходит не в процессе роста, а уже во взрослом состоянии.
Такая ситуация может сложиться при увеличении веса или формировании остеопенического грудного кифоза с изменением статики позвоночника, когда образуется компенсаторный поясничный лордоз. При этом остистые отростки сближаются и межостистые связки оказываются сдавленными. Нередко, вследствие полного сближения остистых отростков, на рентгенограмме видны образовавшиеся межостистые суставы (рис. 9). Чтобы это произошло, межостистые связки должны быть полностью разрушены. Естественно, такой процесс постоянного сдавления и разрушения связок может сопровождаться болевым синдромом.
Надостистая связка (lig. supraspinale) представляет собой длинный тяж, проходящий через верхушки остистых отростков грудных и поясничных позвонков (рис. 24). В межостистых промежутках сливается с межостистыми связками. Имеет в этих промежутках запас длины, обеспечивающий и ограничивающий сгибание позвоночного столба. Раньше других связок подвергается дистрофическим изменениям (у женщин нередко с 30—35-летнего возраста), давая часто болевые ощущения по остистым отросткам всех грудных и поясничных позвонков.
Подвздошнопоясничная связка (lig. iliolumbale) располагается в самом нижнем отделе поясничной области, заполняя треугольник, ограниченный внутри поперечными отростками двух нижних позвонков, внизу — крестцом и снаружи — крылом подвздошной кости (рис. 25).
Многими анатомическими и биомеханическими особенностями отличается соединение крестца с костями таза. Как уже говорилось в предыдущей главе, одной из особенностей крестцовоподвздошного соединения является сочетание в нём истинного сустава и синдесмоза. Передне-нижняя часть соединения занята крестцовоподвз-дошным суставом (articulatio sacroiliaca), отличающимся от большинства других суставов тем, что его суставные поверхности не несут механических нагрузок. Все механические нагрузки ложатся на связки. Но, поскольку эти нагрузки чрезвычайно велики, то передние и задние крестцовоподвздошные связки сами по себе очень мощны и дополнены природой ещё и синдесмозом — межкостной связкой (lig.sacroiliacum interosseum), заполняющей всю задне-верхнюю часть крестцовоподвздошного соединения (рис. 26). особенность строения крестцовоподвздошного соединения обусловливает чрезвычайно малый объём движений в нём. В то время как в других суставах связки имеют значительный запас длины, крестцовоподвздошном соединении этот запас очень мал и даёт возможность лишь незначительных качательных движений.
Поскольку «поясничный» болевой синдром нередко сопровождается чувствительными и двигательными расстройствами, то необходимо было выяснить взаимоотношение связок с проходящими вблизи них нервами, особенно у мест выхода их из крестцовых отверстий. Для этого изучена топография прикрепления связок в области крестцовоподвздошного соединения.
Изучение анатомических руководств, атласов, а также анатомического трупного материала показало, что передняя крест-цовоподвздошная связка (lig. sacroiliacum anterius) прикрепляется к передней поверхности внутреннего участка подвздошной кости вблизи сустава на всём его протяжении (рис. 26). На крестце эта связка прикрепляется к передней поверхности боковых масс снаружи, сверху и снизу от первых двух крестцовых отверстий.
Более мощная задняя короткая крестцовоподвздошная связка (lig. sacroiliacum posterius breve) крепится на задней поверхности крестца примерно так же по отношению к крестцовым отверстиям, как и передняя, захватывая наружную половину первых двух задних крестцовых отверстий, а также к дуге и поперечному отростку 5 поясничного позвонка. К подвздошной кости эта связка крепится на бугристой задней поверхности внутреннего участка её крыла (рис. 25).
Задняя длинная крестцовоподвздошная связка (lig. sacroiliacum posterius longum ) крепится снаружи, сверху и снизу от 3 и 4 задних крестцовых отверстий и к латеральному гребню крестца на уровне этих сегментов, а к подвздошной кости — в области задней верхней ости (рис. 25).
В этой же зоне крестца и частично на копчике крепится кре-стцовобугорная связка (lig. sacrotuberosum), которая сходящимся пучком направляется вниз и крепится к внутренней поверхности седалищного бугра (рис. 25).
Таким образом, ни одна из связок в местах локализации болевых «поясничных» синдромов не может повредить какие-либо нервные проводники.
Поскольку речь идёт о связках, нелишне вспомнить и некоторые другие их особенности. Часто, даже в профессиональной медицинской среде, приходится слышать разговор о фиксирующей роли связок, а также о возможности их растяжения при травмах и форсированных движениях. В этой связи следует сказать, что связки нигде ничего не фиксируют, даже в таком соединении как крестцовоподвздошное. Природой им отведена другая роль — ограничителя движений. Поэтому они практически не тянутся. В силу этой же особенности все связки всегда имеют запас длины, который и обеспечивает определённую амплитуду движений во всех отделах скелета, в том числе и в позвоночнике. В случаях же чрезмерных, особенно ударных нагрузок, превышающих прочность связки, она просто рвётся и после разрыва становится длиннее нормальных своих размеров.
4.5. Анатомические особенности расположения и хода мышц и фасций нижней части спины, ягодичной области и задней стенки полости таза
Как уже говорилось, не только связки, но и мышцы, и, особенно, их сухожилия являются теми анатомическими образованиями, которые наиболее богато снабжены болевыми рецепторами и поэтому могут быть источником болевой импульсации.
Расположение мышц относительно друг друга в разных областях тела достаточно подробно изложено в анатомических руководствах и атласах. Однако описания пространственного их расположения, взаимоотношения с другими анатомическими образованиями, в частности со связками, крестцовыми отверстиями, из которых выходят спинномозговые нервы, с самими нервами, с нервными сплетениями в доступной литературе мы не нашли. Вместе с тем, возможно, это могло бы помочь понять, каким образом при очаге возбуждения в ягодичной мышце возникают болевые и двигательные расстройства во всей нижней конечности.
Широкая мышца спины ( т. latissimus dorsi) (рис.27) начинается не только от остистых отростков нижних грудных позвонков, но и от поверхностного листка поясничной фасции, которая крепится к остистым отросткам поясничных позвонков, к гребню крыла подвздошной кости, а также к задней длинной крестцовоподвздошной связке (lig. sacroiliacum posterius longum) (рис. 27).
Подвздошнорёберная мышца поясницы (m. iliocostalis lumborum) и длинная мышца поясницы (т. longissimus lumborum), входящие в состав крестцово-остистой мышцы (m. errector trunci), нижними своими сухожилиями также крепятся не только к гребню подвздошной кости, но и к задней длинной крестцовоподвздошной связке (lig. sacroiliacum posterius longum) (рис.28).
Таким образом, к задней длинной кресцовоподвздошной связке сверху крепятся три мощных мышцы спины — m. latissimus dorsi, т. iliocostalis, m. longissimus.
Большая ягодичная мышца (т. gluteus maximus) — основной разгибатель бедра, а при фиксированном бедре — разгибатель туловища в тазобедренном суставе — крепится к той же задней длинной крестцовоподвздошной связке, но снизу (рис.27). Разгибание туловища из наклонного положения или удержание его в наклонной позе, а также подъёмы тяжестей — самая частая жизненная ситуация. При этом работают все перечисленные мышцы и все они тянут связку, но в разных направлениях. Нарушение синхронности тяги таких мощных мышц может повести к повреждению связки, особенно изменённой дистрофическим процессом. С этой точки зрения интерес представляют сведения К.Левит об электромиографических исследованиях ягодичных мышц.
Непосредственно под длинной мышцей спины, отделённая от неё глубокой фасцией, располагается многораздельная мышца (m. multifidus) (рис. 29). Начинается она от задней поверхности всех крестцовых позвонков и связок, покрывающих эти позвонки, в том числе и вокруг задних крестцовых отверстий, и направляется вверх и медиально, прикрепляясь к остистым отросткам и задним поверхностям дуг поясничных позвонков. Многораздельная мышца заполняет глубокую впадину между срединным гребнем крестца и задним краем крыла подвздошной кости. В крестцовом отделе выше задней длинной крестцово-подвздошной связки она прикрыта сзади сухожилием, а выше — длинной мышцей спины, а также фасцией и сухожилием широкой мышцы спины. Таким образом, пальпировать непосредственно эту мышцу невозможно на всём её протяжении.
Задние крестцовые отверстия не закрыты никакими фасциями и рыхлая жировая клетчатка, располагающаяся в крестцовых отверстиях, непосредственно переходит в клетчатку межмышечных промежутков, в которых идут нервы и сосуды.
Иногда боль и болезненность локализуются в промежутке между верхне-внутренней частью крыла подвздошной кости и позвоночным столбом, то есть на границе ягодичной, поясничной и срединной областей (рис. 8, 25). Здесь располагается под-вздошнопоясничная связка (lig.Hiolumbale) с крепящейся к ней сверху квадратной мышцей поясницы (m. quadratus lumborum) (рис. 30), которая при сокращении тянет связку вверх.
От этой же связки начинается верхне-внутренняя часть подвздошной мышцы (m. iliacus), которая направляется вниз по передней поверхности подвздошной кости (рис.31). Остальные её части начинаются от наружного участка передней поверхности крестца в области первого крестцового отверстия, от внутренней губы гребня подвздошной кости и от надкостницы внутренней поверхности крыла этой кости. Прикрепляется m. iliacus вместе с поясничной (m. psoas) к малому вертелу бедренной кости и при сокращении тянет подвздошнопоясничную связку вниз.
Таким образом, подвздошнопоясничная связка (lig. illiolumbale) оказывается в такой же ситуации, как и задняя длинная крестцовоподвздошная (lig. sacroiliacum posterius longum). При нарушении синхронности тяги связка может быть повреждена, особенно, если она изменена дистрофическим процессом.
Грушевидная мышца (m. piriformis) начинается на тазовой поверхности крестца выше, ниже и наружнее передних крестцовых отверстий 2-го — 4-го крестцовых позвонков, направляясь кнаружи, выходит из полости малого таза через большое седалищное отверстие и прикрепляется к верхушке большого вертела бедренной кости.
Сложнее оказалось выяснить топографоанатомические взаимоотношения мышц, костей, фасций и связок в области передней поверхности крестца, хотя имеется много работ по топографической анатомии таза (П. Лесгафт, 1873; Н.И. Напалков, 1901; А.В. Старков, 1912; АЛ. Надеин, 1960; И.Г. Маракуша, 1962; Н. Luschka, 1863; R. Hartmann, 1881; L. Ombredanne, 1900). Однако всех исследователей интересовали лишь фасции. Сведения о других органах и тканях задней стенки таза нам удалось найти лишь в диссертационной работе И.Г.Маракуши (1962). Автор не ограничился указанием, что фасция, срастаясь с надкостницей, покрывает переднюю поверхность среднего отдела крестца, как это делают другие исследователи, но выяснил, что в латеральных участках она переходит на мышцы (m. piriformis в пределах второго — четвёртого крестцовых отверстий, и на m. iliacus — в области первого крестцового отверстия). Под фасцией в области крестцовых отверстий располагается жировая клетчатка с нервами и сосудами. Мышечные волокна m. piriformis и т. iliacus, начинаясь непосредственно от надкостницы крестца над, под и латеральнее крестцовых отверстий, идут кнаружи и вниз.
В доступной анатомической и клинической литературе нам не удалось обнаружить сведений о толщине мягких тканей в области поясничного отдела позвоночника и крестца, а это важно знать, поскольку иначе трудно ориентироваться в возможности пальпаторного исследования различных мышц и других анато-

мических образований, а
при инъекции лекарственных препаратов определить введены ли они в подкожную
клетчатку или в мышцу, и в какую именно. Изучение толщины мягких тканей в
области поясничных и крестцовых позвонков на компьютерных томограммах (рис 32)
50 мужчин и 50 женщин позволило получить данные, представленные в таблице 2.
Эти сведения необходимо учитывать при попытках пальпировать ту или иную мышцу или другое анатомическое образование, расположенное под массивом одной или нескольких мышц, а также при подборе игл для пункций в этой области и, особенно, при планировании хирургических вмешательств.
Фасциальные влагалища мышц и направление мышечных волокон предопределяют распространение введённых в них растворов. Так раствор, введённый в т. longissimus dorsi, свободно распространяется вверх по ходу мышечных волокон, что проверено при инъекциях обезболивающих препаратов с добавлением в них водорастворимых контрастных веществ (рис.33). Вниз же жидкость распространяется до уровня S3, иногда S4 в зависимости от того, в какую мышцу она введена. При введении раствора в т. multifidus, т.е. под глубокую фасцию, он распространялся вверх и медиально и вниз и латерально. По-видимому, по этим же направлениям распространяется гематома при травме этих мышц и отёчная жидкость при повреждениях мышц и сухожилий. В 2 случаях из 34 контрастированный раствор, введённый в т. multifidus, у вторго заднего крестцового отверстия в положении пациента на животе, прошёл через крестцовое отверстие на переднюю поверхность крестца (рис.34). В позвоночный канал жидкость не проникла ни разу.
Таким образом, можно подвести следующие итоги.
1. Широкая,
длинная мышцы спины и подвздошнорёберная
(т.т. latissimus, longissimus dorsi et iliocostalis) нижними своими
участками крепятся не только к костям, но и к задней длинной
крестцовоподвздошной связке (lig. sacroiliacum posterius longum). К
этой же связке снизу крепится большая ягодичная мышца (т. glu-
teus maximus). При сокращении эти мышцы тянут крестцовопод-
вздошную связку в разные стороны.
2. Квадратная мышца поясницы (т. quadratus lumborum), нижним своим концом, кроме крепления к костным образованиям, крепится к подвздошнопоясничной связке (lig. iliolumbale). К этой же связке, но снизу, крепится подвздошная мышца (т. iliacus). Эти мышцы, сокращаясь, ииут подвздошнопоясничную связку в разные стороны.
3. Толщина мягких тканей в области боковых масс крестца образуется за счёт кожи, подкожной жировой клетчатки, длинной мышцы спины и многораздельной мышцы и составляет на уровне S3 — S1 от 1,7см до 5,8 см у мужчин и от 2,5 см до 7,9 см у женщин.
4. Толщина мягких тканей от поверхности кожи до поперечных отростков в области 3-5 поясничных позвонков слагается из толщины кожи, подкожной клетчатки, длинной мышцы спины и многораздельной мышцы, составляя у мужчин на уровне L5 — 4,8-7,1 см; L4 — 5,8-6,7 см; L3 — 4,8-6,1 см, у женщин — на уровне L5 -5,3-8,8 см; L4 — 5,0-7,3 см; L3 — 6,0-7,3 см.
5. Пальпация тел и дуг позвонков в поясничном отделе позвоночника, а также глубоких мышц спины в поясничном и крестцовом отделах практически нереальна, поскольку этому препятствует массив подкожной клетчатки и поверхностных мышц.
6. Распространение жидкости в мышцах и межмышечных промежутках определяется направлением мышечных волокон и положением пациента (на животе, на боку).
Сведения о креплении и взаиморасположении мышц получены нами, в основном, при изучении анатомических атласов и руководств, в которых этим вопросам не уделяется специального внимания. Возможно, профессиональные анатомы найдут здесь некоторые неточности. Мы надеемся, что они внесут необходимые коррективы в эти сведения, необходимые для практической медицины.
4.6. некоторые анатомические детали нервной системы, необходимые для диагностики при болях в «нижней части спины»
Поскольку в дальнейшем предстоит вести речь о болевом синдроме, то естественен вопрос: а не имеет ли нервная система изучаемой области каких то анатомических особенностей, предрасполагающих к появлению болевых ощущений.

Неврологи, говоря об
анатомии позвоночника и спинного мозга, почему-то обращаются не к
профессиональной, а к самодеятельной литературе, в которой чаще всего
фигурирует не фактический анатомический материал, а умозрительные представления
авторов. Иллюстрацией этому может служить рисунок 35, где задний корешок
изображён отдельно от переднего и создаётся впечатление, а за ним и убеждение,
что каждый из корешков может быть повреждён порознь. Однако всё же неясно,
почему выпяченная спереди грыжа сдавливает не передний, а задний корешок.
Несоответствие этой схемы объективной реальности показывает рис.36 из
анатомического руководства, на котором видно, что корешки выходят из
дурального мешка уже вместе, в одной оболочке.

Обращение к
непрофессиональной литературе и проведение определённых самостоятельных
исследований оправдано, если в профессиональных работах нет ответов на
конкретные вопросы, интересующие исследователя. Именно этим объясняется и то,
что мы вынуждены были провести собственные анатомические исследования для
выяснения деталей топографо-анатомических взаимоотношений в позвоночном столбе,
поскольку таких сведений мы не нашли в анатомической литературе, в том числе и
топографоанатомической.
Из анатомии известно, что спинной мозг начинается на уровне верхнего края 1 шейного позвонка и у взрослого заканчивается на уровне 1 или верхнего края 2 поясничного позвонка. У плода 3 месяцев он заканчивается на уровне 5, у новорождённого — на уровне 3 поясничного позвонка.
По месту отхождения спинномозговьгх нервов спинной
мозг подразделяют на 4 части: шейную (pars cervicalis), грудную (pars thoracica), поясничную (pars lumbalis) и крестцовую (pars sacralis). На шейно-грудном и грудо-поясничном уровнях спинной мозг имеет
веретенообразные утолщения, соответствующие выходу спинномозговых нервов к
верхним и нижним конечностям (рис. 37). На уровне первого поясничного позвонка
спинной мозг переходит в мозговой конус (conus medullaris), который продол
жается в концевую нить (filum terminale). Концевая нить в верхнем участке имеет элементы нервной ткани, а в нижнем представляет собой соединительнотканное образование, которое, срастаясь с твердой мозговой облочкой, прикрепляется в конце крестцового канала к кости пятого крестцового позвонка.
Спинной мозг заключён в оболочки — мягкую, паутинную и твёрдую Последняя образует спинномозговой канал (дуральный мешок), заполненный спинномозговой жидкостью, в которой плавает спинной мозг, а с уровня второго поясничного позвонка — корешки поясничных, крестцовых и копчиковых нервов, образующие конский хвост (cauda equina). Полость спинномозгового канала (дурального мешка) простирается в пределах твёрдой мозговой оболочки от затылочного отверстия до 4 крестцового позвонка. Поскольку спинной мозг короче спинномозгового канала, то корешки нижнегрудных, поясничных, крестцовых и копчиковых нервов идут в дуральном мешке вниз, мимо многих позвоночных сегментов, но идут они не в позвоночном канале, а в спинномозговом, то есть внутри дурального мешка, где могут свободно перемещаться в ликворе (рис.37, 38).

Puc. 38. Дуральный мешок и спинномозговые нервы (сзади). Хорошо видно соотношение спинномозговых нервов и межпозвонковых дисков (по Moore) Весь дуральный мешок, образующий спинномозговой канал, заключён в позвоночный канал, образованный спереди телами позвонков и межпозвонковыми дисками, с боков и сзади — дугами позвонков, жёлтыми связками, дугоотростчатыми (межпозвонковыми) суставами. Крестцовая часть позвоночного канала носит название крестцового канала. Между стенками позвоночного канала и дуральным мешком имеется пространство, заполненное рыхлой жировой тканью и сосудами (рис. 38, 39). Жидкость в спинномозговом канале и рыхлая жировая клетчатка в позвоночном канале создают возможность спинному мозгу достаточно свободно перемещаться в полостях спинномозгового и позвоночного каналов при всех движениях позвоночника.
Задний и передний корешки прободают дуральный мешок на уровне соответствующих межпозвонковых отверстий и выходят в позвоночный канал ещё раздельно, но в одной оболочке, образованной выростами твёрдой мозговой оболочки, переходящей в периневрий (рис. 36, 37). Участок нерва от дурального мешка до места полного слияния корешков неврологи называют «корешковым нервом». В научной анатомии этот участок уже называется спинномозговым нервом. Таким образом, в позвоночном канале уже нет раздельных корешков, и к межпозвонковым отверстиям подходят не корешки, а спинномозговые нервы.
Спинномозговые нервы L1, L2, L3 выходят из дурального мешка на уровне соответствующих межпозвонковых отверстий, нервы L4 и L5 — на уровне верхних площадок одноимённых позвонков и направляются к межпозвонковым отверстиям. Таким образом, ни один из пяти поясничных спинномозговых нервов не проходит мимо какого-либо межпозвонкового диска, а потому и не может быть этими дисками повреждён. Лишь нерв S1 выходит на уровне диска L5-S1 и направляется несколько вниз к первому крестцовому отверстию (рис. 38, 39).
Все спинномозговые нервы грудного и поясничного отделов выходят из позвоночного канала через верхнюю половину межпозвонкового отверстия (рис. 40). Межпозвонковый же диск, как мы выяснили в разд. 4.1, расположен на уровне нижней половины межпозвонкового отверстия, и поэтому никакие его выпячивания и даже грыжи повредить спинномозговые нервы не могут.
Кроме особенностей нервной системы в пределах позвоночного столба, где по господствующим в настоящее время представлениям формируется «поясничный» болевой синдром, необходимо рассмотреть некоторые аспекты нервной системы в местах основных проявлений болевого синдрома, а иногда и двигательных расстройств. Болевой синдром, как мы установили, чаще всего локализуется в ягодичной, крестцовой, областях с иррадиацией по задней, наружной, передней, реже внутренней поверхностям бедра и голени. Когда бывают двигательные расстройства, то чаще всего ослаблены (вплоть до пареза или паралича) разгибатели стопы.
В ягодичной области расположены надкостница тазовых костей и задние крестцовоподвздошные связки, к которым крепятся ягодичные мышцы с их сухожилиями. Все эти анатомические образования получают иннервацию из поясничного и крестцового сплетений (L4, L5, S1, S2).
Нижний ягодичный нерв, п. gluteus inferior (L5, S1, S2) иннер-вирует большую ягодичную мышцу, заднюю длинную крестцо-воподвздошную связку и надкостницу области прикрепления этой мышцы.
Верхний ягодичный нерв, n.gluteus superior (L4, L5, S1) иннер-вирует малую и среднюю ягодичные мышцы, сухожилия и надкостницу в местах их прикрепления к подвздошной кости.
Иногда болевой синдром локализуется на границе поясничной, подвздошной и срединной областей спины (рис.9), где расположена подвздошнопоясничная связка (lig. iliolumbale) и крепящаяся к ней сверху квадратная мышца поясницы (т. quadratus lumborum), а снизу — подвздошная мышца (т. iliacus). Первая получает иннервацию от n.n. lumbales et n. intercostalis (Т12, L1—L3), вторая — от мышечных ветвей поясничного сплетения (L1 — L4). Эти же спинномозговые нервы иннервируют подвздошно- поясничную связку и надкостницу внутренней поверхности крыла подвздошной кости.
Мышечные ветви крестцового сплетения (S1, S2, S3) иннер-вируют и грушевидную мышцу, которая прикрепляется к верхушке большого вертела бедренной кости. Это предполагает возможность иррадиации болей в область малого таза и паха при миотендините зоны большого вертела бедренной кости.
Из этих же нервов пояснично-крестцового сплетения (L4 — S3) формируются седалищный и отчасти бедренный нервы.
Чтобы не утопить в анатомических деталях основную мысль, скажем только, что именно эти нервы, образующие поясничное и крестцовое сплетения, обеспечивают также чувствительную и двигательную иннервацию бедра и голени (А.В. Триумфов, 1965, 1997; Р.Д.Синельников, 1968). Повреждения в области иннервации одной из ветвей любого нерва, особенно в проксимальной его части, могут вызвать иррадиирующие боли в области иннервации другой ветви (А.В.Триумфов, 1965; А.А.Скоромец, Т.А.Скоромец, 1996). Это явление, безусловно, действительно и для анастомо-зирующих ветвей нервных сплетений. Такая ситуация для крестцового сплетения вполне реальна, особенно, если вспомнить о том, что дорзальные ветви крестцовых нервов соединяются между собой, образуя заднее крестцовое сплетение (plexus sacralis posterior). Его стволики иннервируют суставную сумку крестцо-воподвздошного сустава, близлежащие связки, крестцовый отдел многораздельной мышцы. Подтверждается это и клиническими наблюдениями. Во многих случаях при введении обезболивающего вещества в область большой ягодичной мышцы у места прикрепления её к задней длинной крестцовоподвздошной связке в первые секунды возникает или резко усиливается боль в области бедра, коленного сустава, голени. О других неврологических аспектах болевого синдрома, в частности, о непозвоночной его генерации речь шла в разделе, посвящённой клиническим его проявлениям.
Таким образом, в разборе особенностей нервной системы интересующих нас областей можно подвести следующие итоги:
1. Костные и связочные элементы позвоночного столба образуют позвоночный канал.
2. Твёрдая мозговая оболочка ограничивает спинномозговой канал, заключающий в себе спинной мозг, корешки спинномозговых нервов и спинномозговую жидкость (ликвор).
3. Между стенками позвоночного и спинномозгового каналов располагается рыхлая клетчатка со спинномозговыми нервами, идущими от твёрдой мозговой оболочки до межпозвонкового отверстия.
4. Спинной мозг начинается на уровне 1-го шейного позвонка и оканчивается на уровне 1-2 поясничных позвонков.
5. От уровня 2-го поясничного до уровня 4-го крестцового позвонков в спинномозговом канале («дуральном мешке») располагаются корешки спинномозговых нервов — «конский хвост».
6. За пределами твёрдой мозговой оболочки («дурального мешка») корешков нет, а есть спинномозговые нервы.
7. Спинномозговые нервы L1, L2, L3 выходят из дурального мешка на уровне соответствующих межпозвонковых отверстий. Нервы L4 и L5 — на уровне верхних площадок одноимённых позвонков, что исключает возможность их травмирования любыми грыжами межпозвонковых дисков. Только нервы S1 выходят из дурального мешка на уровне диска L5-S1 и гипотетически могут быть травмированы очень большой заднебоковой грыжей этого диска.
8. Нижние отделы спины, крестцовая, ягодичная, подвздошная, паховая области и вся нижняя конечность иннервируются обильно анастомозирующими спинномозговыми нервами поясничного и крестцового сплетений. Поэтому повреждения в области иннервации одной из ветвей любого нерва, особенно в проксимальной его части, могут вызвать иррадиирующие боли в области иннервации другой ветви.
4.7. Итоговые результаты анатомических исследований
В результате изучения анатомических и топографоанатоми-ческих деталей в области поясничного отдела позвоночника и таза получены следующие данные:
1. Костная основа поясничных позвонков, крестца и крепящиеся к ним связки, сухожилия и мышцы не имеют никаких особенностей, предрасполагающих к повреждению спинномозговых нервов.
2. Крестцовоподвздошные соединения устроены и пространственно расположены так, что суставные поверхности крестцово-подвздошных суставов не несут механической нагрузки. Вся тяжесть верхней половины тела ложится на Крестцовоподвздошные связки (передние, задние, короткие, длинные, межкостные).
3. Межпозвонковые отверстия в поясничном отделе позвоночника имеют вертикальный размер 1,7—2,5 см. При этом на долю межпозвонкового диска приходится 0,5—0,8 см, то есть менее 1/3 высоты отверстия. Горизонтальный размер отверстия в верхней половине составляет примерно 1,0 см, в нижней — 0,3—0,7 см за счёт разной степени нормального выпячивания межпозвонкового диска.
4. Межпозвонковый диск располагается на уровне нижней половины, а чаще даже нижней трети межпозвонкового отверстия.
5. Все спинномозговые нервы в грудном и поясничном отделах выходят наружу через верхнюю половину межпозвонкового отверстия, то есть через наиболее широкую его часть. Никакие изменения в нижней части межпозвонкового отверстия (выпячивания дисков, их грыжи) не изменяют размеры верхней части межпозвонкового отверстия. Не влияют на его размеры и любые движения позвоночного столба.
6. Толщина поясничных спинномозговых нервов, проходящих через межпозвонковые отверстия составляет в верхних сегментах 0,3—0,35 см, в нижних — до 0,45—0,5 см, то есть менее 1/2 горизонтального и менее 1/3 вертикального размера отверстия.
7. Широкая, длинная мышцы спины и подвздошнорёберная
(т.т. latissimus, longissimus dorsi et iliocostalis) нижними своими
участками крепятся не только к костям, но и к задней длинной
крестцовоподвздошной связке (lig. sacroiliacum posterius longum). К
эгой же связке снизу крепится большая ягодичная мышца (т. glu-
teris maximus). При одновременном сокращении
мышц спины и
ягодичной мышцы они тянут крестцовоподвздошную связку в
разные стороны.
8. Квадратная мышца поясницы (т. quadratus lumborum), нижним
своим концом, кроме крепления к костным образованиям, крепится
к подвздошнопоясничной связке (lig. iliolumbale). К этой же связке, но
снизу, крепится подвздошная мышца (т. iliacus). Эти мышцы, сокра-
щаясь, тянут
подвздошнопоясничную связку в разные стороны.
9. В проекции локализации ягодичного болевого синдрома располагаются следующие образования:
а) задняя длинная крестцовоподвздошая связка
и
крепящиеся к ней сверху
б) сухожилие длинной мышцы спины;
в) сухожилие широкой мышцы спины;
г) сухожилие подвздошнорёберной мышцы,
а также крепящееся к этой же связке снизу
д) сухожилие большой ягодичной мышцы.
10. В проекции локализации болевого синдрома на границе поясничной, подвздошной и срединной областей спины располагаются следующие анатомические образования:
а) поясничноподвздошная связка
и крепящееся к ней сверху
б) сухожилие квадратной мышцы поясницы,
а также крепящееся к поясничноподвздошной связке снизу
в) сухожилие подвздошной мышцы.
11. В проекции крестцового болевого синдрома располагаются:
а) нижний конец задней длинной крестцовоподвздошной связ-
ки, крепящейся
к наружному гребню крестца на уровне 3—4
крестцовых позвонков;
б) задние выходные отверстия крестцовых межпозвонковых
каналов, заполненных
рыхлой соединительной тканью, через
которые выходят нервы заднего крестцового сплетения.
12. В проекции болевого синдрома по линии остистых отростков располагаются:
а) остистые отростки позвонков;
б) надостистая связка;
в) межостистые связки.
Итак, на основании проведённых анатомических исследований можно утверждать, что
• за пределами дурального мешка, то есть в позвоночном канале, раздельных корешков нет, есть только спинномозговые нервы. А значит и корешкового синдрома быть не может, если речь идёт о повреждении нервных проводников за пределами дурального мешка;
• в поясничном и крестцовом отделах позвоночника нет никаких анатомических или топографоанатомических особенностей, которые могли бы предрасполагать к повреждению спинномозговых нервов;
• крепление мьшщ сверху и снизу к задней длинной кре-стцовоподвздошной и подвздошнопоясничной связкам предрасполагает к повреждению этих связок при нарушении синхронности сокращения мышц, особенно если связки и мышцы дистрофически изменены. Это может приводить к болевым синдромам в ягодичной, крестцовой, пояснично-подвздошной и паховой областях;
• болевой синдром по линии остистых отростков может быть следствием гиперлордоза и крупных размеров остистых отростков, что ведёт к сдавлению и травмированию межостистых связок.
5. ОБСУЖДЕНИЕ КЛИНИЧЕСКИХ И АНАТОМИЧЕСКИХ ДАННЫХ
Полученные клинические и анатомические данные должны быть рассмотрены в плане их диагностического значения.
Встанем на точку зрения сторонников господствующей в настоящее время концепции о дискогенном или «остеохондроз-ном» патогенезе «поясничного» (или «в нижней части спины») болевого синдрома.
Первое, что необходимо сделать — это правильно назвать эту «концептуальную» патологию. Если признать, что виновна в болевом синдроме грыжа диска, то так её и надо называть: диско-генная патология, но ни в коем случае не остеохондроз (Н.С. Косинская, 1961; П.Л. Жарков, 1994). Остеохондроз — это медленно нарастающие дистрофические изменения диска и прилежащих к нему тел позвонков, констатирующие факт старения позвоночных сегментов (см. разд.1). Называть остеохондрозом болевой синдром — значит демонстрировать свою патоморфологи-ческую неграмотность. Стоило бы также задуматься: почему нигде в мире, кроме стран бывшего СССР эти боли не называют остеохондрозом.
Грыжа диска — это вовсе не остеохондроз. Грыжа — результат разрыва фиброзного кольца, через который выпадает пульпоз-ное ядро, что бывает только у молодых людей и детей, у которых остеохондроза не бывает. В отличие от грыжи, выпячивания диска — это результат потери его тургора. Снижение тургора ведёт к выпячиванию диска не только и даже не столько кзади, сколько вперёд и в стороны, что хорошо видно при фиксирующем гиперостозе (синдроме Форестье) (рис. 1, 15, 43).
Второе. По представлениям сторонников вертеброгенного патогенеза «поясничного» болевого синдрома образовавшиеся «остеохондрозные» костные разрастания или грыжа диска сдавливают чувствительный (задний!) корешок в месте прохождения его через межпозвонковое отверстие или корешок следующего сегмента, проходящий вниз мимо патологически изменённого диска.
Однако, во-первых, «остеохондрозные» костные разрастания образуются вдоль передних и боковых участков площадок тел позвонков, а не задних и заднебоковых. Поэтому они в позво
ночном канале или в межпозвонковом отверстии сдавить ничего не могут, по крайней мере в поясничном и грудном отделах позвоночника. Следовательно, разговор об остеохондрозе, как виновнике повреждения нервных образований, отпадает. Впрочем остаётся ещё грыжа диска или его выпячивания, которые действительно могут значительно уменьшать просвет межпозвонкового отверстия или позвоночного канала.
Но, и это во-вторых, как мы уже установили из профессиональной анатомической литературы, спинномозговые нервы выходят через верхнюю треть межпозвонковых отверстий непосредственно под ножкой дуги, гораздо выше диска, располагаясь в разных с диском поперечных плоскостях. Поэтому сдавить одноимённый спинномозговой нерв грыжа диска, а тем более равномерно выпяченный диск не могут, даже если грыжа занимает весь переднезадний размер межпозвонкового отверстия (рис.40). Следовательно описание при КТ и МРТ — исследованиях сдавления «корешков» в межпозвонковых отверстиях не соответствуют действительности.
В-третьих, спинномозговые нервы L1—L5 выходят из ду-рального мешка на уровне межпозвонковых отверстий или чуть выше, но мимо межпозвонковых дисков ни один из них не проходит. Лишь спинномозговые нервы S1 выходят из дурального мешка на уровне диска L5—S1. Поэтому даже предположение о сдавлении «корешка» может выдвигаться только относительно нервов S1. Гипотетически рассуждая, можно себе представить, что спинномозговые нервы S1, выходящие в позвоночный канал на уровне диска или корешки крестцовых нервов внутри ду-рального мешка могут быть сдавлены большой грыжей или выпяченным диском. Но такая грыжа должна быть заднебоковой и очень большой, поскольку небольшая грыжа заставит просто переместиться нервы в эпидуральной клетчатке позвоночного канала, а корешки — в спинномозговой жидкости. Однако большие грыжи бывают редко и только у молодых людей и у детей, у которых пульпозное ядро ещё велико и подвижно и может быть выдавлено за пределы фиброзного кольца. В зрелом же и пожилом возрасте таких больших грыж не бывает. Ещё реже, но всё же бывает в пожилом возрасте секвестрация заднего участка дистрофически изменённого и растрескавшегося диска с выдавливанием секвестра в позвоночный канал. Подобная ситуация может сложиться также при переломах позвоночника и смещениях кзади отломков тел позвонков. Таких больных можно видеть в специализированных травматологических учреждениях. Но тогда, как мы уже говорили, на первый план выступают параличи, парезы, анестезии, а вовсе не болевой синдром, который если и сопровождает такую патологию, то лишь в малой степени и только на уровне повреждения (А.В. Триумфов, 1965; Г.С. Юмашев, 1977).
Следовательно, ни при каких изменениях диска и прилежащих позвонков (по крайней мере дистрофических) спинномозговой нерв повреждён быть не может, поскольку эти изменения происходят на уровне нижней половины межпозвонкового отверстия, а спинномозговые нервы в грудном и поясничном отделах выходят через верхнюю его часть. Американские анатомы знают эти топографоанатомические особенности, о чём свидетельствует приведённое на рис.40 анатомическое пособие. Тем более удивительно то громадное количество хирургических вмешательств по удалению грыж дисков, которые проведены в Америке. Это свидетельствует о том, что или качество американского медицинского образования явно преувеличено, или американская практическая медицина руководствуется в своей повседневной деятельности отнюдь не клятвой Гиппократа.
В-четвёртых, как мы установили (см. разд. 4.6.), в позвоночном канале за пределами дурального мешка уже нет изолированных корешков. Оба корешка (и чувствжельный, и двигательный) идут вместе в одной оболочке вплоть до полного их слияния в области узла. В анатомии этот участок нервных проводников называется спинномозговым нервом. Поэтому неясно, каким образом, по представлениям приверженцев дискогенной природы болевых синдромов, грыже диска удаётся сдавить только задний корешок, не затронув передний. Следовательно, все повреждения за пределами спинномозгового канала (то есть за пределами дурального мешка) являются повреждениями спинномозгового нерва, и «корешкового» синдрома даже в гипотетической ситуации «дискогенныгх» болей вообще быть не может. По-видимому, «корешковый» синдром требуется для объяснения законности болей без двигательных расстройств, что, как правило, бывает при болях в «нижней части спины». Если признать, что повреждается не задний чувствительный корешок, а целиком нерв, то разваливается вся «теория». Видимо поэтому все авторы, ведущие разговор о «корешковом» синдроме, умалчивают о том, какой же корешок повреждён? Иначе неизбежно возникнут вопросы, на которые трудно ответить. Лишь И.П. Антонов и Г.Г. Шанько (1989) говорят, что выпавший диск сдавливает задний чувствительный корешок. Но тут же возника
 |
ет вопрос: почему диск, выпяченный в переднюю часть позвоночного канала, сдавливает задний корешок, а не передний? Где, в каком месте происходит это сдавление? Приводящиеся в неврологических руководствах схемы не соответствуют анатомической действительности (Смирнов В.М., 1997; Скоромец А.А., 1996; Дуус П., 1997). Но если даже принять их за соответствующие действительности, то ясно, что грыжа или опухоль в переднем отделе позвоночного канала сдавит не задний чувствительный, а передний — двигательный корешок (рис.41). Но даже эта гипотетическая ситуация для поясничного отдела нереальна, поскольку в этом отделе нет спинного мозга, а есть лишь корешки, свободно перемещающиеся в ликворе. Если же объём повреждающего образования велик, то развивается синдром поражения конского хвоста, не имеющий ничего общего с «поясничным» болевым синдромом.
Таким образом, уже в позвоночном канале за пределами ду-рального мешка нет корешков, а есть только спинномозговые нервы. Поэтому, даже если считать, что нервные проводники могут быть повреждены грыжей диска в межпозвонковом отверстии или в позвоночном канале, то речь должна идти о симптоматике повреждения нерва или конского хвоста, а вовсе не об изолированном «корешковом синдроме». Но это лишь гипотетические размышления. В реальной действительности за пределами дурального мешка, никаким внешним воздействием (за исключением специального хирургического) чувствительный и двигательный корешки раздельно повреждены быть не могут.
Однако, справедливость требует признать, что, наряду с болями, могут быть и двигательные нарушения в нижней конечности (в нашем исследовании у 8% больных). Поэтому можно допустить что, если не корешок, то нерв S1 всё же может быть повреждён грыжей диска. Можно даже допустить, что чувствительная часть проводников реагирует иначе, более активно, чем двигательная. Но в таком случае:
1) боль неизбежно усиливалась бы на уровне повреждения и менялась при малейших движениях позвоночного столба, так как в дисках при движениях позвоночника происходят громадные перепады давления, которые меняют размеры грыжи. Но этого наши исследования не показали;
2) пальпация на уровне соответствующего поражённого диска должна быть наиболее болезненной, тогда как ни в одном нашем случае этого не было. Наиболее болезненной пальпация оказывалась в других областях;
3) пальпация и движения позвоночника на уровне поражения должны вызывать проекционные боли в конечности, чего не было ни у одного больного, но обнаружилось при пальпации болевых точек в ягодичной или крестцовой области, а также в первые моменты введения анестезирующего раствора в эти точки. Проекционные боли исчезали по мере действия анестетика;
4) блокада любого участка нерва дистальнее места повреждения не может ликвидировать болевой синдром. Боль можно снять только блокадой проводников в самом участке повреждения или проксимальнее повреждённого участка. То есть в нашей ситуации, если предполагается повреждение на уровне межпозвонкового диска, снять болевой синдром может только блокада в области соответствующего межпозвонкового отверстия или центральнее — в позвоночном или спинномозговом канале. Именно о последнем виде блокады и ведут речь сторонники введения анестетика в позвоночный канал на уровне 2-го крестцового отверстия. Однако, как показали наши исследования (введение анестетика проводилось не только нами, но и сторонниками такой блокады), анестетик в позвоночный канал не попадает (рис. 32, 33). Это исследование было проведено нами с целью получения прямых объективных данных о путях распространения анестезирующего раствора. Дополнительным доказательством того, что анестетик ни в позвоночный, ни, тем более, в спинномозговой канал не попадает, служит также отсутствие анестезий, парезов и параличей в нижних конечностях, что неизбежно должно быть, если допустить, что проведена эпиду-ральная анестезия;
5) анестетик, введённый в болевую зону в ягодичной или крестцовой области, не может снять боль, обусловленную более проксимальным повреждением, например, на уровне одного из поясничных межпозвонковых дисков. Но такая манипуляция, если была проведена методически правильно, всегда снимала боль, тем самым доказывая, что место повреждения локализуется именно здесь, а не проксимальнее, не на уровне диска, и даже не выше анестезируемой зоны. Следовательно, блокада в области болевых точек может служить не только лечебным мероприятием, но и точным диагностическим тестом, исключающим или подтверждающим более проксимальное (по сравнению с местом блокады) повреждение болевых рецепторов;
6) при глубокой пальпации болевой зоны в ягодичной или крестцовой области и инъекции в неё растворов мы нередко получали болевую реакцию в области бедра, коленного сустава, голени, причём даже у тех больных, у которых не было самостоятельных болей в этих областях. Это с несомненностью свидетельствует, что или иннервация нижней конечности осуществляется не только из переднего, но и из заднего пояснич-но-крестцового сплетения, или же импульсация через анастомозы из заднего сплетения вызывает болевую иррадиацию и даже двигательные расстройства в зонах иннервации переднего сплетения. Этот феномен может объяснить механизм проекционных болей при ягодичном и крестцовом миофасциальном синдроме, а также в разной степени выраженные двигательные расстройства. Однако, это лишь гипотеза, которая должна быть подтверждена или отвергнута дальнейшими исследованиями.
Таким образом, следует признать, что местами формирования болевого синдрома «в нижней части спины» являются:
1) верхне-внутренний сегмент ягодичной области без проекционных болей в нижней конечности (40,7%). Острый же, нередко чрезвычайной силы болевой синдром (люмбаго или прострел), формируется практически всегда в этой области;
2) верхне-внутренний сегмент ягодичной области с проекционными болями (45%) — острый или хронический болевой синдром;
3) верхне-внутренний сегмент ягодичной области + задняя поверхность боковой массы крестца на уровне S3—S4 (4,2%) — острый или хронический болевой синдром;
4) задняя поверхность боковой массы крестца на уровне S3— S4 (2,8%) — подострый или хронический болевой синдром;
5) область между крылом подвздошной кости и 5 поясничным позвонком (3,2%), иногда с иррадиацией в паховую область — хронический умеренный болевой синдром;
6) срединная область спины по линии остистых отростков L3— S1 (3,7%) — хронический умеренный болевой синдром;
7) паховая область (0,4%) — хронический умеренный болевой синдром;
8) только проекционные боли в бедре и голени, резко усиливающиеся при пальпации безболезненной точки в области задней верхней ости подвдошной кости.
Возникает вопрос: в каких же анатомических структурах формируется местный болевой синдром? Вопрос этот решается проще, если сформулировать общее положение: боль может исходить только из тех органов и тканей, в которых имеются болевые рецепторы. Прежде всего, следует исключить все те анатомические образования, которые не могут быть источником боли. Это — кости и хрящи, не имеющие болевых рецепторов, а также все нервные проводники, то есть нервы, их корешки и сам спинной мозг, который, как и головной, не имеет болевых рецепторов. Последние в небольшом количестве имеются в оболочках мозга и перинев-рии, служащем продолжением этих оболочек.
Наибольшее количество болевых рецепторов имеют кожа (причём в разных зонах тела в разных количествах), связки, мышцы, сухожилия мышц, надкостница, капсулы суставов, кровеносные сосуды (кроме внутрикостных). Именно поэтому воспалительный или опухолевый процесс в кости проявляет себя локальными болями только после выхода за пределы кости, воздействуя на те анатомические структуры, которые имеют болевые рецепторы (надкостница, связки, сухожилия, мышцы), чем и объясняется поздняя диагностика таких заболеваний, поскольку до этого больной просто не обращается к врачу или (при воспалительных процессах) у него подозревается какая-либо общая инфекция. Всё это прекрасно знали хирурги доанестезиологиче-ской эры.
Во всех руководствах по неврологии до 70-х годов при разборе повреждений спинного мозга, корешков спинномозговых нервов и самих нервов говорится о парезах, параличах, анестезиях и лишь вскользь упоминается о возможности и болевых ощущений. О несомненном преобладании двигательных расстройств и анестезий при повреждениях всех элементов позвоночного канала, в том числе и спинного мозга, хорошо известно травматологам и специалистам по костно-суставному туберкулёзу. Но почему то об этом забывают как только речь заходит о грыжах межпозвонковых дисков. Именно поэтому источник сильных и сверхсильных острых болевых ощущений нужно искать в структурах, насыщенных болевыми рецепторами, а не в нервных проводниках.
В перечисленных выше зонах локализации местного болевого синдрома располагаются насыщенные болевыми рецепторами связки, сухожилия мышц и сами мышцы.
Свреобразие крепления мышц синэргистов к одной связке (задней длинной крестцовоподвздошной и подвздошнопояснич-ной), но с разных её сторон обусловливает определённые особенности биомеханики. В процессе разгибания спины и особенно при выпрямлении туловища из наклонного положения сокращаются как мощные мышцы спины, так и не менее мощная большая ягодичная мышца. При этом они тянут длинную кре-стцовоподвздошную связку в разные стороны. Такая же ситуация, но при других движениях, складывается и в области под-вздошнопоясничной связки. Если сокращение мышц происходит синхронно, то места прикрепления связок к костям особых перегрузок не испытывают. При нарушениях же синхронности сокращения мышц связка может быть повреждена. Зонами наибольшего риска являются участки прикрепления связки к костям, а с возрастом здесь нарастают дистрофические процессы старения. В процессе дистрофической перестройки связка становится особенно уязвима для механических повреждений. Механическое повреждение связки неизбежно проявится сильным болевым синдромом, поскольку связки и сухожилия являются средоточием болевых рецепторов. Клиническая картина такого повреждения и расценивается как «прострел» или «люмбаго». В повреждённой связке развивается асептическое воспаление (С. Sandsrum, 1938, 1951). Как в момент повреждения, так и при воспалении в процесс могут быть вовлечены прилежащие участки мышц, которые могут реагировать сокращением, в остром периоде судорожным, что, несомненно, усугубляет болевую симптоматику. Поэтому нередко, добиваясь пунктуротерапией или мануальной терапией ликвидации судорожного сокращения мышц, можно быстро ликвидировать острый болевой синдром. Однако, неправильное поведение больного после этого, заключающееся в нагрузке повреждённых сухожилий и мышц, пользовании жёсткой постелью могут привести к столь же быстрому рецидиву заболевания.
Повреждены могут быть и не изменённые дистрофическим процессом связки и мышцы при неловких движениях с асинхронным сокращением мышц, а также при чрезмерных усилиях, превышающих прочностные возможности мышц, сухожилий или связок, что и бывает у молодых людей и даже у детей, особенно у спортсменов.
Подобная же ситуация может сложиться и для подвздошно-поясничной связки, которую вверх тянет квадратная мышца поясницы, а вниз — подвздошная мышца. В таком случае может возникнуть подвздошно-поясничный или паховый болевой синдром. Если страдает сама мышца или её сухожилие у малого вертела бедренной кости, то возникает пахово-бедренный болевой синдром. Поскольку такая ситуация чаще возникает у женщин, то, естественно идёт поиск гинекологической патологии, у молодых женщин чаще всего безрезультатный. Под подозрение подпадает также восходящая или нисходящая ободочная кишка. Правильная диагностика становится вовсе бесперспективной, если случайно обнаруживается какая-либо гинекологическая или кишечная патология, или патология позвоночника при его рентгенографии. Если же никакой патологии нет, то вину за болевой синдром возлагают на случайно обнаруженные аномалии развития позвоночника или даже варианты нормы.
И, наконец, в болевой зоне по линии остистых отростков непосредственно под кожей и жировой клетчаткой располагаются надостистые и межостистые связки. По-видимому, в этих связках дистрофические процессы начинаются раньше, чем в других. По крайней мере жалобы на ощущения быстро наступающей усталости в положении сидя или стоя, а затем и на боли и болезненность при надавливании на остистые отростки всех шейных, грудных, поясничных позвонков нередки у женщин в возрасте от 30-35 лет, а у 3 пациенток они появились в возрасте 25—30 лет.
В таком же, а иногда и более молодом возрасте появляются жалобы на чувство усталости и ноющие боли, но только в одном поясничном отделе, у пациентов с диспластическим грудным кифозом (болезнь Шойермана). У таких больных всегда формируется компенсаторный поясничный лордоз. При этом остистые отростки поясничных позвонков сближаются, иногда вплоть до полного их соприкосновения и формирования между ними нового сустава (неоартроза). Естественно, что расположенные между отростками межостистые связки подвергаются давлению, что и вызывает болевые ощущения. Наиболее выраженными эти
боли бывают при формировании поясничного гиперлордоза в зрелом и пожилом возрастах вследствие ожирения, образования остеопенического грудного кифоза с компенсаторным поясничным гиперлордозом, в случаях приобретённой патологии тазобедренных суставов и т.п.
Иногда остистые отростки поясничных позвонков бывают очень крупными. Такое их строение считается вариантом нормального формирования в процессе роста позвоночного столба. Возможно, что людей с таким строением поясничных остистых отростков следует относить к группе риска, как, к примеру, с подвывихом бедренной кости. При изменениях осанки, например при ожирении или образовании сгибательной контрактуры в тазобедренном суставе, у них неизбежно возникнут боли, обусловленные сдавлением межостистых связок, о чём такие пациенты должны быть заблаговременно предупреждены.
Таким образом, анатомическими образованиями, в которых формируются болевые синдромы в «нижней части спины», следует признать связки, сухожилия и мышцы этой области, о чём давно говорили наиболее опытные клиницисты (J.F. Brailsford, 1955; G.S. Hackett, 1956; R.Wartenberg, 1958; G. Keller, 1962; Д. Тревелл и Д. Симоне, 1989).
6. ЛЕЧЕНИЕ ПРИ БОЛЯХ В НИЖНЕЙ ЧАСТИ СПИНЫ
6.1. Общие принципы лечения
Лечение больных при «поясничных» болях было различным в зависимости от представлений об их этиологии и патогенезе и менялось с изменениями этих представлений. Так в период, когда причину видели в инфекции, если возникала поясничная боль, то больной туберкулёзом получал противотуберкулёзное лечение, сифилисом — антисифилитическое, ревматизмом — противоревматическое, а здоровые люди — неспецифическую противовоспалительную терапию. Лекарственные препараты, естественно, в разные периоды были различными (М.С. Доброхотов, 1913; Л.С. Минор,1931; А.И.Гейманович и соавт., 1950; З.К. Филиппова, П.П,Церлюк, 1966; Д.Р. Щтульман, 1972; Г.Я.Лукачер, 1985; Lortat-Jacob, 1908; LA. Sicard, 1918; I. Sicard, J. Forestier, 1925; Y. Strauss, 1928; H. Roger, 1930).
По мере завоевания позиций дискогенной концепцией поясничных болей, меняется и лечебная тактика. На смену противовоспалительным препаратам приходят обезболивающие и про-тивоотёчные, а также физические методы, способствующие уменьшению асептического посттравматического воспаления (П.Г. Царфис, Ю.Е. Данилов, 1975; Н.И.Стрелкова, 1983). Наиболее результативной оказалась рефлексотерапия (пунктуроте-рапия), которая нередко позволяла добиться впечатляющего лечебного эффекта за несколько дней, а иногда и часов (Чжу-Лянь, 1959; И.И.Русецкий А.Х. Терегулов, 1962; Д.Стоянов-ский,1977; Э.Д.Тыкочинская, 1979; Ф.Г.Портнов, 1980; Гаваа
Лувсан, 1980; Д.М.Табеева, 1980, 1982; Г.ААкимов с соавт., 1980, 1983; Н.М.Черных, 1981; Е.М.Мачерет, И.З.Самосюк, 1981;
Д.Бадарчин, ЮАКиргизов, 1981; В.С.Гайденко, 1982; П.Я.Га-понюк, Л.М.Клименко, В.Н.Левин, 1983; Г.Н.Барашков, 1995). О не менее впечатляющих результатах сообщают мануальные терапевты (В.П.Веселовский,1991; К.Левит, Й.Захсе, В.Янда, 1993; А.Б.Ситель,1993, 1998). Но, поскольку рефлексотерапия и мануальная терапия не всегда и не всем доступны и не во всех руках достаточно эффективны, то широко продолжают применяться
хирургические вмешательства с целью удаления грыж дисков (И.С.Бабчин,1935; А.И. Арутюнов, 1962; Д.Р. Аверочкин,
А.И. Штульман, 1981; Х.А. Мусалатов и А.Г.Аганесов, 1998).
В последние годы не только в специальной медицинской литературе, но и в популярных изданиях, появилось много публикаций, посвящённых позвоночному остеохондрозу, под которым, как уже говорилось в предыдущих главах, и «профессионалы» и «непрофессионалы» понимают сам болевой синдром (М.Н. Жулев, Ю.Д. Бадзгарадзе, Н.М. Жулев, 1999). Именно* поэтому С.М. Бубновский (1997) назвал свою книгу «Как избавиться от остеохондроза», а М.Я. Жолондз (1996) хоть и назвал свой труд «Остеохондрозы — заблуждение» однако ни он и ни один другой автор не отказались от обвинения межпозвонкового диска в сдавлении корешков спинномозговых нервов. Только причиной такого сдавления «противники остеохондроза» считают не костные остеохондрозные разрастания и грыжи дисков, а выпячивания дисков, сдавленных спаз-мированными короткими мышцами спины. По мысли этих авторов сдавленные диски расправляются после ликвидации спазма мышц. На эту мысль их натолкнул быстрый лечебный эффект от пунктуротерапии или мануальной, или кинезитера-пии. Держаться же за мысль о конечной вине сдавления корешков и «противников остеохондроза» заставляет приверженность концепции о том, что болевой синдром может быть обусловлен только повреждением корешков спинномозговых нервов. Поскольку речь идёт о «поясничных» болях, то и обследуют клинически лишь этот отдел позвоночника, обнаруживая, что длинные мышцы спины нормальны. Из этого делается вывод: следовательно, виновны короткие мышцы спины. Это представление чисто умозрительно, поскольку глубокие мышцы спины для прямого клинического исследования недоступны, а инструментальных методик для их исследования не разработано. Медики же «профессионалы», особенно неврологи, чаще всего вообще пренебрегают клиническим обследованием области болевого синдрома, особенно пальпаторным, возлагая все надежды на рентгенографию, рентгеновскую компьютерную томографию, магнитно-резонансную томографию. Как мы уже говорили в главе о клиническом обследовании этой категории больных, элементарное внимание к точной локализации субъективного ощущения боли и пальпаторно определяемой болезненности позволяют поставить правильный диагноз и провести эффективное лечение, особенно при остром болевом синдроме и, в конечном счёте, добиться полного излечения больного. Последнее особенно важно, поскольку «поясничные» боли приобрели громадное не только медицинское, но и социальное значение, так как растёт не только количество трудопотерь в самой трудоспособной возрастной группе населения, но и лавиной нарастает количество инвалидов как среди хронических больных, так и после хирургических вмешательств по поводу реальных или гипотетических грыж дисков. Перспективность консервативного лечения такого рода пациентов подтверждает деятельность отделения ЦИТО, занимающегося лечением артистов балета (М.Б. Цыкунов, И.С. Косов, 1998). Из 96 леченых артистов, нередко с тяжелейшим болевым синдромом, все без исключения, вернулись к своей профессии. Примерно такие же результаты получают и в Московском центре медицинской реабилитации.
Приходится признать, что с гораздо большим успехом справляются с этой патологией не неврологи и не ортопеды. Они хоть и не могут отказаться от спондилогенной причины болевого синдрома, но, преодолевая умозрительные теоретические постулаты, следуют за объективными фактами, что и приносит им заслуженный успех. Они применяют такие двигательные упражнения и с такими нагрузками, которые категорически противопоказаны с точки зрения теоретических позиций дискогенной природы болей в спине. В качестве примера может служить одна из таких методик лечения, разработанная С.М.Бубновским, которая уже сейчас может применяться для лечения «поясничного» болевого синдрома.
Проводящееся в настоящее время в медицинских учреждениях нецеленаправленное лечение, без точного знания патогенеза заболевания, удлиняет сроки лечения, ведёт к излишнему расходу средств на медикаменты и дорогостоящую ненужную, а иногда и вредящую аппаратуру, на привлечение не требующихся для обследования и лечения специалистов, не говоря уже об экономически непосильных для многих больных, а главное, ненужных хирургических вмешательствах.
Лекарственная терапия, за исключением блокады и спазмолитиков, при «поясничных» болях абсолютно бесперспективна. Различные лекарственные вещества снимают или уменьшают боль лишь на время их действия. Вред же от безалаберного применения множества лекарственных средств, к сожалению, никак не оценивается.
Лечебная тактика и комплекс используемых лечебных мероприятий и средств, в принципе, должны быть ориентированы на точное знание пострадавшего анатомического образования, конкретную фазу заболевания, возраст, общее состояние и профессию больного.
Применение всего комплекса лечебных процедур не только не обязательно, но и нежелательно. Как правило, бывает достаточно двух, максимум трёх физических факторов, например: кинезитерапия, пунктуротерапия, одна из тепловых процедур. Однако во всех случаях обязательна удобная, мягкая, в идеале — противопролежневая постель, в которой достигается расслабление всех мышц и связок. Без этого условия лечение может быть малоэффективным или вовсе неэффективным. Достигнутый за день лечебный результат может быть за ночь полностью ликвидирован жёсткой постелью. Именно поэтому следует с вниманием отнестись к методу Курта Кинляйна, пропагандируемому А.В. Капустиным и О.В.Балакиревой (1999). Если отбросить все теоретические фантазии авторов о растяжении позвоночного столба, то останется удобный, принимающий форму тела матрац, на котором разгружаются все мышцы, сухожилия, связки. Возможно, что и некоторое растяжение способствует лечебному эффекту, что, однако, следует доказать. Во всяком случае польза такого матраца несомненна, и его пропаганда не вызывала бы сомнений, если бы не умопомрачительная цена. Нашей промышленности вполне по силам наладить производство подобных матрацев, поскольку материал ничем не отличается от выпускаемых туристских ковриков. И цена их могла бы быть порядка на два меньшей.
Вполне пригодны для лечения и дальнейшей профилактики и появившиеся в продаже специальные пружинные матрацы, также принимающие форму тела и разгружающие, тем самым, мышцы, сухожилия, связки. Категорически же противопоказана для таких больных любая жёсткая постель.
Идеальный ортопедический матрац должен быть рассчитан на конкретную патологию, возраст и вес пациента. Так жёсткий матрац в детском возрасте при условии сна на спине может предупредить и даже выпрямить формирующийся диепла-стический кифоз (болезнь Шойермана). При таком же условии в пожилом возрасте жёсткий матрац может предотвратить формирование остеопоротического кифоза. Однако он же может у пожилых людей спровоцировать боли в «нижней части спины». Поэтому для людей зрелого и пожилого возраста часть матраца выше пояса должна быть жёсткой, а ниже пояса — мягкой. Ещё лучше, если для ног предусмотреть специальное мягкое возвышение. Часть из этих условий выполнена в матрацах Кинляйна.
6.1.1. Лечение при остром болевом синдроме
Острый болевой синдром развивается, как правило (в нашем исследовании у 85%), в верхневнутреннем квадранте ягодичной области или реже (7%) в нижней части боковой массы крестца. Часто проявляется он сильными, нередко нестерпимыми болями, когда пациент не может найти приемлемой позы даже лёжа в постели. Строго говоря, такое состояние требует немедленного вмешательства врача для оказания экстренной помощи. К сожалению, чаще всего такой помощи больной не получает, поскольку его состояние расценивается как результат выпадения грыжи диска и ущемление ею корешка спинномозгового нерва. В такой ситуации не может быть применена ни мануальная, ни, тем более, кинезитерапия. Поэтому в остром периоде обычно придерживаются выжидательной тактики, ограничиваясь применением обезболивающих средств общего действия и покоем в жёсткой постели. «Непрофессионалы» используют точечный массаж и пунктуротерапию, нередко с блестящим успехом. Однако при очень сильных болях эти методы чаще всего мало эффективны и, в лучшем случае, достигается лишь частичный и кратковременный эффект, особенно, если больного укладывают в жёсткую постель.
Самым эффективным противоболевым средством является анестезирующая блокада. Для этого необходимо путём пальпации точно определить самую болезненную точку в болевой зоне. Обычно это оказывается задняя верхняя ость подвздошной кости или реже — суставной гребень крестца на уровне S3—S4, то есть места прикрепления задней длинной крестцовоподвздошной связки.
С помощью 20-мл шприца и иглы длиной 4—6 см вводят 20 мл 0,25—0,5% раствора новокаина или лидокаина с 1 мл гидрокортизона. Часть этого количества вводят непосредственно в основную болевую точку, часть — в болевую точку (если она есть) у другого конца крестцовоподвздошной связки и часть — в большую ягодичную мышцу вблизи этой связки. В таком случае удаётся получить наилучший обезболивающий результат не только за счёт воздействия на повреждённую связку, но и вследствие расслабления спазмированной большой ягодичной мышцы, что, как правило, имеет место при остром болевом синдроме. Именно поэтому лечение должно начинаться как можно раньше — в первые часы после острого приступа болей, пока еще не начались дистрофические изменения в спазмирован-ных мышцах.
В момент введения раствора до наступления обезболивания многие пациенты отмечают иррадиирующие боли в ноге на стороне поражения, которые исчезают через 20—30 секунд. Необходимость использования длинной иглы обусловлена тем, что стандартная игла длиной 4 см иногда не позволяет достигнуть мышцы, особенно у полных женщин. Анестетик оказывается в подкожной жировой клетчатке, что снижает эффект процедуры или ведёт к полной неудаче всей манипуляции.
Мы стараемся избегать сложных инъекционных смесей, так как действие всей комбинации фармакологически не изучено, тогда как приведённый выше простой состав даёт неизменно хороший результат. Кроме того, в случае возникновения осложнений невозможно определить конкретного виновника в сложном лекарственном коктейле.
После обезболивающей процедуры пациент должен соблюдать строгий постельный режим в течение 2—3 дней, даже если боли полностью исчезли. Поэтому желательно проводить такое лечение в стационаре или на дому у больного. Однако, когда это невозможно, не следует отказываться и от амбулаторного лечения при условии, что больной будет немедленно после неё доставлен домой и уложен в постель.
Постель должна быть удобной, как правило, максимально мягкой, в идеале — противопролежневой. В дальнейшем, после полной ликвидации болевого синдрома, постель должна быть подобрана индивидуально. Для предупреждения рецидивов заболевания у пациентов старше 35—40 лет постель должна быть мягкой, наилучший вариант — матрац, принимающий форму тела и позволяющий, тем самым, максимально разгрузить все мышцы, сухожилия, связки.
Обычно, если выявлены и обезболены все болевые точки, то одной такой процедуры бывает достаточно. Если же после первой блокады обезболивающий эффект не достигнут, что бывает только при инъекции в одну болевую точку, тогда как фактически их две или более, блокаду в другие болевые точки проводят на следующий день.
Если по каким-либо причинам инъекционное обезболивание не может быть проведено, то можно применить рефлексотерапию путём охлаждения кожи хлорэтилом в области болевых точек.
В течение всего периода лечения, начиная с первого дня, показана электропунктура, как самая простая, или другая пунк-туротерапия, способствующая нормализации всех функций повреждённых мышц, сухожилий, связок. Пунктуротерапию больной может проводить и самостоятельно с использованием так называемых «электростимуляторов», по точкам или зонам, указанным врачом.
Преимущество любой рефлексотерапии, в том числе и пункту-ротерапии, перед лекарственным лечением в том, что эта терапия не симптоматическая, а патогенетическая. Она нормализует функции крово- и лимфообращения в очаге поражения и вокруг него, снимает мышечные спазмы, ликвидирует отёк, уменьшает давление на болевые рецепторы и, тем самым, снимает болевой синдром. К сожалению, при очень интенсивном болевом синдроме одной пунктуротерапии оказывается недостаточно. Однако, дополняя действие местного анестетика, она способствует надёжному закреплению лечебного эффекта.
С третьего-четвёртого дня после первой блокады, если нет противопоказаний, рационально подключить тепловые процедуры: грелки, сидячие ванны, особенно скипидарные, способствующие нормализации крово- и лимфообращения и, тем самым, нормализации метаболизма как в зоне патологии, так и во всём организме.
Если лечение проводится в стационаре или близко расположенной от дома поликлинике, то с этого же срока может быть использована аппаратная физиотерапия по методикам, способствующим миорелаксации, восстановлению нормального кровообращения в зоне патологии и репаративным процессам.
После 2—3 дней максимального покоя при отсутствии болевого синдрома можно осторожно переходить к крайне щадящим движениям, необходимым для самообслуживания, постепенно увеличивая двигательную активность в течение примерно 3 недель, необходимых для заживления повреждённой мышцы и затихания асептического воспаления в сухожилии или связке. Все движения должны быть осторожными, медленными, плавными, особенно в первые дни. Резкие, быстрые движения недопустимы. Повреждённое сухожилие или связка полностью заживает в течение 6—8 недель. Однако практика показывает, что дозированные нагрузки на сухожилия и связки в этот период не противопоказаны. Напротив, они способствуют более быстрой ликвидации болей, по-видимому, активизируя регенерацию повреждённых структур. К третьей-четвёртой неделе люди нефизического труда обычно уже трудоспособны.
С конца третьей — начала четвёртой недели от начала лечения необходимо постепенно подключать по нарастающей специальные целенаправленные физические упражнения на повреждённые мышцы. Вначале это должны быть минимальные движения без сильных напряжений мышц, затем изо дня в день добавляют усиленное активное напряжение мышц без внешнего дополнительного отягощения. И, наконец, после того как движения становятся безболезненными или слегка болезненными, можно подключать дополнительные нагрузки с использованием веса тела, гантелей, эспандеров, тренажёров. Движения должны быть построены так, чтобы за напряжением мышцы следовало её расслабление, а затем — растяжение. Дальнейшее лечение проводится как при хроническом болевом синдроме (см. разд. 6.2.).
В остром периоде абсолютно противопоказано применение массажа, который, как правило, усугубляет болевой синдром. Да и при стихании болей к массажу следует относиться с большой осторожностью. Массаж допустим лишь в том случае, если массажист знает, что он имеет дело хоть и с асептическим, но острым воспалительным процессом в мышце, сухожилии, связке и понимает что и как он должен в таком случае массировать. Осторожный массаж в течение всего цериода регенерации может проводиться, но не в зоне болевого синдрома, а в соседних областях.
Поскольку болевой синдром в ягодично-крестцовой области может рецидивировать, то для профилактики необходимы постоянные систематические ежедневные физические нагрузки на мышцы спины и ягодичной области. Такие нагрузки должны быть рекомендованы людям любого возраста с учётом конкретного состояния опорно-двигательной, сердечно-сосудистой и дыхательной систем (см. разд. 6.2.).
Трудоспособность, в зависимости от профессии, восстанавливается в период от 2 до 8 недель от начала лечения.
Таким образом, лечение при остром болевом синдроме должно проводиться по следующему плану.
1. Точно определить локализацию болевых точек.
2. Осведомиться у больного об отсутствии аллергической реакции на медикаменты, планируемые к использованию в блокаде. Если больной не знает, то необходимо свести к минимуму количество лекарственных веществ и провести предварительную пробу.
3. Инъекция анестетика с гидрокортизоном в болевые точки (места прикрепления задней длинной крестцовоподвздошной связки), в область прикрепления сухожилия большой ягодичной мышцы, а также в спазмированные её участки.
4. При невозможности по каким-либо причинам
про-
вести инвазивную терапию — охлаждение хлорэтилом участков
кожи над болевыми точками и участками спазмированной
мышцы.
5. Обязательный постельный режим в удобной (как правило, максимально мягкой, идеально — противопролежневой) постели в течение 2—3 дней независимо от наличия или отсутствия болевого синдрома.
6. Если боль после первой инъекции не ликвидирована, то на следующий день выясняют правильно ли соблюдался предписанный режим, тщательной пальпацией определяют нет ли других болевых точек и повторяют процедуру.
7. Предельно щадящий двигательный режим в течение 3 недель, предупреждающий новое повреждение ещё не заживших мышц, сухожилий, связок. С 3—5 дней — подключение лёгких движений без напряжения мышц.
8. С самого начала лечения — пунктуротерапия, проводимая врачом, лучше всего электропунктура с помощью так наз. «электростимуляторов», позволяющих проводить процедуру в постели в удобном для больного положении.
9. Самостоятельная (проводимая самим больным) пунктуро-терадия с помощью «электростимулятора» по точкам или зонам, предписанным врачом.
10. Тепловые домашние процедуры
(с 3—4 дня) — грелки,
тёплые сидячие ванны, скипидарные ванны (при отсутствии про-
тивопоказаний!).
И. С конца третьей — начала четвёртой недели — постепенное включение специальных упражнений для всей группы мышц области повреждения с постепенным увеличением активных мышечных напряжений.
12. После полной ликвидации болевого синдрома — постоянные, ежедневные нагрузки на все мышцы спины и ягодичной области с постепенным включением и увеличением дополнительного отягощения (собственный вес тела, гантели, эспандеры, тренажёры).
13. Постоянный поддерживающий режим профилактики по полной программе.
14. В тех случаях, когда болевой синдром особенно упорен, но больной уже в состоянии подниматься с постели, полезно использование костылей и усиленного поясничного бандажа (если бандаж не ухудшает состояния пациента). Этих дополнительных средств обычно бывает достаточно в течение 5—7 дней.
6.1.2. Лечение при хроническом болевом синдроме
Хронический болевой синдром в той же ягодично-крестцовой области может развиться первично или сформироваться из острого. Подвздошно-поясничный, межостистый и подвздошно-паховый синдромы практически никогда не бывают острыми, они обычно сразу формируются как хронические.
Все хронические миофасциальные болевые синдромы, как правило, не требуют инъекционного обезболивания. Наиболее эффективным и потому основным методом лечения оказывается кинезитерапия, то есть постепенно увеличивающиеся нагрузки на поражённые мышцы, сухожилия, связки. Однако, прежде чем приступать к любому лечению, необходимо добиться, чтобы больной обеспечил себе удобную разгрузочную, в крайнем случае просто мягкую постель. Иначе лечение может оказаться просто бессмысленным, поскольку достигнутый за день лечебный эффект будет за ночь ликвидирован жёсткой постелью.
Начинать лечение следует с небольших нагрузок путём самонапряжения мышц, постепенно увеличивая их, и в течение 1—2 недель доводя до максимально возможных без дополнительного отягощения. Такие движения допустимы даже в тех случаях, когда приходится преодолевать умеренную боль. Обычно боль постепенно уменьшается и в течение 1—2 недель исчезает полностью (см. разд. 6.2.).
Затем подключают дополнительное отягощение путём использования веса собственного тела, гантелей, эспандеров, тре-
нажёров. Нагрузки должны назначаться врачом с учётом состояния опорно-двигательной, сердечно-сосудистой и дыхательной систем. Контролировать правильность выполнения упражнений может инструктор по лечебной физкультуре. Однако периодический врачебный контроль обязателен.
С самого начала лечения в течение 2—3 недель весьма полезна врачебная или самостоятельная пунктуротерапевтическая поддержка с помощью «электростимулятора» с воздействием на точки или зоны, указанные врачом.
В первые 1—2 недели при отсутствии противопоказаний весьма желательны местные тепловые процедуры: грелки на ночь и после физических нагрузок, тёплые сидячие ванны, лучше скипидарные, а также при отсутствии противопоказаний — русская или финская баня. В этот же период может быть применена и аппаратная физиотерапия с использованием противовоспалительных режимов для воздействия на зону основного поражения.
Как и при лечении острого болевого синдрома, необходима удобная, чаще всего мягкая, в идеале — противопролежневая постель. Основным критерием правильно подобранной постели является отсутствие болей после отдыха в ней. Вставая с постели, пациент должен чувствовать себя здоровым и отдохнувшим. Если же человек просыпается ночью от боли или встаёт с постели с болями, то значит постель для него не годится.
Если кинезитерапия и удобная постель не имеют никаких противопоказаний, то применение аппаратной физиотерапии должно быть оценено с точки зрения имеющихся у больного противопоказаний.
После полной стойкой ликвидации болевого синдрома назначают двигательный режим, предупреждающий рецидивы заболевания.
В редких случаях, когда хронический болевой синдром не поддаётся двигательной и рефлекторной терапии или его стихание слишком затягивается, следует прибегнуть к инъекции анестезирующего раствора в болевые точки.
Таким образом, лечение при хроническом болевом синдроме в области спины проводят по следующему плану.
1. Подбор удобной разгрузочной постели.
2. Лёгкие движения без напряжения мышц поражённой области в течение 2—3 дней.
3. Те же движения, но с активным усиленным напряжением мышц поражённой области в течение 2—3 недель, в том числе с преодолением умеренной боли.
4-258
97
4. Расширение объёма движений с подключением всех мышц области поражения.
5. Подключение дополнительных нагрузок (собственный вес тела, гантели, эспандеры, тренажёры). За напряжением мышц должны следовать их расслабление и растяжение.
6. С самого начала лечения желательно применение пункту-ротерапии, лучше электропунктуры с помощью так называемых «электростимуляторов».
7. При отсутствии противопоказаний с самого начала — тепловые процедуры: грелки на ночь, тёплые сидячие ванны, лучше скипидарные, русская или финская баня.
8. Аппаратная физиотерапия, способствующая нормализации кровообращения и процессов регенерации (при отсутствии противопоказаний) .
9. В случаях, когда хронический болевой синдром слишком затягивается, следует прибегнуть к инъекции анестетика в болевые точки.
10. После ликвидации болевого синдрома — переход к
ре-
жиму профилактики рецидива.
Как уже говорилось выше, применение всего перечисленного комплекса лечебных процедур не только не обязательно, но и нежелательно. Как правило, бывает достаточно двух, максимум трёх физических факторов.
6.1.3. Профилактика болей в области спины
Предупредить рецидивы болевых синдромов могут только систематические ежедневные физические нагрузки на мышцы всех зон риска, желательно с применением дополнительного отягощения (вес своего тела, гантели, эспандеры, тренажёры). Продолжительность одной процедуры — 15-20 минут. Каждое упражнение следует выполнять до ощущения невозможности продолжения или из-за усталости мышц, или может быть ограничено состоянием сердечно-сосудистой или дыхательной системы (см. разд. 6.2.).
Другим обязательным фактором профилактики болевых синдромов в области спины является удобная постель, исключающая натяжение связок и напряжение мышц во время сна. Как правило, этим условиям удовлетворяет мягкая постель, разгрузочная, в идеале — противопролежневая.
Серьёзнейшим фактором профилактики не только болевых синдромов в области спины, но и всех дистрофических изменений опорно-двигательной системы (хондроза, остеохондроза, фиксирующего гиперостоза позвоночника, артроза, лигаментоза, тендиноза, миотендиноза и т.д.) является нормальный обмен веществ, одним из основных показателей которого является нормальный вес тела. В идеале человек должен сохранять всю жизнь такой вес, какой был у него в 20-летнем возрасте (если, конечно, тогда он был нормальным). Логично предположить, что у здоровых людей с нормальным обменом веществ в 20-летнем возрасте имеется тот вес, на который природа рассчитала все органы и системы организма. При поддержании такого веса можно надеяться на сохранение практического здоровья на всю отпущенную человеку жизнь.
Основным фактором, определяющим вес тела, является питание, потребляемое количество и качество пищи. Диета, не перегруженная белками, жирами, углеводами, с достаточным количеством минеральных солей, богатая витаминами, способствует нормализации обмена веществ. В наибольшей степени этим требованиям удовлетворяет растительная пища (овощи, фрукты). Потребности в животных белках желательно удовлетворять рыбными продуктами. Для растущего организма необходимы молочные продукты в любом виде. В естественной природе млекопитающие потребляют молоко только в период роста организма, когда требуется большое количество минеральных веществ для растущих костей. У взрослых людей, пока не нарушены функции эндокринной системы, излишки минеральных солей просто не усваиваются. При возрастных или болезненных нарушениях функций эндокринных органов нарушается фиксация кальция в органической основе костных балок (остеомаляция), а количество самих костных балок уменьшается (остеопороз). Поэтому простое увеличение потребления кальция не уменьшает остео-пороза. А излишки кальция отшадываются в сосудах (рис. 42), связках (рис. 43), сухожилиях, под переднюю продольную связку позвоночника, где образуются фиксирующие позвоночник костные напластования (рис. 15).
Объективным показателем количества потребляемой пищи является вес тела. Если он растёт даже при правильном качественном составе не за счёт мышц, а за счёт жира, значит человек переедает. В таких случаях необходимо сократить количество той пищи, которая превращается в жир, или заменить её продуктами, не превращающимися в жир. Калорийность продуктов питания никакой роли в ожирении не играет.1 Окончательное слово и в этой проблеме, как и во всех других, ещё не сказано.
Применительно к проблеме болевых синдромов в опорно-двигательной системе можно сказать лишь одно: человеку со значительным превышением нормального веса трудно рассчитывать на окончательное избавление от болей в области спины и суставов. Ему постоянно будут угрожать рецидивы болей.
В следующей главе мы приводим методику лечения «поясничных» болей с помощью кинезитерапии, разработанную С.М. Бубновским, которую не считаем достаточно совершенной и адекватной. Но даже и в таком виде она позволяет добиваться желаемых результатов. Методика кинезитерапии должна совершенствоваться путём научного изучения и обоснования применительно к каждой конкретной локализации болевого синдрома.
Из всех потребляемых человеком пищевых продуктов наибольшую калорийность имеет спирт Однако в жир он не превращается. В нормальном организме такими же свойствами обладают животные белки, на чём основаны белковые диеты, а также жиры, особенно бараний.
7. КИНЕЗИТЕРАПИЯ ПРИ БОЛЯХ В СПИНЕ
Введение
Продолжительное снижение физической активности из-за болей в спине, привычка к щадящим движениям, так называемый болевой стереотип поведения приводят к значительному сокращению физических возможностей человека, общему ослаблению организма, понижению мотивации и как следствие — к беспомощности, полной или частичной потере трудоспособности людей наиболее продуктивного возраста.
Предлагаемый метод лечения хронических болей в нижней части спины движением разработан доктором С.М.Бубновским, запатентован, апробирован и успешно применяется в центрах кинезитерапии, возглавляемых автором. Цель метода — преодоление беспомощности и восстановление полной трудоспособности больных путём систематического поэтапного восстановления нарушенных функций спины и конечностей, а также коррекции поведенческого стереотипа.
При первичном осмотре пациента и далее через определенные промежутки времени (на контрольных занятиях: 6, 12, 24) оценивается состояние больного: изменения осанки, просмотр рентгенограмм позвоночника, тестирование его подвижности, возможность и степень подъема прямой ноги, силы разгибателей спины и выносливости.
Лечение проводится по индивидуальной программе с учетом наличия и интенсивности болевых синдромов, сопутствующих заболеваний и психосоматического состояния больного.
Применение метода позволяет восстановить основные функции позвоночника и нижних конечностей путем выявления и планомерного преодоления болевых и функциональных ограничений (индивидуальных порогов). При лечении данным методом основной акцент делается на выполнении обязательного правила: непосредственно за сокращением мышц должно следовать их расслабление. Важную роль играет и психотерапевтическое воздействие на пациентов убеждением в необходимости всех вспомогательных лечебных средств, главное из которых — криобаль-неотерапия и экстремальный температурный контраст по правилам русской бани.
В течение первого лечебного цикла, состоящего из 10-12 занятий, определяются индивидуальные физиологические характеристики каждого пациента путем тестирования на реабилитационных тренажерах силовой выносливости, подвижности крупных суставов и позвоночника, разрабатывается индивидуальная лечебная программа, направленная на слабые зоны тела. Выработка такой программы является основной задачей первого лечебного цикла.
Другой важной задачей первого этапа является адаптация пациента к лечебным нагрузкам. Программа, составляемая с учетом имеющихся лечебных и реабилитационных тренажеров, ежедневно корректируется врачом. Все субъективные функциональные показатели отмечаются в истории болезни по специальным параметрам. На контрольных занятиях (1, 6, 12) врач регистрирует критерии субъективной и объективной оценки состояния больного: болевой синдром, состояние паравертебральных зон и подвижность позвоночника, симптомы натяжения, сухожильные рефлексы и мышечная сила. Оценка производится по бальной шкале.
Опенка болевого синдрома
0 — отсутствие боли
1 — умеренно выраженный болевой синдром. Боль появляется при резком переходе из одного положения тела в другое, при физической нагрузке. Боль отсутствует в спокойном положении лежа и при умеренных движениях, кратковременном пребывании на ногах.
2 — выраженный болевой синдром. Боль возникает при малейшем движении и исчезает в покое (лежа, сидя).
3 — резко выраженный болевой синдром. Боль постоянная, иногда утихает в вынужденном положении.
Опенка состояния позвоночника
0 — норма
1 — форма позвоночника (увеличение, уменьшение физиологических изгибов, боковые искривления — сколиозы)
2 — выраженные изменения, приводящие к нарушению движений позвоночника
3 — анталгический сколиоз с резким ограничением подвижности позвоночника
Опенка подвижности позвоночника ( отношение вертикальной оси туловища к горизонтальной поверхности при наклоне из положения сидя)
0 — норма (касание пальцами рук пальцев ног)
1 — 80°—90° — легкое ограничение подвижности: пациент может сидеть с прямой спиной, слегка наклонившись вперёд
2 — 100° (тупой угол) — умеренное ограничение подвижности: пациент не может сидеть с прямой спиной без опоры руками на стул
3 — 120° — резко выраженное ограничение подвижности: пациент не может сесть
Симптом натяжения (Лассега)
0 — нет ограничений (выпрямленная нога поднимается без боли на 90° и более)
1 — больше 45°
2 — 30-45°
3 — до 30°
Опенка сухожильных _рефлексов
0 — норма
1 — незначительное снижение
2 — выраженное снижение
3 — отсутствие Опенка мышечной силы
0 — норма
1 — незначительное снижение силы
2 — выраженное снижение силы
3 — паралич
7.1. Методика кинезитерапии
До проведения кинезитерапии необходимы:
1. Оценка врачом конкретного состояния позвоночника на основании клинического исследования и оценки рентгенограмм грудного и поясничного его отделов,
2. Оценка общего состояния пациента
Каждое лечебное занятие состоит из трёх основных частей:
1. Выполнение индивидуальной программы на лечебных тренажерах. Программу составляет и при необходимости корректирует врач, контролирует её выполнение инструктор-методист. Продолжительность этой части занятий 60—90 минут в зависимости от физических возможностей пациента.
2. Партерная гимнастика или гимнастика без отягощений, занимающая около 30 минут. Основная ее задача — тренировка мышц брюшного пресса, восстановление координации движений и обучение пациента расслаблению мышц. Для этого используются упражнения на преодоление болевой доминанты при растяжении ослабленных или ригидных мышц с постановкой правильного релаксационного дыхания.
3. Желательной составной частью метода является бальнеотерапия (по принципу русской бани: максимально допустимый контраст между термовоздействиями, сочетание влажного пара до + 100° С и водных процедур максимально низкой температуры 4-8° С, повторяемых не менее трех раз).
Такие лечебные процедуры как мануальная терапия и пунк-туротерапия используются в процессе занятий индивидуально по мере необходимости и возможности.
В кинезитерапии широко используются тренажеры, к которым предъявляются следующие требования:
1. Они должны соответствовать стандартам безопасности.
2. Траектории движений на реабилитационных тренажерах должны соответствовать движениям человека.
3. Размещение тела на тренажере должно быть таким, чтобы требующие поддержки части тела находились на соответствующих опорных поверхностях тренажера.
4. На отдельных реабилитационных тренажерах необходим ограничительный механизм, позволяющий выбирать правильные углы наклона и степень натяжения миофасциальных тканей.
5. Желательно, чтобы тренажеры имели приспособления, облегчающие старт и позволяющие увеличивать амплитуду движений в соответствии с принципом постепенности.
Выбор оптимальной нагрузки мышечно ослабленному человеку — основная задача начального этапа кинезитерапии. Рассмотрим правила ведения больных применительно к трем состояниям: хроническому болевому синдрому, обострению хронического болевого синдрома и состоянию практического здоровья с целью профилактики болей в спине.
7.7.1. Кинезитерапия при хроническом болевом синдроме
Характерным для пациента в состоянии хронического болевого синдрома является:
1. Детренированность и ригидность мышц
2. Ятрогенное состояние: а) более или менее выраженная лекарственная интоксикация, б) сильно выраженный страх перед движением, боязнь, что у него сместится позвонок или выпадет грыжа диска. Отсюда — неуверенность в своих силах.
Все это необходимо учитывать при составлении программы Если при обострении хронического болевого синдрома можно обойтись 5—6 тренажерами, то вне обострения необходимо использовать как можно большее количество снарядов. Цель — не только снятие болевого синдрома, но и очищение организма от лекарственных токсинов, восстановление уверенности больного в своих силах.
Выполнение программы осуществляется на 12-15 тренажерах, не менее 3-4 подходов по 10-12 повторений. Подготовительная часть занятия та же, что и при обострении хронического болевого синдрома.
 |
Полезно начинать с упражнения на многофункциональном тренажере с блоками для вытяжения ("кроссовер"), стоя на коленях и растягивая боковые части туловища, опускаясь влево и вправо. (Рис. 7.1). Ослабленные пациенты выполнять это упражнение не могут.
При удовлетворительном самочувствии больного можно начинать с турника (Рис. 7.2), затем тренажер для полного сгибания и разгибания спины (Рис. 7.3) и наклонная доска (Рис. 7.4). При выполнении упражнений на турнике (брусьях) надо стараться поднимать прямые (а при невозможности — согнутые в коленях) ноги максимальное число раз (не менее 15) и как можно выше.
Правила дыхания и работы через боль остаются преж ними.
"Наклонная доска" — универсальный и необходимый лечебный снаряд. Существует два варианта выполнения упражнения на этом снаряде при поясничных болях. (Рис. 7.4 а и б).
 |
А) ноги зафиксированы, голова ниже уровня ног. (угол от 30° до 60°) 15—30 раз. При этом ноги сгибать в коленях при подъеме тела вверх, руки направлены вперед. Выдох в верхней точке. Это упражнение противопоказано женщинам при системном остеопорозе и всем больным с фиксирующим гиперостозом позвоночника (синдром Форестье).
Б) ноги внизу, руками держаться за ручки у изголовья. Подъем ног, незначительно согнутых в коленях 8—12 раз. Выдох при подъеме ног.
 |
Тренажер для разгибателей туловища (мышц спины и ягодичных) может использоваться для разминки в начале занятия как без отягощения, так и с отягощением. (Рис. 7.3). Этот тренажер может использоваться в сочетании с "горизонтальным блоком" (Рис.7.5).


В основной части используются различные сочетания следующих упражнений: горизонтальная (Рис. 7.5) и вертикальная (Рис. 7.6) тяга, сгибатели голени (Рис. 7.7), разгибатели бедра и голени (Рис. 7.8) разведение рук с отягощением (Рис. 7.9), опускание рук с грузом за голову и поднимание их в положении лежа (Рис. 7.10).
"Горизонтальный блок" — один из самых эффективных тренажеров для лечения поясничных болей. Выполняется это упражнение, как правило, в заключительной части занятия. Техника выполнения упражнения достаточно сложна. При выполнении этого упражнения инструктор фиксирует внимание пациента на поясничном отделе позвоночника, который при разгибании туловища не должен прогибаться. Однако для больных с остеопорозом и фиксирующим гиперостозом — только б) и в). Выполнять это упражнение без инструктора не рекомендуется. (Рис. 7.5).
Во второй части занятия выполняется "отвлекающее" упражнение на "вертикальном блоке" — тяга груза к груди. (Рис. 7.6).
Все упражнения с отягощениями выполняются в 3-6 подходах от 8 до 15 раз. Рабочий вес подбирается таким образом, чтобы больной мог выполнить упражнение с отягощением не менее 8-15 раз в одном подходе. По мере увеличения рабочего веса количество повторений постепенно снижается до 8. В последнем подходе упражнение выполняется с максимальным весом столько раз, сколько это возможно, "до отказа".
Прекрасно дополняют лечебное действие упражнения для ног. Это тренажер для сгибателей бедра (Рис. 7.7) и разгибателей бедра и голени (Рис. 7.8), которые великолепно выравнивают искривления таза и ось позвоночника. Другие упражнения для ног носят вспомогательный характер, например, отведение бедра (абдуктор) (Рис. 7.11) и приведение бедра (аддуктор) (Рис. 7.12).
 |
|||
 |
|||
Нагрузка подбирается таким образом, чтобы упражнение можно было выполнить не менее 15 раз в 3-х подходах или 6-8 раз в 6 подходах.
На каждом занятии больной учится преодолевать небольшую боль, увеличивая амплитуду движения и килограммы нагрузки. При невозможности выполнять основные движения с напряжением мышц в эпицентре боли следует выполнять движения, которые напрягают мышцы к периферии от болевой точки. В этом смысле большое значение имеют вышеназванные отвлекающие упражнения. Заканчивается лечебное занятие висом на многофункциональном тренажере "кроссовер" (Рис. 7.1) и на наклонной доске (Рис. 7.4).
Преодолению небольшой боли помогает правильное дыхание. Большое значение имеет психологическая поддержка больных, создание у них установки на преодоление беспомощности и выработка поведенческого стереотипа здорового человека, преодоление ипохондрии и депрессивных состояний, связанных с болезнью.
Больной обычно не знает, какие упражнения или воздействия являются оптимальными с точки зрения возвращения здоровья. Он охотно избегает воздействий, причиняющих временную боль или другие неприятные ощущения. Идя на поводу у такого пациента, «жалея» его, врач отдаляет выздоровление ценой сиюминутного сочувствия больному. Врач должен настраивать пациента на преодоление боли, помогать снять страх перед болевыми ощущениями, способствуя, тем самым, угасанию болевого поведенческого стереотипа.
Если занятия проводятся ежедневно, то день, следующий за нагрузочным, лучше посвятить "отвлекающим" упражнениям. Для этой цели нет ничего лучше, чем упражнения для мышц грудного отдела:
 |
1. Жим от груди лежа на горизонтальной скамье, ноги в упоре на специальной подставке, поясница прижата к скамье (Рис. 7.13). Работает трехглавая мышца плеча, большая грудная и дельтовидная мышцы.
2. Опускание и поднятие рук с грузом за голову. (Рис. 7.10).
Допускается использовать один из нижних блоков. Работают большая и малая грудные мышцы, все мышцы передней и боковых стенок живота, межреберные мышцы.
3. Разведение
рук в стороны в положении на спине с отяго-
щением. Работают большая и малая грудные мышцы, дельто-
видная мышца, двуглавая мышца плеча, мышцы передней стен-
ки живота. (Рис.
7.9).
7.1.2. Кинезитерапия при обострении хронического болевого синдрома
Подострое состояние при "поясничном" болевом синдроме характеризуется резко выраженной болью, невозможностью долго стоять, ходить. Боль постоянная, иногда утихает в вынужденном положении, например, на четвереньках. В этом случае важно не быть пассивным, делать любые доступные движения. Так, при невозможности использовать тренажеры по причине острых болей можно выполнять следующие упражнения:
А) Передвигаться на коленях с опорой на руки, максимально растягивая шаг.
 |
Б) Лежа на спине, руки вытянуть за голову, взяться за опору. (Рис. 7.14) Подъем двух ног к животу на выдохе (преодолевая боль), постепенно выпрямляя колени. В случае затруднений поднимать поочередно каждую ногу. 20 повторений или сериями по 10-20 в подходе. Впоследствии, при снижении болей и повышении уровня тренированности, это упражнение должно выполняться на турнике.
В) Лежа на спине, ноги согнуть в коленях, стопы на полу, руки за головой сцеплены в "замок", локти направлены к коленям. (Рис. 7.15). Ноги можно икроножной частью положить на стул. На выдохе стараться локтями коснуться коленей. Главная задача — оторвать лопатки от пола и локти направлять к коленям. Подбородок постоянно прижат к груди. Количество повторений — от 20 до 100 в зависимости от силы болевого синдрома, возраста и общего состояния больного. Это упражнение можно выполнять поочередно с предыдущим.
В случае сильной боли рекомендуется сложить мокрую холодную простыню узкой полосой и лечь позвоночником на нее, согнув ноги в коленях, и постараться выполнить упражнения Б) и В). Холодная простыня дает эффект обезболивания.
Обострения болевого синдрома на первых занятиях в связи с включением в движение давно не работавших мышц преодолевается за 2-5 занятий.
Практика показала, что при сокращении и расслаблении мышц обезболивающий эффект достаточно очевиден. Поэтому пациенты, начинающие выполнять программу, как правило, не испытывают сильных болезненных ощущений, мешающих ее выполнению. Амплитуда движений растет за счет уменьшения боли от занятия к занятию. И хотя больные жалуются на боль, врач должен объяснять больным, что только преодолевая с помощью движения болезненность в ослабленных мышцах и связках можно достичь максимального лечебного эффекта. Даже резко выраженная боль не является противопоказанием для выполнения лечебной программы.
 |
Если выраженная боль всё же делает кинезитерапию невозможной, то проводится лечение как при остром болевом синдроме (см. разд. 5.1.1.)
Движения, с помощью которых можно начинать лечение в состоянии обострения хронического болевого синдрома, выполняются на тренажере "перекрестная тяга" или "кроссовер". (Рис. 7.16). Больной одевает на нижнюю часть голени манжеты с карабином, ложится на спину и с помощью инструктора пристегивает к тяге сверху одну (больную) ногу. Руками больной придерживается за нижние стойки тренажера, фиксируя тело, и выполняет тяги ногой сверху вниз. Здесь возможны различные варианты: на спине, на боку, на груди. Данные упражнения выполняются до боли и даже преодолевая небольшую боль. Особое внимание уделяется постановке дыхания. Инструктор (врач) обучает больного правилам дыхания, выполнение которых способствует значительному снижению боли. Выдох выполняется в последней трети движения в точке максимального напряжения с подключением диафрагмы, что достигается произнесением звука ХХАА.
В каждом подходе выполняется не менее 20 движений вверх и вниз. Затем исходное положение меняется в зависимости от возможностей больного, увеличивается количество и амплитуда движений. Чем больше различных активных тракционных воздействий по вертикальной оси тела, тем быстрее наступает обезболивающий эффект и тем он более стойкий.
При выполнении этих упражнений происходит увеличение амплитуды движений в позвоночнике и тазобедренных суставах, чем достигается не только уменьшение боли, но и устраняется страх больного перед движением. Таким образом, данное упражнение обладает еще и ощутимым психотерапевтическим действием.
Для закрепления достигнутого обезболивающего эффекта используются упражнения на турнике (брусьях) (Рис. 7.2), наклонной доске (Рис. 7.4) и тренажере для полного сгибания и разгибания спины. (Рис. 7.3).
На этом подготовительная часть занятия считается завершенной и можно переходить к основной части с использованием верхней тракции, сгибания ног лежа на животе и разновидностей этих упражнений. Правила выполнения упражнений на этих снарядах будут рассмотрены в следующем разделе.
7.2. Партерная гимнастика
Партерная гимнастика или гимнастика без отягощений является одной из частей предлагаемого метода лечения. Она может быть использована в домашних условиях. Преследует следующие
цели:
1. Обучение пациента методам напряжения и расслабления отдельных мышц и общей релаксации с помощью, специальных движений и дыхания.
2. Тщательная проработка мышц брюшного пресса, чего невозможно достичь, используя только тренажеры.
3. Восстановление визуальной координации движений, которая заключается в умении синхронно повторять движения инструктора-методиста и владеть своим телом без всяких приспособлений.
4. Восстановление гибкости позвоночника (при отсутствии противопоказаний) и подвижности крупных суставов.
5. Выработка навыков выполнения определенного количества движений в единицу времени.
7.2.1. Партерная гимнастика при хроническом болевом синдроме
Комплекс дополняется более сложными упражнениями на укрепление брюшного пресса, например:
1. Исходное положение лежа на спине. Подъем прямых ног до угла 90° 10-20 раз. При опускании ног стараться не касаться пола. Выдох на каждый подъем. При детренированности больного допустимо держаться за опору. (Рис. 7.14).
2. Исходное положение сидя на полу. Руки в упоре сзади. "Ножницы" (вертикальные и горизонтальные) прямыми ногами. Выдох на каждый мах. (Рис. 7.17).

3. Исходное положение то же. Сгибать ноги в коленях, подтягивая их к груди и выпрямлять , желательно не опуская ноги на пол. (Рис. 7.18).
4. Исходное положение лежа на спине. Руки за головой. Локтями поочередно касаться каждого колена — правым левого и наоборот. Это упражнение можно поочередно выполнять на боку с упором на локоть (Рис. 7.19). Только при отсутствии противопоказаний по состоянию позвоночника (костная фиксация смежных позвонков, воспалительные, опухолевые поражения).
5. Исходное положение лежа на.животе, руки перед собой. Поочередные перекрестные движения прямых ног в горизонтальной плоскости (Рис. 7.20).
6. Исходное положение то же. Руки в стороны. Поднимать и опускать верхнюю часть туловища на выдохе (Рис. 7.21).
Упражнения на восстановление эластичности мышц

— Исходное положение —
стоя на коленях. Прямые или согнутые в упоре руки как можно ближе к коленям.
Выгибание и прогибание позвоночника на выдохе с максимальной амплитудой,
преодолевая возможную боль в поясничной области (Рис. 7.22). Только при
отсутствии противопоказаний по состоянию позвоночника (те же, что в п.4).
— Исходное положение стоя. Ноги шире плеч. Наклон туловища поочередно к каждому бедру, стараясь достать ладонями пол. Колени не сгибать. Преодолевать боль в подколенной зоне (Рис. 7.23). Только при отсутствии противопоказаний по состоянию позвоночника (те же, что в п.4).
— Исходное положение лежа на животе. Взяться правой рукой за нижнюю часть голени левой ноги. Стараться как можно выше поднять бедро, прогибаясь в поясничном отделе. То же другой рукой (Рис. 7.24).
Необходимо включать в комплекс упражнений партерной гимнастики отжимания от пола (даже при обострении хронического болевого синдрома). Упор при отжиманиях делается на ладони и пальцы ног (или колени). При острых болях в нижней части спины порой невозможно выполнить никакие другие упражнения. Количество отжиманий в каждом подходе одинаково, например 10. Интервал между отжиманиями — 30 сек для начинающих и 20 сек для подготовленных. Отжиматься можно двумя способами:
а) по принципу
количества серий, например 10 серий по 10
отжиманий (с интервалом 30 сек.), т.е. всего 100
б) по времени,
т.е. непрерывно, с паузами по 20-30 секунд,
отжиматься 15 минут.
Для детренированных больных рекомендуется выполнение отжиманий дома с опорой на стол, стул, стену. В каждый следующий день необходимо увеличивать нагрузку хотя бы на 10 отжиманий, в крайнем случае — повторять количество предыдущего дня.
Возрастных противопоказаний к выполнению упражнений партерной гимнастики нет. Есть только противопоказания по состоянию позвоночника независимо от возраста. Следует учитывать, что чем старше возраст больного, тем более мягко и постепенно должно идти нарастание количества движений и увеличение продолжительности занятий. Выбор нагрузки осуществляется индивидуально с учетом состояния пациента
Продолжительность партерной гимнастики — от 15 до 30 минут в зависимости от состояния и возраста больных Периодичность занятий — через день. Допускается проведение партерной гимнастики в дробном режиме, т.е. по 10-15 минут два раза в день.
7.2.2. Партерная гимнастика при обострении хроничесого болевого синдрома
1. Исходное положение — на четвереньках. Ходьба, максимально растягивая шаг. При сильных болях следует выполнять это упражнение 5-10 минут.
2. Исходное положение — лежа на спине. Руки за головой сцеплены в "замок". Ноги согнуты в коленях, стопы на полу или голени лежат на стуле. Сгибать верхнюю часть туловища, отрывая лопатки от пола. Подбородок прижат к груди. Выдох — в последней трети движения. Мысленная концентрация на мышцах брюшного пресса. Количество повторений в этом и последующих упражнениях — 20-25. (При сильной боли в домашних условиях можно использовать это упражнение для снятия болей, подложив под болевую зону компресс из льда. Продолжительность выполнения до 10 минут) (Рис. 7.15).
3. Исходное положение то же. Руки за головой. Правая стопа на левом колене. Тянуться левым локтем к правому колену Поменять положение ног и тянуться правым локтем к левому колену (Рис. 7.19). Допустимо при отсутствии противопоказаний по состоянию позвоночника (костная фиксация смежных позвонков, воспалительные, опухолевые поражения).
Упражнения на восстановление эластичности мышц
— Исходное положение — лежа на животе. Руки согнуты в локтях. Поочередно подтягивать колени к локтям по 10-20 раз каждой ногой (Рис. 7.25).
— Исходное положение лежа на спине. Взяться рукой за стопу (голень) согнутой в колене ноги. Постепенно на выдохе выпрямлять ногу и удерживать в таком положении. Боль в под
 |
колненной области преодолевается активно и без страха. Боль при этом упражнении отсутствует только при резкой гипотонии мышц бедра и таза (Рис. 7.26).
 |
— Исходное положение сидя на полу. Правая стопа упирается во внутреннюю поверхность левого бедра. На выдохе стараться достать пальцы вытянутой ноги руками. Сменить положение ног и проделать упражнение в другую сторону (Рис. 7.27). При невозможности выполнения этого упражнения сидя, следует выполнять его стоя, ноги на ширине плеч (Рис.7.26). Только при отсутствии противопоказаний по состоянию позвоночника (те же, что в п 3).
7.3. Профилактика болевого синдрома
Пациенты, прошедшие первый цикл занятий по методу ки-незитерапии, обретают умение эффективной самопомощи при возникновении болей в нижней части спины, а также могут заниматься в профилактическом режиме на доступном им тренажерном оборудовании (например, в оздоровительном клубе недалеко от дома) Тренажеров, достаточно эффективных для выполнения лечебной программы в домашних условиях, к сожалению, нет. Однако, имея дома наклонную доску, которая может крепиться к шведской стенке от детского спортивного уголка, и турник, вполне возможно заниматься профилактикой болей в нижней части спины с высокой степенью эффективности Для этого следует чередовать упражнения на турнике и наклонной доске, как описано выше, дополняя разведением рук в стороны
 |
с отягощением (гантели) (Рис. 7.28), а также выполнять комплекс упражнений партерной гимнастики и отжимания.
Проведенное анкетирование позволяет сделать вывод о том, что улучшение объективных показателей — увеличение амплитуды движений в позвоночнике и крупных суставах, улучшение осанки, нарастание мышечной силы, улучшение психического и физического состояния пациентов (исчезновение или резкое уменьшение болевых ощущений, снятие страхов, угасание болевого поведенческого стереотипа) ведёт к преодолению беспомощности и возвращению больным физической возможности трудиться в 100% случаев.
ЗАКЛЮЧЕНИЕ
Авторы отнюдь не претендуют на окончательное решение всех вопросов, связанных с мышечными, сухожильными, связочными болями, вину в которых приписывают позвоночнику. По мере накопления клинических, патоморфологических, патофизиологических, биохимических, анатомических данных будут расширяться и уточняться наши представления об этой наиболее широко распространённой патологии опорно-двигательной системы, будет уточняться и получать научное обоснование её лечение.
Безусловно, на этом пути будет много трудностей, обусловленных, прежде всего, чисто психологическими факторами, поскольку требуется полностью отбросить устоявшиеся представления об остеохондрозе и патологии дисков как причине «поясничных» болей. Нельзя сбрасывать со счёта и материальной заинтересованности определённых медицинских кругов, поскольку сформировалась громадная и доходная индустрия диагностики и лечения пресловутых грыж дисков, остеохондроза, грыж Шморля и прочих порождений профессиональной неграмотности, а иногда и элементарной недобросовестности. Однако авторы всё же с оптимизмом смотрят в будущее, надеясь на торжество научных знаний и моральное здоровье громадного большинства медицинской общественности.
ЛИТЕРАТУРА
Андерсон Д., Как снять мышечную боль за 90 секунд, М., 1996, 173 с.
Антонов И.П., Барабанова Э.В. Профилактика неврологических проявлений поясничного остеохондроза: промежуточные итоги, нерешённые вопросы и некоторые методологические аспекты. Ж. невр. и психиатрии, 1998, 12, 4-8.
Антонов, И.П., Шанько, Г.Г. Поясничные боли. Минск, «Беларусь», 1989, 128 с.
Ахмадов Т.З., Поясничный остеохондроз, Грозный, 1987, 60 с.
Бабчин И. С. К диагностике и оперативной технике удаления задней шмор-левской грыжи при сдавлении спинного мозга. Сов. хир., 1935, 9, 99-106.
Балабан Я.М. К вопросу о патогенезе люмбоишалгий. В кн. Вопр. Неврорент-генологии. Госмедиздат Укр. 1939,1939, 124-130.
Барашков Т.Н., Рефлексотерапия боли, М., 1995, 264 с.
Барвинченко А., Гибидуллин М., Райе Р., Руководство по мануальной терапии суставов конечностей, Таллинн, 1990.
Белова А.Н., Перльмуттер О.А. В кн. Руководство по реабилитации больных с двигательными нарушениями, Гл. 6, М., МБН. 1999.
Бобрищев К.В. Я победил боль. Киев, 1994.
Богачева Л.А., Снеткова Е.П. Дорзалгии: классификация, механизмы патогенеза, принципы лечения. Невролог. Журн., М.,1996, 2, с. 8-12.
Болевые синдромы в неврологической практике. Под ред. A.M. Вейна, М., МЕДпресс, 1999.
БоголюбовВ.М., Пономаренко Г.Н. Общая физиотерапия. М., С-П., 1996, 480 с.
Бокша В.Г., Проблема адаптации и курортное лечение. М., Медицина, 1989
Бокша В.Г., Богутский Б.В., Медицинская климатлология и климатотерапия. Киев, Здоров»я, 1980, 262 с.
Брэгг П.С., Махешварананда СП., Нордемар Р., Преображенский В., Позвоночник — ключ к здоровью. С-П., 1995.
Бубновский С.М., Природа разумного тела, М., 1997, 70 с.
Вайсфельд Д.Н., Голуб Т.Д., Лечебное применение грязей. Киев, Здоров'я, 1980, 142 с.
Веселовский В.П. Практическая вертеброневрология и мануальная терапия.
Рига, 1991, 344 с.
Виноградова Т.С. Электромиографическое исследование мышц туловища у больных с паралитическим сколиозом. Сб. шестой научи, сессии центр, ин-та ортоп. и протез. М., 1958, с. 127—137.
Вознесенская Т.Г. Боли в спине и конечностях. В кн. Болевые синдромы в неврологичекой практике. Гл.6. М., МЕДпресс, 1999.
Войтаник С.А., Гавата Б.В. Мануальная терапия дистрофических заболеваний позвоночника, Киев, Здоровья, 1989 — 144с.
Гаваа Лувсан. Очерки методов восточной рефлексотерапии. Новосибирск,
Наука, 1980, 290 с.
Гайдвнко B.C., Ситель А.Б., Галанов В.П., Руденко И.В. Мануальная терапия неврологических проявлений остеохондроза позвоночника, М., Медицина, 1982. Гамильтон Холл. Ваш позвоночник. М., Бином, 1997.
Гапонюк П.Я., Клименко Л.М.,.Левин В.Н. Акупунктурная (рефлекторно-пунктурная) терапия. Ярославль, 1983.
Гейманович А.И., Пинская P.M., Корсунская P.M. К клинике неспецифических поражений нервной системы при первичных формах туберкулеза. В кн.: Инфекц. и сосуд. забол. нервной системы. М 1950, с. 109—118.
Гейнисман Я.И. Значение бесконтрастного рентгенологического исследования при задних выпадениях поясничных межпозвоночных дисков. «Вр. дело», 1953, 9, 783—788. Гиппократ. М.,"Сварог", 1994, с. 94.
Горделадзе АС. и Анестиади В. X. Изменения периферических соматических нервов. В кн.: Патоморф. нервной системы при туберкулезе. Кишинев, 1958, с. 91—126.
Григорьева В.Н. В кн. Руководство по реабил. Больных с двигательными нарушениями, т.2, Гл.11. М., МБН, 1999.
Губер-Гриц Д. С. Заболевания пояснично-крестцового отдела периферической нервной системы. М., 1960.
Гулиева С.А., Уникальная лечебная нафталановая нефть. Баку, Азернерж, 1981, 231 с.
Гэлли Р.Л., Снайт Д. У., Симон Р. Р. Неотложная ортопедия. Позвоночник: Пер. с англ.- М.: Медицина, 1995, 432 с.
Даршкевич Л.О. Курс нервных болезней, т.т. 1,2. Казань, 1907. Дзяк А.М., Крестцовые боли. М., Медицина, 1981.
Дмитриева A.M. Рентгенодиагностика начальных явлений остеохондроза поясничных дисков. В кн.: Старость и ее закономерности. Л., 1963, 321—332.
Добровольский В. К. и Шпаковский Д. Ф. Заболевания мышц и миотензического аппарата. В кн.: Забол. и поврежд. при занятиях спортом. М., 1970, 232—245.
Доброхотов М.С. Ищиас корешкового происхождения (Meningoradiculitis plexus lumbo-sacralis). Полтава, 1913, дисс.
Дойников Б.С. Гистологические и гистопатологические исследования над периферическими нервами. В кн.: Избр. труды по нейроморфол. и невро-патол, М., 1955, 114-208.
Донская Л.В., Стома М.Ф. Биоэлектрическая активность мышц при ритмическом раздражении рецепторов. В сб.: Электрофиз. иссл. двигат. аппарата. Л 1961, 64, 136-144.
Доэрти М,, Доэрти Дж. Клиническая диагностика болезней суставов : Пер. с англ., Минск, Тивали, 1993, 144 с.
Дубнов Б.Л. Поясничный дискоз. Киев, 1967.
Дуус П. Топический диагноз в неврологии. Пер. с нем. М., ИПЦ "Вазар-ферро", 1997, 381 с.
Елисеев В. А. Некоторые особенности патоморфологии пояснично-крестцового радикулита. В кн.: Вопросы псих. и невропат. Л., 1958, 3, 261—265.
Елисеев В.А. Некоторые особенности пояснично-крестцового радикулита. В кн. Вопр. псих. и невропат., Л., 1958, 3, 261-265.
Жарков А.П., Жарков П.Л. Роль остеохондроза поясничного отдела позвоночника в формировании «поясничного» болевого синдрома. В кн. Вертеброло-гия — проблемы, поиски, решения, 1998, 100-101.
Жарков П.Л. Остеохондроз и другие дистрофические изменения позвоночника у взрослых и детей. М., Медицина, 1994, 240 с.
Жарков П.Л., Бабенцова АЛ.К диагностике обызвествлений и окостенений мягких тканей у большого вертела бедренной кости. Вестн. рентг. и радиол.
1967, 4, 82-86."
Жарков П.Л., Талантов Б.А., Юдин Б.Д. Клинико-рентгенологическая и морфологическая характеристика тендиноза области большого вертела бедренной кости. Ревматология, 1983, 2.
Жолондз М.Я. Остеохондрозы — заблуждение. С-П., «Лань», 1996, 105 с.
Жулев Н. М., Барзгарадзе Ю.Д., Жулев С.Н. Остеохондроз позвоночника, С.-П., «Лань», 1999, 592с.
Заславский Е.С., Марченко И.З., Селиванов В.П., Ионов П.К. Синдром Бааст-рупа (межостистый неоартроз) в клинике поясничного остеохондроза. В кн.: Остеохондроз позвоночника. Новокузнецк, 1973, 1, 264-267.
Захарченко М.А. Опыт клинико-бактериологического изучения корешкового ишиаса у туберкулезных. В кн.: Общая и клинич. невропатология. Л-М., 1936, 209-214.
Зефиров Л.Н. и Полетаев Г.И. О некоторых механизмах рефлекторной контрактуры передней брюшной стенки. «Физиол. журн. СССР», 1958, 44, 1, 45-51.
Зильберштейн С.А. Мототерапия при люмбоишиалгиях. В кн.: Люмбоишиал-гия. М.-Л 1938, стр. 201-204.
Иваницкий М.Ф. Движения человеческого тела. М., 1938.
Иваницкий М. Ф. Очерк пластической анатомии человека. М., 1955.
Иваничев Г.А. Болезненные мышечные уплотнения. Изд. Казанского университета, Казань, 1990 -158 с.
Иргер ИМ.Морфологические изменения при остеохондрозе позвоночника. В кн.: В.В. Михеев, И.М. Иргер и др. Поражения спинного мозга при заболеваниях позвоночника. М., 1972, 3—39.
Кадырова Л. А. Мышечно-тонические реакции многораздельной мышцы у больных с синдромами поясничного остеохондроза. В кн.: Вертеброгенная пояс-нично-крестцовая патология нервной системы. Казань, 1971, 1, 89-91.
Канарейкин К. Ф. Пояснично-крестцовые боли. М., 1972.
Карпов В. А., Савицкая О. Н., Соловьева С. Л. Пояснично-крестцовый радикулит в возрасте до 20 лет. В кн.: Вертеброг. пояснично-крестц. патол. нервной системы. Казань, 1972, 1, 59-61.
КаррейX. Л. Ф. Клиническая ревматология. Пер. с англ., М., Медицина, 1990
Кассиль Г. Н. Боль и обезболивание. М., 1958.
Кассиль Г.Н. Наука о боли. М., Наука, 1975. 400 с.
Касьян Н.А. Мануальная терапия при остеохондрозе позвоночника, М., Медицина, 1984.
Качкое И.А,Филимонов Б.А., Кедров А.В. Боль в нижней части спины. Русский медиц. журнал, 1997, т.5, 15, 997-1011.
Кипервас И. П. К патогенезу и клинике синдрома грушевидной мышцы. В кн.: Вертеброг. пояснично-крестц. патол. нервной системы. Казань, 1971, 1, 35-37.
Коган О.Г., Найдин В.Л. Медицинская реабилитация в неврологии и хирургии. М., Медицина, 1988
Козлов В. А. Нарушение сегментарного кровообращения и дистрофические заболевания позвоночника. В кн.: Патология позвоночника. Вильнюс, 1971, 145-148.
Корнев П.Г. Клиника и лечение костно-суставного туберкулёза. М., Медгиз, 1959, 568 с.
Косинская Н.С. Дегенеративно-дистрофические поражения костно-суставного аппарата. Л., 1961, 196 с.
Косинская КС. Основные положения проблемы дегенеративно-дистрофических поражений межпозвонковых дисков. В кн.: Остеохондрозы позвоночника. Новокузнецк, 1962, 1, 27-37.
Кривцов А.Г. Старинные народные и современные методы лечения остеохондроза. Ростов-на-Дону, 1991
Кроль М. Б. Невропатологические синдромы. М.-Л., 1936.
Кураченков А.И., Мальченко О.В. Поясничные боли у спортсменов с аномалиями развития позвоночника, осложненными изменениями дистрофического характера. В кн.: Новое в профилактике и лечении спорт. поврежд. М., 1968, 93-96.
Куренов П.М. Русский народный лечебник. М., Физкультура и спорт, 1990.
Курортология и физиотерапия (под ред. Боголюбова В.М.), т. 1,2, М., Медицина, 1985.
Лауцевичус Л. 3. Хлорэтиловая блокада. Вильнюс, 1967.
Лебедкин С. И., Терке П. Я. Основы теоретической анатомии человека. Рига,
1963, 39, 126-127.
Левит К, Захсе Й.,Янда В. Мануальная медицина. М. Медицина, 1993, 512 с.
Лемберг А.А. Рентгено-анатомические и клинико-рентгенологические данные инволюционных деформирующих спондилозов. В кн.: Проблемы геронтологии и гериатрии в ортопедии и травмотологии. Киев, 1968, 91-93.
Лесгафт П. Основы теоретической анатомии. Изд.2, ч.1, СПБ, 1905.
Лопаткин НА., Рубинов Д.М. Эпидурально-сакральная анестезия. Ташкент, 1968, 109 с.
Лукачер Г.Я. Неврологические проявления остеохондроза позвоночника. М., Медицина, 1985, 238 с.
Любенко А.А., Васильев НА., Игнатьев A.M. Клиника, диагностика и лечение дегенеративно-дистрофических заболеваний позвоночника у работников водного транспорта. «Здоровье», 1991, 96 с.
Майкова-Строганова В. С., Рохлин Д. Г. Кости и суставы в рентгеновском изображении. Конечности. Л., 1957. Старение костно-суставного аппарата конечностей в рентгеновском изображении (Рохлин Д.Г.), с. 160-179.
Макарова Е.В., Штульман Д. Р. Грыжи дисков поясничного отдела позвоночника в детском и юношеском возрасте. Журн. невропат, и психиатр., 1967, 67, 6, 831-837.
Мальцева Е.В. Применение электромиографии для раннего выявления сколиоза. «Здравоохр. Белорусии», 1965, 8, 65—66.
Манович З.Х. Клиническое значение исследования физиологической лабильности нервно-мышечного аппарата у больных с пояснично-крестцовым радикулитом. Журн. невропатол. и психиатр., 1957, 57, 10, 1253-1256.
Маракуша И.Г. Хирургическое лечение туберкулёза пояснично-крестцового отдела позвоночника, осложнённого свищами. Дисс. канд., Л., 1962.
Маргорин Н.Е. Особенности строения околопозвоночных костно-фасциальных образований. В кн.: Труды ВМА им. С.М. Кирова, т. 60. Л., 1954, 129-132.
Маргулис М. С. Острые инфекционные болезни нервной системы. М—Л 1928.
Маргулис М.С. Инфекционные заболевания нервной системы. Руководство по неврологии, т. 5, 1940.
Марсова B.C. Заболевания мышц. М 1935.
Матовецкий И.И. К патогенезу сколиоза при ишиальгиях. Журн. невропа-тол. и психиатр., 1938, 7, 3, 6-12,
Мачерет Е.Л., Самосюк И.З. Руководство по рефлексотерапии. Киев, «Вища
школа», 1984, 302 с.
Медведев Я.В. Устройство для исследования болевой чувствительности. Бюлл. гос. комитета по делам изобр. и откр. СССР, 1964, 21, 11-65.
Медведицын Г.П., Кипервас И.П. Синдром грушевидной мышцы у женщин. В кн.: Остеохондроз позвоночника. Новокузнецк, 1973, 1, 260-263.
Мерзон А.И. Имплантационные холестеатомы конского хвоста. Казань, 1969, канд. дисс.
Мерк, Шарп, Доум. Руководство по медицине. Пер. с англ. М., Мир, 1997.
Минор Л.С. Ишиас как начальный симптом и как предвестник грядущего легочного туберкулеза. «Совр. психоневр.», 1931, 7, 1, 73—78.
Митрофанов A.M. О значении некоторых экстравертебральных факторов в формировании болевого синдрома при поясничном остеохондрозе. В кн.: Вер-теброг. пояснично-крестц. патол. нервной системы. Казань, 1971, 1, 14-17.
Мовшович И.А. О повреждении поясничных межостистых связок. «Хирургия», 1939, 5 , 77-80.
Мовшович И.А. Патогенез сколиоза в свете морфологических исследований. Труды 1 Всес. съезда травмат. и оргоп., 1965, 220—225.
Мочутковский О. О. Прибор для измерения кожной болевой чувствительности. Альгезиметр-болеметр. Врач, 1894, 15, 37, 1009—1011.
Мусалатов Х.А, Аганесов А.Г. Хирургическая реабилитация корешкового синдрома при остеохондрозе поясничного отдела позвоночника. М., Медицина, 1998.
Мыш ЕМ. Очерки хирургической диагностики. Томск, 1934.
МэнкинГ. Д., Адаме Р.Д. Боль в области спины и шеи. В кн.: Внутренние болезни. Пер. с англ., М., Медицина, 1993.
Надеин А.П. Очерки гнойной хирургии мужского таза. Л. 1960.
Найзберг ЯМ. Методика глубокой баралгезиметрии при пояснично-крестцовых радикулитах. Вр. дело, 1971, 1, 119-120.
Напалков Н.И. Оперативная хирургия мужского таза. М. 1901.
Некачалов В.В. Морфологическая характеристика остеохондроза позвоночника. Тр. лен. общ. патологоанатомов. Л., 1982, в.23, 34-39.
Нестеров Л.Н., Ведерников Ю.П. Метод объективной регистрации болевых ощущений (сенсография). Журн. невропатол. и психиатр., 1966, 66, 10, 1512-1514.
Николаев Л.Н. Руководство по биомеханике. Киев, 1950.
Новицкий И.С. и Перельман ИМ. Патологоанатомические находки в седалищном нерве, его корешках и ганглиях. Сов. клиника, 1934, 20, 3-4, 393-401.
Нордемар Р. Боль в спине. Пер. с швед., М., Медицина, 1991, 140 с.
Огиенко Ф.Ф. Спорные вопросы механизма развития симптомов натяжения при острой люмбоишиальгии. Журн. невропатол. и психиатр., 1967, 67, 6, 825—830.
Огиенко Ф.Ф. К вопросу о механизме симптомов натяжения у больных люм-боишиальгией. В кн.: Остеохондроз позвоночника. Новокузнецк, 1973, ч. 1, 77—83.
Остен-Сакен Э.Ю. К вопросу о люмбаго. Журн. соврем, хир., 1926, 1, 3—44, 207-234.
Отелин А.А. Иннервация скелета человека. М 1965.
Отто В., Хамбш К., Тройтлер Г. Медицинская поликлиническая диагностика: Пер. с нем., М., Медицина, 1979, 244-246.
Павлов И.П. Письмо к молодёжи. В кн. Избранные произведения. Акад. Наук СССР, 1949.
Паймре Р.И. Изменения неврологической картины после хирургич. лечения диског. поясн.-крестц. радикулита. В кн.: Вопросы клинической неврологии и психиатрии. Тарту, 1966, т.6, 100-103.
Пастуший И. П. Диагностика и клиника дискогенных пояснично-крестцовых радикулитов. Вр, дело, 1967, 9, 91—93.
Персон Р.С. Электромиография в исследованиях человека. М.,1969.
Петелин СМ. Инфекционный пояснично-крестцовый радикулит и лечение его на курорте. М 1961.
ПисаревД.И. К этиологии и профилактике ишиаса. Клин. мед., 1933, 11, 9—10, 500-503.
Писмарев М.М. Об иррадиации болей в паховые области при ишиасе. Клин. мед., 1933, 11, 9-10, 492-497.
Поддужный Г.А. Вторичный поясн.-крестц. радикулит (фуникулит) при хроническом простатите. Журн. невропатол. и психиатр., 1965, 65, 8, 1191—1193.
Подкаминский Н.А. Рентгенодиагностика заболеваний интервертебральных дисков. Ортоп., травматол. и протезир., 1937, 11, 2, 57—69.
Попелянский Я.Ю. Действительно ли существует увлечение вер-теброгенной патологией нервной системы. В кн.: Вертеброг. забол. нервной системы. Новокузнецк, 1969, стр. 12—18.
Попелянский Я.Ю. Методика обследования больных поясничным остеохондрозом, В кн.: Остеохондрозы позвоночника, Новокузнецк, 1966, 2, 332—341.
Попелянский Я.Ю. О механизмах лечебного действия новокаинизации передней лестничной мышцы у больных шейным остеохондрозом (клинико-электромиографическое исследование). В кн.: Эксперим. иссл. по физиол., биох. и фармакол. Вып. 3. Пермь, 1961.
Попелянский Я.Ю. О так называемых шейно-грудных и пояснично-крестцовых радикулитах, В кн.: Остеохондрозы позвоночника. Новокузнецк, 1962, 1.
Попелянский Я.Ю. Симптом скошенности тел позвонков. В кн.: Остеохондрозы позвоночника. Новокузнецк, 1962, 1.
Попелянский Я.Ю. Вертебральные синдромы поясничного остеохондроза. Издат. казанского университета, 1974, 285 с.
Попелянский Я.Ю. Вертеброгенные заболевания нервной системы. Йошкар-Ола, 1983, 372 с.
Попелянский Я.Ю., Марченко И.З., Бобровникова Т.И. О функциональном состоянии сегментарных и крупных позвоночных мышц при поясничном остеохондрозе. Журн. невропатол. и психиатр., 1970, 70, 11, 1626—1631.
Портнов Ф.Г. Электропунктурная рефлексотерапия. Рига, «Зинатне», 1980, 218 с.
Прохорский A.M. Заболевания периферической нервной системы и дегенеративные поражения опорно-двигательного аппарата у шахтёров. Кемерово, 1963.
Пуриньш И. Т. Изменение желтых связок при поясничных дискогенных радикулитах. В кн.; Остеохондрозы позвоночника. Новокузнецк, 1966, 2, 388—391.
Пыльдвере К.И., Пыльдвере Э.М., Старкопф М.А. Патогистология и гистохимия интервертебральных дисков, удаленных из-за их выпячивания. Вопр. клин. неврол. и психиатр., Тарту, 1962, 2, 95—106.
Рейнберг С.А., Цаткин С.Л. Анатомические изменения пояснично-крестцовой области и поясничные боли. Сов. хир., 1932, 3, 6, 289—296.
Рубашева АИ. В кн.: Динабург А.Д., Рубашева А.Е. и др. Заболевания нервной системы при дегенеративных процессах позвоночника. Киев. 1967, стр. 2—24, 75—76.
Рудницкий Н.М. Туберкулезная интоксикация. Ленинград, 1925.
Руководство по реабилитации больных с двигательными нарушениями, т.1, под ред. А.Н. Беловой и О.Н.Щепетовой, М., АОЗТ «Антидор», 1998.
То же, т.2, М., МБН, 1999.
Рутенбург М.Д. Некоторые данные о хирургической анатомии нижнепоясничного отдела позвоночника и его содержимого. В кн.: Остеохондроз позвоночника. Новокузнецк, 1973, 2, 260—265.
Саблин А.А. и Семенова Л.К. Возрастные преобразования структуры и упру-говязких свойств межпозвонковых дисков человека. В кн.: Остеохондроз позвоночника. Новокузнецк, 1973, ч. 1, 59—63. :
Самойлов А.Ф. Электрофизиологический метод в учении о рефлексах. В кн.: Самойлов А.Ф. Избр. статьи и речи. М.—Л., 1946, стр. 262—307.
Самойлов В.И. Синдромологическая диагностика заболеваний нервной системы, т.1, С-П., «Спец. Литература», 1997, 304 с.
Сараджишвили П.М. Некоторые спорные вопросы патогенеза так называемых радикулитов. Тбилиси, 1960.
Седин H.C О методике измерения подвижности позвоночника. Хирургия, 1954, 4, 85-86.
Селецкий В.В. О сущности симптоматологии ишиаса (феномен таза). Врач. дело, 1949, 5, 442-444.
Селиванов В.П. Лигаментоз межостистых связок поясничных позвонков. В кн.: Остеохондроз позвоночника. Новокузнецк, 1966, 2, 412—416.
Семенова Л. К. Возрастное развитие мышц, обеспечивающих вертикальную статику. В кн.: Возрастная морфол. скелетной мускул, человека. М., 1961, 186—273.
Семенова-Тян-Шанская В. В., Сидорова Т. Г. Обызвествление связок и оболочек в спинальном канале. Жури. невропатол. и психиатр., 1973, 73, 2, 226—229.
Сидоров П.И. Изменения электрической активности мышц, предшествующие произвольному движению в условиях нормы. Журн. невропатол. и психиатр., 1969, 69, 7, 990-995.
Симонова А. Б. Фасции и клетчаточные пространства ягодичной области (анатомо-экспериментальные исследования). М., 1958, канд. дисс.
Синельников Р.Д. Атлас анатомии человека. М., 1968, т. 1-3.
Ситель А.Б. Мануальная медицина, М., Медицина, 1993, 224 с.
Ситель А.Б. Мануальная терапия,М., «Русь», 1998, 304 с.
Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы. С-П., «Политехника», 1996, 320 с.
Слюсарев Ф. М. К вопросу этиопатогенеза и терапии радикулоневритов по-яснично-крестцового отдела. В кн.: Тр. науч.-практ. конф. невропат. и психиатров прибалт. республик. Рига, 1956, 415—424.
Смыслов Г.Г. Лечение болевым реперкуссионным методом заболеваний периферической нервной системы. Клин. мед., 1935, 13, 8, 1208—1213.
Сосюра Б.Я. Пояснично-крестцовые радикулоневриты и их лечение. В кн.: Тез. докл. и лекций. Одесса, 1954, 21—22.
Старков А.В. Анатомия фасций и клетчатки малого таза, распространение нагноений. М., 1912.
Стома М.Ф. Электромиографическое изучение парабиотических явлений в центральной нервной системе при хроническом воздействии местной вибрации. В кн.: Вопросы физиол. Нерв. и мышеч. системы. Л., 1964, 109—119.
Стояновский Д.Н. Справочник по иглоукалыванию и прижиганию. Кишинёв, 1977, 256 с.
Стрелкова Н.И. Физические методы леченеия в неврологии. М., Медицина, 1983, 272 с.
ТабееваД.М. Руководство по иглорефлексотерапии. М., Мед., 1980, 1982, 560 с.
Тагер И.Л., Куприянов В.Ф. Аномалии суставных отростков позвонков, их классификация и значение. Хирургия, 1937, 4, 88—100.
Тагер И.Л., Дьяченко В. А. Рентгенодиагностика заболеваний позвоночника. М., 1971,
Тагер И.Л., Мазо И.С. Рентгенодиагностика смещений поясничных позвонков. М., 1979, 160 с.
Тихомирова Н. А. Влияние местного охлаждения на состояние нервно-мышечной системы. Труды Ленингр. сан.-гиг. мед. ин-та. Электрофизиология, т. 64, Л., 1961, 1,236-246.
Тищенко А.Т. Определение местного лейкоцитоза при поясн.-крестц. радикулитах. Вр. дело, 1967, 8, 150.
Ткач В.В. Нервы надкостницы, позвоночного канала и задней продольной связки. В кн.: Вопр. морфол. нервной системы. М., 1966, 124—131.
Толпежников В.Ф. Дегенеративно-дистрофические поражения пояснично-крестцового отдела позвоночника и их связь с аномалией развития. В кн.: Процессы естественного старения. Труды Ленингр. НИИ экспертизы трудосп. и организации труда инвалидов. Л., 1964, 16, 326—331.
Толстоногова В.И. Опыт применения охлаждения хлорэтилом при лечении невралгич. синдромов. Клин. мед., 1956, 8, 76.
Тонких А.В. Материалы к проблеме боли. В кн.: Проблемы эвол. физиол. функций. Сб., посвященный Л.А. Орбели. М.—Л., 1958, 3—16.
Тонкое В.Н. Учебник нормальной анатомии. М., 1962.
Тревелл Д., Симоне Д. Миофасциальные боли. Пер с англ. М., Медицина, 1989, т.1, 2.
Триумфов А.В. Топическая диагностика заболеваний нервной системы, Л., Медицина, 1965, 260 с.
Тыкочинская Э.Д. Основы иглорефлексотерапии. М., Медицина, 1979, 343 с.
Угрюмое В. М, Шевалье А. В. Принципиальные вопросы хирургии дискоген-ного пояснично-крестцового радикулита. В кн.: Матер. научн. сесс, посв. вопросам хирур. леч. дискогенного поясн.-крестц. радикулита. Таллин, 1966, стр. 3—4.
Уманский К. Г. О дифференциально-диагностическом симптоме при пояснично-крестцовом радикулите. Журн. невропатол. и психиатр., прилож., 1957, 57, 32.
Усманова А.И. Целесообразна ли электромиография для оценки эффективности лечения дискогенных пояснично-крестцовых корешковых синдромов? В кн.: Вертеброг. пояснично-крестц. патол. нервной системы. Казань,
1971, 1, 144-147.
Фарбер М.А. О патогенезе обострений и ремиссий при дискогенном пояс-нично-крестцовом радикулите. Клин. мед., 1972, 9, 78—81.
Фарфель М.Н. Значение электромиографии в оценке состояния нервно-мышечной системы человека. В кн.: Вопросы физиол. нервной и мышечн. системы. Л 1964, 78, 46-59.
Филиппова З.К., Церлюк П.П. К клинике пояснично-крестц. радикулитов туберкулезного генеза. Вр. дело, 1966, 11, 116—117.
Фортушнов Д.И. Материалы о строении пояснично-крестц. отдела позвоночного столба. В кн.: Вопр. изменчивости костн. и сосуд, сист. человека. Саратов, 1955, 103-126.
Фраерман А.П., Звонков Н.А., Токмаков Г. В. О роли гипертрофии желтой связки в происхождении поясничных болей. В кн.: Остеохондроз позвоночника. Новокузнецк, 1973, 1, 48—52.
Фрейдин Х.М. Инфекционно-аллергический ишиас и предпосылки к курортному лечению его в курортных условиях. В кн.: Вопр. санат.-курорт. лечения больных неврозами и забол. периф. нервной системы. Пятигорск, 1959, 106—117.
Халецкая Ф.М. О липоидозе сухожилий и скоплений в них белковых масс. Арх. биол. наук, 1933, 34, 1-3, 209-233.
Холл Г. Ваш позвоночник, М., 1997
Хорошко В. К. Важнейшие вопросы терапии синдрома пояснично-седалищной боли. В кн.: Люмбоишиалгия. М., 1938, 19-32.
Худолей И. И. Функциональная рентгенографическая диагностика грыж поясничных межпозвонковых дисков. В кн.: Остеохондроз позвоночника. Новокузнецк, 1966, 2, 372—376
Царфис П.Г. Данилов Ю.Е., Основные принципы лечения больных на курортах СССР, М. Медицина, 1975, 312 с.
Цывкин М. В. Пневмомиэлография в нейрохирургической клинике. Вопр.
нейрохир., 1960, 24, 4, 32—35.
Цыкунов М.Б. Косое КС. Комплексное функциональное лечение болей в спине у артистов балета. В кн.: Вертебрология—проблемы, поиски. Решения,
1998, 1998, 164-165.
Чаклин В. Д, Пояснично-крестцовые боли и «люмбоишиалгия». Ортопедия, травматол. и протезир., 1961, 22, 9, 3—15.
Черкес А. А., Аронова С. Б. Применение в клинике моторной хронаксии как метода объективной характеристики болевого синдрома. Врач. дело, 1948, 7, 561—562.
Черниговский В. Н. Интерорецепторы и скелетная мускулатура Физиол. журн. СССР, 1947, 33, 5, 657-672.
Четвериков Н. С. Ревматические люмбоишиальгии. М.-Л., 1938, 87—90.
Чжу-Лянъ. Руководство по современной чжень-цзютерапии. Пер. с китайск. М., Гос. изд. мед. лит., 1959, 271 с.
Чоботас М., Гайгаленс Б. Изменения мышеч. и сосуд. тонуса у больных с дистрофич. поражением позвоночника под влиянием консерват. лечения. В кн.: Патология позвоночника. Вильнюс, 1971, 128—130.
Шамбуров Д. A. Status disraphicus и пояснично-крестцовый радикулит. «Журн. невропатол. и психиатр.», 1959, 59, 6, 697—705.
Шамбуров Д. А. Ишиас первичный и вторичный. М., 1928. Шамбуров Д. А. Ишиас. М., 1950.
Швец А. И. Об анатомич. особенностях поясн.-крестц. отдела позв. В кн.: Патол. позвоночника. Новосибирск, 1970, 78-81.
Шевкуненко В. Н. Атлас периферической нервной и венозной систем. М., 1949.
Шехтер И. Л. К клинике шейных и поясничных прострелов. В кн.; Остеохондрозы позвоночника. Новокузнецк, 1966, 2, 421—425.
Шмидт И.Р. О состоянии осцилографических показателей при различ. положениях головы у больных с синдромом позвон. артерии. В кн.: Артериальная осцилография в клинике. Новокузнецк, 1969, 113-117.
Штульман Д.Р. Попелянский Я.Ю. и др. Заболевания периферической нервной системы. В кн.: Яхно Н.Н., Штульман Д.Р., Мельничук П.В. Болезни нервной системы. М., Медицина, 1995, 504-519.
Щелкунов B.C. Перидуральная анестезия, Л., Медицина, 1976, 210 с.
Эниня Г.И. Электромиографические исследов. при пояснично-крестц. радикулитах. В кн.: Невропатол. и психиатрия. Рига, 1969,2, 225—239.
Юмашев Г. С. Травматология и ортопедия. М., Медицина, 1977, 504 с.
Юмашев Г. С., Дмитриев А.Е., Силин Л.Л., Гагулашвили А.Д. Связь между дегенеративно-дистрофическими процессами в межпозвонковых дисках и связках нижнепоясничного отдела позвоночника. В кн.; Остеохондроз позвоночника. Новокузнецк, 1973, 1, 46—47
Antie. Nevralgia and the diseases that resemble it. London, 1885. Borenstein D. Epidemiology, etiology, diagnostic evaluation and treatment of low back pain. Curr Opin Rheumatol 1992; 4: 226-232.
Boszik G. Die histologischen Veranderungen der hinteren Wurzeln bei "Ischias".
Deut. Zeitschr. f. Nerwen., 1956, 174, 3, 255-271.
Brailsford J.F. Lesions of the intervertebral disks. Some personal reflections. Brit.
Journ. Radiol., 1955, 28, 415-431.
Dandy W.E. Concealed ruptured intervertebral discs. JAMA, 1941, 117, 10, 821-823. Dejerine, J. Tomas A., Maladiesde la moelle epiniere, Paris, 1909; Deyo R.A. Conservative therapy for low back pain. Distinguishing useful from useless therapy. JAMA
1983; 250: 1057-62.
Epstein N.E. Epstein J.A. Lumbar spinal stenosis. In: Camins M., O'Leary P. The Lumbar Spine. New York: Raven Press, 1987. Froriep, 1843. Цит. по Н. Kraus, 1970.
Goldwait J.E. The Lumbo-Sacral Articulation. An Explanation of manycases of Lumbago, Sciatica and Paraplegia. Boston med. Surg. Journ., 1911, 164, 11, 365-372. Gowers W.R., Lumbago? Its lessons and analogues. Brit. Med. Journ. 1904, 1,
16/1, 117-121.
Grath F., Mills P., Atlas of sectional anatomy. Basel, 1984
Hackett G.S. Joint Ligament Relaxation Treated by Fibro-Osseous Prolotherapy. Springfield, Illinois, 1956.
Hardy R.W. Lumbar Disc Disease. New York, Raven Press, 1982.
Hartmann R., Handbuch der Anatomie des Menschen. Strassburg, 1881.
Haslock I. Back pain and periarticular disease. In: Oxford textbook of medicine. Ed. by Weatherall D.J Ledingham J.G.G., Warrell D.A. 3-rd ed. Oxford University Press 1996; 2992-5.
Inman V.T., Sounders J.E. Anatomicophysiological aspects of injuries to the interverte-
bral disc. J. Bone Joint Surg., 1947, 29, 2, 461-468.
Keller G. Uber eine Ischiasursache. Z. Orthop.,1962, 95, 1, 519-522.
Kent van de Graaff. Human anatomy, 1984.
Koritke J., Sick H. Atlas of sectional human anatomy. Baltimore, v. 1, 2, 1983. Lange M., Hamburger C, Waldhauser E, Beck O.J. Surgical treatment and results in patient with lumbar spinal stenosis. Neurosurg. Rev. 1993; 16: 27-33.
Lindhal 0., Rexed B. Histologic changes in spinal nerveroots of operated cases of
sciatica. Acta orthop. Scand.,1951, 20, 3, 215-225.
Lortat- Jacob et Sobareanu. Sur les sciatiques radiculaires, 1908; Louis R. Surgery of the spine, Springer-Verlag 1933; 108 s. Luschka H., Anatomie des menschlichen Bauchen, Tubingen, 1863 Minn R., Hutahings R. Photographischer Atlas der Anatomie des Menschen, Stuttgart, 1983.
Mixter W.I., Earr I.S. Rupture of the intervertebral Disc with involovement of the spinal canal. New England Journ. Med., 1934, 211, 5, 210-214.
Mixter W.I., Ayer I.B., Herniation or Rupture of the intervertebral Disc into the
Spina Canal. New England Journ. Med., 1936, 213, 285-393.
Moore Keith L. Clinikally Oriented Anatomy. Baltimore, 1980.
Neufeld, J., Mechanical Factors in the Pathogenesis of Fibrositis.Frch.Phys. Med. 1955, 36, 759-765.
Ombredanne L. Les lames vasculaires dans l'abdomen, le bassin et le perinee.
Paris, 1900.
Onel D, Sari H, Donmez C. Lumbar spinal stenosis: clinical/radiologic therapeutic evaluation in 145 patients. Conservative treatment or surgical intervention? Spine 1993;
18: 291-8.
Oppenheim H., Lehrbuch der Nerwenkrankheiten, Berlin, 1908, B.2, 1230-1231. Pette H. Kritische Bemerkungen zum Kapitel des Bandscheibenprolapses. Munch.
Med. Wschr. 1953, 95, 43, 1145-1148.
Putti,V., Lady Jones Lecture on New Conceptions in the Pathogenesis of Sciatic
Pain. Lancet, 1927, 213, 5419, 53-60.
Raymond F. Clinique des maladies nerveuses, 1898, Lecon XXXI.
Reischauer F. Untersuchungen ueber die lumbalen und cervicalen Wirbelscheiben-
vorfall. Stuttgart, 1949.
Roger H. Les sciatiques formes cliniques et traitement des sciatiques rhumatis-melles. Rev. Neurol, 1930, 1, 6, 1032-1096.
Rohen J.W., Jokochi C., Human Anatomy, Schattauer, 1994.
Sandstrdm C., Wahlgren F. Peritendinitis calcarea. Acta Rad. 1937, 18, 263.
Sandstrom C. Peritendinitis calcarea: a common Disease of Middle Life; its Diagnosis, Patology and Treatment. Am. J. Rentgenol.,1938,
Sandstrdm C. Calcifications of the intervertebral Disc and the Relationship between various types of calcifications in the soft tissues of the body. Acta Rad., 1951, 36,
217-233.
Schmidt A. Das Problem des Muskelrheumatismus. Dtsch. Klinik, 1910,10; Schmorl G., Junghans H. Die gesunde und kranke Wirbelsdule. Leipzig, 1932.
Sicard L A. Nevrodocites et funiculites vertebrales, Pres. Med., 1918, 26, 2, 9-11.
Sicard L, Forestier J. (Сикар, Форестье). Люмбаго, люмбалгия, люмбартрия. Новости франц. мед. и биол., 1925, 3, 23-28.
Snel, l R, Clinical anatomy. Boston, 1981.
Testut, L. Traite danatomee humaine. T.4. Paris, 1901.
Tinel J., Gastinel P. Un cfs de sciatique radiculaire tuberculeuse. Avec autopsie. Rev. Neurol., 1912, 20, 453-456.
Travell, J., Reffered Pain from Sceletal Muscle. New York. J. Med., 1955, 55, 331-340.
Wartenberg R. Neuritis, sensory Neuritis, Neuralgia. A clinical Study with Review of the Literature. New York/ Oxford University Press, 1958.
Wolf-Heidegger G., Atlas of systematic human anatomy, v.3, Basel, 1972.
РИСУНКИ

Рис. 1. Рентгенограмма поясничного отдела позвоночника больного 83 лет, обследовавшегося по поводу патологии почек. Резко выраженный распространённый остеохондроз поясничного отдела позвоночника, фиксирующий гиперостоз L1—L5. Никакие боли в спине никогда не беспокоили.

Рис. 2. Рентгенограмма пациентки 38лет. Антеролистез L3 на 1/2 переднезаднего размера тела позвонка со спондилолизом. Жалоб нет. При плановом обследовании через 2 года после операции по поводу рака молочной железы на сцинтиграмме выявлено накопление радиофармпрепарата в L3-4. Случайная находка.
5-258
129







Рис. 20. Серия КТ через крестцовоподвздошное соединение. Плоскость сустава (1) в верхнем отделе идёт сзади изнутри вперёд и к наружи, постепенно приближаясь к сагиттальной плоскости в нижнем отделе. Синдесмоз (2) занимает верхнюю часть соединения.

 |
|||
 |
|||
Рис. 42. Отложения извести в аорте (стрелки) при выраженном (на 24% по остеоденситометрии) остеопорозе позвоночника

остеопорозе
позвоночника.

Рис. 44. Мощное подсвязочное костеобразование (фиксирующий гиперостоз) в сочетании с остеопорозом позвоночника.

Puc. 25. Связки таза (по Р. Д. Синельникову)

 |


Рис. 39. Схема
топографо-анатомических взаимоотношений в поясничном отделе позвоночника.
1 - тела позвонков;
2 - межпозвонковые диски;
3 - ножки дуг;
4 - позвоночный канал
(перидуралъное пространство)
5 - твердая мозговая оболочка;
6 - спинномозговой канал;
7 - спинномозговые нервы;
8 - межпозвонковые отверстия;
9 - корешки конского хвоста;
10 - спинной мозг
 |
|||
 |
|||
Ссылка на статьи: Рентген на дому 8 495 22 555 6 8 / Перелом шейки бедра / Компьютерная томография в Москве
Похожие статьи
Рентген на дому 8 495 22 555 6 8Перелом шейки бедра
МРТ 3 Тесла в Москве 84952255568
Компьютерная томография в Москве




