Диагностика и лечение мигрени
 22.06.2017
22.06.2017
Диагностика и лечение мигрени
Краткие рекомендации российских экспертов по диагностике и лечению мигрени
Определение и эпидемиология
Мигрень (М) – первичная форма головной боли (ГБ), проявляющаяся повторяющимися приступами интенсивной односторонней ГБ, сопровождающаяся также различным сочетанием тошноты, рвоты, фото- и фонофобии. По данным исследования глобального бремени заболеваний (GBD 2013 г.), М занимает 6-е место среди ведущих причин снижения качества жизни населения в мире [1].
Распространенность М в мире в среднем составляет 14%, она чаще встречается у женщин [2]. По данным российского популяционного исследования, распространенность М в РФ за 1 год составила 20,8%, что существенно превышает мировые показатели [3].
Обычно М впервые проявляется в возрасте от 10 до 20 лет, в 30–45 лет частота и интенсивность приступов М достигают максимума, после 55–60 лет М, как правило, прекращается. У некоторых пациентов типичные приступы М сохраняются и после 50 лет.
Этиология и патогенез
У 60–70% больных М имеет наследственный характер. Показано, что для пациентов с М характерна повышенная возбудимость нейронов коры головного мозга и спинномозгового ядра тройничного нерва, усиливающаяся при воздействии эндогенных и экзогенных мигренозных триггеров. В основе мигренозной ГБ лежат нейрогенное воспаление и вторичная вазодилатация, развивающиеся вследствие выделения из периваскулярных волокон тройничного нерва болевых пептидов-вазодилататоров (в т. ч. кальцитонин-ген-связанного пептида (CGRP), и активация болевых рецепторов стенок сосудов (в первую очередь сосудов твердой мозговой оболочки). Болевые импульсы поступают в сенсорную кору головного мозга, что формирует ощущение пульсирующей боли [4, 5].
Механизм мигренозной ауры связывают с распространением в направлении от зрительной коры к соматосенсорной и лобно-височной областям волны деполяризации нейронов (распространяющаяся корковая депрессия (РКД), скорость и топография которой определяют темп, характер и последовательность симптомов ауры.
Классификация
В соответствии с Международной классификацией расстройств, сопровождающихся головной и лицевой болью (Международная классификация головной боли 3-го пересмотра, МКГБ-3 бета, 2013), мигрень относится к первичным (доброкачественным) цефалгиям, которые не связаны с органическим поражением головного мозга, мозговых сосудов и других структур, расположенных в области головы и шеи [6, 7].
В МКГБ-3 выделяют 3 основные формы мигрени: М без ауры, М с аурой, хроническую М (ХМ); а также осложнения М, возможную М и эпизодические синдромы, которые могут сочетаться с М. Наиболее часто встречаются М без ауры (до 80% случаев) и М с аурой (до 20% случаев).
М без ауры (ранее – простая М) проявляется повторяющимися приступами с описанными выше типичными характеристиками ГБ и сопутствующими симптомами (табл. 1).
Таблица 1. Диагностические критерии мигрени [4]

М с аурой (ранее – классическая М) характеризуется наличием ауры, за которой следует фаза ГБ. Аура чаще представлена односторонними, полностью обратимыми зрительными, реже чувствительными и другими церебральными симптомами (например, нарушение речи), которые развиваются постепенно, в среднем за 10–30 мин до фазы ГБ и/или сопровождают ее. При этом ГБ и сопутствующие симптомы соответствуют критериям М без ауры (пп. В, С, D, второй столбец табл. 1). В МКГБ-3 выделяют 4 подтипа М с аурой: М с типичной аурой, М со стволовой аурой, гемиплегическую и ретинальную М.
М с типичной аурой. Аура представлена зрительными и/или чувствительными, и/или речевыми нарушениями, но без мышечной слабости; с постепенным развитием и длительностью каждого симптома не более 1 ч. Если на протяжении типичной ауры или после нее не возникает ГБ, то такой подтип классифицируется как «типичная аура без ГБ».
М со стволовой аурой (ранее – М базилярного типа, базилярная М). Аура отличается стволовыми симптомами ауры (дизартрия, головокружение, шум в ушах, гипоакузия, двоение, атаксия, снижение уровня сознания), но без мышечной слабости. При этом почти всегда присутствуют симптомы типичной ауры.
Гемиплегическая М. Аура характеризуется полностью обратимой мышечной слабостью и симптомами типичной ауры; возможны стволовые симптомы. Выделяют спорадическую и семейную гемиплегическую М (4 типа – в зависимости от вида гена, в котором обнаружена мутация/ CACNA1A, ATP1A2, SCN1A и с мутациями в других генах).
Ретинальная М. Аура проявляется монокулярным расстройством зрения в виде сцинтилляций (мерцания), скотомы, слепоты.
Хроническая М (ранее – трансформированная М). Проявляется ежедневной или почти ежедневной ГБ (более 15 дней в месяц на протяжении более 3 мес.), из которых мигренозной ГБ соответствуют не менее 8 дней в месяц; может развиваться у пациентов с М как без ауры, так и с аурой. Важный вспомогательный критерий диагноза «ХМ» – наличие типичных приступов эпизодической М в начале заболевания (критерий В).
Диагностические критерии хронической мигрени [6]
А. ГБ (мигренеподобная и/или по типу ГБН) ≥15 дней в месяц ≥3 мес., отвечающая критериям В и С..
В. В анамнезе ≥5 приступов М без ауры (1.1 по критериям B–D) и/или М с аурой (1.2 по критериям B–С).
С. ≥8 дней в месяц в течение ≥ 3 мес. соответствует 1 или более из следующих критериев:
– М без ауры (1.1 по критериям C и D) (табл. 1, правый столбец);
– М с аурой (1.2 по критериям B и С) (табл. 1, левый столбец);
– по мнению пациента, имелся приступ М, прерванный или облегчаемый триптаном или препаратом эрготамина.
D. ГБ не соответствует в большей степени другому диагнозу из МКГБ-3 бета.
ХМ и лекарственный абузус. При бесконтрольном и частом применении анальгетиков, препаратов эрготамина и триптанов у пациентов с М возможно формирование лекарственно-индуцированной головной боли (ЛИГБ, или абузусная ГБ [4, 8, 9]). ЛИГБ характеризуется возникновением ГБ в течение 15 и более дней в месяц на протяжении более 3 мес. при избыточным применении любых средств для купирования ГБ и обычно облегчается после отмены «виновного» обезболивающего препарата. Наибольшее клиническое значение в России имеет «ГБ при избыточном применении анальгетиков или комбинированных анальгетиков» [4, 8].
Для диагностики ЛИГБ главным диагностическим параметром является «число дней в месяц с приемом обезболивающих» (≥15 дней в месяц для простых анальгетиков/ НПВС и ≥10 дней для триптанов, комбинированных анальгетиков, производных эрготамина и опиатов). Одним из характерных симптомов ЛИГБ является пробуждение пациента от ГБ в ночное время с потребностью принять очередную дозу анальгетика. При определении критериев ЛИГБ у пациента с ХМ следует установить двойной диагноз, например: «Хроническая М. Лекарственно-индуцированная ГБ, связанная с применением комбинированных анальгетиков и триптанов».
Возможная М. Приступ ГБ отвечает всем диагностическим критериям М без ауры или М с аурой (табл. 1), кроме одного. В подобной ситуации следует провести дополнительные обследования для исключения симптоматического характера М.
Эпизодические синдромы, которые могут сочетаться с мигренью (ранее – детские периодические синдромы, периодические синдромы детства). Раздел включает 3 группы синдромов: повторяющиеся желудочно-кишечные нарушения в виде синдрома циклических рвот и абдоминальной М; доброкачественное пароксизмальное головокружение; доброкачественный пароксизмальный тортиколлис.
Провоцирующие факторы
Приступ М может провоцироваться рядом эндогенных и экзогенных факторов, возможно сочетание нескольких триггеров [5, 10–13].
Факторы, провоцирующие приступ мигрени
• Диетические: голод, нерегулярность приема пищи, отложенный, пропущенный или недостаточный прием пищи, некоторые продукты (сыр, шоколад, орехи, копчености, куриная печень, авокадо, цитрусы, продукты, содержащие кофеин, или отказ от их регулярного приема, обезвоживание).
• Алкоголь (особенно красное вино).
• Гормональные: менструация, овуляция, заместительная гормональная терапия эстрогенами, комбинированные оральные контрацептивы.
• Психологические: стресс, тревога, депрессия, усталость, расслабление после стресса.
• Погодные изменения.
• Физическая нагрузка.
• Недостаток или избыток ночного сна.
• Другие: духота, запахи, зрительные стимулы (яркий или мерцающий свет), шум, пребывание на высоте, вестибулярные нагрузки, авиаперелеты с пересечением нескольких временных поясов, сексуальная активность.
Осложнения мигрени
Выделяют 4 осложнения М: мигренозный статус, персистирующая аура без инфаркта, мигренозный инфаркт, эпилептический припадок, вызванный мигренозной аурой [6]. В клинической практике перечисленные осложнения возникают относительно редко.
Диагностика
Диагностика М является исключительно клинической и основана на данных анамнеза, тщательном анализе характеристик ГБ и их соответствии диагностическим критериям МКГБ. Диагностическую ценность имеет дневник ГБ, который позволяет отличить приступ М от приступа ГБН и других ГБ; уточнить частоту М (ГБ ≤ 15 дней/мес. – эпизодическая М / эпизодические приступы М без ауры или М с аурой; ГБ ≥ 15 дней/мес. – хроническая М), а также выявить злоупотребление обезболивающими препаратами (лекарственный абузус) [14–17].
При расспросе пациентов с М следует обратить внимание на возможные коморбидные нарушения (КН), которые существенно нарушают качество жизни пациентов в межприступном периоде, способствуют хронизации М и требуют лечения. Наиболее частые КН: депрессия, тревожно-фобические расстройства (в т. ч. панические атаки), нарушение ночного сна, эпизодические ГБН, лекарственный абузус, другие болевые синдромы [18–20]. Выраженные психические нарушения и лекарственный абузус – показания для перенаправления пациента к цефалгологу (специалисту по диагностике и лечению ГБ).
Объективный осмотр. Как правило, в соматическом и неврологическом статусе не выявляется никаких органических изменений. При их обнаружении следует провести дополнительные обследования для исключения симптоматической природы ГБ.
Дополнительные исследования. У пациентов с М, как и при других первичных ГБ, большинство методов исследования (ЭЭГ, УЗДГ и ДС сосудов головы и шеи, рентгенография черепа, МРТ/КТ, исследование глазного дна) неинформативны; их проведение нецелесообразно, поскольку ни один из методов не выявляет специфических для М изменений. Лабораторные и инструментальные исследования должны проводиться только при подозрении на симптоматический характер ГБ в следующих случаях: нетипичная клиническая картина, изменения в неврологическом статусе или наличие «сигналов опасности» [21–23].
Перечень настораживающих симптомов («сигналов опасности») у пациентов с ГБ:
• ГБ, впервые возникшая после 50 лет, или ГБ, изменившая свое течение;
• «громоподобная ГБ» (ГБ, нарастающая до 10 баллов по ВАШ (визуальной аналоговой шкале боли) за 1–2 с);
• строго односторонняя ГБ;
• прогрессивно ухудшающаяся ГБ без ремиссий;
• внезапно возникшая, необычная для пациента ГБ;
• атипичная мигренозная аура (с необычными зрительными, сенсорными или двигательными нарушениями и/или продолжительностью >1 ч) ;
• изменения сознания (оглушенность, спутанность, амнезия) или психические нарушения (бред, галлюцинации и др.) ;
• очаговые неврологические знаки, симптомы системного заболевания (повышение температуры тела, кожная сыпь, ригидность мышц шеи, артралгии, миалгии);
• признаки внутричерепной гипертензии (усиление ГБ при кашле и физическом напряжении), утренние ГБ;
• отек диска зрительного нерва;
• ВИЧ-инфекция, онкологическое, эндокринное и другое системное заболевание или травма головы в анамнезе;
• дебют ГБ во время беременности или в послеродовом периоде;
• неэффективность адекватного лечения.
Диагностический алгоритм пациентов с жалобой на ГБ приведен на рисунке 1. В типичных случаях при соответствии клинической картины диагностическим критериям М и при отсутствии подозрений на симптоматический характер ГБ следует установить диагноз одной из форм М, при необходимости включить в диагноз актуальные коморбидные нарушения и сразу, без дополнительных обследований, назначить пациенту лечение.
Лечение
Лечение М в первую очередь направлено на облегчение течения заболевания (приступов ГБ и межприступного периода), улучшение качества жизни пациентов и предотвращение хронизации заболевания. Лечение М включает: 1) купирование болевого приступа; 2) профилактическую терапию; 3) обучение пациента (поведенческую терапию) [14].
Лечение пациентов с неосложненной М может осуществляться на этапе первичной помощи как неврологом, так и ВОП. Пациенты с тяжелым течением М, в т. ч. с ХМ, множественными коморбидными нарушениями, лекарственным абузусом оптимально должны наблюдаться в специализированных центрах ГБ [21].
Лечение приступа направлено на уменьшение интенсивности, длительности болевого эпизода и сопутствующих симптомов, а также на восстановление общего состояния пациента. Для купирования приступа М используются анальгетики и/или НПВС (предпочтительно некомбинированные), триптаны, реже эрготамин-содержащие препараты (табл. 2, 3) [24–31]. Лечение приступа следует начинать как можно раньше (в течение первых 30 мин приступа). У пациентов с непродолжительным анамнезом М и легкими приступами хороший эффект оказывают простые анальгетики (табл. 2).
Таблица 2. Анальгетики, обладающие доказанной эффективностью в купировании приступа мигрени
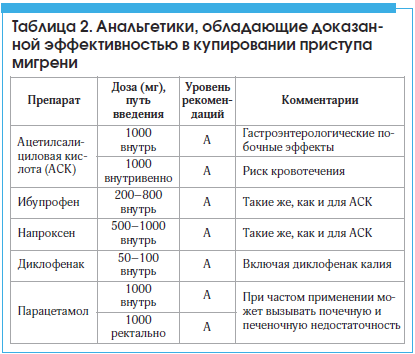
Допустимо использование монокомпонентных анальгетиков не более 14 дней в месяц, чтобы избежать развития абузусной ГБ. Из-за высокого риска ЛИГБ применение комбинированных анальгетиков, содержащих кофеин, кодеин и барбитураты, необходимо ограничивать (не более 9 дней в месяц), а у пациентов с частотой болевых эпизодов 5 и более в месяц прием препаратов данной группы не рекомендуется. В связи с риском агранулоцитоза не рекомендовано применение препаратов, содержащих метамизол натрия (анальгин).
У ряда пациентов может быть эффективен лорноксикам в дозе 8 мг в начале приступа М (включен в российский стандарт первичной медико-санитарной помощи при М) [32].
При выраженной тошноте и рвоте за 10–15 мин до приема анальгетиков целесообразно использование противорвотных средств: метоклопрамида и домперидона, которые уменьшают гастростаз и улучшают всасывание обезболивающих препаратов [33, 34].
Наибольшей эффективностью и высоким уровнем доказательности (А) обладают специфические препараты – агонисты серотониновых рецепторов типа 5HT1 триптаны (табл. 3), показанием к применению которых является купирование приступа М [24, 35–40]. Триптаны обладают преимуществом у пациентов с исходно тяжелыми приступами и выраженной дезадаптацией, а также при длительном анамнезе М, когда эффективность анальгетиков существенно снижается.
Таблица 3. Триптаны, зарегистрированные в РФ
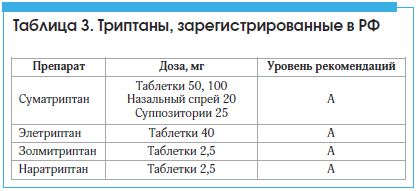
При М без ауры триптаны следует принимать в начале приступа (в первые 30 мин), при М с аурой – в конце фазы ауры / в самом начале фазы ГБ. При неэффективности одного триптана следует пробовать другие, однако для оценки эффективности каждого триптана препарат нужно использовать как минимум в течение 3-х приступов [23, 24, 27, 41]. При регулярном приеме одного или более триптанов ≥10 дней в месяц на протяжении ≥ 3 мес. высок риск развития абузусной (триптановой) ГБ.
Противопоказания для назначения триптанов связаны с их потенциальным констрикторным действием на артерии: ишемическая болезнь сердца (ИБС) (в т. ч. инфаркт миокарда и постинфарктный кардиосклероз), окклюзионные заболевания периферических сосудов, инсульт или транзиторная ишемическая атака в анамнезе.
Меньшей эффективностью и безопасностью обладают производные эрготамина (алкалоиды спорыньи), в т. ч. в виде комбинированных средств [41, 42].
Профилактическое лечение показано пациентам с частой эпизодической и хронической формами М. Превентивное лечение направлено на снижение частоты и тяжести приступов, преодоление злоупотребления лекарственными препаратами для купирования ГБ, лечение коморбидных нарушений и повышение качества жизни пациентов и рекомендуется в следующих случаях [7, 14, 34, 43–48]:
• ≥3 интенсивных приступов М в течение месяца и ≥8 дней в месяц с ГБ при адекватном купировании приступов М;
• тяжелые и пролонгированные ауры, даже при небольшой частоте приступов М;
• неэффективность или плохая переносимость препаратов для купирования приступов;
• хроническая М (число дней с ГБ >15 в месяц);
• выраженные коморбидные нарушения (депрессия, тревожные расстройства, лекарственный абузус и др.) [18, 49];
• подтипы М, представляющие риск в отношении повреждения мозга (инсульта): мигренозный инфаркт или мигренозный статус в анамнезе, М со стволовой аурой, гемиплегическая М;
• пациент сам предпочитает превентивную терапию для облегчения течения М и восстановления качества жизни.
Профилактическое лечение считается эффективным, если в течение 3 мес. терапии число дней с ГБ уменьшается на 50% и более от исходного уровня [49–54] (табл. 4).
Таблица 4. Лекарственные средства с доказанной эффективностью, рекомендуемые для профилактики мигрени
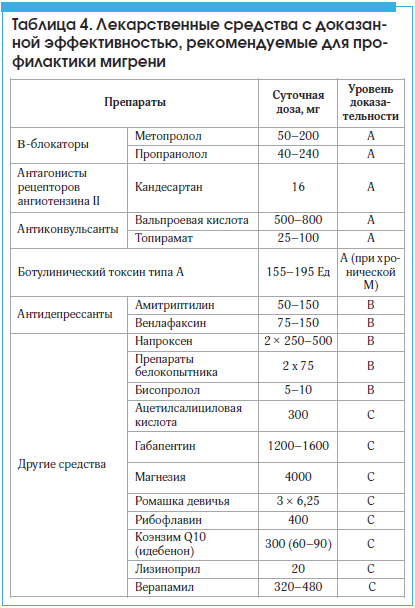
У пациентов с эпизодическими приступами М наибольшей эффективностью (уровень А) обладают бета-блокаторы (метопролол, пропранолол), кандесартан, антиконвульсанты (вальпроевая кислота, топирамат), а также антидепрессанты (амитриптилин и венлафаксин), обладающие наряду с антидепрессивным и антиноцицептивным действием (уровень В). В частности, венлафаксин блокирует обратный захват наиболее важных болевых нейротрансмиттеров серотонина и норадреналина, тем самым нарушая передачу болевых импульсов и повышая болевой порог. Клиническими преимуществами в отношении антидепрессивного и противоболевого эффектов обладает пролонгированная лекарственная форма венлафаксина с постоянным и равномерным в течение 24 ч высвобождением активного вещества (Ньювелонг® 75 и 150 мг), что повышает приверженность пациентов к лечению [55, 56].
К препаратам, обладающим уровнем убедительности рекомендаций С, относятся: ацетилсалициловая кислота, коэнзим Q10, рибофлавин, габапентин и некоторые другие средства (табл. 4). В частности, показано, что особая лекарственная форма коэнзима Q10, проникающая через гематоэнцефалический барьер, – идебенон (Нобен®), за счет восполнения кофермента Q10 оказывает положительный эффект на функцию митохондрий нервных клеток: восстанавливает синтез АТФ, увеличивает кровоснабжение и объем поступающего кислорода, в т. ч. в нейронах структур болевого матрикса. В клинических исследованиях длительная терапия идебеноном (в дозе 300 мг/сут на протяжении 4 мес. [57] и в дозе 90 мг/сут на протяжении 3 мес. [58]) приводила к достоверному уменьшению числа дней с головной болью в месяц, продолжительности приступов мигрени и интенсивности головной боли, а также потребности в приеме обезболивающих препаратов. Нобен® (в дозе 60–90 мг/сут на протяжении 3–4 мес.) может применяться как дополнительный компонент превентивной терапии М наряду с препаратами первого выбора (бета-блокаторы, антидепрессанты, антиконвульсанты), особенно у пациентов с сопутствующими легкими когнитивными нарушениями и снижением работоспособности.
Принципы профилактического лекарственного лечения М [5, 30]:
• Продолжительность курсового лечения – от 3 до 12 мес. (в среднем 4–6 мес. при М с эпизодическими приступами, 12 мес. – при ХМ), затем делают попытку постепенной отмены препарата(ов) или снижают их дозировку.
• Лечение начинают с монотерапии препаратом с доказанной эффективностью; при недостаточной эффективности монотерапии более действенным может быть сочетание 2-х или даже 3-х препаратов разных фармакологических групп также с доказанной эффективностью, начиная с минимальных рекомендованных доз.
• При выборе профилактического средства следует принимать во внимание сопутствующие/коморбидные заболевания. Предпочтителен выбор препарата, который также эффективен при лечении сопутствующей патологии (например, бета-блокатор у пациента с М и артериальной гипертензией, антидепрессант у пациента с М и коморбидной депрессией).
• Препарат необходимо принимать с минимальной дозы, наращивая ее до адекватной терапевтической дозы в течение достаточного для развития клинического эффекта времени (начальный эффект обычно достигается через 1 мес. лечения в адекватной дозе, максимальный – через 2–3 мес.) или до появления побочных эффектов.
• Для минимизации побочных эффектов целесообразно медленное увеличение дозы.
• Если лечебный эффект не получен в течение 2–3 мес. терапии, то препарат заменяют на другой или на комбинацию лекарственных средств.
• Необходимо избегать ситуаций, приводящих к избыточному применению обезболивающих препаратов: вследствие недостаточно эффективной профилактики (из-за неправильно подобранного препарата или его недостаточной дозы) и/или влияния терапии сопутствующего заболевания (например, прием НПВС в связи с сопутствующей болью в спине может увеличить лекарственный абузус и способствовать хронизации М).
• Для повышения эффективности лечения пациенты должны выполнять рекомендации по модификации образа жизни, в первую очередь исключить потенциальные триггеры приступов М и факторы хронизации заболевания (злоупотребление анальгетиками, стресс, избыточное употребление кофеина).
Немедикаментозные методы. Умеренной эффективностью (уровень доказательности В-С) обладают биологическая обратная связь (БОС) и когнитивно-поведенческая терапия (КПТ), направленные на преодоление стресса, коррекцию болевого поведения, обучение психологической и мышечной релаксации [6, 30, 59–63]. КПТ в первую очередь показана пациентам с эмоционально-личностными, соматоформными и сенесто-ипохондрическими расстройствами; в тяжелых случаях необходимы консультация и наблюдение психиатра.
Пациентам с М и выраженной дисфункцией перикраниальных мышц рекомендованы постизометрическая релаксация, массаж воротниковой зоны, мануальная терапия, лечебная гимнастика, иглорефлексотерапия (уровень С) [62]. Как дополнительный способ терапии в комбинации с другими методами лечения рекомендованы блокады большого затылочного нерва с использованием кортикостероидов и местных анестетиков (уровень В) [25, 39, 48, 49].
Нейромодуляция. В качестве дополнительных методов лечения, в т. ч. при формах, устойчивых ко всем видам лекарственной терапии (рефрактерная ХМ), возможны транскраниальная прямая электрическая стимуляция и транскраниальная магнитная стимуляция (ТМС) (уровень В); стимуляция затылочного, надглазничного, реже блуждающего нервов (уровень С) [14, 29, 50, 64, 65].
Поведенческая терапия является необходимым этапом эффективного ведения пациентов с М, должна проводиться во время беседы с пациентом и включать: разъяснение доброкачественной природы и механизмов М, разубеждение в наличии органической причины ГБ и нецелесообразности дополнительных исследований, обсуждение роли провокаторов приступов и необходимости их избегать, факторов риска хронизации М (лекарственного абузуса, стресса, психических и других коморбидных нарушений), а также краткое обоснование выбора тактики лечения (механизмов действия назначенных профилактических средств).
Лечение ХМ. В связи с тяжелым течением заболевания и множественными коморбидными нарушениями оптимальное ведение пациентов с ХМ должно осуществляться в условиях специализированных центров ГБ; длительность лечения должна составлять не менее 1 года.
Доказанной эффективностью при ХМ, в т. ч. у пациентов с лекарственным абузусом (уровень А), обладают топирамат и препарат ботулинического токсина типа А (БТА) [52, 66–69]. Топирамат назначается длительным курсом (12 мес.) с титрованием дозы по 25 мг в неделю, начиная с 25 мг, до 100 мг/сут.
БТА связывают с прерыванием нейрогенного воспаления, которое приводит к сенситизации периферических ноцицепторов и, впоследствии, к центральной сенситизации. Препарат вводят внутримышечно в соответствии со специальным протоколом PREEMPT в 7 групп мышц головы и шеи (mm. frontalis, mm. corrugator supercilii, m. procerus, mm. temporalis, mm. occipitalis, mm. trapezius и mm. paraspinalis cervicis); суммарная доза на 1 процедуру составляет 155–195 ЕД [67, 70]. Обезболивающее действие развивается постепенно в течение 1-го мес. после инъекций и сохраняется в течение не менее 3 мес.; для достижения стабильного улучшения рекомендуется не менее 3-х повторных инъекций 1 раз в 3 мес. [68, 71].
Прогноз
Пациенты с М и другими первичными ГБ после назначения лечения должны находиться под наблюдением врача на протяжении 4–12 мес. (в зависимости от тяжести течения ГБ). Повторные визиты для оценки эффективности терапии должны проводиться 1 раз в 2–3 мес. У большинства пациентов своевременная и правильная поведенческая терапия, эффективное купирование приступов М и адекватное профилактическое лечение уже через 2–3 мес. позволяют существенно уменьшить число дней с ГБ, употребление обезболивающих препаратов, выраженность коморбидных нарушений и улучшить качество жизни [20, 72].
Авторы: Осипова В.В. (НИО неврологии НИЦ ФГАОУ ВО «Первый МГМУ им. И. М. Сеченова» МЗ РФ; ГБУЗ «НПЦ им. З.П. Соловьева» ДЗМ), Филатова Е.Г. (ФГАОУ ВО «Первый МГМУ им. И. М. Сеченова» МЗ РФ; Клиника головной боли и вегетативных расстройств акад. Александра Вейна, Москва), Артеменко А.Р. ( 1 НИО неврологии НИЦ ФГАОУ ВО «Первый МГМУ им. И. М. Сеченова» МЗ РФ), Лебедева Е.Р. ( ФГБОУ ВО «Уральский ГМУ» МЗ РФ, Екатеринбург; Центр лечения головной боли «Европа – Азия», Екатеринбург), Азимова Ю.Э. (Университетская клиника головной боли, Москва), Латышева Н.В. (ФГАОУ ВО «Первый МГМУ им. И. М. Сеченова» МЗ РФ; Клиника головной боли и вегетативных расстройств акад. Александра Вейна, Москва), Сергеев А.В. (Институт мозга человека им. Н.П. Бехтеревой РАН, Санкт-Петербург), Амелин А.В. (ФГБОУ ВО «Первый Санкт-Петербургский медицинский университет им. акад. И.П. Павлова» МЗ РФ), Корешкина М.И. (Центр лечения головной боли, клиника «Скандинавия» ООО «АВА-ПЕТЕР», Санкт-Петербург), Скоробогатых К.В. (Университетская клиника головной боли, Москва), Екушева Е.В. (Научно-клинический центр ФГАОУ ВО «Первый МГМУ им. И.М. Сеченова» МЗ РФ), Наприенко М.В. (ГБОУ ВПО «Первый МГМУ им. И.М. Сеченова» МЗ РФ; Клиника головной боли и вегетативных расстройств акад. Александра Вейна, Москва), Исагулян Э.Д. (Национальный научно-практический центр нейрохирургии им. академика Н.Н. Бурденко МЗ РФ, Москва), Рачин А.П. (ФГБУ «Российский научный центр медицинской реабилитации и курортологии», Москва), Данилов Ал.Б. (ФГАОУ ВО «Первый МГМУ им. И. М. Сеченова» МЗ РФ; Клиника головной боли и вегетативных расстройств акад. Александра Вейна, Москва), Курушина О.В. ( ГБОУ ВПО «Волгоградский ГМУ» МЗ РФ), Парфенов В.А. (ФГАОУ ВО «Первый МГМУ им. И. М. Сеченова» МЗ РФ; Клиника головной боли и вегетативных расстройств акад. Александра Вейна, Москва), Табеева Г.Р. ( ФГАОУ ВО «Первый МГМУ им. И. М. Сеченова» МЗ РФ), Гехт А.Б. (ГБУЗ «НПЦ им. З.П. Соловьева» ДЗМ; ФГБОУ ВО «РНИМУ им. Н.И. Пирогова» МЗ РФ, Москва), Яхно Н.Н. (НИО неврологии НИЦ ФГАОУ ВО «Первый МГМУ им. И. М. Сеченова» МЗ РФ)
Для цитирования: Осипова В.В., Филатова Е.Г., Артеменко А.Р., Лебедева Е.Р., Азимова Ю.Э., Латышева Н.В., Сергеев А.В., Амелин А.В., Корешкина М.И., Скоробогатых К.В., Екушева Е.В., Наприенко М.В., Исагулян Э.Д., Рачин А.П., Данилов Ал.Б., Курушина О.В., Парфенов В.А., Табеева Г.Р., Гехт А.Б., Яхно Н.Н. Краткие рекомендации российских экспертов по диагностике и лечению мигрени // РМЖ. 2017. №9. С. 556-562
Другие статьи по теме:



