 08.06.2023
08.06.2023
Ложные суставы шейки бедренной кости: применение новой классификации при эндопротезировании у пациентов пожилого возраста
. Риск формирования ложного сустава шейки бедра после перелома достигает 48 %
Введение.
Риск формирования ложного сустава шейки бедра после перелома достигает 48 %, а аваскулярного некроза головки бедра - 42 %. На сегодняшний день существует множество классификаций «свежих» внутрисуставных переломов проксимального отдела. Однако совершенно отсутствуют классификации ложных суставов шейки бедра, которые позволяли бы прогнозировать исходы эндопротезирования. Цель. Оценка среднесрочных результатов эндопротезирования тазобедренного сустава с ложными суставами шейки бедренной кости и разработка новой классификации псевдоартрозов.
Материалы и методы. Проведено проспективное когортное одноцентровое сравнительное исследование 78 пациентов пожилого возраста с атрофическими ложными суставами шейки бедренной кости, которым выполнено первичное эндопротезирование тазобедренного сустава.
Средние сроки наблюдения - 24,2 месяца. Выделены 3 проспективные группы. Критерии разделения: величина укорочения нижней конечности и бедренного офсета, степень изменения индекса Барнетт-Нордин, индекс плотности костной ткани по Хаунсфилду, наличие металлоконструкций и костных дефектов. В группах А и В выделено по 2 подгруппы в зависимости от наличия или отсутствия установленных ранее металлоконструкций по поводу перелома шейки бедренной кости. В группе С было выделено 2 подгруппы: тип Ct -дефекты вертлужной впадины и тип С2 - дефекты проксимального отдела бедра.
Результаты. Длительность операции в группе А - 81,1 мин., в группе В - 102,9 мин., С - 145,2 мин. Наименьшая кровопотеря отмечена в группе А, в обеих подгруппах - в среднем 429,25 мл. Наибольшая - среди пациентов групп В и С: 606,62 мл и 631,5 мл.
Суммарная частота ревизионных вмешательств составила 7,7 %. Хорошие и удовлетворительные результаты получены в 90,2 % случаев.
Заключение. Разработана классификация ложных суставов шейки бедренной кости, которая предполагает разделение больных с данной патологией на 3 типа: тип А, тип В и тип С, которые дополнительно детализированы на 2 подтипа.
Разделение на данные типы основано на величине укорочения нижней конечности и бедренного офсета, степени выраженности остеопороза, наличия установленных ранее металлоконструкций и костного дефекта вертлужной впадины или проксимального отдела бедра, что прогностически влияет на результаты эндопротезирования тазобедренного сустава.
Аваскулярный некроз головки бедренной кости и атрофический ложный сустав шейки бедра являются основными и наиболее тяжелыми ортопедическими осложнениями после внутрисуставных переломов проксимального отдела бедренной кости. В группе риска находятся пациенты пожилого и старческого возраста [1, 2, 3]. Частота переломов шейки бедра неуклонно возрастает с каждым годом, что приводит к закономерному увеличению необходимости оперативного лечения переломов данной локализации и частоты осложнений [4]. По данным Шведского регистра переломов (Swedish Fracture Register - SFR), ежегодно регистрируется около 400 тыс. переломов проксимального отдела бедра [5]. Наиболее угрожающими являются показатели летальности после переломов шейки бедра - до 80 % в течение первого года после травмы, особенно при консервативном лечении [6, 7]. При этом, если пациент «пережил» первый год после внутрисуставного перелома проксимального отдела бедра, риск формирования ложного сустава данной локализации достигает 48 %, а аваскулярного некроза головки бедра - 42 % [8].
Основными проблемами хирургического лечения ложных суставов шейки бедра являются резкое снижение качества костной ткани в результате прогрессирования не только системного, но и локального остеопороза в связи с отсутствием полноценной осевой нагрузки, а также укорочение нижней конечности с формированием массивных рубцовых процессов в области проксимального отдела бедра и функциональной недостаточности ягодичных мышц [9, 10]. Данные локальные изменения анатомии области тазобедренного сустава приводят к таким осложнениям как интраоперационные кровотечения (до 8,6 %), периимплантные переломы (до 3,5 %), инфекции (6,4 %) [3].
Тотальное эндопротезирование тазобедренного сустава при ложных суставах шейки бедра у пациентов пожилого и старческого возраста является единственным эффективным хирургическим вмешательством, позволяющим в короткие сроки восстановить уровень физической активности, имевшийся до перелома. Однако огромное количество как ортопедических, так и общесоматических периоперационных осложнений, а также уровень послеоперационной летальности, свидетельствуют о необходимости тщательной предоперационной подготовки, планирования, выбора типа и варианта фиксации импланта, пары трения, а также послеоперационной программы реабилитации.

* - Ме - медиана.
В связи с вышеуказанными проблемами существует необходимость классификации ложных суставов шейки бедренной кости для проведения объективной алгоритмизации эндопротезирования тазобедренного сустава, а также оценки результатов оперативного лечения. На сегодняшний день существует множество классификаций «свежих» внутрисуставных переломов проксимального отдела бедренной кости, учитывающих, в том числе, прогнозы лечения. Однако совершенно отсутствуют классификации ложных суставов шейки бедра, которые позволяли бы прогнозировать исходы эндопротезирования среди пациентов пожилого возраста.
Таким образом, целью исследования являлась оценка результатов эндопротезирования тазобедренного сустава у пациентов пожилого возраста с ложными суставами шейки бедренной кости и разработка новой классификации псевдоартрозов данной локализации.
МАТЕРИАЛЫ И МЕТОДЫ
Проведено проспективное когортное одноцентровое сравнительное исследование 78 пациентов пожилого возраста с атрофическими ложными суставами шейки бедренной кости, которым в период 2015-2020 годы было выполнено первичное эндопротезирование тазобедренного сустава. Средние сроки наблюдения пациентов составили 24,2 ± 2,9 месяца.
Общие характеристики исследованных пациентов представлены в таблице 1. Средний возраст больных составил 74,05 ± 7,09 года, средние показатели давности перелома шейки бедра 9,21 ± 2,14 мес. Соотношение мужчин и женщин составило 1:1,7. Статистической достоверности в частоте повреждений правой и левой нижней конечности не получено.
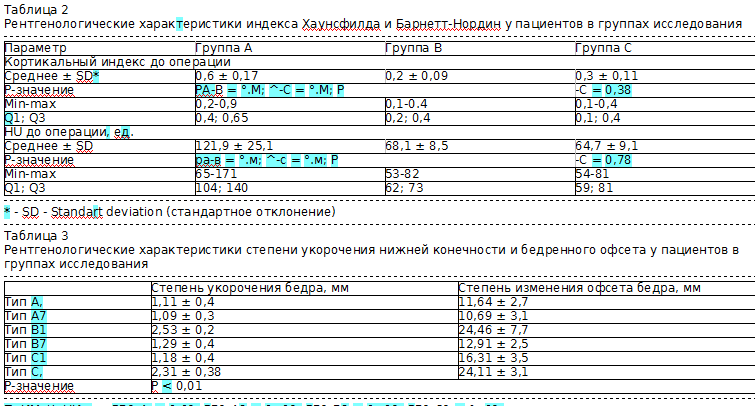
Для формирования исследовательских групп изначально учитывались следующие параметры: минеральная плотность губчатой костной ткани (индекс Хаунсфилда - HU, по данным мультисприральной компьютерной томографии тазобедренных суставов), кортикальный индекс Barnett-Nordin (по стандартным рентгенограммам), наличие или отсутствие ранее установленных металлических фиксаторов, величина укорочения нижней конечности и офсета бедра, наличие или отсутствие костных дефектов вертлужной впадины (ВВ) или проксимального отдела бедра (ПОБ).
Критерий включения в исследование:
- атрофический ложный сустав шейки бедренной кости, сроки с момента перелома шейки бедра не менее 8 месяцев.
К критериям исключения относились:
- величина костного дефекта 2С и выше по классификации Paprovsky;
- наличие инфекционного процесса в области тазобедренного сустава;
- сопутствующие заболевания в стадии декомпенсации в предоперационном периоде.
В результате глубокого анализа современной отечественной и зарубежной литературы, а также результатов проведенных ранее собственных исследований относительно особенностей эндопротезирования тазобедренного сустава у пациентов пожилого возраста с атрофическими ложными суставами шейки бедра, авторами были выделены 3 проспективные группы больных. Критериями разделения на группы послужили основные параметры, которые влияют на результаты хирургического лечения, согласно литературным данным: величина укорочения нижней конечности и бедренного офсета, степень изменения индекса Барнетт-Нордин, индекс плотности костной ткани по Хаунсфилду (HU), наличие металлоконструкций и костных дефектов ПОБ и ВВ. Таким образом, в группу А вошли 27 (37,5 %) пациентов, в группу B - 24 (33,4 %) пациента, в группу С - 21 (29,1 %) больной.
Рентгенологические характеристики пациентов трех групп проиллюстрированы в таблицах 2 и 3. Разделение больных на группы производилось в соответствии с увеличением тяжести остеопороза, а также выраженности костных дефектов. Так в группу А вошли пациенты с укорочением нижней конечности и бедренного офсета до 2 см, без признаков локального и системного остеопороза (индекс Барнет-Нордин более 0,4 единиц, HU - более 120 единиц), а также без костных дефектов. Оценка степени укорочения конечности и офсета проводилась по цифровым обзорным рентгенограммам таза и телеснимкам с нагрузкой на здоровую конечность с использованием программного обеспечения TraumaCad (ver. 2.5). Соответственно группы В и С составили пациенты с более значимым укорочением нижней конечности и офсета бедра, а также костными дефектами. Также до хирургического вмешательства выполнялся «тест поршня», согласно методике Ефимова Д.Н., 2012 год [4]. Ни в одном случае не потребовалась предварительная установка аппарата Илизарова для низведения бедра. Кроме того, для более объективной оценки результатов эндопротезирования ТБС пациенты в группах были разделены на подгруппы.
В группах А и В было выделено по 2 подгруппы, в зависимости от наличия или отсутствия установленных ранее металлоконструкций в области ПОБ по поводу перелома шейки бедренной кости. В группе С было выделено 2 подгруппы: тип С1 - 10 пациентов с дефектами вертлужной впадины и тип С2 - 11 пациентов с дефектами проксимального отдела бедра.
Все больные оперировались одной опытной хирургической бригадой посредством доступа Хардинга в положении на боку с применением комбинированной спинально-эпидуральной анестезии. В послеоперационном периоде проводилась стандартная реабилитация с дозированной нагрузкой на оперированную нижнюю конечность в течение 6 недель, а также медикаментозная профилактика тромбоэмболических осложнений пероральными антикоагулянтами. В качестве антибактериальной профилактики применялись цефало-спорины 2-го поколения. Пациентам группы А имплантировались стандартные эндопротезы цементной и бесцементной фиксации в зависимости от результатов предоперационного планирования. Пациентам группы В устанавливались цементные ацетабулярные компоненты двойной мобильности и стандартные бедренные компоненты цементной фиксации в связи с выраженностью локального остеопороза. Пациентам подгруппы С1 имплантировались ацетабулярные компоненты, предназначенные, как правило, для ревизионного эндопротезирования (чашки MultiHoled, в некоторых случаях - металлические аугменты), после восполнения костного дефекта вертлужной впадины при помощи ауто- или аллопластики. В подгруппе С2 применялись бедренные компоненты преимущественно метафизарной или диафизарной фиксации (конические или ревизионные ножки Wagner, стандартные или ревизионные ножки Alloclassic) либо полированные ножки с импакционной костной пластикой.
В процессе исследования оценивались показатели объема интраоперационной кровопотери, времени операции, степень выраженности боли по 10-балльной шкале ВАШ, функциональные показатели по 48-балльной шкале Oxford Hip Score (OHS), а также количество и характер ортопедических осложнений.
Статистическая обработка полученных данных Нормальность распределения количественных показателей проводилась на основании критерия Шапиро-Уилка (в модификации J.P. Royston). Для оценки ненормально распределенных выборок использовался критерий Краскела-Уоллиса с учетом поправки Бон-феррони, с апостериорным попарным сравнением с помощью критерия Манна-Уитни, критический уровень значимости принимали равным 0,017. При ненормальном распределении указывалась медиана, 25-й и 75-й процентили. Значимость различий количественных показателей длительности оперативного вмешательства, кортикального индекса Барнетт-Нордина, HU и величины кровопотери оценивалась при помощи однофакторного дисперсионного анализа с использованием модуля ANOVA, в результате которого вычислялось значение критерия Фишера. При его значении менее критического делался вывод об отсутствии статической разницы между средними величинами. При выявлении статистической разницы дополнительно проводился анализ путем попарного сравнения совокупностей с помощью апостериорного критерия Тьюки. Проверка гипотез для связанных выборок проводилась с помощью парного критерия Стьюдента для нормальных выборок и Вилкоксона для остальных. При проведении статистического анализа качественных параметров в структуре осложнений и частоты ревизионных вмешательств использовался точный критерий Фишера для малых выборок. Статистическая обработка полученных данных выполнялась при помощи программы IBM SPSS ver.20.
РЕЗУЛЬТАТЫ
При оценке результатов эндопротезирования ТБС пациентов пожилого возраста с атрофическими ложными суставами шейки бедра средняя длительность операции среди 27 больных группы А составила 81,1 ± 14,2 мин., 24 больных группы В - 102,9 ± 16,5 мин., и 21 пациента группы С - 145,2 ± 19,4 мин. (рис. 1).
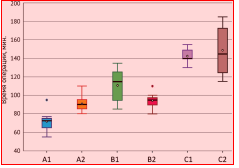
Рис. 1. Результаты длительности операций среди пациентов исследовательских групп
Такие показатели обусловлены необходимостью одномоментного удаления ранее установленных металлических конструкций в области ПОБ в группах В и С, выполнения дополнительных мягкотканных релизов при выраженном укорочении нижней конечности и бедренного офсета в подгруппе В1 и применения костной пластики для возмещения дефектов вертлужной впадины и проксимального отдела бедра в группе С. При этом при детализации результатов в подгруппах отмечена статистически достоверная разница во времени операции между пациентами подгрупп В1, С1 и С2 (P = 0,00003). Таким образом, на длительность операции влияли такие параметры как наличие металлоконструкции, степень выраженности укорочения нижней конечности и офсета бедренной кости.
Средние показатели интраоперационной кровопотери среди пациентов всех 6 подгрупп представлены на рисунке 2. Наименьшая кровопотеря отмечена среди больных группы А, обеих подгрупп - в среднем 429,25 ± 23,9 мл.
Наибольшая - среди пациентов групп В и С: 606,62 ± 55,4 мл и 631,5 ± 59,5 мл соответственно. Получена статистически достоверная разница между объемом кровопотери у пациентов группы А и групп В и С.
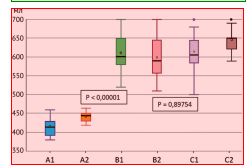
Рис. 2. Показатели интраоперационной кровопотери среди пациентов исследуемых групп
Оценивая среднесрочные результаты тотального эндопротезирования необходимо отметить, что при указанном распределении больных на группы и подгруппы удалось добиться в 90,2 % случаев хороших и удовлетворительных результатов. Степень выраженности боли по шкале ВАШ среди пациентов всех групп эффективно снижалась в среднем на 89,5 %, а функциональные показатели по шкале OHS достигали средних значений в 36,05 баллов к первому году после эндопротезирования (рис. 3).
Суммарная частота ревизионных вмешательств составила 7,7 % (6 пациентов), а общая частота осложнений во всех группах - 8,9 %, что является сопоставимым результатом тотального эндопротезирования среди пациентов данного профиля, согласно литературным данным. Наибольшее количество осложнений отмечено у больных группы С (14,2 %), при этом в данной группе отмечено 2 инфекционных осложнения, потребовавших выполнения двухэтапного ревизионного эндопротезирования. Необходимо отметить, что инфекционные осложнения встречались только у пациентов с установленными ранее металлоконструкциями. Среди пациентов группы А, которым применялись стандартные имплантаты для первичного эндопротезирования, отмечено наибольшее количество вывихов эндопротеза - 2 (3,7 %), таблица 4.
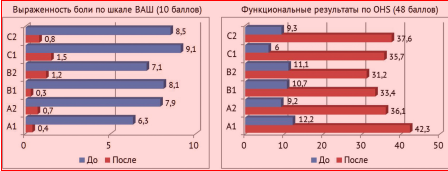
Рис 3. Графическое изображение результатов эндопротезирования тазобедренного сустава у пациентов с атрофическими ложными суставами шейки бедра в исследуемых группах

Таким образом, по результатам исследования авторами была разработана классификация ложных суставов шейки бедренной кости для пациентов пожилого возраста, которая предполагает разделение больных с данной патологией на 3 типа: тип А, тип В и тип С (рис. 4). У пациентов типа А отсутствует клинически значимое укорочение нижней конечности (не более 2 см), а также бедренного офсета (от 1,5 до 2 см), нет локального остеопороза (по данным рентгенографии -индекс Барнетт-Нордин более 0,4 единицы; по данным МСКТ - HU (индекс Хаунсфилда) более 120 единиц в области вертлужной впадины). Однако дополнительно выделен тип А2 - это пациенты, у которых ранее был установлен металлический фиксатор в зоне перелома шейки бедра. У пациентов типа В, согласно разработанной классификации, отмечается значительное укорочение нижней конечности и бедренного офсета, в связи с чем авторы предлагают имплантацию цементных ацетабулярных компонентов двойной мобильности для снижения частоты вывихов эндопротеза в послеоперационном периоде. Также дополнительно выделен тип В2, при котором у больных имеется установленный ранее металлический фиксатор зоне перелома ПОБ. При данных подтипах (А2, В2) потенциально увеличивается время операции, интраоперационная кровопотеря, а также имеется необходимость антибиотикопрофилактики до 5 дней. Всем пациентам с типом В авторы рекомендуют имплантировать бедренные компоненты цементной фиксации в связи с выраженным локальным остеопорозом. При ложном суставе типа С по предложенной классификации у всех больных отмечаются помимо наличия металлоконструкций костные дефекты. При подтипе С1 - дефект вертлужной впадины, при подтипе С2 - костный дефект проксимального отдела бедра. При этом костные дефекты и ВВ, и ПОБ - не более дефекта типа 2В по классификации W. Paprosky. Критериями прогноза результатов эндопротезирования при ложных суставах шейки бедра у пациентов пожилого возраста являются наличие или отсутствие металлоконструкции области ПОБ и костных дефектов вертлужной впадины или проксимального отдела бедренной кости, величина укорочения нижней конечности и бедренного офсета, а также степень выраженности локального остеопороза.
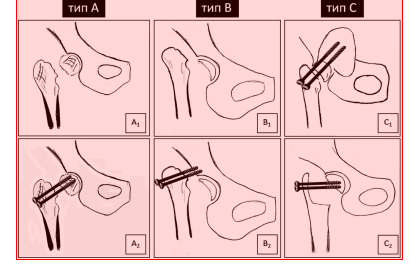
Рис. 4. Классификация ложных суставов шейки бедра (описание в тексте)
ОБСУЖДЕНИЕ
Лечение ложных суставов шейки бедренной кости является крайне сложной и социально-значимой проблемой, в особенности среди пациентов пожилого и старческого возраста. По литературным данным, сроки от момента первичной фиксации внутрисуставного перелома проксимального отдела бедра до миграции металлоконструкции составляют от 5,5 до 31,2 месяца, а между внутренней фиксацией и эндопротезированием -до 37 месяцев [11].
Если не брать в расчет неправильно выбранную тактику, причины, по которым происходит формирование ложного сустава шейки бедра, можно разделить на 2 категории: тип перелома и фактор пациента. В тех случаях, когда производится попытка лечить консервативно или хирургическим способом заведомо неблагоприятный в прогностическом плане перелом (тип В2 по классификации AO, тип III—IV по классификации Garden, тип III по классификации Pauwels), результат, как правило, неудовлетворительный. В исследовании S.E. Asnis с соавт. приводятся данные образования ложных суставов с частотой 20 % после переломов шейки бедра типа II и III по классификации Garden и более 30 % при переломах типа IV [11]. К факторам пациента относится, в первую очередь, качество костной ткани, физическая активность, наличие коморбидности. В мета-анализе D.F. Xu с соавт. приводятся данные относительно развития ложных суставов с частотой до 7,4 % у пациентов с остеопоротическими переломами шейки бедренной кости, причем эти показатели увеличиваются до 30 % при консервативном лечении [12]. К наиболее неблагоприятным коморбидным факторам риска развития ложного сустава шейки бедра относится дисциркуляторная энцефалопатия и сенильная деменция. B.J. Park с соавт. сообщают о 10,5 % развития псевдоартрозов шейки бедра у пациентов с сенильной деменцией, которым выполняли один из наиболее стабильных видов остеосинтеза при данных переломах -PFN-A (proximal femoral nail antirotation) [13].
Тотальное эндопротезирование ТБС при ложных суставах шейки бедренной кости является наиболее эффективным и практически безальтернативным способом хирургического лечения пациентов пожилого возраста [12, 14]. В то же время нельзя не отметить и более высокую частоту осложнений после эндопротезирования ТБС по поводу псевдоартроза шейки бедра. Среди наиболее тяжелых ортопедических осложнений, как говорилось ранее, особенно выделяют кровотечения, перипротезные переломы, вывихи и инфекции [15].
Необходимо также помнить и об асептическом расшатывании компонентов эндопротеза после первичной артропластики по поводу псевдоартроза шейки бедра. Так, T.M. Mabry с соавт. приводят данные относительно 93 % выживаемости тотальных цементных эндопротезов в сроки до 10 лет и только 76 % выживаемости в сроки до 12 лет [16].
Еще одной серьезной проблемой выполнения эндопротезирования ТБС у больных, ранее перенесших остеосинтез по поводу перелома шейки бедра, является миграция компонентов металлоконструкции, а также костные дефекты вертлужной впадины или проксимального отдела бедра. В популяционном исследовании D.J. Stockton с соавт. были изучены результаты хирургического лечения 796 пациентов с переломами шейки бедра в фокусе конверсионного эндопротезирования [17]. Авторы сообщают о выполнении тотального эндопротезирования в 29 % случаев, однополюсного в 3 % случаев, реостеосинтеза в 10 % случаев; кроме того, в 3 % случаев эндопротезирования потребовалась костная пластика и еще в 1 % - выполнение корригирующей остеотомии бедренной кости. Все это свидетельствует о сложности выбора не только метода хирургического вмешательства при псевдоартрозе шейки бедра, но и имплантируемой металлоконструкции.
Учитывая описанные выше риски выполнения первичной артропластики ТБС у пациентов пожилого возраста с ложными суставами шейки бедра, а также потенциальные осложнения, целесообразно применять ревизионные импланты, а также более связанные эндопротезы - констрайнед-системы и системы с двойной мобильностью. При использовании двойной мобильности, по данным S. Tarasevicius с соавт., вообще отсутствовали вывихи эндопротеза у 105 пациентов в течение первого года после эндопротезирования, относительно показателей в 10,4 % вывихов при применении стандартных вертлужных компонентов [18].
С другой стороны, использование систем двойной мобильности в группе А является эффективным, но не оправдано, поскольку количество вывихов статистически не значимо. В последних сравнительных работах стандартных компонентов и с двойной мобильностью указывается на отсутствие преимуществ в течение ближайших 3-х месяцев после операции [19]. В группе B мы не использовали стандартные компоненты, поскольку в литературе имеются многочисленные исследования о большом количестве вывихов именно в случаях наличия ложных суставов с выраженным остеопорозом [20]. Даже в сравнении с использованием биполярных чашек, двойная мобильность демонстрирует статистически значимые отличия в частоте вывихов головки эндопротеза. В исследовании A.S. Bensen с со-авт. приводятся данные о частоте вывихов биполярных чашек до 14,6 % у пациентов с псевдоартрозами шейки бедра, по сравнению с 4,6 % при применении систем двойной мобильности [21].
Заключение
Авторами была разработана оригинальная классификация ложных суставов шейки бедренной кости для пациентов пожилого возраста. Прогностически наличие металлоконструкции, костного дефекта и выраженного укорочения увеличивает время операции, интраоперационную кровопотерю, а также риск развития инфекционных осложнений и вывихов. С учетом потенциального увеличения частоты вывихов эндопротеза в послеоперационном периоде, а также степени выраженности локального остеопороза, особенно у пациентов классификационного типа В и С, необходимо устанавливать ацетабулярные компоненты цементной фиксации двойной мобильности.
Согласно предложенной классификации авторам удалось получить хорошие и удовлетворительные результаты эндопротезирования ТБС у пациентов пожилого возраста с одной из самых сложных ортопедических патологий -ложные суставы шейки бедра - в 90,2 % случаев.
СПИСОК ИСТОЧНИКОВ
1. Clinical outcome after undisplaced femoral neck fractures / J.E. Gjertsen, J.M. Fevang, K. Matre, T. Vinje, L.B. Enges^ter // Acta Orthop. 2011. Vol. 82, No 3. P. 268-274. DOI: 10.3109/17453674.2011.588857.
2. Surgical management of hip fractures: an evidence-based review of the literature. I: femoral neck fractures / R.G. Miyamoto, K.M. Kaplan, B.R. Levine, K.A. Egol, J.D. Zuckerman // J. Am. Acad. Orthop. Surg. 2008. Vol. 16, No 10. P. 596-607.
5. Recent hip fracture trends in Sweden and Denmark with age-period-cohort effects / B.E. Rosengren, J. Bjork, C. Cooper, B. Abrahamsen // Osteoporos. Int. 2017. Vol. 28, No 1. P. 139-149. DOI: 10.1007/s00198-016-3768-3.
6. Псевдоартроз шейки бедра: особенности возникновения и тактики лечения / К.А. Егиазарян, И.В. Сиротин, А.Б. Бут-Гусаим, М.А. Горбачев // Российский медицинский журнал. 2018. Т. 24, № 4. С. 195-198.
7. Патологические повреждения костей и суставов у больных на программном гемодиализе в Санкт-Петербурге / А.Н. Цед, А.В. Смирнов, А.К. Дулаев, А.Ш. Румянцев, А.Н. Ананьев // Нефрология. 2019. Т. 23, №. 6. С. 73-82.
9. Эндопротезирование тазобедренного сустава у пациентов с ложными суставами шейки бедренной кости / Г.М. Кавалерский, В.Ю. Мурылев, Г.Г. Рубин, Я.А. Рукин, П.М. Елизаров, А.В. Музыченков // Вестник травматологии и ортопедии им. Н.Н. Приорова. 2016. № 1. С. 21-25.
10. Среднесрочные результаты тотального эндопротезирования у пациентов с псевдоартрозом шейки бедренной кости, находящихся на хроническом гемодиализе / А.Н. Цед, Н.Е. Муштин, А.К. Дулаев, А.В. Шмелев // Травматология и ортопедия России. 2021. Т. 27, № 4. С. 21-30.
11. Asnis S.E., Wanek-Sgaglione L. Intracapsular fractures of the femoral neck. Results of cannulated screw fixation // J. Bone Joint Surg. Am. 1994. Vol. 76, No 12. P. 1793-1803. DOI: 10.2106/00004623-199412000-00005.
12. A systematic review of undisplaced femoral neck fracture treatments for patients over 65 years of age, with a focus on union rates and avascular necrosis / D.F. Xu, F.G. Bi, C.Y. Ma, Z.F. Wen, X.Z. Cai // J. Orthop. Surg. Res. 2017. Vol. 12, No 1. P. 28. DOI: 10.1186/s13018-017-0528-9.
13. Park B.J., Cho H.M., Min W.B. Surgical Treatment of Undisplaced Femur Neck Fractures in Dementia Patients Using Proximal Femoral Nail Antirotation // Hip Pelvis. 2015. Vol. 27, No 3. P. 164-172. DOI: 10.5371/hp.2015.27.3.164.
14. Su E.P., Su S.L. Femoral neck fractures: a changing paradigm // Bone Joint J. 2014. Vol. 96-B, No 11 Suppl. A. P. 43-47. DOI: 10.1302/0301-620X.96B11.34334.
15. Mathews V., Cabanela M.E. Femoral neck nonunion treatment // Clin. Orthop. Relat. Res. 2004. No 419. P. 57-64. DOI: 10.1097/00003086-200402000-00010.
16. Long-term results of total hip arthroplasty for femoral neck fracture nonunion / T.M. Mabry, B. Prpa, G.J. Haidukewych, W.S. Harmsen, D.J. Berry // J. Bone Joint Surg. Am. 2004. Vol. 86, No 10. P. 2263-2267. DOI: 10.2106/00004623-200410000-00019.
17. High rate of reoperation and conversion to total hip arthroplasty after internal fixation of young femoral neck fractures: a population-based study of 796 patients / D.J. Stockton, L.M. O'Hara, N.N. O'Hara, K.A. Lefaivre, P.J. O'Brien, G.P. Slobogean // Acta Orthop. 2019. Vol. 90, No 1. P. 21-25. DOI:10.1080/17453674.2018.1558380.
18. A comparison of outcomes and dislocation rates using dual articulation cups and THA for intracapsular femoral neck fractures / S. Tarasevicius, O. Robertsson, P. Dobozinskas, H. Wingstrand // Hip Int. 2013. Vol. 23, No 1. P. 22-26. DOI: 10.5301/HIP.2013.10632.
19. THA for a Fractured Femoral Neck: Comparing the Revision and Dislocation Rates of Standard-head, Large-head, Dual-mobility, and Constrained Liners / W. Hoskins, X. Griffin, A. Hatton, R.N. de Steiger, R. Bingham // Clin. Orthop. Relat. Res. 2021. Vol. 479, No 1. P. 72-81. DOI: 10.1097/ CORR.0000000000001447.
20. Dual mobility total hip arthroplasty for salvaging failed internal fixation for neck of femur fractures / J.S. Luthra, S. Al Ghannami, S. Al Habsi, S. Ghosh // J. Orthop. Trauma Rehabil. 2020. Vol. 27. P. 68-71. DOI: 10.1177/2210491720913574.
21. Bensen A.S., Jakobsen T., Krarup N. Dual mobility cup reduces dislocation and reoperation when used to treat displaced femoral neck fractures // Int. Orthop. 2014. Vol. 38, No 6. P. 1241-1245. DOI: 10.1007/s00264-013-2276-8.
Информация об авторах:
1. Александр Николаевич Цед - доктор медицинских наук, профессор
2. Никита Евгеньевич Муштин - кандидат медицинских наук
3. Антон Владимирович Шмелев
4. Александр Кайсинович Дулаев- доктор медицинских наук, профессор
Цед А.Н. - разработка дизайна исследования, сбор и обработка материала, литературный обзор публикаций по теме статьи и написание текста рукописи, а также этапное и заключительное редактирование рукописи.
Муштин Н.Е. - статистическая обработка полученного материала, литературный обзор публикаций по теме статьи, редактирование.
Шмелев А.В. - литературный обзор публикаций по теме статьи.
Дулаев А.К. - анализ полученных результатов, утверждение окончательного текста статьи.
Теги: ложный сустав
234567 Начало активности (дата): 08.06.2023 14:36:00
234567 Кем создан (ID): 989
234567 Ключевые слова: ложный сустав, шейка бедра, классификация, эндопротезирование, тазобедренный сустав
12354567899
Похожие статьи
Результаты воздействия электромагнитных волн терагерцового диапазона на ткани локтевого сустава при последствиях его поврежденийРентген на дому 8 495 22 555 6 8
Большие перемены в МКБ-11: чем поможет обновленная номенклатура дорсопатий
Рентгеноанатомические основы исследования легких. Рентгенологический серий томограмм. Глава 30
Нейроэндокринные опухоли



