 12.11.2014
12.11.2014
Грыжи межпозвонковых и поясничных дисков
Межпозвонковые диски
Межпозвонковые диски обеспечивают подвижность позвоночника, поддерживают его и распределяют нагрузку при движениях. С возрастом в ядре диска ↓ кол-во протеогликана, и наступает высыхание диска (потеря воды). Наблюдается мукоидная дегенерация и врастание фиброзной ткани, а также ↓ высоты дискового промежутка и ↑ подверженности повреждениям. Разрывы кольца и выпячивание ядра наступают в результаты ↑ внутриядерного давления при механической нагрузке.
Межпозвонковые диски обеспечивают подвижность позвоночника, поддерживают его и распределяют нагрузку при движениях. С возрастом в ядре диска ↓ кол-во протеогликана, и наступает высыхание диска (потеря воды). Наблюдается мукоидная дегенерация и врастание фиброзной ткани, а также ↓ высоты дискового промежутка и ↑ подверженности повреждениям. Разрывы кольца и выпячивание ядра наступают в результаты ↑ внутриядерного давления при механической нагрузке.
Грыжи поясничных дисков
Клинические данные
Задняя продольная связка обладает наибольшей прочностью по средней линии. Задне-латеральные отделы кольца могут подвергаться большей нагрузке. Поэтому большинство грыж поясничных дисков (ГПД) наблюдается сзади, несколько в сторону от средней линии, сдавливают нервные корешки, вызывая характерную радикулярную боль.
Для описания степени выпячивания диска на основании секций или оперативных данных используются различные термины: выпячивание, секвестрация, свободный фрагмент и т.д.
Клинически эти различия обычно не имеют большого значения, единственным отличием является «ограниченное выпадение», при котором можно использовать внутридисковые вмешательства. Характерные данные анамнеза:
1. жалобы часто начинаются с боли в спине, которая через несколько дней или нед постепенно, а иногда и резко переходит в радикулярную боль с уменьшением боли в спине
2. редко удается выявить факторы, усиливающие боль
3. боль уменьшается при сгибании ноги в бедре и колене
4. больные обычно избегают повышенной двигательной активности, однако длительное пребывание в любом положении (сидя, стоя или лежа) может усиливать боль, поэтому обычно требуется изменение положения через каждые 10-20 мин. В этом отличие от сильной боли, наблюдающейся напр., при закупорке мочеточника, когда больные корчатся от нее
5. боль усиливается при кашле, чихании или натуживании при дефекации: в серии наблюдений66 положительный «симптом кашлевого толчка» наблюдался в 87% случаев
6. мочевые симптомы: частота нарушений мочеиспускания составляет 1-18%. В большинстве случаев наблюдаются затруднение мочеиспускания или задержка мочи. Наиболее ранним симптомом может быть понижение чувствительности мочевого пузыря. Позднее нередко наблюдаются симптомы «раздражения»: учащенные позывы, учащенное мочеиспускание (включая ноктурию), повышение остаточного кол-ва мочи. Реже при радикулопатии наблюдаются энурез и недержание мочи (замечание: истинная задержка мочи может быть при синдроме конского хвоста). Иногда ГПД может проявляться только мочевыми симптомами, которые могут улучшиться после операции. Ламинэктомия может улучшить функцию мочевого пузыря, но в этом нельзя быть уверенным
Клинические проявления радикулопатии
Боль в спине как таковая не является существенной жалобой (только у 1% пациентов с острой ПБ имеется ишиас). Если это единственная жалоба, то необходимо исключить другие причины. Ишиас является настолько специфичным симптомом ГПД, что вероятность наличия клинически значимой ГПД при отсутствии ишиаса составляет всего ≈ 1/1000. Исключениями являются центральные грыжи, которые могут вызывать симптомы поясничного стеноза (напр., нейрогенную хромоту) или СКХ.
Сдавление нервного корешка приводит к определенным симптомам разной степени выраженности. Для наиболее часто вовлекаемых корешков описаны характерные синдромы.
В серии пациентов, направленных на консультацию к нейрохирургу по поводу боли, иррадиирующей в ногу, двигательные нарушения были у 28% (хотя только 12% указывало мышечную слабость в качестве жалобы), чувствительные нарушения – у 45% и нарушения рефлексов – у 51%.
Нижеприведенные симптомы могут указывать на сдавление нервных корешков. Чувствительность и специфичность некоторых симптомов у пациентов с ишиасом приведена в табл. 11-8.
Табл. 11-8. Чувствительность и специфичность клинических данных грыж поясничных дисков у пациентов с ишиасом
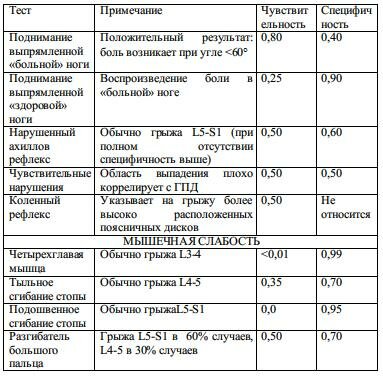
1. жалобы и симптомы при радикулопатии (см. табл. 11-9)
A. боль, отдающая вниз по ноге
B. мышечная слабость
C. чувствительные нарушения по дерматомам
D. нарушения рефлексов: умственные факторы могут влиять на симметричность рефлексов
2. положительные симптомы натяжения нервных корешков: включая симптом Лассега
Табл. 11-9. Синдромы поясничных дисков
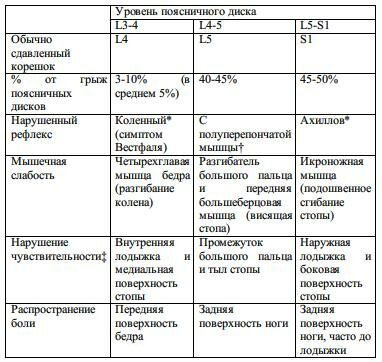
* нарушение может быть более заметным при приеме Ендрассика (во время проверки рефлекса пациент тянет в стороны сцепленные кисти рук)
† рефлекс с полуперепончатой мышцы является ненадежным (не всегда это только корешок L5), при проверке можно также стимулировать и приводящие мышцы
‡ чувствительные нарушения чаще наблюдаются по нижней границе дерматом
Симптомы натяжения нервных корешков
1. симптом Лассега: т.н. тест поднимания выпрямленной ноги. Помогает отличить ишиас от боли в тазобедренном суставе. Методика: пациент лежит на спине, больную ногу поднимают за голеностопный сустав до тех пор, пока не возникнет боль (боль должна появиться при угле <60°, при большем угле натяжение нерва увеличивается незначительно). При положительном тесте наблюдается боль или парестезии в зоне распределения боли (появление боли в спине не является положительным симптомом). Для уменьшения угла пациент может выпрямлять бедро (отрывая при этом тазобедренный сустав от поверхности, на которой он лежит). Хотя это и не является частью симптома Лассега, но подошвенное сгибание стопы при поднятой выпрямленной ноге может усиливать боль в результате сдавления нервного корешка. Поднимание выпрямленной ноги вызывает наибольшее напряжение в корешках L5 и S1 и меньшее в L4. Более проксимальные корешки при этом почти совсем не натягиваются. Сдавление нервного корешка приводит к положительному симптому Лассега в ≈ 83% случаев (положительный симптом более вероятен у пациентов <30 лет с ГПД). Симптом может быть положительным при пояснично-крестцовой плексопатии. Замечание: больной может лучше переносить сгибание обоих бедер с выпрямленными коленями (выпрямление колена в положении сидя), чем сгибание только одной «больной» ноги
2. тест Крама: пациент лежит на спине; поднимают «больную» ногу, слегка согнув ее в колене, а затем выпрямляют. Результаты такие же как и при поднимании выпрямленной ноги
3. перекрестное поднимание выпрямленной ноги, т.н. тест Фаерстайна: поднимание выпрямленной «здоровой» ноги вызывает боль на противоположной стороне (при этом требуется поднимание на больший угол, чем на «больной» стороне). Более специфичный, но менее чувствительный тест, чем симптом Лассега (97% пациентов, подвергшихся хирургическому лечению, у которых этот тест был положительным, имели подтвержденную ГПД). Может коррелировать с более центральным положением грыжи
4. тест растяжения бедра или т.н. обратный тест поднимания выпрямленной ноги: пациент лежит на животе, рука исследующего находится на подколенной ямке, колено max согнуто. Тест часто положителен при сдавлении корешков L2, L3 и L4 (т.е. грыжах верхних поясничных дисков) или при крайне латеральных грыжах (также может быть положительным при диабетической бедренной нейропатии или гематоме поясничной мышцы). В этих ситуациях тест поднимания выпрямленной ноги (симптом Лассега) часто отрицательный (т.к. корешки L5 и S1 не вовлечены)
5. симптом тетивы лука: после того, как при поднимании выпрямленной ноги возникла боль, согните колено и опустите стопу на кровать, продолжая удерживать ногу согнутой в тазобедренном суставе. При этом маневре боль, вызванная ишиасом, ослабевает, а боль в тазобедренном суставе остается
6. выпрямление ноги в положении сидя: пациент сидит, оба бедра и колена согнуты под 90°. В этом положении медленно разгибают одно колено. При этом возникает такое натяжение нервных корешков, как и умеренном поднимании выпрямленной ноги
Другие полезные симптомы при радикулопатии
1. тест Патрика: голеностопный сустав помещают на колено другой ноги, а затем ипсилатеральное колено двигают в сторону поверхности, на которой лежит пациент. Это создает напряжение в тазобедренном суставе и обычно не увеличивает истинной компрессии нервных корешков. Тест часто положителен при поражении тазобедренного сустава (напр., вертельный бурсит) или механической ПБ
2. симптом Тренделенбурга: экзаменующий смотрит на таз сзади в то время как стоящий больной поднимает одну ногу. В норме таз должен оставаться в горизонтальном положении. При положительном симптоме таз наклоняется вниз на стороне поднятой ноги, что свидетельствует о слабости мышц, отводящих противоположное бедро (основная иннервация L5)
3. перекрестные приводящие мышцы: при проверке коленного рефлекса мышцы, приводящие противоположное бедро, сокращаются. При повышенном ипсилатеральном коленном рефлексе это может указывать на поражение верхнего мотонейрона (ВМН), а при пониженном – на патологическое распространение, свидетельствующее о возбудимости нервного корешка
Синдромы нервных корешков
В соответствии с нижеприведенными данными ГПД обычно не затрагивает корешок, выходящий на уровне этого промежутка, а сдавливает корешок, который выходит через межпозвонковое отверстие на один уровень ниже (напр., ГПД L5-S1 обычно вызывает радикулопатию S1). Это приводит к формированию характерных синдромов поясничных нервных корешков, приведенных в табл. 11-9.
Важные анатомические факты о поясничных дисках:
1. в поясничной области нервные корешки выходят ниже и вплотную к корню дужки соответствующего им по номеру позвонка
2. межпозвоночный промежуток располагается ниже уровня корня дужки
3. при наиболее типичном варианте строения позвоночника человека имеется 24 пресакральных позвонка, хотя в некоторых случаях их может быть 23 или 25А. Поэтому ГПД последнего промежутка обычно сдавливает 25-ый нервный корешок (хотя в соответствии в вышеуказанными индивидуальными особенностями это могут быть 24-ый или 26-ой корешки)
А возможные варианты: 11 или 13 позвонков с ребрами или пояснично-крестцовый переходный позвонок; термины «люмбализация S1 позвонка» или «сакрализация L5 позвонка» являются неточными и могут вводить в заблуждение
Рентгенологическая диагностика
См. Рентгенологическая диагностика.
Консервативное лечение
См. Консервативное лечение.
Хирургическое лечение
Показания
Несмотря на многочисленные попытки определить, у кого из пациентов наступит самостоятельное улучшение, а кого лучше быстрее оперировать, установить это пока не удалось.
1. неэффективность консервативного лечения: более чем у 85% пациентов с острой ГПД улучшение наступит без операции в среднем в течение 6 нед (у 70% в течение 4 нед). Большинство специалистов рекомендуют выждать где-то 5-8 нед после начала радикулопатии до того, как решать вопрос об операции (имея ввиду, что нет нижеприведенных показаний)
2. «ЭКСТРЕННОЕ ВМЕШАТЕЛЬСТВО» (до того, как прошли 5-8 нед): показания:
A. синдром конского хвоста (СКХ)
B. прогрессирующие двигательные нарушения (напр., висячая стопа): парез неизвестной длительности является сомнительным показанием для операции (ни в одном исследовании не было показано, что пациенты в этой ситуации после операций имеют менее выраженный двигательный дефицит). Тем не менее острое наступление или прогрессирование двигательных нарушений считается показанием для срочной хирургической декомпрессии
C. «экстренная» операция может быть показана для пациентов, у которых боль остается непереносимой несмотря на достаточное кол-во наркотических препаратов
3. ± пациенты, которые не хотят ждать и пробовать поможет ли им консервативное лечение, если все равно потом будет стоять вопрос об операции
Гринберг. Нейрохирургия
Рентген на дому от компании МосРентген Центр тел. +7 (495)22-555-6-8
Теги:
234567 Начало активности (дата): 12.11.2014 14:06:00
234567 Кем создан (ID): 1
234567 Ключевые слова: диски
12354567899



