 03.08.2014
03.08.2014
Переломовывихи в суставе Лисфранка
Латеральные и тыльные вывихи отмечаются чаще, причем они могут быть полными и неполными. Полные вывихи всех пяти плюсневых костей, или, как их иногда называют, общие вывихи, встречаются приблизительно вдвое реже, чем неполные, или частичные.
По данным литературы, переломовывихи данной локализации составляют 1,9 % от всех травматических вывихов конечностей и 29,7 % от числа травматических вывихов стопы. В клинической практике эти повреждения встречаются весьма часто, хотя некоторые хирурги ввиду погрешностей диагностики относят их к редким. В большинстве случаев вывих в суставе Лисфранка сопровождается переломом плюсневых костей. При вывихе в этом суставе плюсневые кости могут сместиться в латеральную или медиальную, подошвенную или тыльную сторону либо наблюдаются дивергирующие вывихи, при которых происходит расхождение плюсневых костей одновременно в латеральную и медиальную сторону (расходящиеся вывихи). Однако смещение к подошве и внутрь встречается исключительно редко.Латеральные и тыльные вывихи отмечаются чаще, причем они могут быть полными и неполными. Полные вывихи всех пяти плюсневых костей, или, как их иногда называют, общие вывихи, встречаются приблизительно вдвое реже, чем неполные, или частичные.
На основании изучения литературы и анализа собственных наблюдений мы классифицируем все переломовывихи в суставе Лисфранка следующим образом.
I. По характеру и локализации сопутствующих повреждений:
1) чистые вывихи плюсневых костей (полные, неполные);
2) переломовывихи плюсневых костей (открытые, закрытые, полные, неполные);
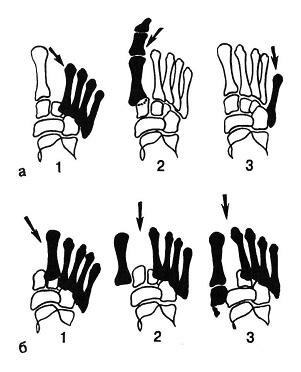
Рис. 5.3. Виды переломовывихов в суставе Лисфранка.
а — неполный: 1 — вывих II—V плюсневых костей кнаружи; 2 — изолированный переломовывих I плюсневой кости кнутри и к подошве; 3 — изолированный вывих V плюсневой кости кнаружи и кзади; б — полные: 1 — вывих всех плюсневых костей кнаружи; 2 — расходящийся, или дивергирующий, вывих; 3 — дивергирующий переломовывих.
3) множественные повреждения стопы, включая переломовывихи плюсневых костей (открытые, закрытые, полные, неполные).
II. По виду и направлению смещения плюсневых костей: наружные, тыльно-наружные, внутренние, подошвенные, дивергирующие (расходящиеся), комбинированные (смещение плюсневых костей более чем в двух разных направлениях (рис. 5.3).
Причинами возникновения переломовывихов в предплюсне-плюсневом суставе чаще всего являются уличные, дорожно-транспортные, промышленные, спортивные травмы. Механизм переломовывиха в суставе Лисфранка может быть самым различным в деталях, но обычно наблюдается прямое воздействие большой силы (падение тяжести на стопу, переезд колесами, падение с лошади с одновременным прижатием ее телом). Реже переломовывихи возникают в результате непрямой травмы — при падении с высоты на передний отдел подвернувшейся стопы.
Функцию удержания предплюсне-плюсневых суставов выполняют наряду со связками фасция, сухожилия и мышцы. Частое возникновение тыльных вывихов можно объяснить слабым развитием на тыле стопы мышечной ткани. Особенностями анатомического строения сустава Лисфранка, а именно отсутствием связки между основаниями I и II плюсневых костей, обусловлена возможность возникновения дивергирующих вывихов. Такие вывихи наблюдаются обычно после падения на ограниченный в размерах закругленный выступ, действие силы которого «расклинивает» плюсневые кости.
Своеобразие анатомии сустава Лисфранка (залегание II плюсневой кости в нише, образованной клиновидными костями) объясняет и опасность перелома основания II плюсневой кости при медиальных вывихах и смещении этой кости кнутри. При латеральном смещении плюсневых костей ввиду того, что высота наружной стенки ниши, в которой залегает II плюсневая кость, значительно меньше высоты внутренней стенки, чаще возникает вывих без повреждения II плюсневой кости. Большинство травматологов связывают механизм переломовывихов в суставе Лисфранка с комбинированным воздействием на передний отдел стопы и сжимающей и скручивающей сил в нескольких направлениях.
Клиническая картина
Вывихи и переломовывихи в суставе Лисфранка чаще встречаются у лиц мужского пола, что объясняется характером выполняемой ими на производстве физической работы. Для клиники переломовывихов характерны сильные локальные боли. Пальпация, пассивные ротационные движения, незначительное сдавление переднего отдела стопы вызывают резкую болезненность на уровне сустава Лисфранка. При осмотре определяется характерная для разных типов переломовывихов деформация стопы. Так, латеральный и медиальный типы вывиха сопровождаются смещением переднего отдела стопы кнаружи или кнутри; тыльный вывих плюсневых костей проявляется штыкообразной деформацией на тыле стопы, дивергирующий переломовывих — расширением переднего отдела стопы.
Следует отметить, что если отек выражен слабо, то при латеральных вывихах плюсневых костей в результате смещения кнаружи основания I плюсневой кости на внутреннем крае стопы определяется костный выступ, образованный медиальной клиновидной костью, а кпереди от выступа отмечается западание. На наружном крае стопы выступает сместившаяся кнаружи бугристость V плюсневой кости, кзади от которой определяется западание.
При медиальных вывихах плюсневых костей сместившееся кнутри основание I плюсневой кости определяется на внутреннем крае стопы в виде костного выступа, кзади от которого заметно углубление. На наружном крае выступает кубовидная кость. В случае дивергирующих вывихов с внутренней стороны визуализируется костный выступ, образованный смещенным основанием I плюсневой кости, а с наружной стороны — выступ, образованный бугристостью V плюсневой кости.
У больных с подошвенным вывихом плюсневых костей на тыле стопы имеется характерный костный выступ за счет проксимального ряда костей, образующих сустав Лисфранка, а на месте бывшего расположения плюсневых костей определяется западание в виде борозды. При тыльных вывихах плюсневых костей на тыле стопы определяется костный валик (или бугор — при изолированном вывихе I плюсневой кости), проксимальнее которого имеется или глубокая борозда, или небольшая ямка. В результате натяжения сухожилий разгибателей пальцев стопы последние обычно находятся в положении разгибания.
На глаз в большинстве случаев определяется нарушение сводов стопы. При боковых смещениях передний отдел стопы, как правило, расширен, при подошвенном и особенно тыльных вывихах плюсневых костей — укорочен (до 2,5 см).
Точный диагноз вывихов и переломовывихов костей, образующих сустав Лисфранка, можно установить лишь на основании рентгенограмм , выполненных в типичных (профильная и фасная) и в косой (положение пронации стопы под углом 45°) проекциях. С их помощью получают достоверные данные о типе вывиха (тыльно-наружный, дивергирующий и др.), степени смещения плюсневых костей (полный или неполный вывих), локализации перелома костей (плюсневых, предплюсневых) и характера смещения отломков.
Лечение
Вправление переломовывихов в суставе Лисфранка производят под внутрикостной или общей анестезией. Закрытая репозиция удается в основном при простых формах повреждения, когда отсутствует значительное смещение плюсневых костей. Из 98 лечившихся в ЦИТО и на его клинических базах больных со свежими переломовывихами в суставе Лисфранка вправление консервативными методами дало эффект у 28 (28,6 %) (табл. 5.2).
Таблица 5.2. Частота применения консервативных и оперативных методов лечения при различных видах переломовывихов в суставе Лисфранка
| Вид
переломовывиха | Число
больных | Вид лечения | |||
| полных
переломовывихов | неполных
переломовывихов | ||||
| консерва
тивное | опера
тивное | консерва
тивное | опера
тивное | ||
| Наружные
Тыльно-наружные Внутренние Подошвенные Дивергирующие Комбинированные В с е г о... | 16
55 8 7 10 2 98 | —
2 — — — — 2 | 2
6 2 1 10 — 21 | 5
19 2 2 — — 28 | 9
28 4 4 — 2 47 |
Методика ручного вправления следующая
Тягой по длине за пальцы и передний отдел стопы с противотягои за голеностопный сустав устраняют смещение переднего отдела стопы по длине. Для создания тяги достаточной силы можно производить вытяжение за скобу с закрепленной спицей, которую проводят поперечно через шейки плюсневых костей.
Следующий этап ручного вправления — устранение бокового смещения. Для этого одновременно с вытяжением переднего отдела стопы вдоль ее оси осуществляют давление в сторону, противоположную смещению вывихнутых плюсневых костей. При успешном вправлении вывиха плюсневых костей обычно ясно слышен щелчок и исчезает видимая деформация.
Основными моментами вправления тыльно-наружного вывиха является постепенное вытяжение переднего отдела стопы вдоль ее оси и одновременное отведение и подошвенное сгибание, а затем приведение и разгибание стопы. Несколько иная методика вправления изолированных вывихов плюсневых костей — в основном I, реже V. Тягой по длине за один из этих пальцев с противотягой за голеностопный сустав устраняют смещение плюсневых костей по длине; одновременно производят давление в противоположную смещению вывихнутых костей сторону. При отсутствии эффекта или неполном устранении вывиха оснований плюсневых костей попытку ручного вправления повторяют.
Приводим пример успешного вправления полного переломовывиха в суставе Лисфранка консервативным методом.
Больной П., 39 лет, ему во время работы на правую стопу упала стрела экскаватора. Травмирующая сила была направлена на внутренний край стопы — на область основания большого пальца. При осмотре правой стопы: резкий отек тыла стопы, распространяющийся на переднюю поверхность голеностопного сустава, обширная гематома в среднем отделе стопы; передний отдел стопы смещен кнаружи, слегка опущен; у внутреннего и наружного краев выпячивание костной плотности; по тылу стопы в поперечном направлении прощупывается плотный валик; свод стопы уплощен; укорочение стопы на 2 см; поперечный отдел стопы на уровне проксимальных головок плюсневых костей увеличен на 5 см. На рентгенограмме (рис. 5.4,а): полный вывих всех плюсневых костей кнаружи с переломом основания II плюсневой, промежуточной клиновидной костей, отрыв костной ткани от кубовидной кости.
Через 2 ч после травмы под внутрикостной анестезией (60 мл 0,5 % раствора новокаина) произведена ручная репозиция тягой по длине за передний отдел стопы с противотягой за голеностопный сустав с одновременным давлением на наружный отдел стопы в сторону, противоположную смещению. Вывих устранен. Наложен гипсовый «сапожок» в положении легкой супинации и приведения переднего отдела стопы с вмонтированным металлическим супинатором нашей конструкции (рис. 5.4,б,в). Иммобилизацию гипсовой повязкой осуществляли в течение 3 мес. После снятия гипсовой повязки проводили лечебную физкультуру, массаж, плавание в бассейне.
Через 2 года на контрольной рентгенограмме вывих полностью устранен (рис. 5.4,г), больной жалоб не предъявляет, ходит в обычной обуви, стопы симметричны.
Полное анатомическое вправление вывиха и восстановление конгруэнтности сустава консервативным способом возможны, если отсутствует интерпозиция мягких тканей между суставными поверхностями костей, участвующих в образовании сустава Лисфранка.
Однако закрытое вправление вывиха в суставе не всегда дает желаемый результат. Чаще всего это имеет место при сложных переломовывихах в суставе Лисфранка, особенно при комбинированных и дивергирующих с множественными переломами плюсневых костей и большим смещением отломков. В наших наблюдениях по этой причине 68 из 98 переломовывихов плюсневых костей пришлось вправлять открытым способом.
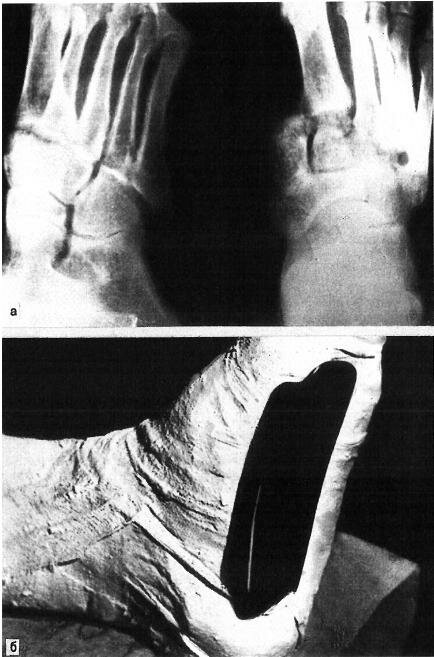
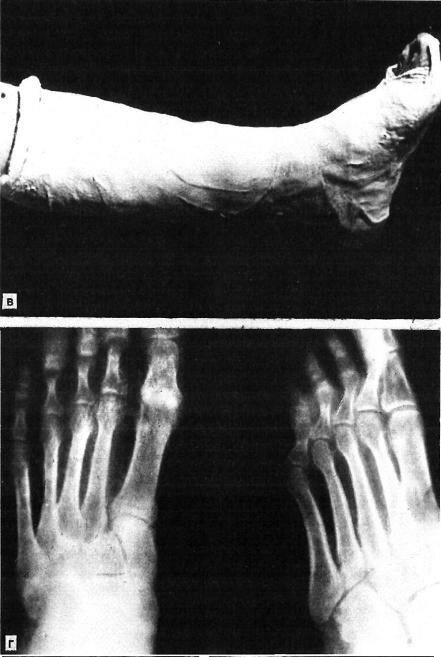
Рис. 5.4. Полный наружный переломовывих в суставе Лисфранка на правой стопе у больного П.
а — рентгенограммы до вправления; б — вмонтирование в гипсовую повязку специального металлического супинатора. в — гипсовый «сапожок» с вмонтированным металлическим супинатором; г — рентгенограммы через 2 года: вывих полностью устранен.
К оперативному лечению прибегали в тех случаях, когда после повторной попытки закрытого вправления переломовывиха не удавалось устранить смещение плюсневых костей или когда вправление вывиха было неполным. Оперативному лечению подлежали также больные, у которых хотя вывих в суставе Лисфранка и был устранен, но репозиции костных отломков достичь не удалось. Это наблюдалось в тех случаях, когда вывиху сопутствовали множественные переломы костей переднего и среднего отделов стопы, нередко интерпозиция передней большеберцовой мышцы, разрыв связок, что усугублялось сложностью строения самого сустава Лисфранка и его кривизной.
Наиболее трудными для открытого вправления являются дивергирующие переломовывихи в суставе. Открытое вправление таких переломовывихов осуществляют по методике Черкес-Заде. На тыльной поверхности стопы параллельно первому межплюсневому промежутку делают кожный разрез длиной 8—10 см. Рассекают послойно мягкие ткани, отводят кнаружи сухожилие длинного разгибателя большого пальца и обнажают область «ключа» Лисфранка (обычно связка оказывается разорванной), освобождают ее от сгустков крови и поврежденных связок.
Вправление производят в три этапа. На первом этапе вправляют I плюсневую кость с медиальной клиновидной (которые обычно смещаются кнутри, кзади и к тылу) путем тяги за большой палец по длине с противотягой за голеностопный сустав. Вправленные кости фиксируют спицей Киршнера, подводя ее с внутренней стороны от основания I плюсневой кости под углом 35—40° к головке таранной кости (эта спица должна пройти через I плюсневую, медиальную клиновидную, ладьевидную кости и головку таранной кости).
На втором этапе производят вправление остальных 4 плюсневых костей (обычно вывихнутых кнаружи и к тылу) путем тяги за II, III, IV и V пальцы по длине с противотягой за голеностопный сустав. Таким образом устраняют смещение по длине. Затем из того же разреза проводят однозубый крючок к основанию II плюсневой кости и осуществляют тягу в сторону, противоположную смещению вывихнутых костей, с одновременным давлением кнутри на наружную сторону стопы. Указанным приемом полностью устраняют наружно-тыльное смещение плюсневых костей. Поскольку II, III, IV и V плюсневые кости у основания плотно соединены между собой связками, вправление происходит единым блоком.
На третьем этапе кости (после вправления) фиксируют другой спицей Киршнера, проведенной через основание V плюсневой кости под углом 50—70° к широкой части основания V плюсневой, латеральной клиновидной и через весь поперечник ладьевидной кости, и выводят затем через кожу.
Первая и вторая спицы должны перекрещиваться. Третью спицу проводят параллельно второй с наружной стороны под таким же углом, но дистальнее ее. Она проходит через диафиз V, основания IV, III и II плюсневых костей, медиальную клиновидную кость и выходит наружу. Таким образом, вместо поврежденного «ключа» Лисфранка создается замок, препятствующий смещению вправленных плюсневых костей.
При необходимости направление спиц изменяют, а число увеличивают, при открытых переломовывихах производят первичную хирургическую обработку ран стопы. Кости после вправления переломовывихов, особенно сложных, должны быть хорошо фиксированы во избежание вторичного смещения плюсневых костей. Поэтому после трансартикулярной фиксации сустава спицами в таких случаях дополнительно накладывают гипсовую повязку типа «сапожок» в положении легкой супинации и приведения, что способствует сближению разорванных связок с местами их прикрепления и ускоряет заживление. Через 6 нед спицы удаляют и меняют гипсовую повязку. Общая длительность гипсовой иммобилизации 2,5— 3 мес. После снятия гипсовой повязки назначают лечебную физкультуру, массаж, теплые ванны, рекомендуют в течение 6—8 мес пользоваться ортопедическими стельками-супинаторами.
В последние годы некоторые хирурги применяют при повреждении сустава Лисфранка компрессионно-дистракционные аппараты. Наш опыт лечения свежих повреждений предплюсне-плюсневого сустава свидетельствует о необходимости по возможности воздерживаться от применения дистракционных аппаратов для вправления вывиха плюсневых костей и восстановления правильного соотношения костей, образующих сустав Лисфранка. К этому выводу мы пришли после того, как убедились, что причиной невозможности консервативного вправления вывихов плюсневых костей в суставе Лисфранка в большинстве случаев является интерпозиция мышц и разорванных связок, устранить которую можно только с помощью аппарата наружной фиксации или открытым путем. Однако применение дистракционных аппаратов при наличии интерпозиции мягких тканей в суставе Лисфранка в ряде случаев приводит к частичному (неполному) вправлению вывиха плюсневых костей.
Попытка полного вправления с использованием чрезмерных усилий спиц с упорными площадками может привести к дополнительной травме — подвывиху неповрежденных плюсневых и предплюсневых костей. В таких случаях следует отдавать предпочтение открытому вправлению вывиха плюсневых костей с трансартикулярной фиксацией спицами Киршнера, проведенными в разных направлениях.
Приводим клинические наблюдения успешного лечения переломовывихов в суставе Лисфранка аппаратами наружной чрескостной фиксации.
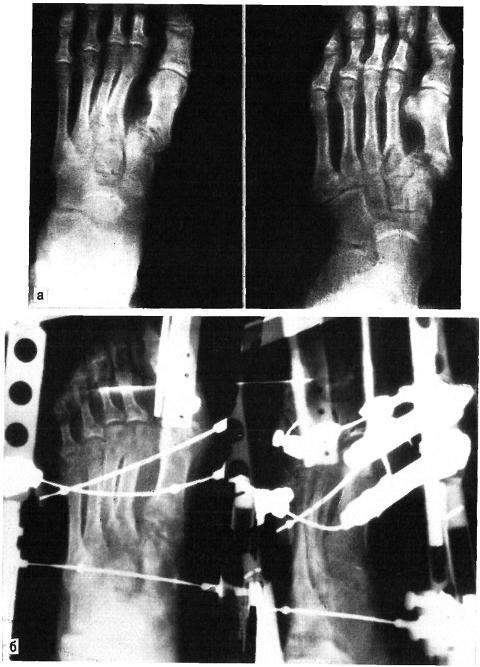
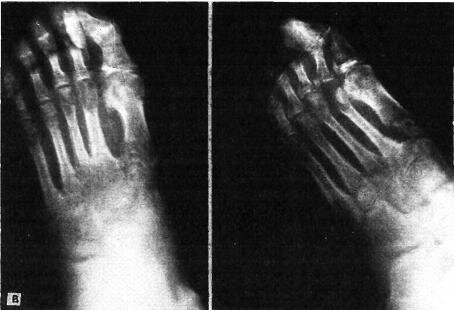
Рис. 5.5. Оскольчатый перелом основания I плюсневой кости с вывихом в суставе Лисфранка на левой стопе у больного Е. (рентгенограммы).
а — до вправления переломовывиха; б — после наложения аппарата наружной в — после лечения.
Больной Е. поступил в травматологическое отделение Московской больницы № 54 (база ЦИТО) 05.07.88 г. Диагноз: переломовывих I плюсневой кости в суставе Лисфранка (рис. 5.5,а). Травму получил в результате падения тяжести на передний отдел левой стопы. Наложен аппарат наружной чрескостной фиксации нашей конструкции (рис. 5.5,6).
После снятия аппарата (через 45 дней) проводили массаж, лечебную физкультуру, ванны. Больной осмотрен через 6 мес: жалоб нет, ходит в обычной обуви, работает на прежней работе. На контрольной рентгенограмме вывих в суставе Лисфранка устранен, перелом сросся (рис. 5.5,в).
Больная В., 25 лет, поступила 01.11.85 г. в травматологическое отделение Московской больницы № 15. Диагноз: застарелый переломовывих правой стопы в суставе Лисфранка (рис. 5.6,а). Травму получила в результате падения на лестнице. Лечилась по месту жительства гипсовой повязкой с диагнозом «растяжение связок стопы». После снятия гипсовой повязки обнаружена деформация среднего отдела стопы, которая, быстро прогрессируя, делала невозможным ношение обычной обуви. При ходьбе появились боль и хромота. Решено провести двухэтапное оперативное лечение по разработанной в клинике ЦИТО методике. 15.11.85 г. выполнен первый этап: наложен аппарат наружной чрескостной фиксации нашей конструкции (рис. 5.6,6).
Деформация и вывих плюсневых костей устранены (рис. 5.6,в). 25.11.85 г. произведен второй этап — частичный артродез сустава Лисфранка. Через 3 года: жалоб нет, больная ходит в обычной обуви, не хромая, занимается спортом.
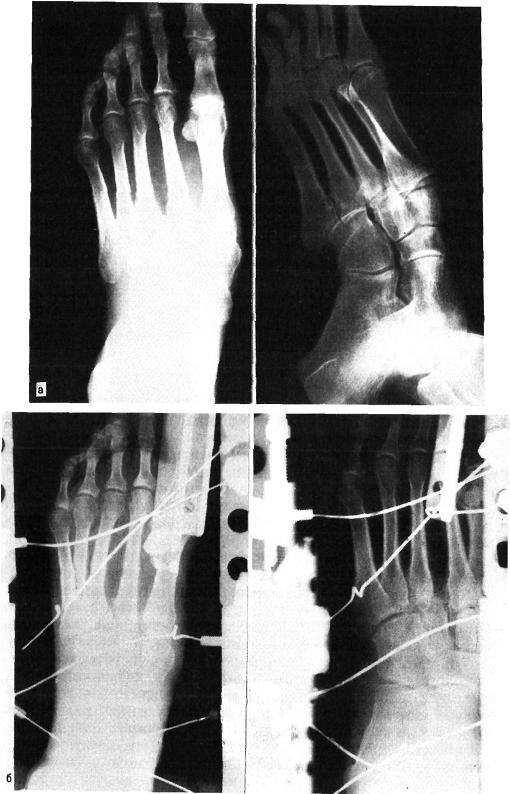
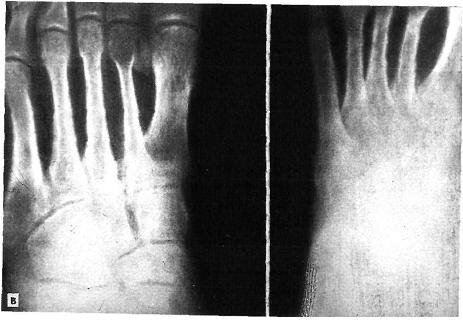
Рис. 5.6. Застарелый переломовывих в суставе Лисфранка кнаружи и к тылу на правой стопе у больной В. (рентгенограммы).
а — при поступлении (прямой и боковой снимки); б — после наложения аппарата наружной фиксации. в — после лечения.
Хирургия стопы
Д.И.Черкес-Заде, Ю.Ф.Каменев
Теги:
234567 Начало активности (дата): 03.08.2014 20:08:00
234567 Кем создан (ID): 1
234567



