 03.08.2014
03.08.2014
Застарелые вывихи и переломовывихи костей стопы
Застарелые и отнесенные к этой группе несвежие вывихи и переломовывихи костей стопы входят в число наиболее тяжелых осложнений при ее повреждениях. Если процент вывихов костей стопы по отношению ко всем вывихам опорно-двигательного аппарата сравнительно невысок, то удельный вес застарелых вывихов, включая переломовывихи, достигает 45— 60 % от общего числа вывихов костей стопы.Основными причинами несвежих и застарелых переломовывихов костей стопы являются неэффективность консервативных методов вправления при сложных повреждениях, диагностические ошибки, повлекшие за собой неверный выбор лечебной тактики, погрешности в лечении, допущенные после закрытого или открытого вправления вывиха плюсневых костей, в том числе недостаточный срок иммобилизации стопы и несовершенство средств иммобилизации.
В отличие от свежих травм при застарелых вывихах и переломовывихах костей стопы значительно сложнее восстановить правильные анатомические взаимоотношения, причем с увеличением срока давности травмы эти трудности возрастают. Для многих больных диагноз застарелого переломовывиха костей стопы означает утрату ее функции и связанную с этим инвалидность.
Практические врачи плохо осведомлены о лечебной тактике и выборе метода восстановления анатомических взаимоотношений в поврежденной стопе при застарелых вывихах и переломовывихах костей. Многие считают, что во всех случаях застарелых переломовывихов показан резекционный артродез в поврежденном суставе. Однако, проследив отдаленные результаты полного артродеза в суставе Лисфранка, мы выявили у больных такие тяжелые осложнения, как рецидив деформации вследствие несостоявшегося анкилоза, усталостные переломы из-за неправильного распределения нагрузки на кости стопы. Кроме того, операция приводила к значительному укорочению стопы, особенно у больных с застарелыми переломовывихами, сопровождавшимися большим расхождением костей. Для успешного решения проблемы лечения застарелых вывихов и переломовывихов костей стопы необходим был новый подход.
Хорошими оказались результаты, полученные при комбинации открытого вправления и компрессионно-дистракционного остеосинтеза аппаратами наружной фиксации. Г.И.Улицкий и С.В.Гюльназарова (1975), Н.И.Медведева и В.А.Жирнов (1979), Д.И.Черкес-Заде и И.Ф.Пирогов (1980), Д.И.Черкес-Заде (1981), С.В.Гюльназарова и Л.А.Казак (1985), АМ.АдДальгамони (1985) сообщили о хороших и удовлетворительных исходах двухэтапного лечения застарелых переломовывихов в суставе Лисфранка.
На первом этапе предусматривается использование дистракционных устройств для низведения вывихнутых костей, на втором — их открытое вправление с последующей трансартикулярной фиксацией спицами и гипсовой повязкой. Внедрение двухэтапного метода лечения застарелых переломовывихов в клиническую практику до последнего времени сдерживалось недостаточной разработкой вопроса об установлении предельных сроков давности травм стопы, с тем чтобы определить возможность восстановления конгруэнтности в поврежденном суставе, не прибегая к клиновидной резекции.
Лечебную тактику при переломовывихах костей стопы следует выбирать в зависимости от давности травмы. Условно можно выделить три срока с момента повреждения: 1) срок, при котором возможно одномоментное вправление вывиха на операционном столе; 2) срок, при котором требуется двухэтапное лечение — устранение на первом этапе грубых смещений костей и восстановление нормальной длины стопы, на втором — выполнение стабилизирующих операций с целью предотвращения рецидива вывиха; 3) срок, когда восстановительные операции уже невозможны из-за необратимых изменений параартикулярных тканей, развития оссификатов и заполнения полости сустава рубцовой тканью, что препятствует коррекции длины стопы и устранению грубых смещений костей.
Анализ наших наблюдений показал, что выраженность посттравматических изменений в суставе и окружающих его тканях находится, как правило, в прямой зависимости от давности травмы. Сопоставление этих данных с характером предпринятых оперативных вмешательств позволило нам определить критерии выбора методов оперативного лечения больных с разной давностью травмы стопы.
Попытки открытого одномоментного вправления вывихов костей имели успех лишь в том случае, если с момента повреждения прошло не более 6 нед. При большем сроке этот метод обычно эффекта не давал. В таких ситуациях требовалось двухэтапное лечение с первоначальным восстановлением нормальной длины стопы путем растяжения мягких тканей и поврежденного сустава дистракционными аппаратами в течение 10—14 дней и последующего окончательного вправления вывиха открытым способом.
Однако двухэтапное лечение могло быть успешным при условии, если давность травмы не превышала 8 мес. После 8 мес, как мы убедились, попытка преодолеть ретракцию тканей и осуществить растяжение в поврежденном суставе дистракционными аппаратами может привести к перелому костей. В связи с этим лечение таких больных ограничивается реконструктивной операцией с укорочением длины стопы.
Такой дифференцированный подход к выбору лечебной тактики при несвежих и застарелых переломовывихах имеет несомненное практическое значение и позволяет в какой-то мере прогнозировать возможность восстановления нарушенных в результате травмы стопы ее опорной и рессорной функций.
В зависимости от давности травмы и состояния поврежденного сустава и окружающих тканей, а следовательно, возможности или невозможности тем или иным способом осуществить вправление костей мы делим все вывихи и переломовывихи в суставах стопы на четыре группы: первая — свежие (до 3 дней); вторая — несвежие (до 6 нед); третья — застарелые с давностью вывиха до 8 мес; четвертая — застарелые с давностью вывиха свыше 8 мес. Такое деление, в определенной степени условное, позволяет решать вопросы выбора лечебной тактики с учетом анатомии суставов и особенностей посттравматических изменений различных тканей у больных с любой давностью травмы стопы.
Переломовывихи давностью до 6 нед, отнесенные нами к несвежим, могут быть вправлены на операционном столе одномоментно. При вывихах давностью свыше 6 нед, которые мы расцениваем как застарелые, требуется уже двухэтапное вправление с обязательным проведением на первом этапе осевой дистракции аппаратным способом для нормализации длины стопы. Застарелые переломовывихи давностью свыше 8 мес выделены нами в особую группу. В эти сроки уже невозможно избежать укорочения стопы. Операции у таких больных носят реконструктивный характер и имеют цель устранить вальгусное искривление, травматическое плоскостопие и резкую деформацию стопы, которые являются следствием неправильного сращения костей и неустраненного вывиха.
Приведенная тактика лечения несвежих и застарелых переломовывихов применена нами у 97 больных. Переломовывих в суставе Лисфранка был у 80 из них, вывих в суставе Шопара — у 9, подтаранный вывих — у 3, вывих одновременно в суставах Лисфранка и Шопара — у 5.
Табл. 6.1, где приведены сводные данные наших наблюдений, иллюстрирует возможность применения тех или иных методов лечения застарелых переломовывихов при разных сроках давности повреждения стопы. Однако необходимо иметь в виду, что давность травмы является лишь ориентиром при выборе метода лечения. Врач должен учитывать всю совокупность клинических, рентгенологических и анатомических данных и в каждом конкретном случае индивидуально подходить к выбору лечебной тактики.
Таблица 6.1. Применение различных методов лечения застарелых вывихов и переломовывихов костей стопы при разной давности повреждений
| Давность
повреждения | Число
больных | Метод вправления | |||
| закрытый | открытый | двухэтапное
лечение | клиновидная
резекция | ||
| До 2 нед
2—5 нед 5—6 нед 6—8 нед 2—7 мес 7—8 мес 8—12 мес 1—2 года 2 года—5 лет | 7
16 11 9 28 8 2 9 7 | 2
1 - - - - - - - | 5
15 8 2 - - - - - | -
- 3 7 28 6 - 1 - | -
- - - - 2 2 8 7 |
Как видно из табл. 6.1, основным методом лечения больных с несвежими вывихами (до 6 нед) было их открытое вправление с фиксацией поврежденного сустава спицами, проведенными в разных направлениях. Консервативное лечение применяли в редких случаях — когда удавалось осуществить закрытое вправление вывиха. На успех закрытого вправления можно рассчитывать при давности повреждения не более 3 нед и простом характере переломовывиха.
К открытому одномоментному вправлению можно прибегать в том случае, если отсутствует значительное смещение костей и на рентгенограмме не выявляется выраженных изменений костной ткани в области повреждения. При таких условиях успех открытого вправления возможен даже у больных с давностью повреждения более 6 нед. Критериями при выборе этого метода мы считаем давность повреждения не более 8 нед, клинически определяемую микроподвижность в области поврежденного сустава, рентгенологические данные о незначительном смещении вывихнутых костей и отсутствии выраженных костных изменений в области переломовывиха.
Наиболее благоприятные условия для открытого одномоментного вправления вывиха давностью свыше 6 нед обеспечивались проведением до поступления в клинику амбулаторного лечения, предусматривавшего покой и разгрузку поврежденной стопы.
В случае, когда давность повреждения (свыше 6 нед), характер и выраженность травматических изменений связочномышечного аппарата и параартикулярных тканей в поврежденном суставе не позволяли рассчитывать на успех открытого одномоментного вправления вывиха, для восстановления правильного анатомического соотношения костей прибегали к двухэтапному лечению. В эту группу вошли в первую очередь больные, которые до поступления в клинику не оставляли работу, ходили. У них был хорошо развит мышечно-связочный аппарат поврежденной стопы, а на рентгенограмме в области переломовывиха определялись признаки оссификации.
Основное преимущество двухэтапного метода — его физиологичность. Указанное лечение позволяет полностью устранить все деформации переднего и среднего отделов стопы, при этом не происходит ее укорочения, так как не производится резекция костей. Больные, перенесшие эту операцию, носят ортопедическую обувь, как правило, лишь в период реабилитации.
Первый этап
На первом этапе с помощью дистракционного аппарата устраняют смещение костей по длине и боковые смещения. На стопу накладывают аппарат Илизарова, собранный из кольца и 1—2 полуколец. Через пяточную кость во фронтальной плоскости проводят две перекрещивающиеся спицы Киршнера и закрепляют в неполном ( 3 /4) кольце. Другие спицы проводят дистальнее места вывиха таким образом, чтобы целенаправленно воздействовать на деформированный отдел и порочное положение стопы. В зависимости от необходимости спицы закрепляют либо в полукольце, либо в кольце аппарата. Полукольца и кольца соединяют между собой винтовыми тягами. Для устранения бокового смещения костей применяют спицы с упорными площадками. Осевую дистракцию костей осуществляют до появления щели по линии поврежденного сустава и устранения смещения костей по длине.
Продолжительность и темп дистракции зависят от давности повреждения и характера клинико-рентгенологических изменений в области переломовывиха. Темп осевой дистракции обычно составляет 1 — 1,5 мм в сутки, общая продолжительность вытяжения — 7—14 дней. Разнообразие деформаций стоп и локализации переломовывихов требует индивидуального подхода к выбору вариантов дистракционного остеосинтеза.
В сложных случаях мы рекомендуем применять для остеосинтеза устройство нашей конструкции (рис. 6.1; 6.2). Вправление с помощью предлагаемого устройства неполного тыльно-наружного вывиха плюсневых костей (рис. 6.3,а).

Рис. 6.1. Общий вид устройства нашей конструкции для лечения повреждений стопы.
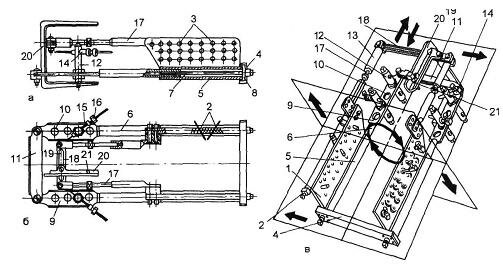
Рис. 6.2. Схематическое изображение устройства нашей конструкции. Объяснение в тексте при описании методик применения устройства.
а — вид сбоку; б — вид сверху; в — схема направления действующих сил устройства.
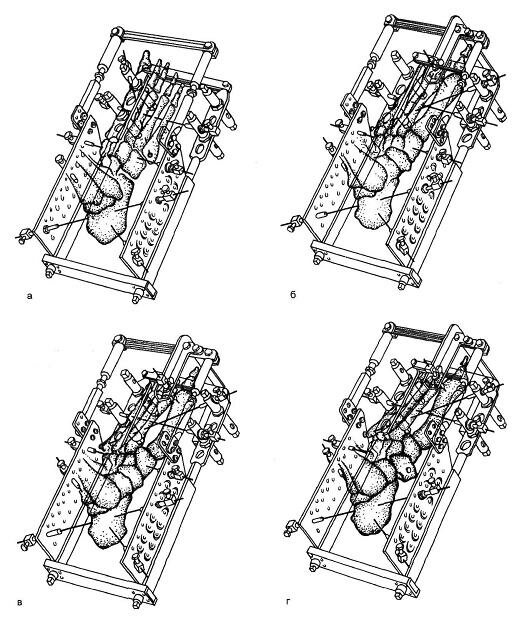
Рис. 6.3. Варианты компановки устройства для вправления некоторых вывихов в суставе Лисфранка.
а — неполного тыльно-наружного вывиха; б — полного тыльно-наружного вывиха; в — дивергирующего (расходящегося) вывиха; г — дивергирующего вывиха в суставе Лисфранка и вывиха ладьевидной кости.
Прежде чем наложить аппарат, проводят две спицы: одну с упорной площадкой — от основания V плюсневой кости косо в направлении шейки II плюсневой кости, другую — через шейки II— V плюсневых костей в поперечном направлении. После этого стопу помещают в устройство таким образом, чтобы ее задний отдел оказался между продольными планками (1), затем укрепляют проведенные спицы в винтовых стойках (12). Конец первой спицы с упорной площадкой закрепляют в спиценатягивателе (16), установленном в канале (15) на той винтовой стойке (12), которая наиболее удалена от соответствующей планки (1). Концы второй спицы закрепляют в спиценатягивателях (16), установленных либо в канале 14, либо в канале 15 — в зависимости от направления спицы. С учетом направления спицы винтовые стойки (12) устанавливают в одном из четырех отверстий (10), расположенных на пластине (9) телескопической трубки (6). С помощью спиц производят репозицию в области перелома, вытяжение и вправление II—V плюсневых костей.
Для противодействия дистракционным усилиям, прилагаемым к двум проведенным ранее спицам, во время вправления вывиха костей плюсны аппарат крепят к стопе двумя перекрещивающимися спицами, проведенными через косые отверстия (2) в пяточную кость. Концы этих спиц закрепляют в спиценатягивателях (16), установленных в тех же отверстиях (2).
Учитывая, что для вправления костей плюсны должно быть приложено значительное усилие, которое может привести к вывиху предплюсневых костей, через последние (кубовидную и клиновидные) дополнительно проводят еще одну спицу и концы ее также закрепляют в спиценатягивателях (16), установленных в отверстиях (2). Для стабильности аппарата спереди и сзади направляющие аппарата (5), имеющие множество отверстий (3), соединяются поперечными планками (4, 11) и фиксируются гайками (8).
Вправление с помощью предлагаемого устройств а неполного тыльно-наружного переломовывиха плюсневых костей
Вначале на операционном столе производят дистракцию II—V плюсневых костей по оси путем вращения ключом свободного конца стержня (7); при этом происходит выдвижение телескопической трубки (6). Дозированную дистракцию по оси стопы осуществляют в режиме 1—1,5 мм в сутки в 2 приема в течение 4—6 сут, реже 5—8 сут. Одновременно с выдвижением телескопической трубки (6) выдвигают в канале (15) спиценатягиватель (16), в котором закреплена спица с упорной площадкой.
Сочетание дистракции II—V плюсневых костей по оси стопы посредством спицы, проведенной во фронтальной плоскости через дистальный отдел этих костей и боковой компрессии кнутри и кпереди с помощью спицы с упорной площадкой, проведенной от основания V плюсневой кости косо в направлении шейки II плюсневой кости, позволяет (если отсутствуют выраженные посттравматические изменения в суставе и окружающих тканях) устранять латеральное смещение плюсневых костей. Устранение ротации достигается путем перемещения по вертикали в отверстиях (10) винтовых стоек (12).
Вправление с помощью устройства полного тыльно-наружного вывиха в суставе Лисфранка (рис. 6.3,6).
При этой патологии в дополнение к предыдущей методике проводят еще одну спицу через головку I плюсневой кости перпендикулярно к ее оси, концы закрепляют в спиценатягивателях (16), установленных в отверстиях (21) скобы (20); последнюю предварительно располагают в пазу (19) над проекцией I плюсневой кости.
Вправление полного тыльно-наружного вывиха в суставе Лисфранка с помощью устройства нашей конструкции требует одновременного проведения дистракции II—V плюсневых костей, боковой компрессии латерального отдела стопы кнутри и кпереди и изолированной дистракции I плюсневой кости.
Мы убедились, что общая дистракция всех плюсневых костей спицей, проведенной во фронтальной плоскости, не обеспечивает вправления переломовывиха в суставе Лисфранка. Это объясняется тем, что данная методика не учитывает особенностей связочного аппарата и профиль сустава Лисфранка, в частности наличия костной ниши для II плюсневой кости.
При полном вывихе повреждаются косая связка между основанием II плюсневой и медиальной клиновидной костями — «ключ» сустава Лисфранка, а также связки, соединяющие основания плюсневых костей с клиновидными и кубовидной костями. Вследствие этого вывихивание происходит двумя блоками костей: отдельно I плюсневой или I плюсневой вместе с медиальной клиновидной и одновременно И—V плюсневыми костями, основания которых соединены друг с другом мощными связками.
Поэтому для вправления полного переломовывиха в суставе Лисфранка необходимо осуществлять не общую дистракцию всех плюсневых костей, а раздельно дистракцию I плюсневой кости и общую дистракцию остальных плюсневых костей. Для дистракции I плюсневой кости мы раздвигаем дистракторы (17) путем вращения их стержней (13) с разнонаправленной резьбой. Дистракторы в дистальной части укреплены планкой (18). После контрольной рентгенографии стопы в случае искривления оси I плюсневой кости производим ее коррекцию, перемещая скобу (20) в пазу (19) на необходимое расстояние.
Вправление дивергирующих переломовывихов в суставе Лисфранка (рис. 6.3,в).
Проводят спицы по вышеописанной методике и накладывают аппарат, затем проводят еще одну спицу с упорной площадкой во фронтальной плоскости через основание I плюсневой кости. После предварительного этапа дистракции I плюсневой кости с помощью этой спицы осуществляют боковую компрессию на медиальный край стопы, что обеспечивает вправление I плюсневой кости. При вывихе I плюсневой кости единым блоком с медиальной клиновидной костью спицу с упорной площадкой проводят через последнюю кость.
Вправление комбинированных переломовывихов в суставе Лисфранка
Если при таких переломовывихах имеются смещения плюсневых костей одновременно в трех направлениях и более, спицы с упорными площадками проводят также в нескольких направлениях с таким расчетом, чтобы одновременно с растяжением стопы по длине осуществлялась тракция в стороны, противоположные смещениям. Например, у больных с вывихом ладьевидной кости для ее вправления прибегают к осевой дистракции I и II плюсневых костей и боковой компрессии на латеральный край стопы с помощью спицы с упорной площадкой, проведенной через ладьевидную кость (рис. 6.3,г).
Второй этап
Мы ограничились описанием наиболее часто применяемых вариантов дистракционного остеосинтеза для лечения застарелых переломовывихов в суставе Лисфранка. Однако следует учитывать, что видов смещений костей стопы в этом и других суставах множество и коррекция каждого из них требует индивидуальной методики.
Устранив деформацию и восстановив нормальную длину стопы, приступают ко второму этапу лечения — открытой репозиции с окончательным вправлением костей и артродезу поврежденного сустава с целью предупреждения в будущем рецидива вывиха из-за неполноценности связочного аппарата. При сложных вывихах на нескольких уровнях производят артродез наиболее пострадавших суставов.
Операция, при переломовывихе в суставе Лисфранка. Под общей или внутрикостной анестезией после снятия аппарата делают разрез длиной 7—8 см в первом межплюсневом промежутке по тыльной поверхности и обнажают медиальную часть сустава Лисфранка.
После рассечения кожи и подкожной жировой клетчатки перевязывают и пересекают подкожные вены. Продольно рассекают тыльную фасцию стопы и элеватором отводят кнутри сухожилие длинного разгибателя большого пальца. Это открывает доступ к суставу Лисфранка и нише, где расположено основание II плюсневой кости. Указанную область освобождают от Рубцовых тканей, скальпелем и острым прямым долотом удаляют остатки хрящевой ткани с наружной и внутренней поверхностей промежуточной клиновидной кости, основания суставной части II плюсневой кости. При дивергирующих вывихах в суставе Лисфранка суставной хрящ снимают также с задней поверхности медиальной клиновидной кости и частично с прилегающей к ней ладьевидной кости, продлевая разрез проксимальнее и обнажая место сочленения этих костей. Затем с помощью распатора тщательно зачищают соприкасающиеся поверхности оснований I и II плюсневых костей.
Следующий этап операции — обнажение (из небольшого разреза длиной 2—3 см) суставной поверхности широкой части основания V плюсневой кости и кубовидной кости.
С них также долотом сбивают хрящ, после чего производят довправление плюсневых костей и фиксацию их тремя—четырьмя спицами Киршнера, проведенными в разных направлениях таким образом, чтобы обеспечить полную неподвижность сустава Лисфранка и избежать рецидива вывиха. При проведении спиц очень важно правильно сопоставить кости в предплюсне-плюсневом суставе, иначе анкилоз наступит в порочном положении. При необходимости для заполнения щелей между костями, образующими часть сустава Лисфранка, после удаления хряща проводят аутопластику трансплантатом из I плюсневой кости. Тем самым создается «двойной замок», предотвращающий рецидив вывиха плюсневых костей в суставе, — частичный артродез между основаниями I и II плюсневых, медиальной и промежуточной клиновидных и частично ладьевидной, V плюсневой и кубовидной костей.
Рану послойно ушивают наглухо, предварительно к кости подводят тонкий катетер. Накладывают гипсовую повязку до верхней трети бедра, которую сразу же рассекают по передней поверхности на всем протяжении. После снятия швов (на 12— 14-й день) больному разрешают ходить, не нагружая поврежденную конечность.
Спустя месяц после операции металлические спицы удаляют, гипсовую повязку заменяют повязкой до коленного сустава типа «сапожок» с хорошо отмоделированным продольным сводом или специальным металлическим супинатором для формирования внутреннего свода стопы и обеспечения возможности нагрузки на оперированную конечность. Больного выписывают на амбулаторное лечение, разрешая дозированную нагрузку на больную конечность.
Иммобилизация гипсовой повязкой продолжается 3,5— 4 мес — до наступления костного анкилоза в оперированных отделах сустава Лисфранка. В постиммобилизационном периоде назначают лечебную физкультуру, массаж, плавание в бассейне. Разрешают пользоваться обычной обувью с супинатором, бинтуя передний отдел стопы эластичным бинтом. После уменьшения отека рекомендуют носить ортопедическую обувь (не более 8—10 мес).
У больных с застарелыми вывихами и переломовывихами в суставе Шопара производят аналогичную по характеру операцию. Также создают «двойной замок», предотвращающий рецидив вывиха ладьевидной и кубовидной костей в суставе, выполняют артродез таранно-ладьевидного и пяточно-кубовидного суставов. При несвежих и застарелых подтаранных вывихах и переломовывихах трудность вправления вывиха стопы не может служить поводом к удалению таранной кости, отсутствие которой ведет к выраженному нарушению функции конечности и в итоге к инвалидности. Для сохранения функции стопы необходимо восстановить правильные соотношения костей в подтаранном суставе, используя для этого различные устройства наружной чрескостной фиксации. Окончательное вправление вывиха производят на втором этапе. Учитывая, что при подтаранных вывихах стопы повреждается не только таранно-пяточный, но и таранно-ладьевидный сустав, мы обычно прибегаем к артродезу обоих суставов.
Применение двухэтапного дистракционного метода обеспечивает хорошие исходы лечения при условии, если не упущены сроки указанных операций.
Приводим наблюдения.
Больная М., 27 лет, поступила 25.08.86 г. в травматологическое отделение Московской больницы № 15 с диагнозом: посттравматическая деформация переднего и среднего отделов левой стопы. Травму получила при приземлении с парашютом, подвернув левую стопу. По месту жительства через 2 нед произведена операция, но после снятия гипсовой повязки обнаружена деформация, которая в дальнейшем стала прогрессировать. При поступлении в больницу № 15 определялась деформация стопы: передний отдел отведен, наружный край приподнят, внутренний свод опущен, стопа укорочена на 1,5 см. На рентгенограмме I плюсневая и медиальная клиновидная кости смещены кзади, I—IV плюсневые кости — кнаружи и к тылу, определяется диастаз у основания I и II плюсневых костей (рис. 6.4,а). Диагноз: застарелый дивергирующий переломовывих в суставе Лисфранка. 01.09.86 г. произведен первый этап операции: наложен аппарат наружной фиксации нашей конструкции, устранены все виды смещения в суставе Лисфранка и в I клиноладьевидном суставе (рис. 6.4,6). 17.09.86 г. выполнен второй этап операции — артродез между медиальной клиновидной и ладьевидной костью, основаниями V плюсневой и кубовидной костей с трансартикулярной фиксацией спицами Киршнера. Наложена гипсовая повязка (рис. 6.4,в). Спицы удалены через 4 нед, гипсовая повязка снята через 3 мес (рис. 6.4,г). Через 2 года жалоб нет, больная ходит, не хромая.
Больной А., 36 лет, поступил 24.09.86 г. в травматологическое отделение Московской больницы № 15. Травму получил 18.03.86 г. во время прыжка с парашютом. Лечился по месту жительства гипсовой повязкой по поводу переломовывиха в суставе Лисфранка, однако безуспешно. При поступлении в клинику имелась деформация среднего отдела правой стопы, передний отдел отведен и несколько приподнят. На рентгенограмме определялся неустраненный вывих II—IV плюсневых костей кнаружи с неправильно сросшимся переломом основания II плюсневой кости (рис. 6.5,а). 03.10.86 г. произведен первый этап операции — наружный чрескостный остеосинтез аппаратом нашей конструкции, в результате устранены деформация среднего отдела стопы и вывих костей (рис. 6.5,6).
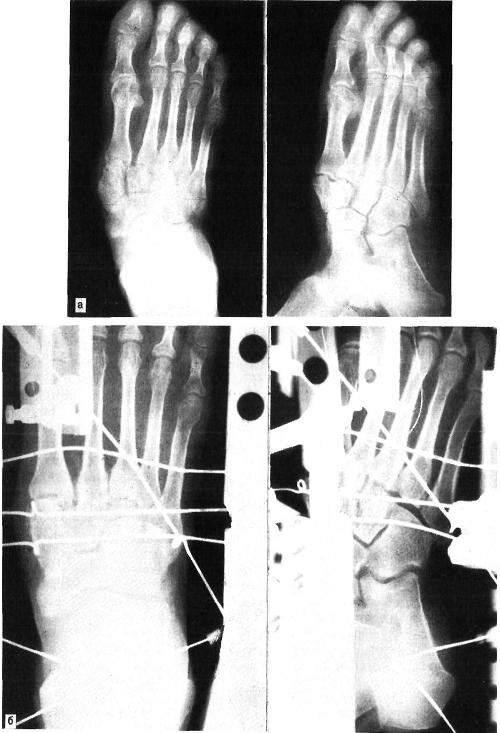
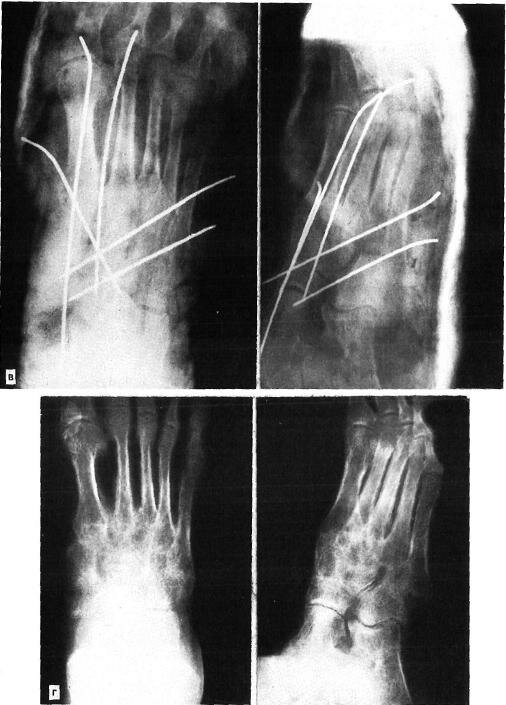
Рис. 6.4. Застарелый дивергирующий переломовывих в суставе Лисфранка на левой стопе у больной М. (рентгенограммы).
а — до вправления переломовывиха; б — после наложения аппарата наружной фиксации: устранены все виды смещения в суставе Лисфранка (первый этап операции). В — после операции частичного артродеза в суставе Лисфранка с трансартикулярной фиксацией спицами Киршнера и наложением гипсовой повязки (второй этап операции); г — после лечения.
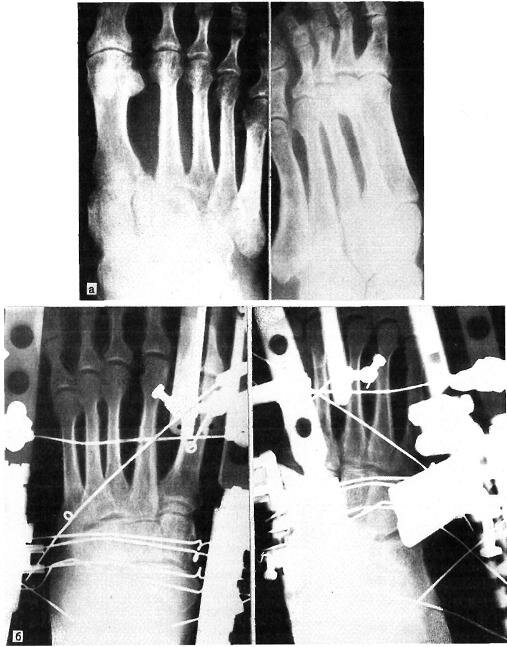
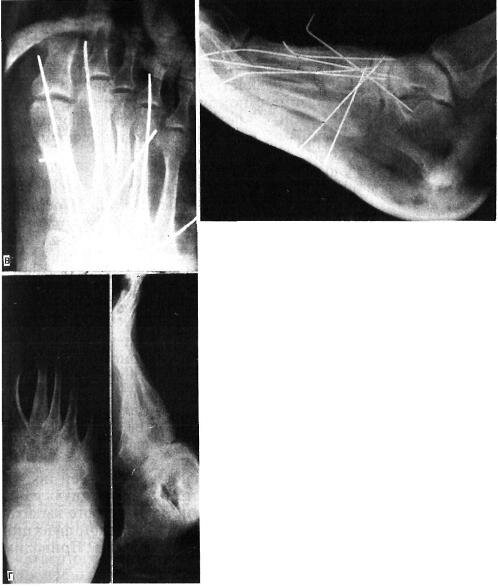
Рис. 6.5. Застарелый переломовывих в суставе Лисфранка II—V плюсневых костей кнаружи на правой стопе у больного А. (рентгенограммы).
а — до вправления переломовывиха; б — после наложения аппарата наружной фиксации: устранены деформация среднего отдела стопы и вывих плюсневых костей (первый этап операции). в — после операции частичного артродеза в суставе Лисфранка с трансартикулярной фиксацией спицами Киршнера; г — через 2 года после лечения.
17.10.86 г. выполнен второй этап операции — частичный артродез, или «замок» сустава Лисфранка: артродез между I плюсневой и медиальной промежуточной клиновидными и основанием II плюсневой кости, т.е. создание костного «замка» сустава Лисфранка и артродез между основанием V плюсневой и кубовидной костью с трансартикулярной фиксацией спицей Киршнера, так называемый двойной замок (рис. 6.5,в). Спицы удалены через 4 нед. Иммобилизация гипсовой повязкой продолжалась 3 мес. После снятия гипсовой повязки проводили лечебную физкультуру, массаж, ванны. Больной носил ортопедическую обувь. Осмотрен через 2 года после лечения: жалоб нет, стопа имеет нормальную форму, больной ходит в обычной обуви (рис. 6.5,г).
Технические трудности при коррекции деформации стопы с помощью двухэтапного метода лечения возникают у больных с повреждениями давностью свыше 7,5 мес. Поэтому срок 8 мес с момента травмы мы рассматриваем как временной критерий для деления больных с застарелыми переломовьшихами на две группы — с давностью повреждений до 8 мес, когда возможно вправление с помощью двухэтапного метода без резекции поврежденных костей, и с давностью свыше 8 мес, когда единственным способом коррекции деформации является резекция костей.
Корригирующая клиновидная резекция концов вывихнутых плюсневых костей
Под общей анестезией на тыльной поверхности стопы в области проекции сустава Лисфранка делают слегка дугообразный разрез, перевязывают и пересекают подкожные вены. Затем рассекают тыльную фасцию стопы и обнажают область деформации, щадя сухожилия разгибателей пальцев. При резекции концов вывихнутых плюсневых костей иссекают клин нужной величины и формы (в зависимости от вида деформации стопы), чтобы при восстановлении адекватных соотношений костей в предплюсне-плюсневом суставе обеспечить физиологичное положение стопы. Убедившись в верном положении переднего отдела стопы, вправленные кости фиксируют спицами Киршнера, которые проводят вне раны в разных направлениях. Рану после введения катетера для удаления гематомы зашивают послойно наглухо. Иммобилизация оперированной стопы, осуществляемая циркулярной гипсовой повязкой до верхней трети голени, длится 3—3,5 мес.
Клиновидная резекция концов вывихнутых костей позволяет устранить резкую деформацию стопы, возникшую из-за неправильного сращения переломов и неустраненного вывиха.
Больные отмечают улучшение опорной и рессорной функций стопы, несмотря на ее укорочение после операции. Приводим одно из наблюдений.
Больной Е., 30 лет, поступил в клинику в плановом порядке с застарелым дивергирующим переломовывихом в суставе Лисфранка. Травму получил 3 года назад, совершив прыжок с высоты около 1,5 м. Повреждение левой стопы лечили как ушиб. Правильный диагноз переломовывиха в суставе Лисфранка установлен через 1 мес после травмы в госпитале им. Н.Н.Бурденко, где было проведено двухэтапное лечение. Дистракцию плюсневых костей осуществляли аппаратом Илизарова. Несмотря на достигнутое вправление вывиха, в дальнейшем под влиянием ранней нагрузки возник его рецидив, своевременно не распознанный. От повторной операции больной отказался. В последующем пользовался ортопедической обувью, что позволяло сохранять удовлетворительную функцию стопы. В связи с нарастающими болями в стопе и хромотой больной поступил в ЦИТО для оперативного лечения. С учетом неблагоприятного характера изменений в об130 ласти переломовывиха произведена корригирующая клиновидная резекция костей среднего отдела стопы, которая позволила устранить ее деформацию. Послеоперационное течение гладкое. Иммобилизация гипсовой повязкой длилась 3 мес, полная нагрузка оперированной конечности разрешена через 3,5 мес. При осмотре через 2 года больной жалоб не предъявляет, хорошо переносит длительную ходьбу.
Целесообразность внедрения в клинику разработанной нами тактики лечения застарелых вывихов и переломовывихов костей стопы подтверждена анализом отдаленных исходов лечения, проведенным у 76 из 97 больных. Хорошие результаты (отсутствие болей, отеков, омозолелостей на подошвенной поверхности, полное анатомическое и функциональное восстановление стопы, возвращение к труду по прежней специальности) получены у 61 (80,3 %) пострадавшего, удовлетворительные (ограничение опорной функции и подвижности в суставах стопы, которое, однако, не мешает справляться с обычной функциональной нагрузкой) — у 11 (14,5 %).
Причиной удовлетворительного исхода в большинстве случаев являлся артроз поврежденного сустава, который обычно сочетался с уплощением продольного свода стопы. Возникновение артроза мы связываем с многочисленными, но из-за интерпозиции мягких тканей безуспешными попытками закрытого вправления вывихов, повреждением суставного хряща во время открытого одномоментного вправления переломовывихов, оставлением мелких осколков между суставными поверхностями костей, а также с наличием внутрисуставных переломов оснований плюсневых костей, кубовидной и ладьевидной костей. Неудовлетворительные результаты констатированы у 4 (5,2 %) больных с застарелыми переломовывихами давностью свыше 8 мес. У 3 из этих больных отмечались укорочение стопы и плоскостопие как следствие ранней нагрузки стопы после клиновидной резекции концов вывихнутых костей. У четвертого больного с тяжелым открытым переломовывихом произошло обострение хронического остеомиелита.
Хирургия стопы
Д.И.Черкес-Заде, Ю.Ф.Каменев
Теги:
234567 Описание для анонса:
234567 Начало активности (дата): 03.08.2014 20:03:00
234567 Кем создан (ID): 1
234567



