01.01.2014
Именно к этой группе наследственных системных заболеваний скелета с так называемым прогредиентным характером течения относятся заболевания у детей, рождающихся без видимых патологических изменений, но потом, в возрасте 4, 6, 10, 16, 25 лет, без всяких видимых причин, иногда после легкой травмы возникают те или иные изменения. Этиология и патогенез этих заболеваний мало изучены, имеются заболевания с генерализованными проявлениями, но чаще встречаются с локальными признаками. К таким заболеваниям относятся различные виды акроостеолиза, самопроизвольное рассасывание костей, различные виды остеосклерозов, прогрессирующий оссифицирующий миозит и т.д.
Возможно, это врожденно обусловленные ферментопатии, вследствие которых возникают пороки развития остеобластов и остеокластов на отдельных участках тех или иных костей, и для их клинического проявления необходимо время для аккумуляции ничтожно малых количеств патологических метаболических продуктов, которые активируют лизосомальные ферменты, и т.п. В результате сдвига в обмене нарушаются местные электрические потенциалы, хотя очевидно, что и они также могут влиять на интенсивность обмена в локализованном участке тела. При попытках осмыслить этиологию и патогенез акроостеолиза нельзя не учитывать, что морфогенез скелета, конечностей человека и животных в эмбриональном периоде развития происходит не только в результате пролиферативных процессов, деления клеток, но и гибели и резорбции клеток в ряде участков эмбриона, возможно, что акроостеолизы — это смещенные по времени и месту те же процессы резорбции, но не в период эмбриогенеза, а извращенные и сдвинутые в постнатальный период жизни.
Апоптоз. В процессе развития организма наряду с пролиферацией и дифференциацией клеток происходит управляемая, закономерная смерть клеток — контролируемый организмом процесс — альтруистическая гибель клеток, без которого было бы невозможно развитие организма.
Максимов А.А. еще в 1914 г. описал гиперхроматоз ядерной оболочки — характерный признак апоптоза. Термин «апоптоз» появился в литературе в 1972 г. для обозначения явлений, определявшихся как «сморщенный некроз», «гибель клетки, отделения и распада ее на части».
При апоптозе не наблюдается воспалительной реакции (как при некрозе). С клетками происходит:
• конденсация и маргинация хроматина, конденсация цитоплазмы;
• разделение клетки на части — образование апоптозных тел, которые подвергаются фагоцитозу.
В.Н. Афанасьев, Б.А. Кроль, Ю.А. Манцигин (1985) пишут: «...Две формы клеточной гибели: цитометрический и биохимический анализ отметили особое повреждение хроматина в виде правильной межнуклеосомной фрагментации ДНК в результате активации Са — Mg-зависимой нуклеазы, отличающейся от нуклеазы при колликвационном некрозе клеток, когда фрагментация ДНК имеет неупорядоченный характер, что возникает под действием лизосомальных ферментов». «Предполагается, что апоптоз предотвращает генетическое повреждение стволовых клеток; известно, что медленно пролиферирующие стволовые клетки проявляют среднюю чувствительность к воздействию ионизирующего облучения».
Итак, апоптоз — это запланированная смерть клетки или клеток, возникающая в том случае, если в геноме заложена определенная программа. Мы предполагаем, что часть приводимых ниже заболеваний — различные виды акроостеолиза, возможно, вызывается апоптозом.
Акроостеолиз. Доминантная форма акроостеолиза описана у матери и сына [Lamy, Maroteaux, 1961]. В двух предшествующих поколениях также были больные, но значительных нарушений не имелось. Schinz (1951) отметил доминантное наследование этого заболевания с началом проявления в возрасте от 8 до 22 лет. Медленно прогрессирующий остеолиз на руках и ногах характеризовался периодическим изъязвлением пальцев рук и ног, секвестрацией и заживлением с отторжением пальцев. Maroteaux считает, что отсутствие вдавления основания черепа или иных изменений черепа и длинных костей позволяет отличать акроостеолиз от синдрома Ченея.
Синдром Ченея — акроостеолиз с остеопорозом и изменением черепа и нижней челюсти. Ченей описал семью в штате Мичиган, в которой у матери и 4 детей обнаружен акроостеолиз — множественное искривление костей и гипоплазия нижней челюсти. В отличие от пикнодизостоза — рецессивно наследуемого заболевания — особенностью остеопороза у больных, обследованных Ченеем, было вдавление основания черепа. Матери было 57 лет, а 4 детям из 6 — 35, 26, 21, 13 лет.
Наследуемый акроостеолиз
Редкое наследственное заболевание, характеризующееся появлением в детском, подростковом или юношеском возрасте припухлостей в области стопы, голеностопного сустава, голени или только на одном-двух пальцах стопы либо в области запястья (реже). Припухлости постепенно увеличиваются, кожа приобретает синюшный или темно-багровый оттенок, появляется флюктуация. Внезапно образуется свищевое отверстие, через которое изливается темно-красная жидкость (в области голеностопного сустава ее может быть до 100 мл), сгустки, состоящие из некротизированных, потерявших минеральную основу «растворившихся» костей. Несмотря на длительное существование свища, соединяющего полость с некротизирующимися костями стопы, инфекция не присоединяется: очевидно, отделяемое обладает антисептическими свойствами, богато ферментами. Свищевой ход может закрыться, но через несколько месяцев открыться снова. Рентгенологическое исследование выявляет картину литического процесса, захватывающего одновременно нижний суставной конец большеберцовой кости, таранную, пяточную, ладьевидную, кубовидную кости, или процесс поражает в основном большеберцовую кость, причем разрушаются и исчезают ее дистальная часть и кости стопы (рис. 8.1). Иногда свищи принимают вид хронической язвы.
Мы наблюдали 4 больных. В первой семье подобные некротические процессы в дистальных отделах голени и стоп привели к ампутации обеих ног больного выше коленных суставов; процесс на этом, очевидно, закончился. Однако у его сына были поражены кости средних и задних отделов обеих стоп и с одной стороны большеберцовой кости. Попытка произвести замещение дефекта большеберцовой кости консервированным костным аллотрансплантатом кончилась неудачей. У его сестры в 30-летнем возрасте возник некроз кожи и средней фаланги II пальца стопы. Во второй семье были больны две девочки-сестры. Одна умерла от какого-то осложнения. У второй был некроз дистальной трети большеберцовой кости, длительно существовала язва, которая затем закрылась. В одной из клиник ей произвели остеотомию костей голени в верхней трети, наложили аппарат Илизарова, прижали кости стопы к концу некротизировавшейся большеберцовой кости, а в области остеотомии стали удлинять ногу. Лечение не закончено, но рентгенолог, наблюдавший за больной, не отметил появления регенерата между верхними отломками, хотя прошло несколько месяцев.
Обе семьи — 5 больных с этим редким заболеванием — жители Туркмении. Шестой больной с выраженным некрозом костей, образующих голеностопный сустав, родился в Грузии.
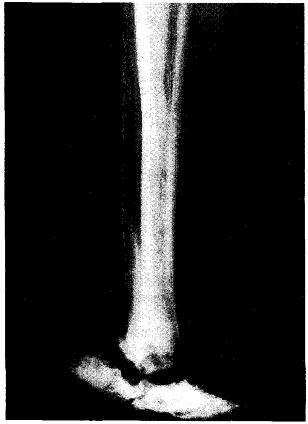
Рис. 8.1. Наследуемый остеолиз дистального отдела голени и стопы.
J. Gluck, J.J. Miller (1972) описали случай семейного остеолиза, наблюдавшегося у дедушки со стороны отца. Выявлены изменения в костях обоих запястий и предплюсны; у отца — такие же изменения, но менее выраженные, у внучки и внука — умеренные изменения в области лучезапястных суставов. Нужно отметить, что клинические и рентгенологические проявления у наших больных были значительно более выражены.
Генерализованный акроостеолиз
Нами в течение 4 лет наблюдалась больная (рис. 8.2) с остеолизом костей конечностей, челюстей, изменениями позвоночника, но в отличие от наблюдений, описанных выше, у нее не образовался детрит, поскольку кости нижней челюсти, фаланги пальцев кистей и стоп постепенно рассасывались и исчезали. Уменьшались рост и размеры тела, нарастало понижение питания, исчезали мышцы, отмечались также явления выраженного остеопороза. В последний свой приезд больная с большим трудом жевала пищу, ходила, меняла положение в кровати.
Самопроизвольное исчезновение костей
Использование постоянного электрического поля активного остеогенеза для лечения больных со спонтанным рассасыванием костей и для замещения костной тканью больного массивных консервированных костных аллотрансплантатов. Среди заболеваний костей особое место занимает тяжелое спонтанное (самопроизвольное) рассасывание костей (disappearing bone, massive osteolisis, acute absorption of bone, phantombone). В настоящее время мы не нашли описания эффективного метода лечения больных с этим заболеванием. М.В. Волков (1974) писал: «Резекция пораженной кости с замещением дефекта гомокостью ведет, как показали наши наблюдения, к лизису трансплантата и продолжению рассасывания». По мнению М.В. Волкова, при прогрессирующем остеолизе определенную роль играет нарушение иммунологического статуса организма.
В.И. Говалло и М.П. Григорьева (1972) обнаружили нарушение нормального ответа лимфоцитов периферической крови на воздействие фитогемагглютинина (ФГА) в культуре in vitro. Сыворотка 3 больных вызывала цитолитический, дегенерирующий и слабый бласттрансформирующий эффект на введение аутологичных лимфоцитов в культуре.
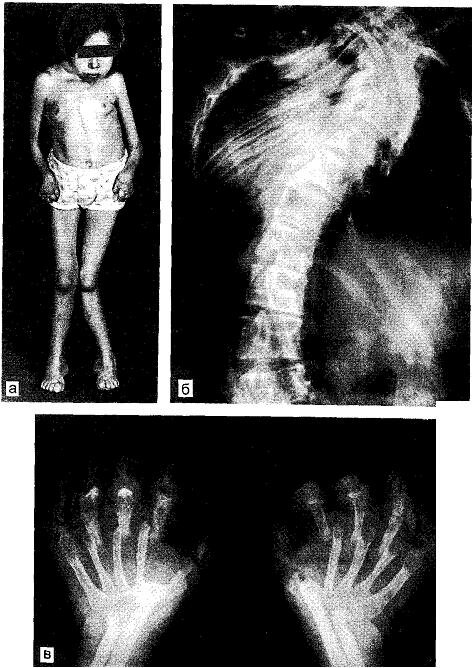
Рис. 8.2. Особая форма генерализованного нарастающего тотального остеолизиса грудной клетки, нижней челюсти (а), позвоночника (б), кистей (в).
Т.П. Виноградова (1962) указывала, что в основе этой формы остеолиза лежат, очевидно, нарушения ангионеврогенного характера, что сближает спонтанное рассасывание костей с острой атрофией Зулека. Это заболевание приводит часть больных к смерти. Иногда наблюдается рассасывание костей по сегментам: позвонок и соответственно два пебпапроцесс может захватить несколько позвонков и несколько ребер нарушается функция спинного мозга или атмосферное давление сдавливает ставшую мягкой грудную клетку.
Другие материалы, такие как металл или пластмасса, не изменяют течения патологического процесса и даже не могут полноценно заместить постоянно увеличивающийся дефект кости. Задача, которая стоит перед врачами в борьбе с такой болезнью, заключается в прекращении процессов разрушения и активации процесса активного остеогенеза.
Исходя из изложенного, С.Т. Зацепин, Г.Н. Зацепина, С.В. Тульский предположили, что у больных с самопроизвольным рассасыванием костей и некоторыми другими заболеваниями нужно установить поле активного остеогенеза для прекращения процесса резорбции кости, стимуляции активного костеобразования с последующей нормализацией собственного поля активного остеогенеза организма.
Оказалось, что если измерять разность электрических потенциалов на кости (между точками, расположенными ниже и выше места повреждения) и соединительной ткани (между зоной, расположенной около места перелома, и грудным отделом позвоночника), то разность электрических потенциалов между электродами, введенными в кость, и электродами, фиксированными в соединительной ткани под кожей собаки, изменяется аналогично процессу активного остеогенеза, и среднее значение разности электрических потенциалов между ногой и шеей составляет 80 мВ (нога отрицательна относительно шеи). Это исследование позволило нам перейти от работы с внутрикостными электродами к применению внешних накладных электродов.
Дальнейшее исследование поля активного остеогенеза показало, что первичное сращение перелома достигается в том случае, когда разность электрических потенциалов между зоной на коже над губчатой костью ниже места ее повреждения и зоной на коже в районе II грудного позвонка составляет 400—600 мВ. При этом область губчатой кости ноги должна быть отрицательной по отношению к области шеи или грудного отдела позвоночника. Инвариантом является разность электрических потенциалов, так как именно она связана с общим интегральным зарядом системы, с разностью мембранных потенциалов в различных участках мембраны (в области губчатой кости ноги и шейного или грудного отдела позвоночника). Этот метод был применен у 10 больных со спонтанным рассасыванием костей.
Первая группа состояла из больных, которых лечили созданием с помощью внешнего стимулятора постоянного электрического поля, наблюдаемого при процессах активного остеогенеза. У этих больных отмечались явления исчезновения костной ткани, но отсутствовал дефект суставного конца кости. У всех 3 пациентов наблюдалась положительная динамика процесса, у 2 из них наступило выздоровление.
Вторую группу составили 7 больных, которым вначале производили пластическое замещение дефекта суставного конца длинной трубчатой кости, а затем — электростимуляцию. У 6 из них получена положительная динамика.
Для иллюстрации приводим выписку из истории болезни.
Больная М., 22 лет. Считает себя больной с 1962 г., когда впервые после длительной ходьбы и незначительных нагрузок появилась боль в области левого тазобедренного сустава. Боль обострялась в весенне-летний период. Обратилась к врачу в 1971 г., когда усилилась боль в области левого тазобедренного сустава. На рентгенограммах выявлены истончение шейки левого бедра и деформация головки бедренной кости. Проводилось симптоматическое лечение, направленное на уменьшение боли. В сентябре 1972 г. больная упала, в результате чего произошел перелом шейки левого бедра. В течение 4 мес проводилось лечение скелетным вытяжением за мыщелки бедра. На рентгенограммах сращения перелома не выявлено, наложена гипсовая повязка с тазовым поясом (больница г. Корсакова Сахалинской области).
Направлена на дальнейшее лечение в Новосибирский институт травматологии и ортопедии, где поставлен диагноз: патологический перелом шейки левого бедра. В связи с неясным характером процесса была произведена открытая биопсия, на основании которой диагностировано самопроизвольное рассасывание бедренной кости. 26.04.73 г. — заочная консультация проф. С.Т.Зацепина. Диагноз подтвержден, проведен курс инъекций гормона щитовидной железы тирокальцитонина, витаминов В], Вб, Bi2, глюкозы с витамином С, анаболического гормона, ретаболила. Однако на основании контрольных рентгенограмм, произведенных в Новосибирском институте травматологии и ортопедии, установлено, что процесс рассасывания костей продолжался в диафизарной части бедренной кости (рис. 8.3). В отделение костной патологии взрослых ЦИТО больная поступила 04.09.74 г. Ходит с костылями, не нагружая левую ногу. Имеются укорочение левого бедра на 3—4 см и патологическое увеличение подвижности в области левого тазобедренного сустава.
20.09.74 г. проведено рентгенологическое исследование: левый тазобедренный сустав и кости, образующие вертлужную впадину, имеют резко разреженную структуру. Головка, шейка, большой и малый вертелы и верхняя часть диафиза бедра рассосались, лишь местами видны секвестроподобные остатки костного вещества. Свободный конец диафиза бедренной кости заострен, структура диафиза неравномерно разрежена. Кортикальный слой диафизарного отдела бедренной кости по внутренней поверхности на значительном протяжении разволокнен, отмечается краевое рассасывание. Заключение: спонтанное рассасывание левой бедренной кости.
16.04.75 г. операция: замещение верхней половины левой бедренной кости идентичным консервированным холодом аллотрансплантатом с суставным концом (операция выполнена С.Т. Зацепиным).
При микроскопическом исследовании удаленных тканей установлено следующее:
1) тазовая кость зрелая, губчатая, с умеренно выраженными процессами перестройки. В широких межкостных пространствах — рыхлая волокнистая ткань с резко расширенными сосудами капиллярного типа. Встречаются небольшие зоны новообразованной кости. Костные балки поверхностной зоны имеют зазубренные контуры;
2) бедренная кость — компактная с резко расширенными сосудистыми каналами и отдельными участками с неокрашивающимися ядрами остеоцитов. Губчатая кость с истончением костных балок, в межкостных пространствах — отечный жировой костный мозг, местами отмечается пропитывание распадающимися эритроцитами и формирование кист;
3) атрофия мышечных волокон с разрастанием плотной волокнистой ткани, отмечаются множественные небольшие круглоклеточные скопления;
4) плотная волокнистая ткань рубцового типа с отдельными включениями жировой клетчатки.
Патологоанатомическое заключение: выявленные микроскопические изменения свидетельствуют о спонтанном рассасывании костей (С.И. Липкин).
Рентгенография после операции: головка, шейка, межвертельная и значительная часть подвертельной области бедра, которые отсутствовали вследствие спонтанного рассасывания, замещены аллотрансплантатом. Головка трансплантата находится в вертлужной впадине. Медиальный полуцилиндр дистального отдела аллотрансплантата глубоко внедрен в костномозговой канал материнской кости, ось бедра хорошая. По наружной поверхности к материнской кости прилежит массивный трансплантат, который составляет половину цилиндра диафиза и образован из наружного полуцилиндра аллотрансплантата.
Сразу после операции начата постоянная электростимуляция; ток пульсирующий, частота 0,2 Гц, сила тока 1—2 мкА, формула импульса пилообразная, скважность — '//.
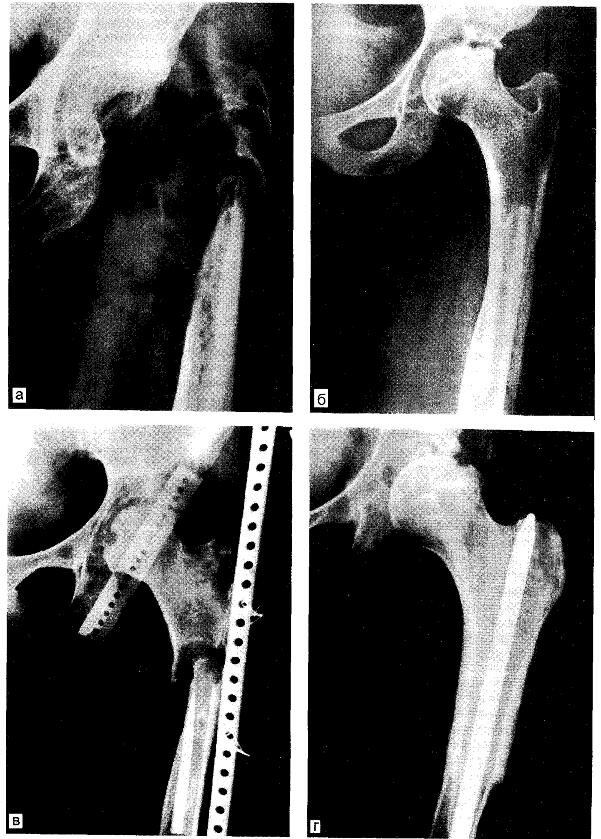
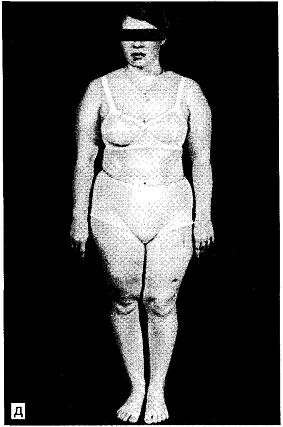
Рис. 8.3. Самопроизвольное рассасывание верхней части бедренной кости.
На рентгенограммах в области стыка пересаженного аллотрансплантата с материнской костью хорошо выражена консолидация, т.е. не только предотвращено дальнейшее рассасывание бедренной кости, но она стала способна к образованию новой костной ткани, к регенерации, что проявилось в спаянии с пересаженным консервированным аллотрансплантатом. Это позволило снять гипсовую повязку и приступить к разработке движений в тазобедренном и коленном суставах. Больная выписана домой с портативным постоянным стимулятором, ходит с костылями, умеренно нагружает оперированную ногу.
Электростимуляция продолжалась 5 лет. Общее состояние больной хорошее, костылями не пользуется, стала ходить с палкой, а дома и без нее, боль исчезла.
Свободно садится на стул — угол сгибания в тазобедренном суставе до 100°, отведение и приведение 30 и 40°, ротационные движения ограничены, безболезненны. Признаки клинического улучшения обнаружены и при рентгенологическом исследовании: отмечено некоторое уплотнение (репарация) костной структуры в области вертлужной впадины, в средней и нижней трети бедренной кости; верхняя треть и головка представляют собой аллотрансплантат, интимно сросшийся с концом рассасывающейся бедренной кости.
Исследование жизнеспособности пересаженного аллотрансплантата проксимального конца левой бедренной кости больной М. произведено в отделении радиоизотопной диагностики радиологического центра Центрального института усовершенствования врачей 26.12.80 г., т.е. через 5 лет после пересадки аллотрансплантата, консервированного замораживанием. Визуализация скелета осуществлена с пирофосфатом (внутривенно). На серии сцинтиграмм левого бедра, тазобедренного и коленного суставов определяют:
1) гиперфиксацию РФП в области головки бедренной кости;
2) гипофиксацию РФП в проксимальном отрезке бедра с сохранением контуров изображения кости, возможно, в костномозговом канале;
3) неинтенсивную гиперфиксацию РФП во внутреннем мыщелке бедра.
В 1980 г. — прекращение стимуляции. В декабре 1982 г. на месте соединения — рассасывание и перелом. С января 1983 г. — скелетное вытяжение, возобновлена электростимуляция, рассасывание продолжается. 18.03.84 г. выполнена операция — интрамедуллярный остеосинтез аллогенного суставного конца с диафизарной частью кортикальным аллотрансплантатом, дополнительная аллопластика, электростимуляция. Сращения не наступило. 22.01.86 г. — еще одна операция: удаление рассасывающегося суставного аллотрансплантата, дефект замещен другим суставным аллотрансплантатом, соединение по методу заточки, интрамедуллярный остеосинтез. В 1989 г. — хорошее костное спаяние аллотрансплантата с диафизом, начало восстановления костной ткани в области крыши вертлужной впадины, электростимуляция, которая прекращена в 1995 г. Ходит с палочкой. С.Т. Зацепин получил письмо-поздравление с Новым 2001 годом. Поступила работать бухгалтером.
Приведенное исследование свидетельствует о значительном замещении ткани костного аллотрансплантата костной тканью (верхний конец бедренной кости), который имеет вид несколько более узкой полоски, чем пересаженный верхний конец бедренной кости, а не отдельных включений пирофосфата.
Если же имеется дефект части кости по длине (полное самопроизвольное исчезновение части кости), то его необходимо сначала заместить идентичным по форме и величине консервированным костным аллотрансплантатом, осуществив интимное плотное соприкосновение кортикальных слоев. Как показали гистологические исследования, на месте полностью исчезнувшей кости не остается ничего: ни органического матрикса, ни частично минерализованных его остатков, ни клеточных элементов кости, поэтому регенерировать ей не из чего.
Начатая после пластического замещения дефекта стимуляция постоянного электрического поля активного остеогенеза обусловливает сращение консервированного костного аллотрансплантата с концом рассасывающейся кости и прекращение процесса спонтанного рассасывания кости.
Полученные экспериментальные данные при наблюдении за больными со спонтанным рассасыванием костей свидетельствуют о том, что внешняя стимуляция в течение первых лет после пластического замещения дефекта целиком заменяет собственное электрическое поле больного. Доказательством этого служит следующее: через 5—6 мин после отключения внешней стимуляции постоянного электрического поля активного остеогенеза снова появляется поле резорбции кости. Только через 3—4 года постоянной внешней стимуляции у больного вновь устанавливается собственное поле активного остеогенеза и отключение стимулятора не изменяет постоянное электрическое поле, что позволяет сократить время стимуляции до нескольких часов в сутки, а затем и полностью прекратить стимуляцию, если при контрольных измерениях постоянное электрическое поле у больного остается нормальным.
Приводим другие наблюдения.
Больной 42 лет с самопроизвольным рассасыванием 3 ребер справа, правосторонним гидротораксом, резкой пигментацией кожных покровов. В результате электростимуляции, продолжавшейся в течение 3 лет, наступило выздоровление (рис. 8.4, а).
Рентгенограмма больного с рассасыванием плечевой кости — патологический перелом — представлена на рис. 8.4, б. Полностью рассосавшаяся плечевая кость замещена эндопротезом из метилметакрилата, через 3 года — резкий лимфостаз во всей конечности.
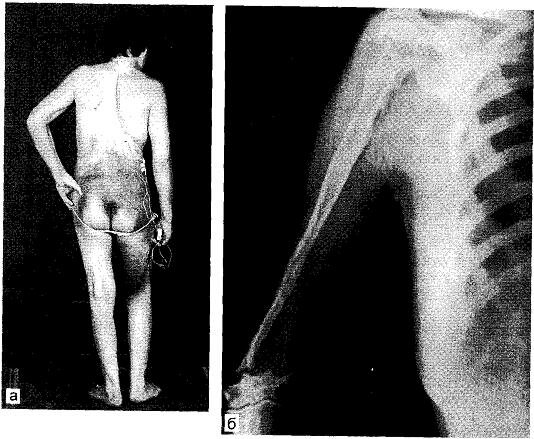
Рис. 8.4. Самопроизвольное рассасывание X, XI, XI I ребер справа, исчезновение в
этой области мышц, скопление тканевой жидкости, пигментация этого участка
кожи (а); самопроизвольное исчезновение плечевой кости (б).
На основании многолетних наблюдений над большим числом больных с самопроизвольным исчезновением костей (32 пациента) мы считаем, что вне внимания врачей проходит стадия начальных изменений в костях, которая не сопровождается клиническими проявлениями, и только какое-то внешнее воздействие, как, например, незначительная травма, ведет к появлению клинических симптомов, а возможно, является пусковым механизмом.
Нам представляется следующая гипотеза патогенеза этого заболевания. В результате дефекта гена «первичный биохимический дефект», проявляющийся прогредиентно, приводит к местным биохимическим изменениям в каком-то участке кости, что нарушает образование клеток-предшественников, в результате чего нарушаются процессы ремоделяции костной ткани на определенном участке кости или костей, вернее — эти процессы становятся невозможными. Происходит постепенная гибель остеобластов и остеокластов на этом участке в различном возрасте, обычно после легкой травмы.
Таким образом, самопроизвольное исчезновение кости — это один из видов апоптоза. На месте исчезнувшей кости, как характерно для апоптоза не обнаруживается ничего.
С.Т.Зацепин
Костная патология взрослых
Теги:
234567 Описание для анонса:
234567 Начало активности (дата): 01.01.2014 13:52:00
234567 Кем создан (ID): 648
234567 Ключевые слова: Костная патология, Метаболические заболевания костей
12354567899
Некоторые формы акроостеолиза и самопроизвольное исчезновение костей
Работами большого числа исследователей было показано, что существует целый ряд заболеваний, обусловленных врожденным дефектом какого-то гена — «первичный молекулярный дефект». Это выявляется как нарушение какого-либо биохимического процесса с соответствующими клиническими проявлениями, что далеко не всегда так легко, поскольку даже одна простая функция может быть кодирована в нескольких генах. При этом нарушения наступают из-за мутации не только одного, но и нескольких разных генов, т.е. зависят от полилокусности изменения. Поэтому существуют болезни, в основе которых лежит что-то близкое по характеру процесса, но которые клинически имеют различные проявления и относятся к разным нозологическим единицам и даже внутри одной нозологической единицы обладают полиморфизмом. Очень важным следствием такого механизма развития болезни является то, что, несмотря на наличие генной зависимости, патологические изменения в тканях должны достигнуть какой-то пороговой величины, и тогда достаточно незначительного внешнего повода (например, удара), чтобы болезнь проявилась (наступила ее манифестация).Именно к этой группе наследственных системных заболеваний скелета с так называемым прогредиентным характером течения относятся заболевания у детей, рождающихся без видимых патологических изменений, но потом, в возрасте 4, 6, 10, 16, 25 лет, без всяких видимых причин, иногда после легкой травмы возникают те или иные изменения. Этиология и патогенез этих заболеваний мало изучены, имеются заболевания с генерализованными проявлениями, но чаще встречаются с локальными признаками. К таким заболеваниям относятся различные виды акроостеолиза, самопроизвольное рассасывание костей, различные виды остеосклерозов, прогрессирующий оссифицирующий миозит и т.д.
Возможно, это врожденно обусловленные ферментопатии, вследствие которых возникают пороки развития остеобластов и остеокластов на отдельных участках тех или иных костей, и для их клинического проявления необходимо время для аккумуляции ничтожно малых количеств патологических метаболических продуктов, которые активируют лизосомальные ферменты, и т.п. В результате сдвига в обмене нарушаются местные электрические потенциалы, хотя очевидно, что и они также могут влиять на интенсивность обмена в локализованном участке тела. При попытках осмыслить этиологию и патогенез акроостеолиза нельзя не учитывать, что морфогенез скелета, конечностей человека и животных в эмбриональном периоде развития происходит не только в результате пролиферативных процессов, деления клеток, но и гибели и резорбции клеток в ряде участков эмбриона, возможно, что акроостеолизы — это смещенные по времени и месту те же процессы резорбции, но не в период эмбриогенеза, а извращенные и сдвинутые в постнатальный период жизни.
Апоптоз. В процессе развития организма наряду с пролиферацией и дифференциацией клеток происходит управляемая, закономерная смерть клеток — контролируемый организмом процесс — альтруистическая гибель клеток, без которого было бы невозможно развитие организма.
Максимов А.А. еще в 1914 г. описал гиперхроматоз ядерной оболочки — характерный признак апоптоза. Термин «апоптоз» появился в литературе в 1972 г. для обозначения явлений, определявшихся как «сморщенный некроз», «гибель клетки, отделения и распада ее на части».
При апоптозе не наблюдается воспалительной реакции (как при некрозе). С клетками происходит:
• конденсация и маргинация хроматина, конденсация цитоплазмы;
• разделение клетки на части — образование апоптозных тел, которые подвергаются фагоцитозу.
В.Н. Афанасьев, Б.А. Кроль, Ю.А. Манцигин (1985) пишут: «...Две формы клеточной гибели: цитометрический и биохимический анализ отметили особое повреждение хроматина в виде правильной межнуклеосомной фрагментации ДНК в результате активации Са — Mg-зависимой нуклеазы, отличающейся от нуклеазы при колликвационном некрозе клеток, когда фрагментация ДНК имеет неупорядоченный характер, что возникает под действием лизосомальных ферментов». «Предполагается, что апоптоз предотвращает генетическое повреждение стволовых клеток; известно, что медленно пролиферирующие стволовые клетки проявляют среднюю чувствительность к воздействию ионизирующего облучения».
Итак, апоптоз — это запланированная смерть клетки или клеток, возникающая в том случае, если в геноме заложена определенная программа. Мы предполагаем, что часть приводимых ниже заболеваний — различные виды акроостеолиза, возможно, вызывается апоптозом.
Акроостеолиз. Доминантная форма акроостеолиза описана у матери и сына [Lamy, Maroteaux, 1961]. В двух предшествующих поколениях также были больные, но значительных нарушений не имелось. Schinz (1951) отметил доминантное наследование этого заболевания с началом проявления в возрасте от 8 до 22 лет. Медленно прогрессирующий остеолиз на руках и ногах характеризовался периодическим изъязвлением пальцев рук и ног, секвестрацией и заживлением с отторжением пальцев. Maroteaux считает, что отсутствие вдавления основания черепа или иных изменений черепа и длинных костей позволяет отличать акроостеолиз от синдрома Ченея.
Синдром Ченея — акроостеолиз с остеопорозом и изменением черепа и нижней челюсти. Ченей описал семью в штате Мичиган, в которой у матери и 4 детей обнаружен акроостеолиз — множественное искривление костей и гипоплазия нижней челюсти. В отличие от пикнодизостоза — рецессивно наследуемого заболевания — особенностью остеопороза у больных, обследованных Ченеем, было вдавление основания черепа. Матери было 57 лет, а 4 детям из 6 — 35, 26, 21, 13 лет.
Наследуемый акроостеолиз
Редкое наследственное заболевание, характеризующееся появлением в детском, подростковом или юношеском возрасте припухлостей в области стопы, голеностопного сустава, голени или только на одном-двух пальцах стопы либо в области запястья (реже). Припухлости постепенно увеличиваются, кожа приобретает синюшный или темно-багровый оттенок, появляется флюктуация. Внезапно образуется свищевое отверстие, через которое изливается темно-красная жидкость (в области голеностопного сустава ее может быть до 100 мл), сгустки, состоящие из некротизированных, потерявших минеральную основу «растворившихся» костей. Несмотря на длительное существование свища, соединяющего полость с некротизирующимися костями стопы, инфекция не присоединяется: очевидно, отделяемое обладает антисептическими свойствами, богато ферментами. Свищевой ход может закрыться, но через несколько месяцев открыться снова. Рентгенологическое исследование выявляет картину литического процесса, захватывающего одновременно нижний суставной конец большеберцовой кости, таранную, пяточную, ладьевидную, кубовидную кости, или процесс поражает в основном большеберцовую кость, причем разрушаются и исчезают ее дистальная часть и кости стопы (рис. 8.1). Иногда свищи принимают вид хронической язвы.
Мы наблюдали 4 больных. В первой семье подобные некротические процессы в дистальных отделах голени и стоп привели к ампутации обеих ног больного выше коленных суставов; процесс на этом, очевидно, закончился. Однако у его сына были поражены кости средних и задних отделов обеих стоп и с одной стороны большеберцовой кости. Попытка произвести замещение дефекта большеберцовой кости консервированным костным аллотрансплантатом кончилась неудачей. У его сестры в 30-летнем возрасте возник некроз кожи и средней фаланги II пальца стопы. Во второй семье были больны две девочки-сестры. Одна умерла от какого-то осложнения. У второй был некроз дистальной трети большеберцовой кости, длительно существовала язва, которая затем закрылась. В одной из клиник ей произвели остеотомию костей голени в верхней трети, наложили аппарат Илизарова, прижали кости стопы к концу некротизировавшейся большеберцовой кости, а в области остеотомии стали удлинять ногу. Лечение не закончено, но рентгенолог, наблюдавший за больной, не отметил появления регенерата между верхними отломками, хотя прошло несколько месяцев.
Обе семьи — 5 больных с этим редким заболеванием — жители Туркмении. Шестой больной с выраженным некрозом костей, образующих голеностопный сустав, родился в Грузии.

Рис. 8.1. Наследуемый остеолиз дистального отдела голени и стопы.
J. Gluck, J.J. Miller (1972) описали случай семейного остеолиза, наблюдавшегося у дедушки со стороны отца. Выявлены изменения в костях обоих запястий и предплюсны; у отца — такие же изменения, но менее выраженные, у внучки и внука — умеренные изменения в области лучезапястных суставов. Нужно отметить, что клинические и рентгенологические проявления у наших больных были значительно более выражены.
Генерализованный акроостеолиз
Нами в течение 4 лет наблюдалась больная (рис. 8.2) с остеолизом костей конечностей, челюстей, изменениями позвоночника, но в отличие от наблюдений, описанных выше, у нее не образовался детрит, поскольку кости нижней челюсти, фаланги пальцев кистей и стоп постепенно рассасывались и исчезали. Уменьшались рост и размеры тела, нарастало понижение питания, исчезали мышцы, отмечались также явления выраженного остеопороза. В последний свой приезд больная с большим трудом жевала пищу, ходила, меняла положение в кровати.
Самопроизвольное исчезновение костей
Использование постоянного электрического поля активного остеогенеза для лечения больных со спонтанным рассасыванием костей и для замещения костной тканью больного массивных консервированных костных аллотрансплантатов. Среди заболеваний костей особое место занимает тяжелое спонтанное (самопроизвольное) рассасывание костей (disappearing bone, massive osteolisis, acute absorption of bone, phantombone). В настоящее время мы не нашли описания эффективного метода лечения больных с этим заболеванием. М.В. Волков (1974) писал: «Резекция пораженной кости с замещением дефекта гомокостью ведет, как показали наши наблюдения, к лизису трансплантата и продолжению рассасывания». По мнению М.В. Волкова, при прогрессирующем остеолизе определенную роль играет нарушение иммунологического статуса организма.
В.И. Говалло и М.П. Григорьева (1972) обнаружили нарушение нормального ответа лимфоцитов периферической крови на воздействие фитогемагглютинина (ФГА) в культуре in vitro. Сыворотка 3 больных вызывала цитолитический, дегенерирующий и слабый бласттрансформирующий эффект на введение аутологичных лимфоцитов в культуре.

Рис. 8.2. Особая форма генерализованного нарастающего тотального остеолизиса грудной клетки, нижней челюсти (а), позвоночника (б), кистей (в).
Т.П. Виноградова (1962) указывала, что в основе этой формы остеолиза лежат, очевидно, нарушения ангионеврогенного характера, что сближает спонтанное рассасывание костей с острой атрофией Зулека. Это заболевание приводит часть больных к смерти. Иногда наблюдается рассасывание костей по сегментам: позвонок и соответственно два пебпапроцесс может захватить несколько позвонков и несколько ребер нарушается функция спинного мозга или атмосферное давление сдавливает ставшую мягкой грудную клетку.
Другие материалы, такие как металл или пластмасса, не изменяют течения патологического процесса и даже не могут полноценно заместить постоянно увеличивающийся дефект кости. Задача, которая стоит перед врачами в борьбе с такой болезнью, заключается в прекращении процессов разрушения и активации процесса активного остеогенеза.
Исходя из изложенного, С.Т. Зацепин, Г.Н. Зацепина, С.В. Тульский предположили, что у больных с самопроизвольным рассасыванием костей и некоторыми другими заболеваниями нужно установить поле активного остеогенеза для прекращения процесса резорбции кости, стимуляции активного костеобразования с последующей нормализацией собственного поля активного остеогенеза организма.
Оказалось, что если измерять разность электрических потенциалов на кости (между точками, расположенными ниже и выше места повреждения) и соединительной ткани (между зоной, расположенной около места перелома, и грудным отделом позвоночника), то разность электрических потенциалов между электродами, введенными в кость, и электродами, фиксированными в соединительной ткани под кожей собаки, изменяется аналогично процессу активного остеогенеза, и среднее значение разности электрических потенциалов между ногой и шеей составляет 80 мВ (нога отрицательна относительно шеи). Это исследование позволило нам перейти от работы с внутрикостными электродами к применению внешних накладных электродов.
Дальнейшее исследование поля активного остеогенеза показало, что первичное сращение перелома достигается в том случае, когда разность электрических потенциалов между зоной на коже над губчатой костью ниже места ее повреждения и зоной на коже в районе II грудного позвонка составляет 400—600 мВ. При этом область губчатой кости ноги должна быть отрицательной по отношению к области шеи или грудного отдела позвоночника. Инвариантом является разность электрических потенциалов, так как именно она связана с общим интегральным зарядом системы, с разностью мембранных потенциалов в различных участках мембраны (в области губчатой кости ноги и шейного или грудного отдела позвоночника). Этот метод был применен у 10 больных со спонтанным рассасыванием костей.
Первая группа состояла из больных, которых лечили созданием с помощью внешнего стимулятора постоянного электрического поля, наблюдаемого при процессах активного остеогенеза. У этих больных отмечались явления исчезновения костной ткани, но отсутствовал дефект суставного конца кости. У всех 3 пациентов наблюдалась положительная динамика процесса, у 2 из них наступило выздоровление.
Вторую группу составили 7 больных, которым вначале производили пластическое замещение дефекта суставного конца длинной трубчатой кости, а затем — электростимуляцию. У 6 из них получена положительная динамика.
Для иллюстрации приводим выписку из истории болезни.
Больная М., 22 лет. Считает себя больной с 1962 г., когда впервые после длительной ходьбы и незначительных нагрузок появилась боль в области левого тазобедренного сустава. Боль обострялась в весенне-летний период. Обратилась к врачу в 1971 г., когда усилилась боль в области левого тазобедренного сустава. На рентгенограммах выявлены истончение шейки левого бедра и деформация головки бедренной кости. Проводилось симптоматическое лечение, направленное на уменьшение боли. В сентябре 1972 г. больная упала, в результате чего произошел перелом шейки левого бедра. В течение 4 мес проводилось лечение скелетным вытяжением за мыщелки бедра. На рентгенограммах сращения перелома не выявлено, наложена гипсовая повязка с тазовым поясом (больница г. Корсакова Сахалинской области).
Направлена на дальнейшее лечение в Новосибирский институт травматологии и ортопедии, где поставлен диагноз: патологический перелом шейки левого бедра. В связи с неясным характером процесса была произведена открытая биопсия, на основании которой диагностировано самопроизвольное рассасывание бедренной кости. 26.04.73 г. — заочная консультация проф. С.Т.Зацепина. Диагноз подтвержден, проведен курс инъекций гормона щитовидной железы тирокальцитонина, витаминов В], Вб, Bi2, глюкозы с витамином С, анаболического гормона, ретаболила. Однако на основании контрольных рентгенограмм, произведенных в Новосибирском институте травматологии и ортопедии, установлено, что процесс рассасывания костей продолжался в диафизарной части бедренной кости (рис. 8.3). В отделение костной патологии взрослых ЦИТО больная поступила 04.09.74 г. Ходит с костылями, не нагружая левую ногу. Имеются укорочение левого бедра на 3—4 см и патологическое увеличение подвижности в области левого тазобедренного сустава.
20.09.74 г. проведено рентгенологическое исследование: левый тазобедренный сустав и кости, образующие вертлужную впадину, имеют резко разреженную структуру. Головка, шейка, большой и малый вертелы и верхняя часть диафиза бедра рассосались, лишь местами видны секвестроподобные остатки костного вещества. Свободный конец диафиза бедренной кости заострен, структура диафиза неравномерно разрежена. Кортикальный слой диафизарного отдела бедренной кости по внутренней поверхности на значительном протяжении разволокнен, отмечается краевое рассасывание. Заключение: спонтанное рассасывание левой бедренной кости.
16.04.75 г. операция: замещение верхней половины левой бедренной кости идентичным консервированным холодом аллотрансплантатом с суставным концом (операция выполнена С.Т. Зацепиным).
При микроскопическом исследовании удаленных тканей установлено следующее:
1) тазовая кость зрелая, губчатая, с умеренно выраженными процессами перестройки. В широких межкостных пространствах — рыхлая волокнистая ткань с резко расширенными сосудами капиллярного типа. Встречаются небольшие зоны новообразованной кости. Костные балки поверхностной зоны имеют зазубренные контуры;
2) бедренная кость — компактная с резко расширенными сосудистыми каналами и отдельными участками с неокрашивающимися ядрами остеоцитов. Губчатая кость с истончением костных балок, в межкостных пространствах — отечный жировой костный мозг, местами отмечается пропитывание распадающимися эритроцитами и формирование кист;
3) атрофия мышечных волокон с разрастанием плотной волокнистой ткани, отмечаются множественные небольшие круглоклеточные скопления;
4) плотная волокнистая ткань рубцового типа с отдельными включениями жировой клетчатки.
Патологоанатомическое заключение: выявленные микроскопические изменения свидетельствуют о спонтанном рассасывании костей (С.И. Липкин).
Рентгенография после операции: головка, шейка, межвертельная и значительная часть подвертельной области бедра, которые отсутствовали вследствие спонтанного рассасывания, замещены аллотрансплантатом. Головка трансплантата находится в вертлужной впадине. Медиальный полуцилиндр дистального отдела аллотрансплантата глубоко внедрен в костномозговой канал материнской кости, ось бедра хорошая. По наружной поверхности к материнской кости прилежит массивный трансплантат, который составляет половину цилиндра диафиза и образован из наружного полуцилиндра аллотрансплантата.
Сразу после операции начата постоянная электростимуляция; ток пульсирующий, частота 0,2 Гц, сила тока 1—2 мкА, формула импульса пилообразная, скважность — '//.


Рис. 8.3. Самопроизвольное рассасывание верхней части бедренной кости.
На рентгенограммах в области стыка пересаженного аллотрансплантата с материнской костью хорошо выражена консолидация, т.е. не только предотвращено дальнейшее рассасывание бедренной кости, но она стала способна к образованию новой костной ткани, к регенерации, что проявилось в спаянии с пересаженным консервированным аллотрансплантатом. Это позволило снять гипсовую повязку и приступить к разработке движений в тазобедренном и коленном суставах. Больная выписана домой с портативным постоянным стимулятором, ходит с костылями, умеренно нагружает оперированную ногу.
Электростимуляция продолжалась 5 лет. Общее состояние больной хорошее, костылями не пользуется, стала ходить с палкой, а дома и без нее, боль исчезла.
Свободно садится на стул — угол сгибания в тазобедренном суставе до 100°, отведение и приведение 30 и 40°, ротационные движения ограничены, безболезненны. Признаки клинического улучшения обнаружены и при рентгенологическом исследовании: отмечено некоторое уплотнение (репарация) костной структуры в области вертлужной впадины, в средней и нижней трети бедренной кости; верхняя треть и головка представляют собой аллотрансплантат, интимно сросшийся с концом рассасывающейся бедренной кости.
Исследование жизнеспособности пересаженного аллотрансплантата проксимального конца левой бедренной кости больной М. произведено в отделении радиоизотопной диагностики радиологического центра Центрального института усовершенствования врачей 26.12.80 г., т.е. через 5 лет после пересадки аллотрансплантата, консервированного замораживанием. Визуализация скелета осуществлена с пирофосфатом (внутривенно). На серии сцинтиграмм левого бедра, тазобедренного и коленного суставов определяют:
1) гиперфиксацию РФП в области головки бедренной кости;
2) гипофиксацию РФП в проксимальном отрезке бедра с сохранением контуров изображения кости, возможно, в костномозговом канале;
3) неинтенсивную гиперфиксацию РФП во внутреннем мыщелке бедра.
В 1980 г. — прекращение стимуляции. В декабре 1982 г. на месте соединения — рассасывание и перелом. С января 1983 г. — скелетное вытяжение, возобновлена электростимуляция, рассасывание продолжается. 18.03.84 г. выполнена операция — интрамедуллярный остеосинтез аллогенного суставного конца с диафизарной частью кортикальным аллотрансплантатом, дополнительная аллопластика, электростимуляция. Сращения не наступило. 22.01.86 г. — еще одна операция: удаление рассасывающегося суставного аллотрансплантата, дефект замещен другим суставным аллотрансплантатом, соединение по методу заточки, интрамедуллярный остеосинтез. В 1989 г. — хорошее костное спаяние аллотрансплантата с диафизом, начало восстановления костной ткани в области крыши вертлужной впадины, электростимуляция, которая прекращена в 1995 г. Ходит с палочкой. С.Т. Зацепин получил письмо-поздравление с Новым 2001 годом. Поступила работать бухгалтером.
Приведенное исследование свидетельствует о значительном замещении ткани костного аллотрансплантата костной тканью (верхний конец бедренной кости), который имеет вид несколько более узкой полоски, чем пересаженный верхний конец бедренной кости, а не отдельных включений пирофосфата.
Если же имеется дефект части кости по длине (полное самопроизвольное исчезновение части кости), то его необходимо сначала заместить идентичным по форме и величине консервированным костным аллотрансплантатом, осуществив интимное плотное соприкосновение кортикальных слоев. Как показали гистологические исследования, на месте полностью исчезнувшей кости не остается ничего: ни органического матрикса, ни частично минерализованных его остатков, ни клеточных элементов кости, поэтому регенерировать ей не из чего.
Начатая после пластического замещения дефекта стимуляция постоянного электрического поля активного остеогенеза обусловливает сращение консервированного костного аллотрансплантата с концом рассасывающейся кости и прекращение процесса спонтанного рассасывания кости.
Полученные экспериментальные данные при наблюдении за больными со спонтанным рассасыванием костей свидетельствуют о том, что внешняя стимуляция в течение первых лет после пластического замещения дефекта целиком заменяет собственное электрическое поле больного. Доказательством этого служит следующее: через 5—6 мин после отключения внешней стимуляции постоянного электрического поля активного остеогенеза снова появляется поле резорбции кости. Только через 3—4 года постоянной внешней стимуляции у больного вновь устанавливается собственное поле активного остеогенеза и отключение стимулятора не изменяет постоянное электрическое поле, что позволяет сократить время стимуляции до нескольких часов в сутки, а затем и полностью прекратить стимуляцию, если при контрольных измерениях постоянное электрическое поле у больного остается нормальным.
Приводим другие наблюдения.
Больной 42 лет с самопроизвольным рассасыванием 3 ребер справа, правосторонним гидротораксом, резкой пигментацией кожных покровов. В результате электростимуляции, продолжавшейся в течение 3 лет, наступило выздоровление (рис. 8.4, а).
Рентгенограмма больного с рассасыванием плечевой кости — патологический перелом — представлена на рис. 8.4, б. Полностью рассосавшаяся плечевая кость замещена эндопротезом из метилметакрилата, через 3 года — резкий лимфостаз во всей конечности.

Рис. 8.4. Самопроизвольное рассасывание X, XI, XI I ребер справа, исчезновение в
этой области мышц, скопление тканевой жидкости, пигментация этого участка
кожи (а); самопроизвольное исчезновение плечевой кости (б).
На основании многолетних наблюдений над большим числом больных с самопроизвольным исчезновением костей (32 пациента) мы считаем, что вне внимания врачей проходит стадия начальных изменений в костях, которая не сопровождается клиническими проявлениями, и только какое-то внешнее воздействие, как, например, незначительная травма, ведет к появлению клинических симптомов, а возможно, является пусковым механизмом.
Нам представляется следующая гипотеза патогенеза этого заболевания. В результате дефекта гена «первичный биохимический дефект», проявляющийся прогредиентно, приводит к местным биохимическим изменениям в каком-то участке кости, что нарушает образование клеток-предшественников, в результате чего нарушаются процессы ремоделяции костной ткани на определенном участке кости или костей, вернее — эти процессы становятся невозможными. Происходит постепенная гибель остеобластов и остеокластов на этом участке в различном возрасте, обычно после легкой травмы.
Таким образом, самопроизвольное исчезновение кости — это один из видов апоптоза. На месте исчезнувшей кости, как характерно для апоптоза не обнаруживается ничего.
С.Т.Зацепин
Костная патология взрослых
Теги:
234567 Описание для анонса:
234567 Начало активности (дата): 01.01.2014 13:52:00
234567 Кем создан (ID): 648
234567 Ключевые слова: Костная патология, Метаболические заболевания костей
12354567899



