 02.06.2017
02.06.2017
Факторы риска развития неблагоприятного исхода в хирургическом лечении острой черепно-мозговой травмы
Тяжелая черепно-мозговая травма (ЧМТ) в настоящее время является одной из ведущих причин летальности и инвалидизации населения и занимает первое место по наносимому суммарному медико-социальному и экономическому ущербу среди всех видов травм.
АКТУАЛЬНОСТЬ Тяжелая черепно-мозговая травма (ЧМТ) в настоящее время является одной из ведущих причин летальности и инвалидизации населения и занимает первое место по наносимому суммарному медико-социальному и экономическому ущербу среди всех видов травм.
Представление о возможных факторах риска развития неблагоприятного исхода у оперированных пострадавших с острой ЧМТ позволит разработать меры по профилактике их возникновения, провести своевременную медикаментозную коррекцию, уменьшая интенсивность их влияния и продолжительность действия, тем самым предупреждая развитие осложнений и снижая вероятность наступления неблагоприятного исхода.
ЦЕЛЬ Определение факторов риска развития неблагоприятного исхода у оперированных пострадавших с острой ЧМТ на основании изучения клинико-инструментальных данных и исходов хирургического лечения у 1098 пострадавших с острой ЧМТ (время с момента травмы до проведения операции не превышало 72 ч).
РЕЗУЛЬТАТЫ В ходе проведенного анализа были выделены три группы факторов, оказывающих влияние на исходы лечения у пострадавших с острой ЧМТ: высокой степени риска развития неблагоприятного исхода,умеренной степени и слабой степени риска. К факторам высокой степени риска развития неблагоприятного исхода относили клинические признаки и симптомы острого дислокационного синдрома,выявленные при компьютерной томографии (КТ). Факторами умеренной степени риска считали: наличие острой субдуральной гематомы или множественных повреждений мозга, по данным КТ, объем очага повреждения мозга более 100 см3, величина латеральной дислокации более 10 мм, наличие субарахноидального или внутрижелудочкового кровоизлияния, величина вентрикулокранияльного коэффициента (ВКК-2) 8% и менее, наличие тяжелых сочетанных внечерепных повреждений (сумма баллов по шкале ISS более 40), а также факторов вторичного ишемического повреждения мозга (артериальной гипотензии и гипоксемии). Факторами слабой степени риска развития неблагоприятного исхода были возраст пострадавших 60 лет и старше и развитие «злокачественной», не поддающейся коррекции внутричерепной гипертензии во время операции или в раннем послеоперационном периоде.
В статье подробно рассмотрен каждый из выявленных факторов риска, оценены степень его статистической значимости по влиянию на исход с учетом продолжительности и интенсивности воздействия.
Хирургическое лечение черепно-мозговой травмы(ЧМТ) в настоящее время является крайне актуальной проблемой современной медицины и имеет огромное социально-экономическое значение. Согласно данным Всемирной организации здравоохранения, ежегодно частота ЧМТ увеличивается на 2%, при этом отмечается нарастание числа более тяжелых видов повреждений мозга. Частота ЧМТ в Российской Федерации варьирует в широких пределах (от 2,18 до 7,2 случая на 1000 населения в год), в среднем составляя 4-4,5 случая на 1000 населения в год.
Ежегодно во все нейрохирургические стационары г. Москвы госпитализируют около 15 000 пациентов с ЧМТ, из них около 2000 (13,3%) нуждаются в хирургическом лечении.
Основной контингент пострадавших — лица трудоспособного возраста (от 20 до 50 лет) [1-4].
ЧМТ остается одной из ведущих причин причин смертности и инвалидизации населения. Доля лиц со стойкой нетрудоспособностью в результате перенесенной ЧМТ достигает 25-30%. В структуре летальности от всех видов травм 30-50% приходятся на ЧМТ.
Общая летальность при ЧМТ, включая ЧМТ легкой и средней степеней тяжести, составляет 5-10%. При тяжелых формах ЧМТ с наличием внутричерепных гематом, очагов ушиба головного мозга летальность возрастает до 41-85%. Учитывая высокий процент инвалидизации и летальности вследствие ЧМТ среди трудоспособного населения, становится понятным,почему ЧМТ занимает первое место по наносимому суммарному медико-социальному и экономическому ущербу среди всех видов травм. ЧМТ обусловливает как прямые затраты на оказание экстренной стационарной помощи пострадавшим и их последующую реабилитацию, так и непрямые расходы на адаптацию выживших с последствиями ЧМТ [1-3, 5-8].
Отличительной особенностью патофизиологии острого периода ЧМТ является одновременное взаимоотягощающее воздействие как первичных, так и вторичных факторов повреждения головного мозга.
Внутричерепные гематомы, очаги ушиба головного мозга, создающие дополнительный объем в полости черепа, приводят к внутричерепной гипертензии,вследствие которой снижается мозговой кровоток,нарушается перфузия мозга и развивается его ишемия.
Механизмы вторичных повреждений головного мозга,которые активируются в момент травмы, вовлекают в патологический процесс не только поврежденные, но и интактные клетки головного мозга, увеличивая тем самым объем первичных структурных повреждений и зоны перифокального отека. Отек мозга, в свою очередь, приводит к еще большему увеличению внутричерепного давления (ВЧД). В соответствии с патофизи-ологическими механизмами повреждений мозга острый период ЧМТ часто сопровождается синдромом стойкой внутричерепной гипертензии и развитием диффузного отека мозга [1, 2, 6, 8, 9].
Установление факторов риска развития неблагоприятного исхода у пострадавших с ЧМТ играет важную роль при оценке эффективности диагностических и лечебных мероприятий, определении объема и очередности медицинской помощи, а также прогнозировании исходов хирургического лечения. Факторы риска оценивают с позиций статистической значимости по их влиянию на исход, интенсивности и продолжительности действия, зависимости от других факторов риска и по способности поддаваться интенсивной терапии. Представление о возможных факторах риска позволит разработать меры по профилактике их возникновения, провести своевременную медикаментозную коррекцию, уменьшая интенсивность их влияния и продолжительность действия, тем самым предупреждая развитие осложнений и снижая вероятность наступления неблагоприятного исхода.
Согласно современным рекомендациям по лечению и прогнозу ЧМТ, к наиболее значимым факторам, приводящим к неблагоприятному исходу и
ухудшающим прогноз у пострадавших с ЧМТ, относят: пожилой возраст больных, тяжелые сочетанные вне-черепные повреждения, угнетение уровня бодрствования до глубокой комы, наличие в неврологическом статусе анизокории и (или) двустороннего мидриаза, очаги повреждения мозга, по данным компьютерной томографии (КТ), соответствующие по классификации L.F. Marshall (1992) [10] diffuse injury III, IV (очаги повреждения мозга объемом более 25 мл со смещением срединных структур более 5 мм и компрессией цистерн основания мозга), внутричерепная гипертензия,длительное пребывание в коме в послеоперационном периоде, а также такие факторы вторичного повреждения мозга, как артериальная гипотензия (систолическое АД менее 90 мм рт.ст.), гипоксемия (РаО2
менее 60 мм рт.ст.), гипергликемия, анемия, гипонатриемия и коагулопатия [11-13].
Международные рекомендации по лечению и прогнозу ЧМТ были составлены на основании анализа электронных баз данных, которые содержат библиографическую информацию обо всех исследованиях,опубликованных на английском языке и посвященных нейротравме, и регулярно подлежат пересмотру и новому утверждению примерно раз в 5 лет. Учитывая,что при составлении рекомендаций были использованы исследования с участием пациентов с ЧМТ, которым проводили как консервативное, так и хирурги-ческое лечение, а также то, что не учитывалось время с момента получения травмы до начала лечения, у оперированных пострадавших с острой ЧМТ прогностическая значимость и взаимозависимость факторов риска неблаго-приятного исхода может существенно отличаться от этих параметров у пациентов в подостром периоде травмы или тех больных, которым выполняли консервативную терапию.
Целью нашего исследования было определение факторов риска развития неблагоприятного исхода у оперированных пострадавших с острой ЧМТ на основании изучения клинико-инструментальных данных и исходов хирургического лечения.
МАТЕРИАЛ И МЕТОДЫ
С 01.01.2002 г. по 31.12.2011 г. в НИИ СП им. Н.В. Склифосовского проведено хирургическое лечение 1098 пострадавших с острой ЧМТ (время с момента травмы до проведения операции не превышало 72 ч). Мужчин было 926 (84,3%), женщин — 172(15,7%). Средний возраст пострадавших составил 42,3±12,5 года. Доставлены бригадами скорой помощи с места происшествия 947 больных (86,2%), переведен из других стационаров 151 (13,8%).
Изолированная ЧМТ диагностирована у 794 пострадавших (72,3%),сочетанная ЧМТ — у 304 (27,7%). Тяжесть состояния пациентов с сочетанной ЧМТ (n=304) по шкале Injury Severity Score (ISS) составила от 29 до 76 баллов (в среднем 37,3±7,1 балла).
При поступлении проводили клинико-неврологический осмотр всех пострадавших. Уровень бодрствования оценивали с помощью шкалы комы Глазго(ШКГ) [14]. Из 1098 больных у 169 (15,4%) уровень бодрствования не был нарушен (15 баллов по ШКГ), у 280 (25,5%) отмечено угнетение уровня бодрствования до оглушения (13-14 баллов по ШкГ), у 141 (12,8%) — до сопора (9-12 баллов по ШКГ) и у 508 (46,3%) — до комы(4-8 баллов по ШКГ).
Клиническую стадию дислокационного синдрома устанавливали на основании модифицированной классификации F. Plum, J.B. Posner (1986) [15].
Выделяли следующие клинические стадии компрессии ствола мозга: диэнцефальная (клиническая стадия сдавления структур промежуточного мозга), мезэнцефальная (стадия компрессии на уровне среднего мозга),понтинная (стадия сдавления ствола мозга на уровне моста) и медуллярная (стадия компрессии на уровне структур продолговатого мозга).
Клиническая картина острого дислокационного синдрома была диагностирована у 677 пациентов(61,7%) из 1098. Клиническая стадия сдавления структур диэнцефальной области отмечена у 252 больных(37,2%) из 677, среднего мозга — у 187 (27,6%), а моста— у 238 (35,2%).
Пострадавших с клинической картиной дислокационного синдрома на уровне продолговатого мозга в нашем исследовании не было.
Основным способом нейровизуализации была КТ головного мозга, которую осуществляли всем больным в течение первого часа с момента госпитализации.
По данным КТ оценивали вид, объем очага повреждения мозга, величину смещения срединных структур головного мозга, степень аксиальной дислокации,рассчитывали вентрикулокраниальные коэффициенты (ВКК). По данным КТ головного мозга, из 1098 пострадавших у 354 (32,2%) были выявлены острые субдуральные гематомы, у 257 (23,4%) — множественные повреждения головного мозга (сочетания между собой оболочечных, внутримозговых гематом и очагов ушиба), у 182 (16,6%) — острые эпидуральные гематомы, у 181 (16,5%) — вдавленные переломы черепа и у 124 (11,3%) — внутримозговые гематомы в сочетании с очагами ушиба мозга (рис. 1).
Всем пострадавшим выполнено хирургическое вмешательство, которое заключалось в проведении трепанации черепа и удалении очагов повреждения мозга. Костно-пластическую трепанацию черепа выполняли по общепринятой методике — твердую мозговую оболочку зашивали наглухо, костный лоскут укладывали на место и фиксировали костными швами или краниофиксами. Декомпрессивную трепанацию черепа проводили только в случае выраженного интраоперационного отека и пролабирования мозга. У 75 пациентов во время операции и в раннем послеоперационном периоде выполнили мониторинг ВЧД.
Для оценки исходов хирургического лечения применяли шкалу исходов Глазго (ШИГ) [16]. Отличные исходы лечения (без неврологического дефицита)были получены у 389 пациентов (35,4%) из 1098,умеренная инвалидизация — у 142 (12,9%), тяжелая инвалидизация — у 77 (7,1%).
Вегетативное состояние развилось у 20 (1,8%). Летальные исходы отмечены у 470 больных (42,8%) (рис. 2).
Обработку полученных данных осуществляли на персональном компьютере в среде «Windows» с помощью пакета прикладных программ Statistica (version 7.0) фирмы StatSoft@ Inc., USA на основе формализованной истории болезни. Для определения силы и направления связей между причинными и результирующими признаками-откликами применяли метод ранговой корреляции Спирмена для качественных признаков и параметрический коэффициент корреляции Пирсона для количественных признаков.
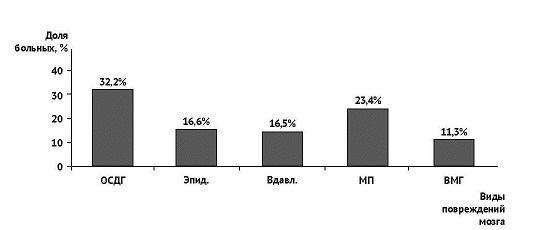
Рис. 1. Виды повреждений мозга (n=1098)
Примечания: ОСДГ — острые субдуральные гематомы;Эпид. — эпидуральные гематомы; Вдавл. — вдавленные переломы костей черепа; МП — множественные повреждения мозга; ВМГ — внутримозговые гематомы и очаги ушиба головного мозга.
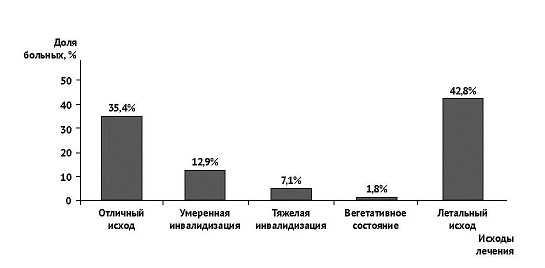
Рис. 2. Исходы хирургического лечения (шкала исходов Глазго, n=1098)
Величину статистического коэффициента R^0,25 принимали как слабую корреляцию (ассоциацию) между признаками, 0,25<R<0,75 — как умеренную корреляцию (ассоциацию) и R>0,75 — как сильную корреляцию (ассоциацию). Для определения различий времени выживания между группами пациентов использовали метод анализа Каплана-Мейера.
Анализировали влияние на исход следующих признаков: пола и возраста пострадавших, механизма травмы, характера сочетанных внечерепных повреждений, наличия алкогольного опьянения, аспирации при поступлении, данных клинической картины и КТ головного мозга, уровня ВЧД и состояния мозга во время проведения операции.
РЕЗУЛЬТАТЫ И ИХ ОБСУЖДЕНИЕ
В результате проведения статистического анализа были выявлены факторы, оказывающие влияние на исход хирургического лечения постра-давших с острой ЧМТ. В зависимости от величины статистического коэффициента корреляции R все факторы были разделены по значимости и интенсивности своего действия на факторы высокой степени риска неблагоприятного исхода, умеренной степени и слабой степени (таблица).
В ходе проведения статистического анализа было обнаружено, что к факторам высокой степени риска неблагоприятного исхода у пострадавших с острой ЧМТ относятся клинические и КТ-признаки острого дислокационного синдрома.
Известно, что у пострадавших с ЧМТ острый дислокационный синдром, приводящий к быстро нарастающей компрессии ствола мозга с последующим нарушением жизненно важных функций дыхания и кровообращения, становится основной причиной развития неблагоприятных исходов лечения.
Дислокационный синдром формируется в условиях острой внутричерепной гипертензии и представляет собой смещение больших полушарий мозга или полушарий мозжечка в горизонтальном и (или) аксиальном направлениях, что проявляется сдавлением и деформацией базальных цистерн на компьютерных и магнитно-резонансных томограммах.
При крайней степени развития дислокационного процесса в стволе мозга возникают вторичные расстройства кровообращения и кровоизлияния. Клиническая картина острого дислокационного синдрома характеризуется однотипностью симптоматики и проявляется угнетением бодрствования и симптомами поражения ствола мозга на разных его уровнях. Чем более выражен дислокационный синдром, тем хуже исходы лечения у пострадавших с ЧМТ [2, 8, 12, 17-20].
Таблица
Факторы риска неблагоприятного исхода у пострадавших, оперированных по поводу черепно-мозговой травмы (и=1098)

Так, в нашем исследовании с распространением дислокационного синдрома на нижележащие структуры ствола мозга увеличивалась летальность.
При отсутствии симптомов дислокации ствола мозга (n=421) смертельные исходы были зарегистрированы у 84 больных (19,9%). Летальность у пострадавших с клиникой дислокационного синдрома на диэнцефальной (n=252), мезэнцефальной (n=187) стадиях и на стадии моста (n=238) составила 30,9% (78 больных), 60,9% 114 больных) и 81,5% (194 больных) соответственно (рис. 3).
Многими авторами отмечена прогностическая значимость уровня угнетения бодрствования пострадавших с ЧМТ перед операцией. Доказано, что при более глубоком угнетении бодрствования увеличивается вероятность неблагоприятных исходов лечения [3, 5,8, 21-23].
Уровень бодрствования на диэнцефальной стадии развития дислокационного синдрома соответствует оглушению или сопору (от 9 до 14 баллов по ШКГ), на мезэнцефальной стадии — умеренной коме (7-8 баллов по ШКГ), на стадии моста — глубокой коме (4-6 баллов по ШКГ) [15].
В нашем исследовании при более глубоком угнетении уровня бодрствования пострадавших с острой ЧМТ частота неблагоприятных исходов лечения увеличивалась. Наибольшая частота неблагоприятных исходов была отмечена у пациентов с угнетением бодрствования до умеренной и глубокой комы (рис. 4).
Во многих исследованиях обнаружено ухудшение исходов лечения у пострадавших с ЧМТ при наличии глазодвигательных расстройств и угнетении фотореакций в неврологическом статусе, что свидетельствует о прогрессировании дислокационного синдрома и нарастании компрессии ствола мозга. К особенно неблагоприятным факторам относят двустороннее отсутствие фотореакций, отражающее поражение среднего мозга и моста [3, 5, 7, 8, 20, 21, 23]. В нашей работе у пациентов с сохраненными фотореакциями и отсутствием глазодвигательных расстройств частота неблагоприятных исходов составила 12,4%, а при наличии анизокории — 56,3%. В случае двустороннего мидриаза летальность увеличивалась до 96,5%.
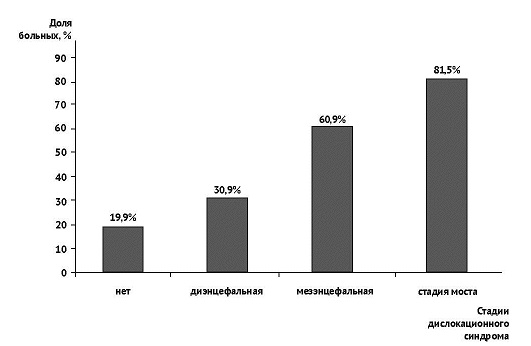
Рис. 3. Послеоперационная летальность при разных клинических стадиях дислокационного синдрома (n=1098)
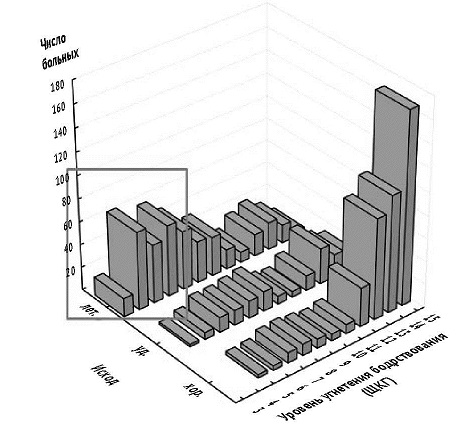
Рис. 4. Исходы хирургического лечения в зависимости от степени угнетения бодрствования (n=1098). Выделенная область на графике — наибольшее число неблагоприятных исходов, отмеченное у пациентов с угнетением бодрствования до умеренной и глубокой комы (4-8 баллов по шкале комы Глазго)
Изменения мышечного тонуса и патологические познотонические двигательные реакции в ответ на болевой раздражитель возникают при выраженной компрессии ствола мозга, разобщении корково-ядерных путей и нарушении проведения ингибирующих импульсов от коры головного мозга к ниже-расположенным ядрам ствола. Диффузная мышечная гипотония развивается при полном разобщении корково-ядерных и ядерно-спинальных проводящих путей и наблюдается при крайней степени выраженности дислокационного синдрома, при которой поражаются нижележащие отделы ствола мозга (мост и продолговатый мозг) [15]. Проведенный анализ показал, что летальность у пострадавших с острой ЧМТ и нормальным мышечным тонусом составляет 24,3%, при наличии патологических познотонических реакций- 75,2%. Наибольшая частота неблагоприятных исходов отмечена у пострадавших с диффузной мышечной гипотонией — 96,7%.
По данным КТ головного мозга, оценку выраженности дислокационного синдрома проводят на основании состояния базальных цистерн.
Деформация цистерн основания мозга или крайняя степень их сдавления(на томограммах цистерны не визуализируются) свидетельствует о компрессии ствола мозга и становится фактором риска развития неблагоприятного исхода при тяжелой ЧМТ [2, 3, 8, 17, 20]. В нашем исследовании летальность при грубой степени компрессии базальных цистерн (по классификации В.Н. Корниенко и соавт., 1986) у пострадавших с острой ЧМТ составила 78,7%, а в случаях, если цистерны не удавалось дифференцировать, достигала 96,5% (рис. 5).
Известно, что у пострадавших с ЧМТ развитие отека и набухания вещества мозга во время оперативного вмешательства становится следствием развития неконтролируемой внутричерепной гипертензии, что приводит к быстрому формированию вклинений участков мозга в отверстие мозжечкового намета, большое затылочное отверстие и сдавлению ствола мозга. При остром развитии отека мозга статистически достоверно возрастает частота неблагоприятных исходов [2, 8,9, 21, 22]. По нашим данным, развитие отека и вспучивания мозга во время операции увеличивало вероятность развития смертельного исхода в 2 раза. При отсутствии интраоперационного отека мозга летальность составила 32,5%, а при его наличии — 87,1%.
Рис. 5. Исходы хирургического лечения в зависимости от состояния цистерн основания мозга по классификации В.Н. Корниенко и соавт., 1986 г. (n=1098). Стрелка на графике — рост частоты неблагоприятных исходов при увеличении степени компрессии базальных цистерн
Факторами умеренной степени риска развития неблагоприятного исхода у пострадавших с острой ЧМТ были: тяжелые сочетанные внечерепные повреждения, данные, полученные при КТ головного мозга (вид, объем очага повреждения, величина поперечного смещения, ВКК-2), а также такие факторы вторичного повреждения мозга, как артериальная гипотензия и гипоксемия.
Прогностическая ценность таких данных КТ головного мозга, как вид, объем внутричерепного очага повреждения мозга и величина поперечного смещения, отмечена многими авторами. Так, известно, что риск развития неблагоприятного исхода возрастает с повышением объема внутричерепной гематомы и величины смещения срединных структур [2, 3, 5, 7, 8,17, 22].
В нашем исследовании вид, объем очага повреждения мозга и величина поперечного смещения также были факторами, влияющими на исход.
Отмечено, что доля выживших больных в любой отрезок времени была меньше среди пострадавших с острыми субдуральными гематомами и множественными повреждениями головного мозга. Более половины всех больных с ЧМТ и этими видами повреждений мозга погибли (рис. 6).
С увеличением объема очага повреждения мозга и величины смещения срединных структур была отмечена тенденция к росту частоты неблаго-приятных исходов у пострадавших с острой ЧМТ. Исходы были статистически достоверно хуже при объеме внутри-черепной гематомы более 100 см3
и величине поперечного смещения более 10 мм. Со смещением более 25 мм не выжил ни один пациент (рис. 7, 8).
Рис. 6. Послеоперационная летальность у пострадавших с разными видами повреждений мозга (n=1098).
Выделенная область на графике — наибольшая частота смертельных исходов, отмеченная у пострадавших с острыми субдуральными гематомами и множественными повреждениями мозга
Примечания: ОСДГ — острые субдуральные гематомы;Эпид. — эпидуральные гематомы; Вдавл. — вдавленные переломы костей черепа; МП — множественные повреждения мозга; ВМГ — внутримозговые гематомы и очаги ушиба головного мозга.
Расчетным показателем величины боковых желудочков мозга служит ВКК-2. При расширении желудочковой системы значение ВКК-2 увеличивается, при сужении (например, вследствие отека мозга или компрессии желудочков извне) - уменьшается. При его оценке используют возрастные нормы [2, 17].
Нами была выявлена обратно пропорциональная зависимость между исходом лечения у пациентов с острой ЧМТ и величиной ВКК-2. При снижении ВКК-2 до 8% и менее частота неблагоприятных исходов резко увеличивалась и повышался риск развития отека мозга во время операции (рис. 9).
Рис. 7. Зависимость исхода хирургического лечения от объема очага повреждения мозга у пострадавших с острой черепно-мозговой травмой (n=1098). Выделенная область на графике — увеличение частоты неблагоприятных исходов при объеме внутричерепной гематомы более 100 см3
Рис. 8. Зависимость исхода хирургического лечения от величины смещения срединных структур у пострадавших с острой черепно-мозговой травмой (n=1098). Выделенная область на графике — увеличение частоты неблагоприятных исходов при величине поперечного смещения более 10 мм
Рис. 9. Исходы хирургического лечения в зависимости от величины ВКК-2 (n=1098). Выделенная область на графике —наибольшая частота неблагоприятных исходов лечения, отмеченная при величине ВКК-2 8% и менее Примечание: ВКК — вентрикулокраниальные коэффициенты.
Снижение системного артериального давления (АД) и нарушение ауторегуляции мозгового кровотока приводят к уменьшению церебрального перфузионного давления, что способствует развитию вторичной ишемии мозга. Исследования показывают, что наличие эпизодов артериальной гипотензии (АД<90 мм рт.ст.) значительно ухудшает прогноз исходов при тяжелой ЧМТ [5, 6, 8, 9, 11, 21-24].
Вследствие гипоксемии, ведущими причинами которой у пострадавших с ЧМТ служат нарушение проходимости дыхательных путей и развитие патологических типов дыхания центрального генеза, возрастает мозговой кровоток и увеличивается объем мозга, что приводит к повышению внутричерепного давления и развитию отека мозга. По данным многих авторов, сочетание артериальной гипотензии и гипоксемии, с одной стороны уменьшающих перфузию и оксигенацию мозга, а с другой — способствующих развитию его отека, становится особенно неблагоприятным в отношении прогноза исходов у пострадавших с ЧМТ [5, 6, 8, 11, 21, 23, 24].
В нашем исследовании наличие эпизодов гипоксемии и артериальной гипотензии также увеличивало риск развития неблагоприятного исхода у пострадавших с ЧМТ. При отсутствии эпизодов гипоксемии и артериальной гипотензии летальность составила 25,2% и 22,7% соответственно. При наличии эпизодов гипоксемии и гипотензии летальность увеличивалась до 62,6% и 78,4% соответственно. При одновременном наличии эпизодов гипоксемии и гипотензии частота неблагоприятных исходов возрастала до 88,7%.
Наличие тяжелых сочетанных внечерепных повреждений значительно ухудшает исходы лечения у пострадавших с ЧМТ. Большой объем экстракраниальной патологии в совокупности с травмой головного мозга обусловливает высокий уровень летальности и инвалидизации больных.
Одним из наиболее значимых факторов риска развития неблагоприятного исхода у пострадавших с сочетанной ЧМТ считают тяжесть сочетанной травмы (сумма баллов по шкале ISS) [5, 21-23, 25].
В нашей работе у пациентов с сочетанной ЧМТ (n=304) частоту неблагоприятных исходов лечения возрастала прямо пропорционально увеличению общего количества баллов по шкале ISS. При тяжести полученной травмы менее 40 баллов по шкале ISS летальность у пострадавших с сочетанной ЧМТ составила 27,7%, от 40 до 50 баллов — 74,5%, свыше 50 баллов — 91,7%.
Была обнаружена зависимость между исходом лечения и анатомическим характером внечерепных повреждений (метод Спирмена, R=0,432; р<0,05).
Наибольшая частота неблагоприятных исходов отмечена у пострадавших с множественными внечерепными повреждениями (при одновременном наличии повреждений двух внечерепных областей и более) —58%, а также у больных с позвоночно-спинальной травмой — 53% и травмой органов брюшной полости — 50% (рис. 10).
Факторами слабой степени риска неблагоприятного исхода были возраст пострадавших более 60 лет и развитие неконтролируемой внутричерепной гипертензии в послеоперационном периоде.
Важным фактором, определяющим исход лечения у пострадавших с острой ЧМТ, считают возраст.
Большинство исследователей полагают, что исходы лечения наиболее благоприятны у пациентов в возрасте до 50 лет. У пострадавших более старшего возраста риск развития смертельного исхода повышается [1,5, 6, 8, 23, 26, 27]. Увеличение частоты неблагоприятных исходов при тяжелой ЧМТ у пациентов пожилого и старческого возраста, вероятнее всего, объясняется инволюционными изменениями головного мозга,проявляющимися преимущественно атрофическими и склеротическими процессами, сниженной реактивностью сосудистой стенки, наличием сопутствующих соматических заболеваний, что, в свою очередь, обусловливает частое развитие осложнений в послеоперационном периоде [1, 26, 27].
Рис. 10. Послеоперационная летальность у пострадавших с сочетанной черепно-мозговой травмой и разными внечерепными повреждениями (n=304)
Примечания: ОДА — травма опорно-двигательного аппарата;ГрКл — травма органов грудной клетки; Лиц. — повреждение лицевого скелета; ПСТ — позвоночно-спинальная травма;БрПол — травма органов брюшной полости; Множ. —множественные внечерепные повреждения.
Рис. 11. Послеоперационная летальность у пострадавших с острой черепно-мозговой травмой разного возраста (n=1098)
Рис. 12. Послеоперационная летальность у пострадавших при различных типах динамики внутричерепного давления во время операции и в послеоперационном периоде (n=75). Выделенная область на графике — высокая послеоперационная летальность у пострадавших со 2-м и 3-м типами динамики внутричерепного давления
Результаты, полученные в нашей работе, согласуются с данными литературы.
С увеличением возраста частота неблагоприятных исходов повышалась. Наиболее высокий процент смертельных исходов отмечен у пострадавших в возрасте 60 лет и старше (рис. 11).
При анализе результатов мониторинга ВЧД у пациентов с острой ЧМТ (n=75) было выявлено, что начальный уровень ВЧД, который регистрировали на момент начала операции (до удаления гематомы), на исход лечения влияния не оказывает (р>0,05), однако была отмечена тенденция к увеличению частоты неблагоприятных исходов при ВЧД более 40 мм рт.ст.
На исход лечения оказывали влияние определенные типы динамики ВЧД, особенностью которых было развитие «злокачественной», не поддающейся коррекции внутричерепной гипертензии во время операции или в раннем послеоперационном периоде — в течение первых 2 сут после проведения оперативного вмешательства.
Так, отмечено, что если к концу операции уровень ВЧД не превышал 20 мм рт.ст. и оставался в пределах нормальных значений в послеоперационном периоде (1-й тип динамики ВЧД; n=35), то исход лечения был благоприятным. Летальность у пациентов с этим типом динамики ВЧД составила 37,1% (умерли 13 пациентов).
Если к концу операции уровень ВЧД снижался до нормальной величины, а затем, несмотря на мероприятия интенсивной терапии, отмечали его постепенное повышение в течение первых 2 сут послеоперационного периода (2-й тип динамики ВЧД, n=26), то летальность увеличивалась до 73,1% (умерли 19 больных).
При 3-м типе динамики наблюдали быстрый рост ВЧД во время операции сразу после удаления внутричерепной гематомы (n=14). Уровень ВЧД постоянно оставался высоким в послеоперационном периоде.
Летальность при 3-м типе динамики составила 92,9%(умерли 13 пациентов) (рис. 12).
ЗАКЛЮЧЕНИЕ
Выявленные факторы риска развития неблагоприятного исхода у пострадавших с острой ЧМТ, а также оценка степени влияния каждого фактора на исход позволяют разработать способы профилактики их возникновения и пути медикаментозной коррекции, что может способствовать снижению летальности и инвалидизации, увеличению вероятности благоприятных исходов и улучшению качества оказания специализированной помощи пациентам.
Группа факторов высокой степени риска развития неблагоприятного исхода представляет собой клинические и КТ-проявления острого дислокационного синдрома — грозного осложнения у пострадавших с ЧМТ, приводящего к сдавлению ствола мозга, нарушению в нем крово-обращения и развитию несовместимых с жизнью поражений дыхательного и сосудодвигательного центров. Отсюда следует, что пострадавшим с острой ЧМТ, сопровождающейся дислокационным синдромом, оперативное вмешательство следует осуществлять в экстренном порядке, незамедлительно,поскольку задержка с выполнением операции может привести к развитию необратимых изменений в стволе головного мозга. В этой ситуации (как бы хорошо ни была выполнена операция) исходы лечения будут неблагоприятными: в лучшем случае в послеоперационном периоде у пациента может сформироваться тяжелый неврологический дефицит, а в худшем —вегетативное состояние или наступить смертельный исход.
Учитывая, что к факторам умеренной степени риска развития неблагоприятного исхода относятся артериальная гипотензия и гипоксемия, патогенетическая терапия при острой ЧМТ должна быть направлена на выявление и купирование их действия.
Лечение пострадавших с острой ЧМТ должно быть обязательно проведено под контролем современных методов нейро-мониторинга с целью своевременного обнаружения и коррекции факторов вторичного повреждения мозга.
Особое внимание следует уделять пострадавшим пожилого и старческого возраста (60 лет и старше),которые представляют собой группу риска развития неблагоприятного исхода, а также пациентам с тяжелой сочетанной ЧМТ, значительную часть которых доставляют в стационар в состоянии травматического шока, с гиповолемией и нарушением дыхания вследствие аспирации или осложненной травмы грудной клетки.
ВЫВОДЫ
-
К факторами высокой степени риска неблагоприятного исхода следует относить клинические и КТ-проявления острого дислокационного синдрома.
-
Клиническими признаками высокой степени риска неблагоприятного исхода служат: угнетение уровня бодрствования менее 7 баллов по ШКГ, наличие
клинической картине анизокории или двустороннего мидриаза, патологических познотонических реакций или диффузной мышечной гипотонии, развитие острого отека и вспучивания мозга во время операции.
КТ-признаками высокой степени риска неблагоприятного исхода считают выраженную или грубую степень компрессии базальных цистерн, кровоизлияние в ствол мозга.
Факторами умеренной степени риска неблагоприятного исхода служат: наличие острой субдуральной гематомы или множественных повреждений мозга, по данным КТ, объем очага повреждения мозга более 100 см3, величина латеральной дислокации более 10 мм, наличие субарахноидального или внутрижелудочкового кровоизлияния, величина ВКК-2 8% и менее, наличие у больного тяжелых сочетанных внечерепных повреждений (сумма баллов по шкале ISS более 40), а также факторов вторичного ишемического повреждения мозга (артериальной гипотензии и гипоксемии).
Факторами слабой степени риска неблагоприятного исхода служат: возраст пострадавших 60 лет и старше, развитие «злокачественной», не поддающейся коррекции внутричерепной гипертензии во время операции или в раннем послеоперационном периоде.
Результаты, полученные в ходе исследования,могут быть также использованы при прогнозировании исходов на ранних этапах оказания медицинской помощи пострадавшим с острой ЧМТ.
ЛИТЕРАТУРА
Клиническое руководство по черепно-мозговой травме
Н. Коновалова, Л.Б. Лихтермана, А.А. Потапова - М.: Антидор,1998. - Т. 1.- 550 с.
Лебедев, В.В., Крылов, В.В. Неотложная нейрохирургия: Руководство для врачей. - М.: Медицина, 2000. - 568 с.: ил.
Лекции по черепно-мозговой травме: Учеб. пособие.
Практическая нейрохирургия: Руководство для врачей / Под ред.Б.В. Гайдара. - СПб.: Гиппократ, 2002. - 648 с.: ил.
Bullock, M.R., Chesnut, R.M., Clifton, G.L. Management and Prognosis of Severe Traumatic Brain Injury // Brain Trauma Foundation. -
Washington, 2000. - 286 р.Head injury. Pathophysiology and management / еds. P.L. Reilly, M.R. Bullock. - London.: Hodder Arnold, 2005. - 2nd ed. - 501 p.
Marshall, L.F., Klauber, G.T., Eisenberg, H.M. [et al.] The outcome of severe closed head injury // J. Neurosurg. - 1991. - Vol. 75. (Suppl.) -
S28-S36.Neurotrauma and critical care of the brain / еds. J. Jallo, C.M. Loftus. - New York-Stuttgart: Thieme, 2009. - 496 p.
Крылов, В.В., Талыпов, А.Э., Пурас, Ю.В., Ефременко, С.В. Вторичные факторы повреждений головного мозга при черепно-мозговой
травме // Российский медицинский журнал. - 2009. - № 3. - С. 23-28.Marshall, L.F., Marshall, S.B., Klauber, M.R. [et al.] The diagnosis of head injury requires a classification based on computed axial tomography //
J. Neurosurg. - 1992. - Vol. 9. (Suppl. 1) - S287-S292.Рекомендации по ведению пациентов с тяжелой ЧМТ. 3-е изд.Совместный проект Brain Trauma Foundation, AANS, CNS // Jornal of
Neurotrauma. - 2007. - Т. 24. - Прил. 1. - 106 с.Bullock, M.R., Chesnut, R.]№., Ghajar, J., [et al.] Guidelines for the surgical management of traumatic brain injury // Neurosurgery. - 2006. - Vol. 58
(3 Suppl). - S1-S60.Maas, A.I., Dearden, M., Teasdale, G.M. [et al.] EBIC-guidelines for management of severe head injury in adults. European Brain Injury
Consortium // Acta Neurochir. (Wien). - 1997. - Vol. 139. - P. 286-294.Teasdale, G., Jennett, B. Assessment of coma and impaired consciousness: a practical scale // Lancet. - 1974. - Vol. 2 (7872). - P. 81-84.
Plum, F., Posner, J.B. The diagnosis of stupor and coma. - F.A. Davis Company, Philadelphia, 2007.
Jennett, B., Bond, M. Assessment of outcome after severe brain damage// Lancet. - 1975. - Vol. 1 (7905). - P. 480-484.
Корниенко, В.Н., Пронин, И.Н. Диагностическая нейрорадиология
Лебедев, В.В., Крылов, В.В. Дислокационный синдром при острой нейрохирургической патологии // Нейрохирургия. - 2000. - № 1-2.
Лебедев, В.В., Проскурнина, Т.С., Иоффе, Ю.С. Клиника, диагностика и хирургическое лечение острого дислокационного синдрома на тенториальном уровне: Метод. рекоменд. - М.: НИИ СП им.Н.В. Склифосовского, 1983. - 37 с.
Greenberg, M.S. Handbook of Neurosurgery. - New York: Thieme Verlag,2001. - 5th ed. - 971 р.
Доказательная нейротравматология / Под ред. А.А. Потапова,Л.Б. Лихтермана. - М.: Антидор, 2003. - 517 с.
Пурас, Ю.В., Талыпов, А.Э., Крылов, В.В. Факторы риска неблагоприятного исхода у пострадавших с тяжелой сочетанной черепно-моз-
говой травмой // Медицина катастроф. - 2009. - № 4. - С. 22-26.Signorini, D.F., Andrews, P J., Jones, PA. [et al.] Predicting survival using simple clinical variables: a case study in traumatic brain injury // J.
Neurol. Neurosurg. Psychiatry. - 1999. - Vol. 66. - P. 20-25.Dunham, C.M., Ransom, K.J., Flowers, L.L. [et al.] Cerebral hypoxia in severely brain-injured patients is associated with admission Glasgow
Coma Scale score, computed tomographic severity, cerebral perfusion pressure, and survival // J Trauma. - 2004. - Vol.56. - Р. 482-489.Lehmann, U., Steinbeck, K., Gobiet, W., Regel, G. Prognose des polytraumatisierten Patienten mit schwerem Schadel-Hirn Trauma wahrend der Intensivphase // Langenbecks Arch Chir Suppl Kongressbd. - 1996. - Bd. 113. - S. 340-341.
Талыпов, А.Э., Николаев, А.Г., Пурас, Ю.В. Возраст как фактор риска хирургического лечения черепно-мозговой травмы // Нейрохирур-
гия. - 2012. - № 1. - С. 24-31.Compagnone, C., Murray, G.D., Teasdale, G.M. [et al.] The management of patients with intradural post-traumatic mass lesions: a multicenter
survey of current approaches to surgical management in 729 patients coordinated by the European Brain Injury Consortium // Neurosurgery. -
2005. - Vol. 57(6). - Р 1183-1192.
Теги: черепно-мозговая травма, факторы риска, артериальное давление
234567 Начало активности (дата): 02.06.2017 15:58:00
234567 Кем создан (ID): 645
234567 Ключевые слова: черепно-мозговая травма, факторы риска
12354567899



