ОБЩИЕ ПРИНЦИПЫ ОБСЛЕДОВАНИЯ И ДИАГНОСТИКИ ТРАВМАТОЛОГИЧЕСКИХ И ОРТОПЕДИЧЕСКИХ БОЛЬНЫХ
Как обследовать травмированного человека?
В течение последних десятилетий уровень травматизма в России, как и в большинстве стран мира, постоянно возрастает. Ежегодно в нашей стране свыше 13 млн человек получают травмы. По данным Центрального института травматологии и ортопедии им. Н.Н. Приорова (С.П. Миронов, В.В. Троценко, 2006), отслеживающего состояние травматизма в Российской Федерации, в структуре зарегистрированной заболеваемости травмы вышли на четвертое место, а среди причин смертности - на второе. Показатель травматизма в среднем по стране составил у взрослых 89, у детей 99, а у подростков 113 на 1000 человек соответствующего населения.
Многие травмы относятся к управляемым причинам смертности, заболеваемости и инвалидизации, их ранняя диагностика, своевременное эффективное лечение и профилактика способны улучшить показатели здоровья в этой группе заболеваний/состояний.
На VIII съезде травматологов-ортопедов России (2006) было подчеркнуто, что специализированная амбулаторно-поликлиническая служба не обеспечивает в полной мере возложенные на нее функции. Практическая недоступность оказания специализированной ортопедической помощи пациентам с заболеваниями костно-мышечной системы привела к тому, что более 30% больных с установленным впервые диагнозом имеют выраженную стадию заболевания. Первичная инвалидность вследствие травм и заболеваний опорно-двигательной системы занимает третье место после болезней органов кровообращения и злокачественных новообразований.
В значительной степени способствовать улучшению ситуации призван возрождаемый в России институт «семейного врача», или врача общей практики. Семейный врач, базируясь на старых российских принципах земской медицины, но вооруженный современными медицинскими технологиями, интернетом и средствами мобильной связи, берет на себя функции первичного звена, оказывая в простых случаях первую помощь при травмах, выявляя начальные стадии заболевания опорно-двигательной системы, определяя необходимость консультации ортопеда-травматолога. Семейный врач, находясь рядом с пациентом в течение всего заболевания, по сути дела проводит диспансерное наблюдение, контролируя выполнение назначений «узкого» специалиста и своевременное обращение к нему за повторными консультациями.
При оказании первичной медицинской помощи при различных травмах ВОП целесообразно выделять несколько этапов: домашний, поликлинический, стационарный, этап послестационарного ведения пациентов, этап паллиативной
помощи. На домашнем этапе ВОП может с успехом диагностировать и лечить ушибы элементов опорно-двигательного аппарата, исключая ушибы внутренних органов (головной мозг, печень, сердце и др.), ссадины, поверхностные раны кожи и подкожной клетчатки в пределах 3-5 см, растяжения связок, мышц, сухожилий и даже их частичные разрывы. Под наблюдением и контролем ВОП возможно лечение в домашних условиях пациентов с сотрясением головного мозга I степени, что ранее категорически исключалось.
Решение о лечении на домашнем либо амбулаторном этапе ВОП принимает в отношении пациентов с переломами хирургической шейки плеча, переломами головки лучевой кости и венечного отростка локтевой, лучевой костей в типичном месте, переломами 1-2 фаланг пальцев кисти и стопы, переломами 1-2 пястных и плюсневых костей, переломами ребер при условии, что все эти повреждения не имеют смещения костных отломков. На протяжении курса лечения пациент обращается в поликлинику либо отделение (офис) ОВП для рентгенологической диагностики и контроля, проведения необходимых манипуляций.
ВОП контролирует амбулаторное лечение пациентов в условиях травмпункта с переломами хирургической шейки плеча, переломами головки лучевой кости и венечного отростка локтевой, лучевой костей в типичном месте, переломами 1-2 фаланг пальцев кисти и стопы, переломами 1-2 пястных и плюсневых костей, переломами ребер со смещением костных отломков, с переломами ключицы, костей запястья и предплюсны, отростков и тела лопатки, вывихами всех сегментов скелета, за исключением вывихов позвонков, бедра, голени и костей предплюсны. В амбулаторных условиях осуществляется первичная хирургическая обработка ран после исключения черепно-мозговой травмы, а также допустимо наложение швов на поврежденные сухожилия разгибателей I-II пальцев кисти и стопы.
ВОП должен уметь диагностировать, своевременно оказать квалифицированную медицинскую помощь, оформить направление на срочную госпитализацию для пациентов с травмами головы и позвоночника, таза, плеча, предплечья, бедра и голени, ожогами и отморожениями II-IV степени, повреждениями внутренних органов, вывихами бедра, голени, позвоночника и таза, множественными и сочетанными травмами. В последующем он устанавливает контакт с лечащим врачом стационара и контролирует течение травматической болезни своего пациента.
Наиболее сложный и ответственный этап представляют постгоспитальное ведение и реабилитация пациентов в течение продолжительного времени (месяцы, годы). В этих условиях ВОП осуществляет уход за гипсовыми повязками, перевязки у больных с наложенными аппаратами внешней фиксации и незажившими ранами, использует возможные физиопроцедуры, контролирует проведение комплекса общеукрепляющей и специальной лечебной гимнастики. Существенную роль в ускорении выздоровления играет создание у пациента позитивного настроя, обеспечение хорошего ухода и правильного режима питания.
Паллиативная помощь оказывается пациентам с тяжелыми травмами позвоночника с повреждением спинного мозга, сопровождающимся тетраплегией и нарушением функции тазовых органов; больным с патологическими переломами в зонах метастазирования неоперабельных опухолей, переломами, осложняющими течение тяжелого спастического паралича, патологической ломкости костей. Паллиативная терапия и уход оказывается также лицам с болезнью Альцгеймера, Пика, паркинсонизмом, старческой деменцией.
Таким образом, врач общей практики должен обладать знаниями и практическими методами обследования ортопедо-травматологических больных, различать норму и патологию опорно-двигательной системы, знать наиболее распространенные ортопедические заболевания, уметь оказать первую помощь и провести самостоятельное лечение при простых травмах. Предлагаемый практикум предназначен для решения поставленных задач.
11.1. ОСНОВНЫЕ ОПРЕДЕЛЕНИЯ И ПОНЯТИЯ В ТРАВМАТОЛОГИИ И ОРТОПЕДИИ
Травматология (от греч. trauma - повреждение и logos - наука) - раздел клинической медицины, изучающий патогенез механических повреждений опорнодвигательной системы и разрабатывающий методы их диагностики, лечения и профилактики.
Ортопедия (от греч. ortos - прямой, paidos - дитя) - раздел клинической медицины, изучающий этиологию и патогенез заболеваний опорно-двигательной системы и разрабатывающий методы их диагностики, лечения и профилактики.
Символика специальности - изогнутое дерево, фиксированное к внешней опоре, - предложенная в 1744 г. профессором Парижского университета Николаем Андри, остается и сегодня признанной во всем мире (рис. 11-1). Ему же принадлежит не очень логичный, но принятый мировым сообществом врачей термин «ортопедия».
Основными звеньями ортопедо-травматологической службы, где осуществляют первую помощь, лечение и наблюдение за больными, а также разработку новых методов диагностики и лечения, являются:
 Врач общей практики может иметь связь со всеми подразделениями службы, но основными звеньями прямого контакта должны быть травматологический и ортопедический кабинеты поликлиники или травматологический пункт.
Врач общей практики может иметь связь со всеми подразделениями службы, но основными звеньями прямого контакта должны быть травматологический и ортопедический кабинеты поликлиники или травматологический пункт.
Травматическая болезнь - структурные и функциональные нарушения гомеостаза организма, вызванные механическими повреждениями, либо сочетанием их с иным экзогенным воздействием.
Травма - воздействие внешних факторов (механических, химических, термических и т.п.) на организм, приводящее к морфологическим и функциональным нарушениям тканей.
Острая травма - одномоментное повреждающее воздействие внешних (внешнего) факторов (фактора).
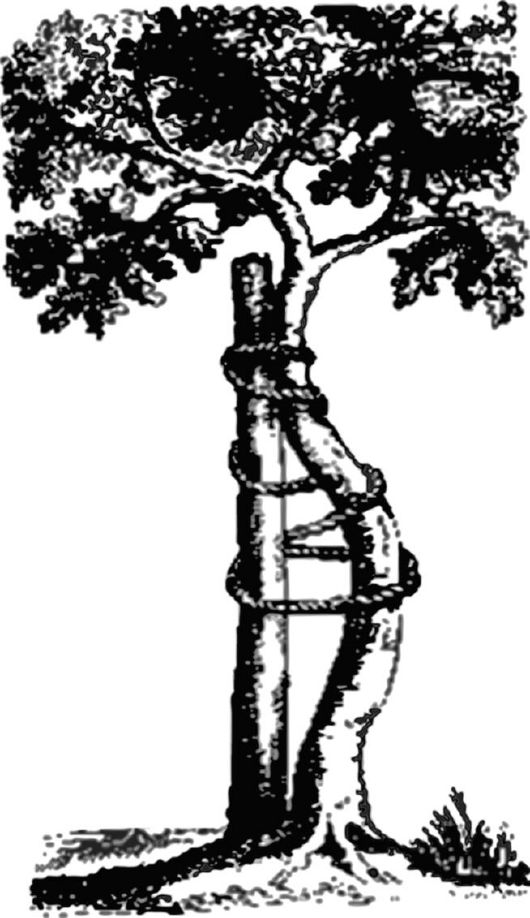 Рис. 11-1. Рисунок выпрямляемого дерева из книги Андри, ставший эмблемой ортопедии, а затем и травматологии
Рис. 11-1. Рисунок выпрямляемого дерева из книги Андри, ставший эмблемой ортопедии, а затем и травматологии
Хроническая травма - повреждение, возникающее в результате постоянных и многократных малоинтенсивных воздействий одного и того же травмирующего агента.
Ушиб (contusio) - закрытое повреждение мягких тканей, возникшее в месте кратковременного воздействия травмирующего агента, сопровождающееся кровоизлиянием при сохранении анатомической целостности ушибленного органа.
Растяжение (distorsio) - разрыв некоторых волокон эластических тканей (мышцы, сухожилия, связки), вызванный силой в виде тяги, не нарушающий анатомической непрерывности органа.
Разрыв (ruptura) - нарушение анатомической целостности тканей, вызванное силой в виде тяги.
Раздавливание, размозжение (conquassatio) - нарушение анатомической и структуральной целостности тканей, вызванное прямым воздействием травмирующей силы.
Синдром длительного сдавления - массивное длительное сдавление мягких тканей или магистральных сосудов конечностей, вызывающее специфическую травматическую болезнь организма.
Вывих (luxatio) - стойкое полное разобщение (инконгруентность) суставных поверхностей, подвывих - частичная инконгруентность.
Перелом (fracturae) - нарушение целостности костной ткани.
11.2. КЛИНИЧЕСКИЕ МЕТОДЫ ОБСЛЕДОВАНИЯ ПАЦИЕНТОВ С ТРАВМАТОЛОГИЧЕСКИМИ И ОРТОПЕДИЧЕСКИМИ ЗАБОЛЕВАНИЯМИ
Жалобы
Жалоба - это словесно сформулированная неудовлетворенность пациента своим здоровьем, выраженная в субъективных ощущениях. Выявление жалоб врачом должно быть активным, с наводящими вопросами, особенно касающимися изменениями субъективных ощущений при перемене положения тела больного или при различных движениях.
Анамнез заболевания
Анамнез заболевания выясняется по общепринятой схеме, которая в обобщенном виде может уложиться в две группы вопросов.
• Где, когда, как и почему (по мнению пациента) произошла травма или возникло заболевание?
• Кто, когда, как и с каким результатом оказывал помощь до момента обследования?
При расспросе пострадавшего с травмой особое внимание необходимо обратить на вопрос из первой группы «как?», ибо именно он объясняет механизм травмы.
Под механизмом травмы понимают биомеханическое распределение сил травмирующего агента, приводящее к тому или иному повреждению. Различают прямой механизм травмы, когда повреждение возникает в месте приложения травмирующей силы, и непрямой механизм травмы - повреждение возникает в отдалении от места приложения травмирующей силы в результате передающихся по опорно-двигательной системе нагрузок (рис. 11-2, 11-3). В практическом плане понимание механизма травмы позволяет предположить локализацию повреждения и его особенности на этапе сбора анамнеза.
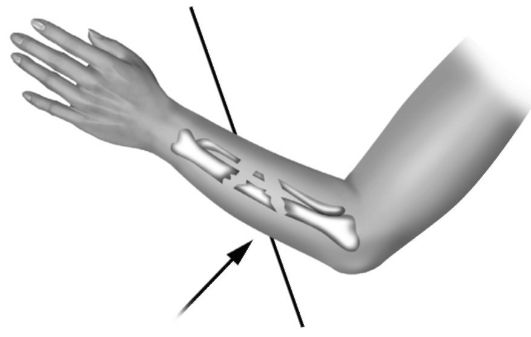 Рис. 11-2. Оскольчатый перелом обеих костей голени при прямом механизме травмы
Рис. 11-2. Оскольчатый перелом обеих костей голени при прямом механизме травмы
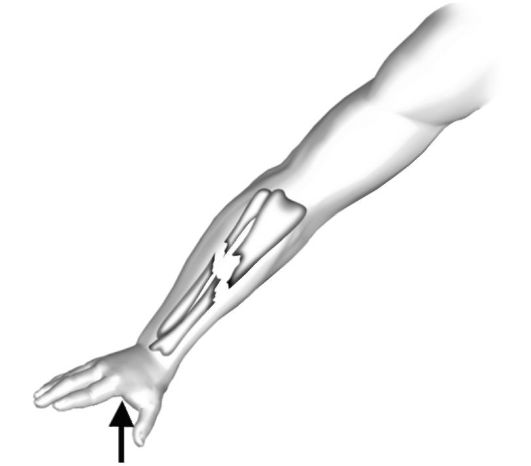 Рис. 11-3. Косой перелом большеберцовой кости при непрямом механизме травмы
Рис. 11-3. Косой перелом большеберцовой кости при непрямом механизме травмы
Анамнез жизни
Анамнез жизни выясняют по общей схеме. Особое внимание следует уделить врожденным заболеваниям, заболеваниям, поражающим опорно-двигательную систему, опухолям, социальному статусу и профессиональной деятельности пациента. При необходимости следует обследовать ближайших родственников больного.
Осмотр
Здесь и ниже речь пойдет об обследовании места повреждения (общее объективное исследование не входит в нашу задачу). Главным общим правилом осмотра является обнажение пациента и сравнительное исследование симметричной конечности или участка тела.
Осмотр проводят с учетом жалоб и механизма повреждения. Одни жалобы могут сосредоточить врача только на локализацию доминирующего болевого симптома; механизм травмы позволит акцентировать внимание и на другие места возможного повреждения.
В результате осмотра определяется положение тела или конечности, симметричность участков тела и ось конечности, деформации, цвет и состояние кожных покровов, наличие отека, гипер- и (или) атрофия тканей.
Положение тела и конечностей. Различают три вида положений: активное, пассивное и вынужденное (рис. 11-4).
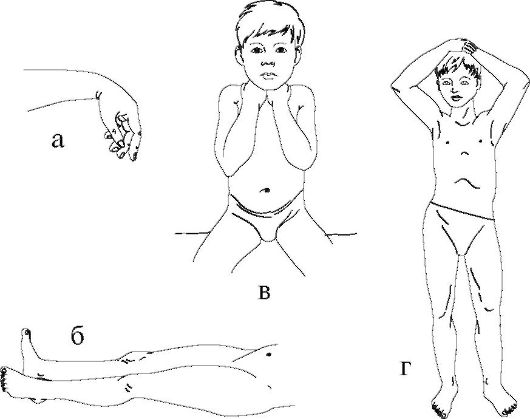 Рис. 11-4. Положение тела и конечности.
Рис. 11-4. Положение тела и конечности.
а - пассивное положение при параличе лучевого нерва; б - пассивная наружная ротация ноги при переломе шейки бедренной кости; в - вынужденное положение пациента с туберкулезным спондилитом шейного отдела; г - вынужденный перекос таза при укорочении нижней конечности
Активное положение предусматривает произвольное его изменение в любое время по желанию пациента.
Пассивное положение обусловлено невозможностью произвольного активного изменения положения тела или конечности в результате, чаще всего, отсутствия мышечной активности центрального или периферического генеза, например
нижняя параплегия при повреждении спинного мозга или пассивное положение стопы при повреждении малоберцового нерва.
Вынужденное положение связано с произвольной установкой, выбранной пациентом. Такая позиция является максимально щадящей, максимально устраняет болевой синдром, компенсирует или разгружает патологический измененный участок опорно-двигательной системы.
Определение оси конечности. Изменение оси конечности определяют в двух плоскостях: фронтальной и сагиттальной. Во фронтальной плоскости анатомические оси сегментов не совпадают с осью всей конечности, поэтому важно знать костные ориентиры, через которые проходит ось конечности в норме и диапазон нормальных угловых отклонений.
В норме ось верхней конечности проходит через центр головки плечевой кости, головку лучевой и головку локтевой кости (рис. 11-5 а). Ось предплечья относительно плеча имеет легкое физиологическое отклонение кнаружи (вальгусное отклонение). В норме вальгусное отклонение предплечья у мужчин может достигать 10°, у женщин - 15°. Увеличение этого угла свидетельствует о патологии - вальгусная деформация, или cubitus valgus (рис. 11-5 б); уменьшение кубитального угла до отрицательных значений указывают на варусную деформацию, или cubitus varus (рис. 11-5 в).
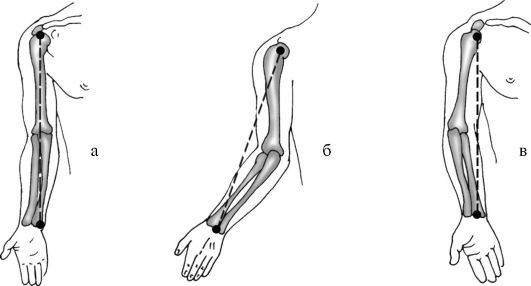 Рис. 11-5. Положение оси верхней конечности.
Рис. 11-5. Положение оси верхней конечности.
а - норма; б - вальгусная деформация; в - варусная деформация
Нормальная ось нижней конечности соединяет переднюю верхнюю ось подвздошной кости, внутренний край надколенника и первый межпальцевой промежуток стопы (рис. 11-6 а). Анатомическая ось голени отклонена от анатомической оси бедра кнаружи, образуя в норме угол, равный 7-8°. Увеличение этого угла говорит о вальгусной деформации конечности или genu valgum (рис. 11-6 б), уменьшение до отрицательных значений - о варусной деформации или genu varum (рис. 11-6 в).
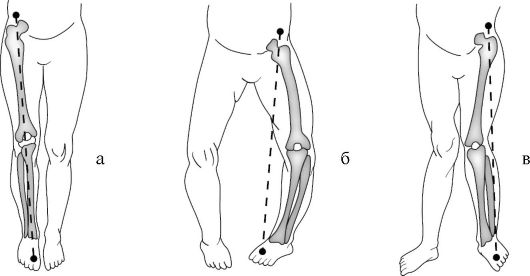 Рис. 11-6. Положение оси нижней конечности.
Рис. 11-6. Положение оси нижней конечности.
а - норма; б - вальгусная деформация; в - варусная деформация
Изменение оси конечности может быть признаком системного заболевания, следствием локального заболевания или травмы конечности. Изменение оси может давать только косметический дефект без нарушения функции конечности, но если такое искривление приносит эстетический и психологический дискомфорт пациенту, это требует обсуждения с ортопедом.
При осмотре кожи обращают внимание на ее цвет (кровоподтеки, гиперемия, бледность, цианоз), наличие ран и рубцов. Выявление деформаций, укорочения или удлинения, отека, гиперили атрофии тканей требует уточнения степени выраженности путем измерения.
Пальпация
Пальпация является важнейшим приемом обследования, дополняющим и продолжающим визуальный осмотр пациента. Пальпация по всем правилам пропедевтики должна вначале быть поверхностной и начинаться с заведомо интактной зоны, ощущения сравниваются на симметричных здоровых участках тела. Добрые, теплые и опрятные руки врача помимо дополнительной информации сенсорно создают особый доверительный контакт с больным.
Методом поверхностной пальпации определяют температуру кожных покровов, сухость или влажность, подвижность, эластичность и чувствительность кожи. Локальное повышение температуры свидетельствует о воспалении неинфекционного (например, травматического) или инфекционного генеза. Местное понижение температуры, если оно не связано с экзогенным воздействием, указывает на нарушение кровоснабжения этой области. Изменение гидрофильности и эластичности кожи косвенно может указывать на изменение трофики исследуемой области.
Изучение тактильной и глубокой чувствительности кожи проводят путем поглаживания, надавливания и уточняют покалыванием симметричных участков тела. Нарушение чувствительности (гипер-, гипо-, анестезия) свидетельствует о
том или ином повреждении периферических нервов, или заболеваниях, связанных с раздражением нервных стволов различного уровня (остеохондроз, компрессионные невральные синдромы), а также заболеваниях центральной нервной системы.
Более глубокая пальпация позволяет изучить состояние подкожной клетчатки, сухожилий, поверхностных мышц, определяя наличие болезненности, отека, уплотнений, флюктуации, диастаза между тканями, крепитацию. Пальпация области перелома позволяет определить уровень повреждения, выявить патологическую подвижность отломков, крепитацию и деформацию.
Флюктуацию чаще определяют бимануальным методом, помещая ладонь одной руки на исследуемую область, а пальцами другой руки осуществляя толчки мягких тканей на противоположном конце предполагаемого скопления жидкости. Ощущение ладонью жидкостного противоудара подтверждает наличие флюктуации, которая может быть при гематомах, абсцессах, кистах, синовитах и других случаях ограниченного скопления жидкости в мягких тканях (рис. 11-7).
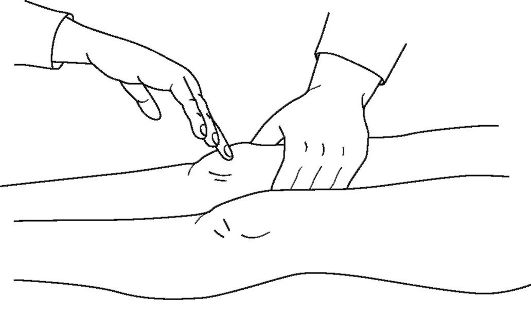 Рис. 11-7. Техника определения жидкости в коленном суставе. Сдавливая верхний заворот коленного сустава ладонью левой руки, определяют баллотирование надколенника, проводя пальцами правой руки его толчки по направлению сверху вниз
Рис. 11-7. Техника определения жидкости в коленном суставе. Сдавливая верхний заворот коленного сустава ладонью левой руки, определяют баллотирование надколенника, проводя пальцами правой руки его толчки по направлению сверху вниз
Ощущение прерывистости фасции, сухожилий, мышц, костей определяется как провал и наличие диастаза между концами тканей указывает на их разрыв или перелом (например, разрыв ахиллова сухожилия, перелом надколенника).
Глубокая пальпация бывает необходимой при обследовании больших мышечных массивов или глубоко расположенных костей, а также при исследовании брюшной полости и полости таза.
Нередко вследствие выраженного отека нивелируется деформация, возникшая при вывихе или переломе. И только пальпаторное определение взаимоотношений костных выступов позволяет выявить скрытую деформацию. Так, пальпация надмыщелков плечевой кости и верхушки локтевого отростка позволяет определить деформацию в области локтевого сустава. В норме эти ориентиры при разогнутом предплечье лежат на одном уровне, образуя так называемую линию Гюнтера, а при согнутом под 90° предплечье - равнобедренный треугольник (рис. 11-8).
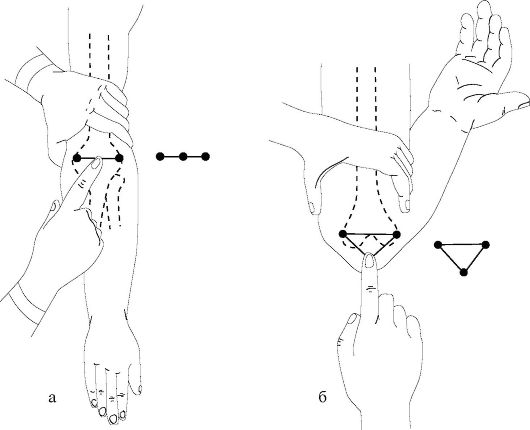 Рис. 11-8. Определение взаимоотношений костных выступов локтевого сустава. а - линия Гюнтера; б - треугольник Гюнтера
Рис. 11-8. Определение взаимоотношений костных выступов локтевого сустава. а - линия Гюнтера; б - треугольник Гюнтера
Нормальные взаимоотношения в области тазобедренного сустава предполагают расположение передней верхней ости подвздошной кости, верхушки большого вертела и седалищного бугра на одной линии (линия Розер-Нелатона) при согнутом под 135° бедре (рис. 11-9).
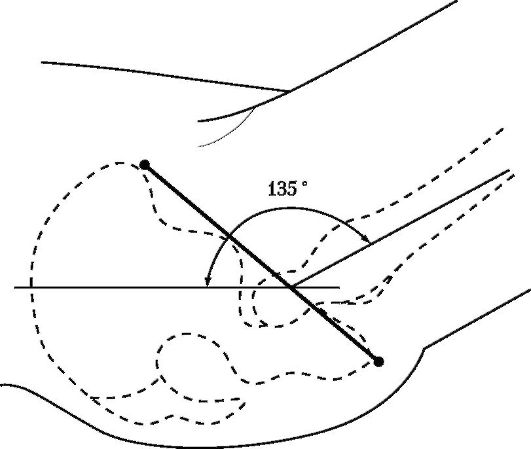 Рис. 11-9. Линия Розер-Нелатона
Рис. 11-9. Линия Розер-Нелатона
Перкуссия и аускультация
Перкуссия и аускультация в травматологии и ортопедии находят ограниченное применение и используются в основном при обследовании грудной клетки и брюшной полости для определения скоплений жидкости и газа и выслушивания дыхательных или перистальтических звуков.
К перкуссионному методу условно можно отнести осевую нагрузку, которая оказывается очень полезной для диагностики неполных, вколоченных, околосуставных переломов. Поколачивание кончиками пальцев по головкам пястных костей при согнутых пальцах кисти выявляет перелом пястных костей или костей запястья, вызывая появление боли в области повреждения. Легкие удары ладони по локтевому отростку вдоль оси плеча вызывают боль в проксимальном метафизе плечевой кости при вколоченных переломах хирургической шейки плеча. Удары кулаком по пятке разогнутой ноги помогут заподозрить вколоченный перелом шейки бедренной кости, если вызовут боль в области тазобедренного сустава (рис. 11-10).
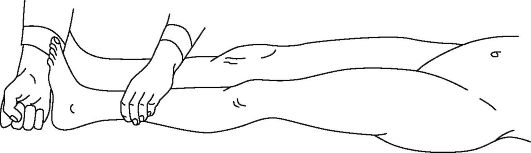 Рис. 11-10. Выполнение осевой нагрузки при обследовании нижней конечности
Рис. 11-10. Выполнение осевой нагрузки при обследовании нижней конечности
Аускультативный метод, кроме основного своего предназначения - определения функции легких, полезен для выявления скрытой подкожной эмфиземы, неотчетливой крепитации при переломах, тендовагинитах, когда сенсорной чувствительности оказывается недостаточно для их выявления. Усиление звуков с помощью фонендоскопа иногда помогает локализовать хруст при остеоартрозе, разрыве мениска, определить аневризматический шум.
11.3. ИЗМЕРЕНИЕ ДЛИНЫ КОНЕЧНОСТЕЙ
Изменение длины конечности (чаще в сторону укорочения) - частый и важный признак патологии опорно-двигательной системы. Укорочение конечности происходит в результате вывиха или перелома, как следствие смещения отломков, в результате последствий травмы, например неправильно сросшегося перелома, контрактуры сустава, при многих заболеваниях опорно-двигательной системы, связанных с нарушением трофики или формирования прежде всего костной ткани.
Общим правилом измерения является сравнение симметричных участков с использованием симметричных костных выступов при одинаковом положении конечностей или нейтральном положении туловища.
Качественное определение изменения длины проводят путем сопоставления уровня костных выступов (рис. 11-11-11-14). Необходимо помнить, что иногда деформация таза, позвоночника, надплечья может нивелировать разницу в длине конечностей. Устранение деформации дает представление о наличии укорочения.
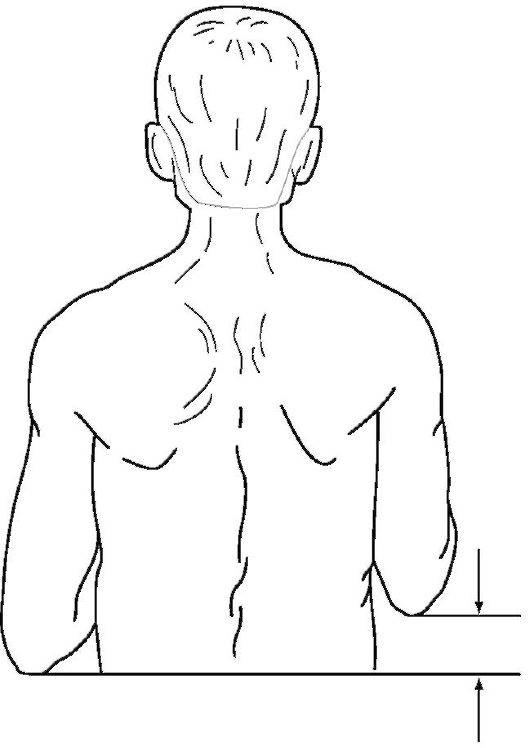 Рис. 11-11. Укорочение плеча, определяемое путем сопоставления
Рис. 11-11. Укорочение плеча, определяемое путем сопоставления
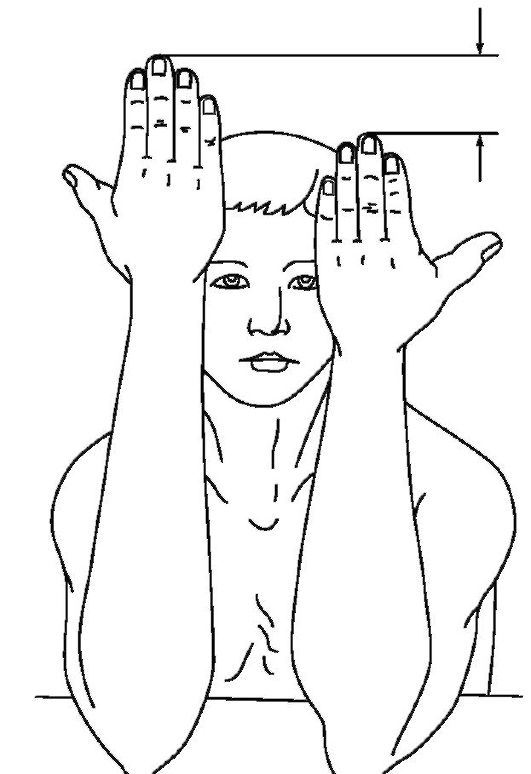 Рис. 11-12. Укорочение предплечья, определяемое путем сопоставления
Рис. 11-12. Укорочение предплечья, определяемое путем сопоставления
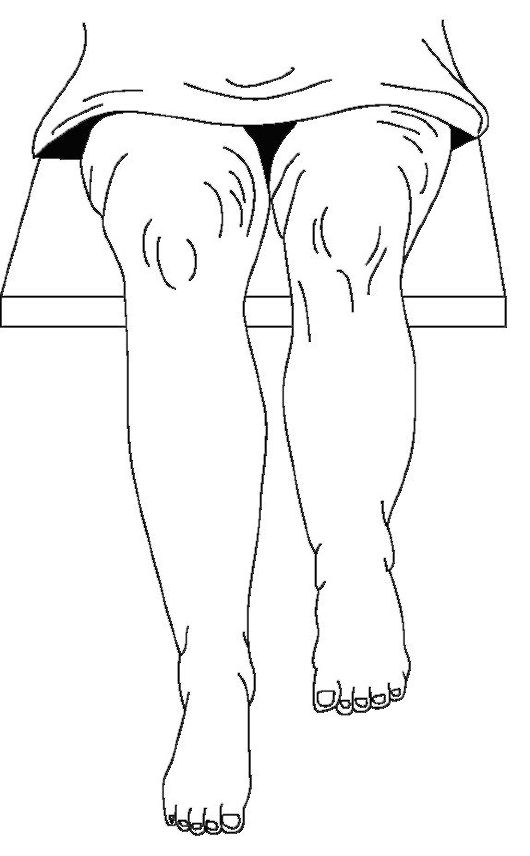 Рис. 11-13. Укорочение голени, определяемое путем сопоставления
Рис. 11-13. Укорочение голени, определяемое путем сопоставления
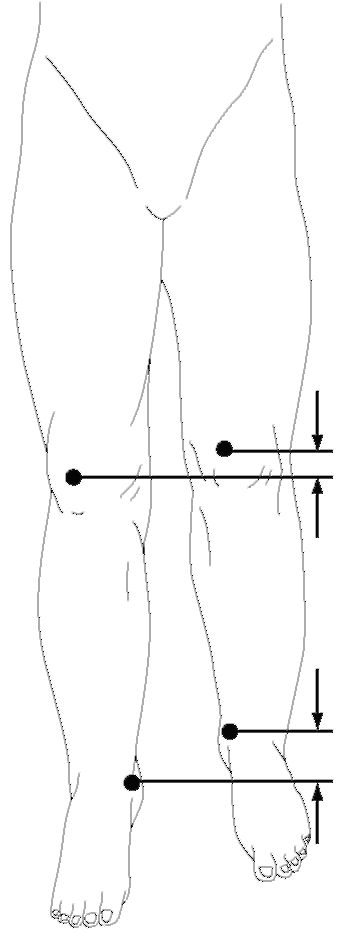 Рис. 11-14. Укорочение левой ноги, определяемое путем сопоставления
Рис. 11-14. Укорочение левой ноги, определяемое путем сопоставления
Точное количественное измерение проводят с использованием измерительной ленты или специальных линеек. Для уточнения локализации патологии проводят суммарное измерение всей конечности и измерение ее по сегментам.
Длину руки, как правило, измеряют от акромиального отростка лопатки до конца III пальца кисти (рис. 11-15). Костными ориентирами для измерения плеча являются акромиальный отросток лопатки и локтевой отросток, для предплечья - локтевой отросток и шиловидный отросток локтевой кости (рис. 11-16, 11-17).
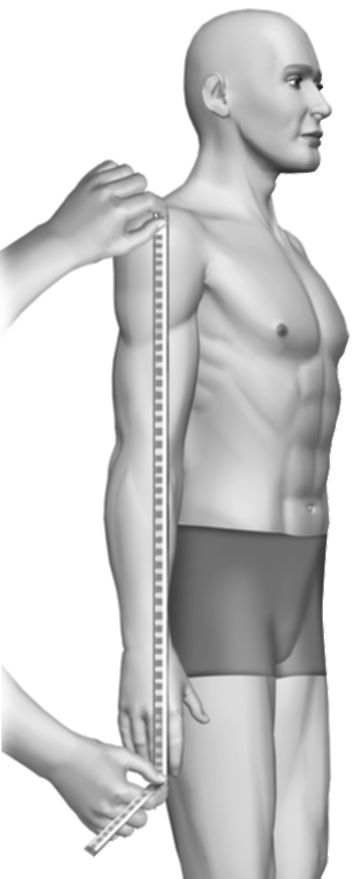 Рис. 11-15. Измерение длины руки суммарное
Рис. 11-15. Измерение длины руки суммарное
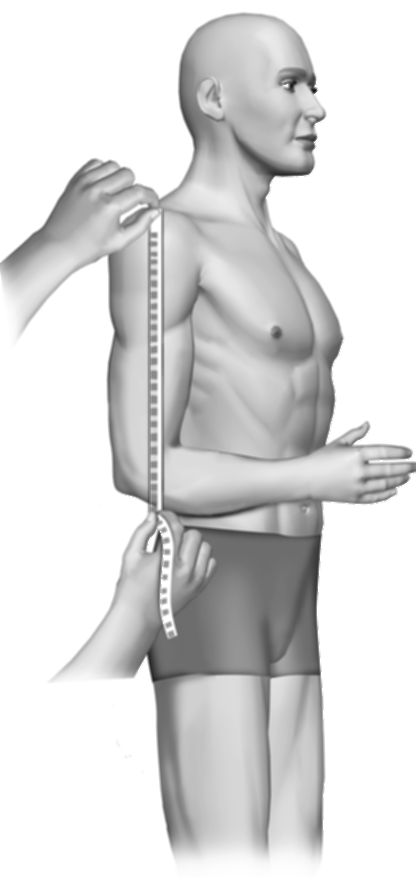 Рис. 11-16. Измерение длины руки по сегментам
Рис. 11-16. Измерение длины руки по сегментам
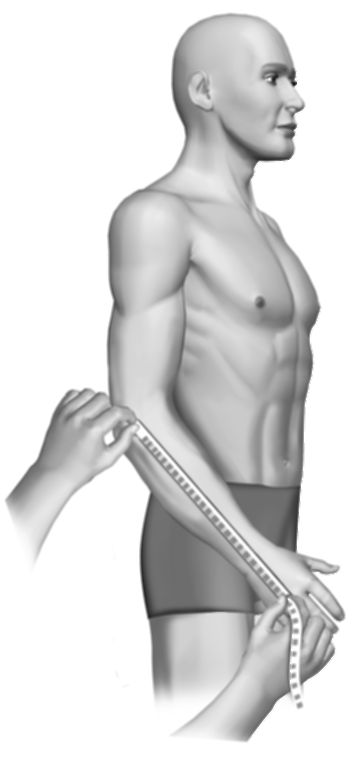 Рис. 11-17. Измерение длины руки по сегментам
Рис. 11-17. Измерение длины руки по сегментам
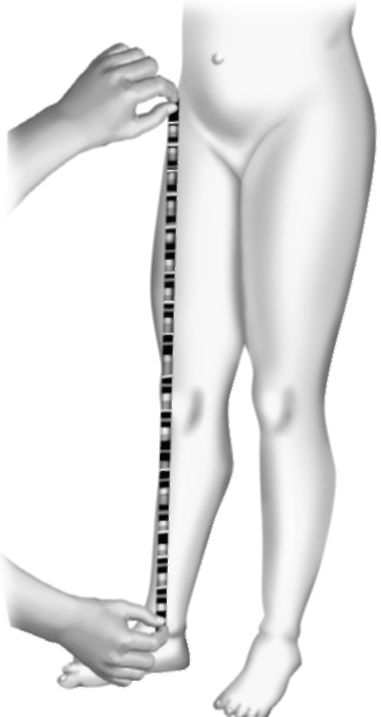 Рис. 11-18. Измерение длины ноги суммарное
Рис. 11-18. Измерение длины ноги суммарное
Суммарную длину ноги измеряют от передней верхней ости подвздошной кости до верхушки внутренней или наружной лодыжки (рис. 11-18). Для измерения бедра определяют расстояние от верхушки большого вертела до суставной щели коленного сустава (рис. 11-19), для измерения голени - расстояние от щели коленного сустава до наружной лодыжки.
Длина надплечья определяется расстоянием от грудинного конца ключицы до акромиального отростка лопатки (рис. 11-20).
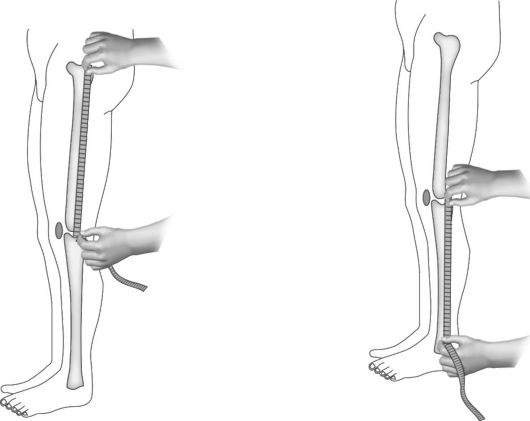 Рис. 11-19. Измерение длины ноги по сегментам
Рис. 11-19. Измерение длины ноги по сегментам
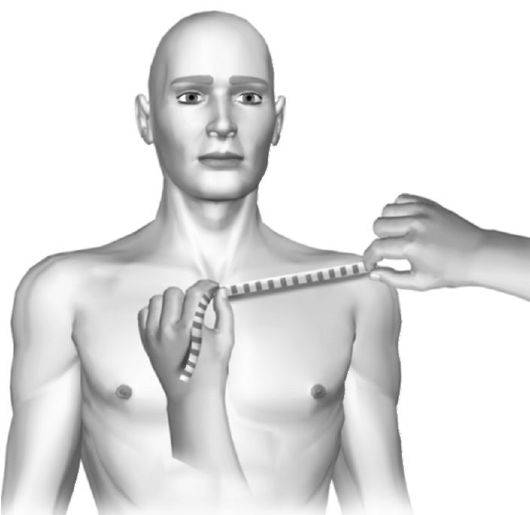 Рис. 11-20. Определение длины надплечья
Рис. 11-20. Определение длины надплечья
При измерении суммарной длины конечности различают истинное (абсолютное или анатомическое), относительное и кажущееся (проекционное) изменение длины (рис. 11-21). Чаще всего речь идет об укорочении. Истинным укорочением конечности называется изменение суммарной длины за счет укорочения сегмента. Такое укорочение происходит при переломах, неправильном сращении кости, при нарушениях роста кости и пр. Относительное изменение длины происходит при смещениях одного сегмента относительно другого, при неизменной длине самого сегмента конечности, например при вывихах. Кажущееся, или проекционное, укорочение - это укоро-
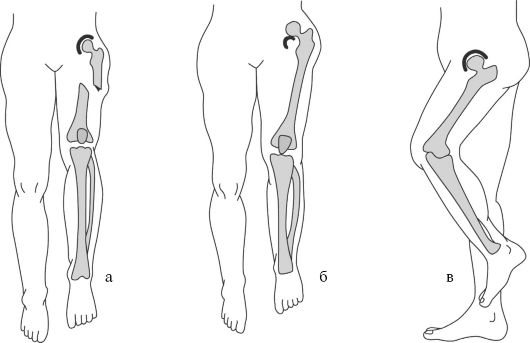 Рис. 11-21. Виды укорочений.
Рис. 11-21. Виды укорочений.
а - истинное (при переломе бедренной кости со смещением отломков); б - относительное (при подвздошном вывихе бедра); в - кажущееся (при контрактуре коленного сустава)
чение проекции конечности на прямую плоскость при неизменной ее длине при сегментарном измерении. Этот вид укорочения чаще встречается при контрактурах суставов.
11.4. ИЗМЕРЕНИЕ ДЕФОРМАЦИЙ
При патологических состояниях опорно-двигательной системы (неправильно сросшиеся переломы, нарушения формирования соединительной ткани, заболевания мышечно-скелетного аппарата и пр.) возникают деформации как патологически измененного органа, так и компенсаторные изменения рядом расположенных сегментов. Деформация - это пространственное отклонение сегмента или его части от оси конечности или туловища. Деформацию органов опоры и движения выявляют при осмотре, а ее выраженность количественно определяют путем измерения.
Угловая деформация измеряется в градусах угломером. Одну браншу угломера устанавливают по оси конечности или сегмента (или центральной оси туловища) выше места деформации, центральный шарнир угломера локализуется на участке максимального искривления. Вторая бранша идет по оси нижележащего сегмента. Угол между ними определяет величину деформации.
В некоторых случаях угловую деформацию можно определить с помощью отвеса, определив угол отклонения пораженного сегмента (рис. 11-22, 11-23).
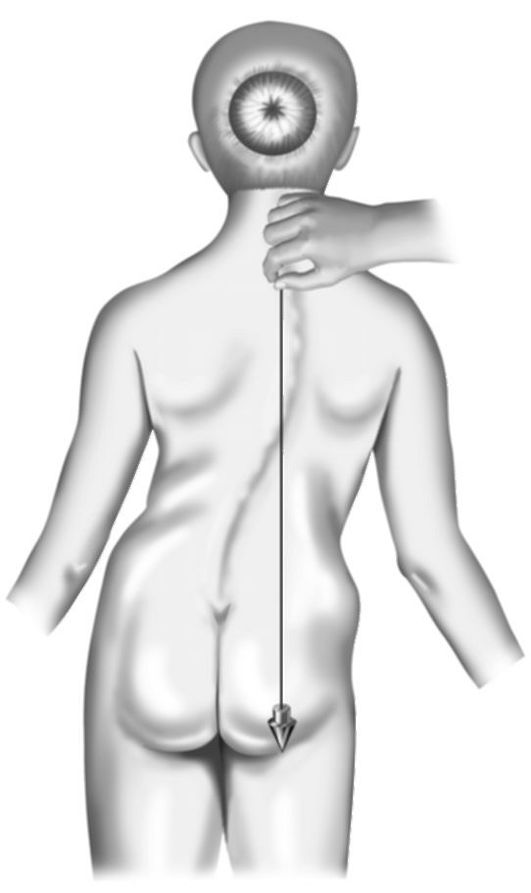 Рис. 11-22. Определение угловой деформации с помощью отвеса при сколиозе позвоночника
Рис. 11-22. Определение угловой деформации с помощью отвеса при сколиозе позвоночника
 Рис. 11-23. Определение угловой деформации с помощью отвеса при пронационном отклонении заднего отдела стопы
Рис. 11-23. Определение угловой деформации с помощью отвеса при пронационном отклонении заднего отдела стопы
Линейная деформация определяется измерением отклонения костного выступа патологического объекта от средней линии или срединного ориентира. Например,
при деформации таза измеряют расстояния от передних верхних остей подвздошной кости до срединно-расположенного мечевидного отростка (рис. 11-24), а деформацию позвоночника можно измерить, определив расстояние от средней линии до наиболее отклоненного остистого позвонка.
Ортопедами для измерения деформаций и объема движений применяются и более сложные устройства, но они вряд ли понадобятся врачу общей практики.
Изменения окружности конечности можно также считать деформацией. Измерение длины окружности позволяет определять отек конечности, атрофию мышц количественно. Измерение проводят сантиметровой лентой на симметричных участках и на одинаковом расстоянии от костных ориентиров (рис. 11-25).
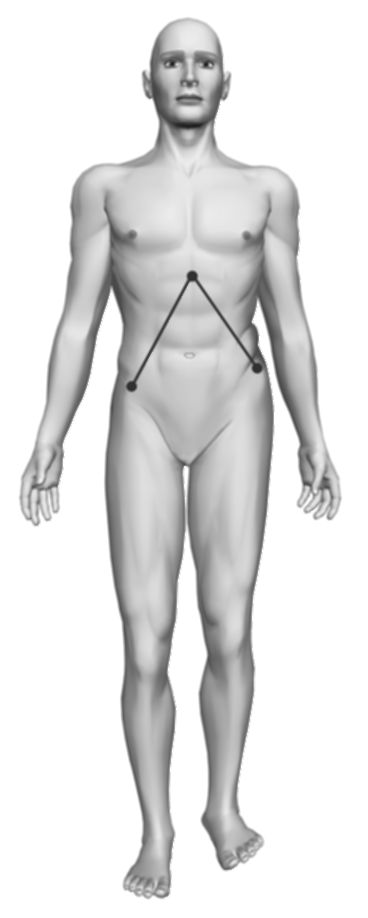 Рис. 11-24. Измерение деформации таза
Рис. 11-24. Измерение деформации таза
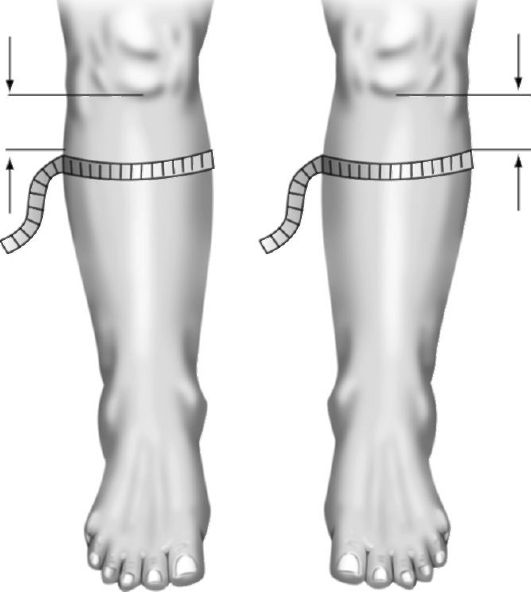 Рис. 11-25. Измерение окружности голени
Рис. 11-25. Измерение окружности голени
11.5. ИЗМЕРЕНИЕ ОБЪЕМА ДВИЖЕНИЙ В СУСТАВАХ
Определение активных движений в суставах определяет функцию суставов, а пассивных - возможность выполнения этой функции.
Начинают обследование с измерения активных движений с помощью угломера. Бранши угломера устанавливают по осям сегментов конечности в плоскости их движения, а шарнирный центр угломера должен совпасть с осью вращения сустава (рис. 11-24 а-з).
В ортопедии для измерения объема движений в суставах используется метод нейтрального нулевого положения. Движения измеряют в нормальных плоскостях, под которыми понимают сагиттальную, фронтальную и горизонтальную плоскости. Каждый сустав имеет свою нейтральную позицию (нулевое положе-

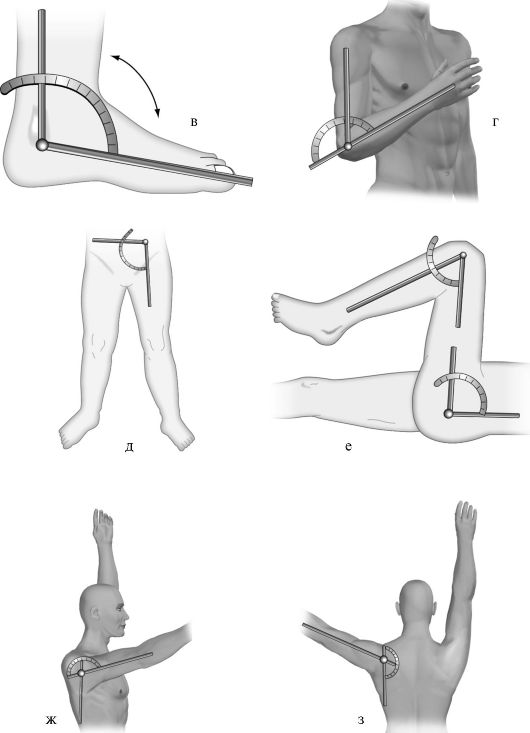 Рис. 11-24. Размещение браншей угломера при определении объема движений в различных суставах, измерение вращательных движений (а-з)
Рис. 11-24. Размещение браншей угломера при определении объема движений в различных суставах, измерение вращательных движений (а-з)
ние), обусловленную максимальным расслаблением мышц. Движение в суставе и противоположное ему в одной из нормальных плоскостей характеризуется тремя цифрами, обозначающими крайние точки амплитуды движения и нулевое положение, т. е нейтральную позицию. Если конечность проходит нулевое положение, цифра 0 пишется между градусами, обозначающими крайние позиции. Например, правый коленный сустав: активное сгибание/разгибание - 130 °/0/5 °, пассивное - 140 °/0/10 °.
При ограничениях движений в суставах, когда нейтральное положение не может быть достигнуто, цифра 0 пишется после градусов, отображающих крайние позиции. Например, левый коленный сустав: активное сгибание/разгибание - 100 °/45 °/0, пассивное - 120 °/40 °/0.
Измерение объема движений проводится в сравнении с противоположным суставом и в сравнении с нормальными показателями. Ниже приведены нормальные показатели основных движений в крупных суставах.
Плечевой сустав:
• сгибание/разгибание: 160 °/0/40-60 ° (поднятие руки свыше 65 ° кпереди и 35 ° кзади требует вращения лопатки; для предупреждения синхронного участия лопатка должна фиксироваться руками исследователя);
• отведение/приведение: 90 °/0/10 ° (сверх этого движение во фронтальной плоскости требует наружной ротации в плечевом суставе, а отведение свыше 120 ° - одновременного вращения лопатки);
• наружная ротация/внутренняя ротация: 40-60 °/0/95 ° (при опущенном вдоль туловища плече, сгибании в локтевом суставе 90 °, предплечье направлено кпереди);
• наружная ротация/внутренняя ротация: 70 °-90 °/0/70 °-90 ° (при 90 ° отведении).
Локтевой сустав:
• сгибание/разгибание: 150 °/0/0-10 °;
• пронация/супинация: 80-90 °/0/80-90 °.
Кистевой сустав:
• сгибание/разгибание: 50-60 °/0/35-60 °;
• лучевое отведение/локтевое отведение 20-30 °/0/30-40 °.
Тазобедренный сустав:
• сгибание/разгибание: 130 °/0/10 °;
• отведение/приведение: 30-50 °/0/20-30 °;
• отведение/приведение: 50-80 °/0/20 ° при сгибании 90 °;
• наружная ротация/внутренняя ротация: 40-50 °/0/30-40 °;
• наружная ротация/внутренняя ротация: 40-50 °/0/5-10 ° при 90 ° сгибании.
Коленный сустав:
• сгибание/разгибание: 120-150 °/0/5-10 °;
• наружная ротация/внутренняя ротация: 90-40 °/0/30 ° при сгибании.
Голеностопный сустав:
• сгибание/разгибание 40-50 °/0/20-30 °.
Терминология наиболее частых патологических состояний суставов:
• анкилоз - полное отсутствие движений в суставе;
• ригидность - сохранение качательных движений (не более 5 °);
• контрактура - ограничение движений в суставе;
• патологическая мобильность (нестабильность) - движения в нетипичных плоскостях, не согласующиеся с нормальными формами суставных поверхностей исследуемого сустава.
11.6. ОПРЕДЕЛЕНИЕ ФУНКЦИИ ОПОРНО-ДВИГАТЕЛЬНОЙ СИСТЕМЫ
Исследование функции органов опоры и движения включает в себя определение объема активных движений (см. выше), определение мышечной силы, возможности передвижения и выполнения бытовых или служебных обязанностей.
Сила мышц, т.е. способность мышц сокращаться, преодолевая внешнюю нагрузку, - важный показатель функции опорно-двигательной системы. Недостаточная сила мышц указывает на повреждение или заболевание нервно-мышечного аппарата и является серьезной медико-социальной проблемой.
Определения мышечной силы ручным способом проводят, оказывая сопротивление (противодействие) активным движениям пациента в различных плоскостях.
Для быстрой диагностики силы мышц чаще всего используют следующие приемы:
• для определения мышечной силы кистей больного просят как можно сильнее сжать два или три пальца исследователя кистью - сначала одной, а потом другой;
• для оценки мышечной силы предплечья или плеча оказывают противодействие при сгибании и разгибании предплечья в локтевом суставе или при сгибании, разгибании, отведении и приведении плеча;
• силу мышц бедер можно определить, предлагая больному сделать глубокое приседание и затем встать;
• для определения мышечной силы голени и стопы необходимо больного попросить постоять и пройтись сначала на пятках, а затем на носках (пальцах стоп);
• для определения силы мышц живота больного просят сесть из положения лежа на спине при согнутых в тазобедренных и коленных суставов ногах;
• для определения силы мышц спины больного просят согнуться вперед из положения стоя, затем его просят разогнуться, препятствуя этому рукой исследователя.
Обычно силу мышц оценивают по пятибалльной системе: 5 - норма (движение в полном объеме под действием силы тяжести при выраженном внешним противодействием); 4 - понижена (движение в полном объеме под действием силы тяжести и при незначительном внешнем противодействии); 3 - резко снижена (частичный объем без противодействия); 2 - напряжение без двигательного эффекта; 1 - паралич.
При определении нарушений двигательной функции семейному врачу необходимо выяснить, связано ли это с повреждением только органов опоры и движения, повреждением нервной системы или с сочетанным поражением. В последних случаях клинически выявляются двигательные и чувствительные, вегетативные и трофические расстройства, специфичные для каждого нерва.
Лучевой нерв иннервирует все разгибатели плеча и предплечья, плечелучевую мышцу. При повреждении его в средней или нижней трети плеча кисть и пальцы свисают, предплечье пронировано, отсутствует активное разгибание кисти и пальцев, разгибание и отведение I пальца. Нарушена супинация предплечья. Выпадение болевой чувствительности варьирует. Наиболее часто зоны гипоестезии выявляются на тыле кисти в области анатомической табакерки и на тыле основной фаланги I пальца. При повреждении лучевого нерва больной не может сжимать кулак без предварительного сгибания кисти (симптом Штрюмпеля).
Повреждение локтевого нерва на всех уровнях нарушает функцию отведения и приведения пальцев, так как он иннервирует мышцы возвышения V пальца, все межкостные, IV и V червеобразные мышцы, приводящую мышцу V пальца, локтевой сгибатель кости. Характерно когтеобразное положение пальцев с гиперэкстензией в межфаланговых и пястнофаланговых суставах (рис. 11-25).
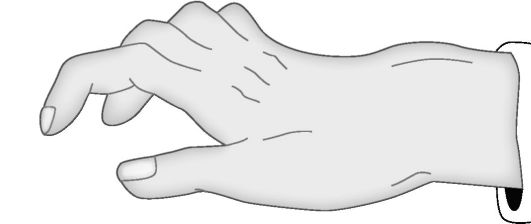 Рис. 11-25. Положение пальцев и кисти при повреждении локтевого нерва
Рис. 11-25. Положение пальцев и кисти при повреждении локтевого нерва
Сгибание основных и концевых фаланг III-V пальцев нарушено. Чувствительность отсутствует на волярной поверхности в области V и половине IV пальца и на тыльной - в зоне V-IV и половине III пальца.
При повреждениях срединного нерва, иннервирующего сгибатель пальцев, длинный и короткий сгибатели I пальца, I, II, III червеобразные мышцы и мышцу, противопоставляющую I палец, обращает на себя внимание выпрямленное положение I, II, III пальцев - «рука акушера». Нарушено активное сгибание средних фаланг II-III пальцев, ногтевых фаланг I, II, III пальцев и противопоставление I пальца.
При высоких уровнях повреждения срединного нерва (на плече) кисть принимает положение локтевого отклонения, нарушается активная супинация предплечья. В результате атрофии мышц возвышения I пальца в дальнейшем кисть приобретает вид «обезьяньей лапы». Зона анестезии захватывает 2/3 ладонной поверхности кисти, тыльную поверхность ногтевых и средних фаланг II-III пальцев и лучевой половины IV пальца, на ладонной поверхности - в области I, II, III и половины IV пальца.
Вегетативные расстройства проявляются в виде усиления потоотделения на лучевой стороне ладони, трофические - истончением кожи, изменением ногтевых пластинок.
Повреждение малоберцового нерва вызывает паралич разгибателей стопы и основных фаланг пальцев, а также малоберцовой мышцы, приводящей стопу. Поэтому стопа отвисает, а ее наружный край опущен, пальцы полусогнуты. Активное разгибание стопы и пальцев невозможно. Чувствительность расстроена по передненаружной поверхности нижней трети голени на тыле стопы, исключая наружный и внутренний ее края.
При повреждении большеберцового нерва становится невозможным сгибание стопы и пальцев ног из-за паралича мышц по задней поверхности голени и мелких мышц стопы. В дальнейшем стопа принимает форму «пяточной», а пальцы - когтеобразное положение. Возможны трофические нарушения. Чувствительность кожи нарушается по задней поверхности голени, а также по наружной и подошвенной поверхностям стопы и пальцев.
Клиническая картина поражения седалищного нерва складывается из описанных симптомов поражения малоберцового и большеберцового нервов.
Расстройства чувствительности по зонам нервных корешков и нервов представлены на рис. 11-26.
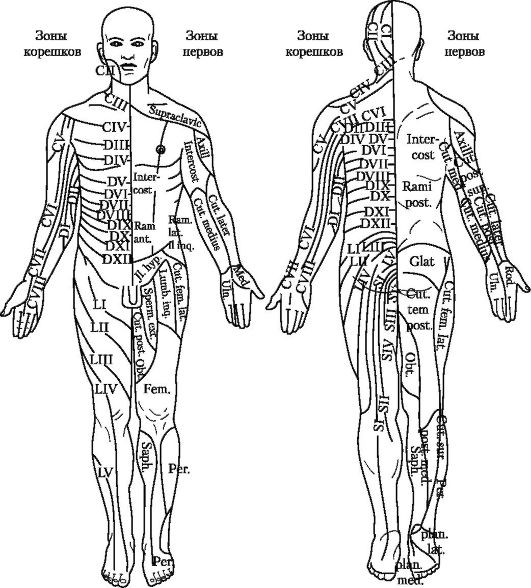 Рис. 11-26. Схема зон расстройств чувствительности (из Руководства по нейротравматологии под редакцией А.И. Арутюнова, 1979)
Рис. 11-26. Схема зон расстройств чувствительности (из Руководства по нейротравматологии под редакцией А.И. Арутюнова, 1979)
Определение функции опорно-двигательной системы проводится также наблюдением за походкой и выполнением пациентов своих привычных движений.
11.7. ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
Инструментальные методы диагностики назначает по показаниям ортопедтравматолог. В данном разделе перечислены наиболее часто применяемые методы и краткая их характеристика.
Методы лучевой диагностики
Рентгенография - диагностика рентгенконтрастных тканей посредством импульса рентгеновских лучей с регистрацией их изображения на пленке с фоточувствительным слоем. Применяется в основном для получения изображения костей, легочной ткани, наличия жидкости в полостях. В большинстве случаев проводится в двух взаимно-перпендикулярных проекциях. При необходимости для оптимального изображения устанавливаются специальные проекции.
Функциональная рентгенография применяется для оценки функции суставов, позвоночника, в диагностике разрывов связок и сухожилий. Рентгенография при этом проводится в одной проекции, но в различном положении исследуемого сегмента (например, сгибание и разгибание, в положении стоя и лежа).
Электрорентгенография, флюорография, цифровая рентгенография являются разновидностями рентгенографии с разными способами фиксации изображения (бумага, фотопленка, пластина с сетью рентгеночувствительных ячеек).
Контрастная рентгенография используется для визуализации рентгеннеконтрастных тканей путем введения в полости специальных контрастных препаратов. В зависимости от места введения различают фистулографию, артрографию, ангиографию и т.д.
Томография - послойное рентгенологическое исследование тканей. По четкости изображения значительно уступает компьютерной томографии.
Компьютерная томография (КТ) - это регистрация и компьютерный анализ рентгеновского изображения в цифровом формате, полученного специальной движущейся камерой. В отличие от обычной рентгенографии, КТ позволяет получить снимок определенного поперечного слоя (среза) человеческого тела с шагом в 1 мм. Достоинством КТ является высокая разрешающая способность, обеспечивающая детальный анализ не только костных, но и мягкотканных структур, а также возможность изображения трехмерных анатомических образований. С помощью КТ можно проводить контрасные исследования, пункционную биопсию.
Магнитно-резонансная томография (МРТ) является одной из разновидностей компьютерной томографии, но здесь используется эффект резонанса магнитных импульсов, вызванных в атомах организма внешним переменным магнитным полем. Обладая возможностями КТ, магнитно-резонансное исследование способно визуализировать структуры органов в любой плоскости, обладает большей разрешающей способностью в изображении мягких тканей. Назначение МРТ более целесообразно для исследования суставных хрящей, менисков, мышц, сухожилий, связок и т.п.
Ультразвуковое исследование (УЗИ) представляет собой метод получения визуальной информации о структуре органов, тканей и сред организма путем использования взаимодействия ультразвуковых колебаний с объектом исследования. Уступая МРТ в информативности, УЗИ значительно выигрывает в цене и мобильности процедуры. Метод наиболее часто применяется для диагностики повреждений сухожилий, мышц, в выявлении гематом и других скоплений жидкости. Ультразвуковая допплерография позволяет оценить кровоток в отдельных сосудах, лазерная допплеровская флоуметрия определяет общий кровоток в исследуемом органе или сегменте.
Радионуклидное сканирование - способ исследования морфологического и функционального состояния органов и систем путем изучения распределения радиофармпрепаратов в тканях организма. Метод позволяет выявить микропереломы, точно дифференцировать стадию консолидации. Особенно метод полезен для выявления ранних стадий заболевания (например, асептический некроз участка кости), для ранней диагностики опухолевых процессов.
Компьютерная оптико-топографическая диагностика - бесконтактное обследование пациентов с восстановлением трехмерной модели поверхности туловища и получением количественных оценок состояния осанки и формы туловища или сегментов конечности.
Электрофизиологические методы исследования
Методы используют для определения функции мышечной системы, отдельных мышц, исследования их иннервации и кровоснабжения.
Электромиография (ЭМГ) - метод исследования биоэлектрических потенциалов, возникающих в скелетных мышцах при возбуждении мышечных волокон, что позволяет судить о функциональном состоянии той или иной мышцы.
Программно-аппаратный метод клинического анализа движений позволяет проводить клинический анализ движений (КАД). Комплекс включает все классические методы исследования движений по временным, пространственным, кинематическим, динамическим параметрам и биоэлектрической активности мышц. В настоящее время имеются следующие стандартные методы КАД с использованием походки как базового двигательного теста:
• подометрия - измерение временных характеристик шага;
• регистрация кинематических характеристик, которая может выполняться различными методами, например гониометрией, - измерение кинематических характеристик движений в суставах;
• динамометрия - регистрация реакций опоры;
• функциональная элекромиография - регистрация поверхностной ЭМГ;
• стабилометрия - регистрация положения и движений общего центра давления на плоскость опоры при стоянии.
Программный пакет позволяет получить комплексную информацию о патологии движения и его изменении в процессе лечения.
Формулирование диагноза
Клиническим диагнозом называют краткую словесную формулировку выявленного патологического процесса, выраженную в медицинских терминах в определенной последовательности. В ортопедии и травматологии кроме эпоними-
ческих (авторских) и патоморфологических названий заболеваний и повреждений (диагноз-синдром) опорно-двигательного аппарата широко применяют конструктивные диагнозы, которые в наибольшей степени отражают общие и частные стороны патологического процесса.
В конструктивном клиническом диагнозе повреждений указывается следующее
Общая характеристика травмы: политравма, множественная, сочетанная травма, комбинированная травма, черепно-мозговая травма и т.п.
Повреждение кожных покровов и мягких тканей относительно перелома:
• закрытый перелом;
• первично открытый перелом;
• вторично открытый перелом;
• огнестрельный.
Характеристика перелома по плоскости излома: поперечный, косой, поперечно-зубчатый, спиральный (винтообразный), оскольчатый, компрессионный, дырчатый, Т- и Y-образный, двойной, продольный, типа «зеленной веточки» и т.д.
Характеристика механизма травмы: отрывной, пронационный, супинационный, отводящий, приводящий, сгибательный, разгибательный. Наличие смешения (без смешения или со смешением).
Локализация перелома. Правая, левая стороны. Диафиз: верхняя, средняя, нижняя треть или их граница. Метафиз: проксимальный, дистальный, надмыщелковый, чрезмышелковый. Эпифиз: проксимальный, дистальный, эпифизиолиз, остеоэпифизиолиз.
Название анатомического образования или кости.
Сочетанность повреждений. Повреждения кожных покровов мышц, сухожилий, нервов, сосудов, связочного аппарата, отслойка кожи, ее протяженность. Повреждение внутренных органов, локализация, степень осложнения этих повреждений, гемопневмоторакс, перитонит и т.д.
Осложнения. Кровотечения: артериальное, венозное, смешанное, паренхиматозное, первичное, вторичное. Воспаление: напряженный отек, инфицирование гематомы, вторичное заживление раны, некроз тканей, остеомиелит, свищи, гангрена. Вторичное смешение: интерпозиция краевая и тотальная, асептический некроз, дефект костной ткани, синдром Зудека, контрактура Фолькмана, паралич, парез. Шок, его степень и фазы. Анемия: первичная, вторичная.
Динамика течения репаративного остеогенеза: срастающийся перелом, сросшийся, замедленная консолидация, ложный сустав, состояние после остеосинтеза.
Сопутствующие заболевания.
Все хронические заболевания, эндокринные, неврологические, обменные. Примеры
• Закрытый оскольчатый перелом левой бедренной кости в средней трети со смешением фрагментов.
• Закрытый супинационный перелом обеих лодыжек левой голени без смешения отломков. Напряженный отек левой стопы и нижней трети голени.
• Сочетанная травма. Закрытый перелом основания черепа. Первично открытый оскольчатый перелом левого бедра с полным смешением фрагментов. Шок II степени.
• Политравма. Закрытый приводящий перелом хирургической шейки правой плечевой кости с угловым варусным смешением. Закрытый перелом III-VIII ребер справа. Гемопневмоторакс. Шок III степени.
Теги: ОБЩИЕ ПРИНЦИПЫ ОБСЛЕДОВАНИЯ И ДИАГНОСТИКИ ТРАВМАТОЛОГИЧЕСКИХ И ОРТОПЕДИЧЕСКИХ БОЛЬНЫХ
234567 Начало активности (дата): 19.06.2013 10:54:00
234567 Кем создан (ID): 1
234567 Ключевые слова: ОБЩИЕ ПРИНЦИПЫ ОБСЛЕДОВАНИЯ И ДИАГНОСТИКИ ТРАВМАТОЛОГИЧЕСКИХ И ОРТОПЕДИЧЕСКИХ БОЛЬНЫХ
12354567899



