Инфекционные заболевания костей и суставов
МАЛЫЕ ФОРМЫ НАГНОЕНИЯ
К малым формам нагноения относятся локальные очаги слабовирулентной инфекции в области послеоперационных ран (источники - гематома, асептический краевой некроз травмированных мягких тканей, лигатуры, инородные тела), околоспицевых ран (постоянная микротравматизация, повторные микробные инвазии), инъекционных ран, пролежней от избыточного давления костными отломками изнутри, гипсовыми повязками снаружи. Повышение обсемененности раны (содержание микробных тел свыше 105 на 1 г ткани) является решающим фактором в развитии нагноения. У большинства больных эти осложнения развиваются в ранние сроки - до 1 мес. с момента операции, но могут возникать и позднее. Несвоевременное и нерадикальное лечение малых форм нагноения ведет к развитию тяжелых гнойных процессов - абсцессов, флегмон, остеомиелита.
Признаки. Пациенты жалуются на местные интенсивные боли в первые 2 сут после операции или травмы, выявляются выраженная отечность, признаки общей интоксикации (токсико-резорбтивная лихорадка с подъемами температуры по вечерам до 38-40 °С, тахикардия, тахипноэ, озноб). Характерны жалобы на головную боль, бессонницу, потливость, раздражительность, повышенную утомляемость, тягостные, неприятные ощущения без определенной локализации. На тяжелую интоксикацию указывают апатия, депрессия, появление зрительных и слуховых галлюцинаций. В крови обнаруживаются стойкая анемия, лейкоцитоз, нейтрофильный сдвиг в лейкоцитарной формуле влево, лимфоцитопения, моноцитоз, повышение СОЭ. Гематомы могут вскрыться самопроизвольно в течение 1 нед. после появления клинических признаков, однако удалять их необходимо хирургическим путем в более ранние сроки. Инфекционных осложнений следует ожидать после продолжительных операций (более 11/2ч), выраженной операционной кровопотери (более 0,5 л), травматичных вмешательств, применения биологических и синтетических материалов, при наличии сопутствующих заболеваний (диабет, респираторные, хронические желудочно-кишечные заболевания, стоматит, кариес и др.).
Лечение послеоперационных гематом должно быть ранним, комплексным, радикальным. На фоне активной детоксикации под общим обезболиванием широко вскрывают гематому (после предварительного ее контрастирования растворами метиленового синего или бриллиантового зеленого), проводят тщательную ревизию раны, ориентируясь по окрашенным тканям, удаляют нежизнеспособные ткани, полость раны обильно промывают растворами антисептиков, обрабатывают ультразвуком, облучают лазером, вакуумируют. Вопросы сохранения или удаления конструкций (стержней, шурупов, пластин, эндопротезов) решают индивидуально. Рану зашивают наглухо после
иссечения краев с оставлением дренажей для активного дренирования и проточного промывания в течение 1-2 нед. В послеоперационном периоде проводят активное антибактериальное, общеукрепляющее лечение. До заживления раны конечность иммобилизуют гипсовой лонгетой.
Лечение воспаления околоспицевых ран проводят по правилам гнойной хирургии. При первых же признаках (отек, покраснение, боль, повышение местной температуры) кожу и подкожную клетчатку вокруг спицы инфильтрируют новокаином с антибиотиками и рассекают продольно не менее чем на 3 см. Рану обрабатывают растворами антисептиков и засыпают в нее порошкообразные сорбенты (гелевин, уголь), а при их отсутствии вводят марлевые тампоны с гипертоническим (10 %) раствором натрия хлорида, которые меняют два раза в день. Обычно в течение 2 сут воспалительный процесс купируется, рана заживает к 7-8-му дню. Если ликвидировать воспаление мягких тканей за 2-3 дня не удается, появляются гнойные выделения из раны и общая реакция организма, то спицу удаляют и производят широкое дренирование через оба спицевых кожных отверстия. Назначают общее и местное антибактериальное лечение, УФО, лазеро- и магнитотерапию.
Лигатурные свищи проявляются после вскрытия скудными, но упорными серозно-гнойными выделениями, могут самопроизвольно закрыться после отхождения нити. Являясь потенциальной причиной развития тяжелых гнойных процессов, лигатурные свищи требуют раннего хирургического вмешательства. Обязательны рентгенологические исследования с контрастированием и прокрашивание свищевых ходов перед операцией.
Лечение пролежней заключается в повышении общей реактивности организма (переливание крови, введение белковых препаратов, витаминов, анаболических стероидов, иммуностимуляторов) и стимуляции местных процессов регенерации воздействием на патологические и пограничные ткани протеоли-тическими ферментами (химотрипсин, террилитин), растворами антисептиков, мазями на водорастворимой основе ("Левосин", "Левомиколь"), облучением лазером, УФО. При большой площади пролежня показана свободная и несвободная кожная пластика.
Профилактика гнойных осложнений открытых переломов. Первичная хирургическая обработка раны должна быть проведена в течение 4-6 ч после травмы. Каждый час отсрочки оперативного вмешательства увеличивает вероятность развития нагноения и остеомиелита. Обработка основных костных фрагментов заключается в механической очистке их концов, удалении из костномозговых каналов пробок, состоящих из костных осколков и размозженных мягких тканей, промывании костной раны большим количеством растворов антисептиков с воздействием ультразвука. Мелкие осколки обычно удаляют, средние и крупные, не связанные с мягкими тканями, извлекают, очищают, помещают на несколько минут в насыщенный раствор антисептиков, а затем - в изотонический (0,9 %) раствор натрия хлорида с антибиотиками (например, 2 млн ЕД канамицина на 100 мл раствора).
После репозиции и фиксации основных фрагментов осколки укладывают так, чтобы мышцы полностью изолировали их от поверхностных тканей. Для
этого можно использовать и миопластику. Осколки, связанные с мягкими тканями, обрабатывают так же, как и основные костные фрагменты. Крупные свободно лежащие осколки целесообразно сразу помещать в неповрежденную мышечную ткань (лучше в области проксимального основного фрагмента), а через 2-4 нед. транспортировать их с помощью аппарата по методике Г. А. Илизарова к месту перелома или использовать при восстановительной операции, проводимой в благоприятных для больного условиях. Ошибкой является укладывание костных осколков, свободных от надкостницы, на прежнее место в области перелома, так как такие осколки, не снабжаемые кровью, омертвевают и превращаются в секвестры. Уникальную возможность устранения дефектов костей и мягких тканей, а также восстановления анатомии и функции поврежденных конечностей дают методы Г. А. Илизарова. При этом рану необходимо закрыть местными кожными, кожно-подкожно-фасциаль-ными лоскутами. При размозжении мягких тканей показано приточно-отточ-ное промывание послеоперационной раны в течение 1-2 нед., при отсутствии размозжения тканей достаточно активного дренирования в течение 48 ч. До операции, во время и после нее (в течение 2 сут) необходимо проводить антибактериальное лечение. Наиболее эффективны гентамицин, оксациллин, линкомицин, цефазолин, цефуроксим, амоксициллин/клавуланат, ампицил-лин/сульбактам.
ОСТЕОМИЕЛИТ
Остеомиелит костей конечностей. Местные причины остеомиелита, осложняющего течение переломов, могут быть первичными и вторичными. К первичным причинам относится возникновение одного или нескольких открытых переломов с обширной зоной повреждения. Существенную роль играют величина и характер микробного загрязнения раны, образование свободных костных осколков, выстояние концов костных фрагментов, лишенных на большом протяжении надкостницы, а также первичное нарушение кровообращения вследствие разрушения или сдавления окружающих мягких тканей.
Вторичные причины возникают в результате нагноения по ходу костномозговой полости и гибели костного мозга, некроза концов костных отломков, обнажения кости вследствие некроза кожи и мышц, вторичных регионарных расстройств кровообращения в зоне перелома из-за отека, тромбоза, лимфо-стаза, внешнего сдавления гипсом или другими средствами иммобилизации (рис. 212).
Частота развития послеоперационного остеомиелита в настоящее время значительно выросла, особенно при внутреннем остеосинтезе множественных переломов, что можно объяснить пониженной резистентностью организма тяжело пострадавших от политравм по отношению к микроорганизмам.
Так называемый спицевой остеомиелит при одиночных переломах наблюдается редко. Чаще всего он возникает при проведении спицы через бугор пя-
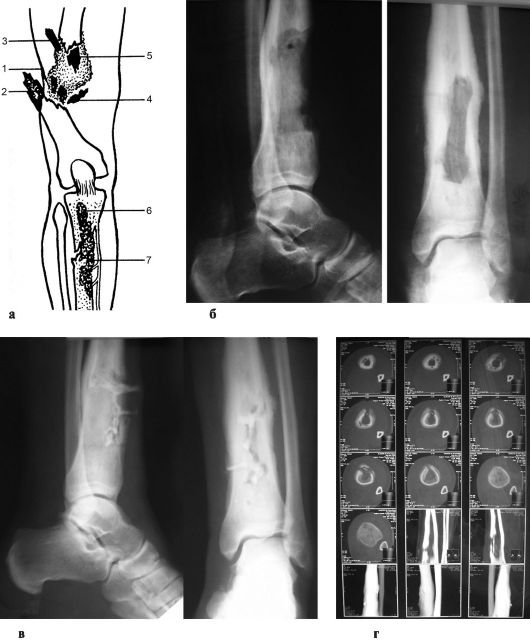
Рис. 212. Посттравматический остеомиелит: а - схема посттравматического остеомиелита: 1 - дефекты мягких тканей; 2 - обнажение и скелетирование концов костных отломков; 3 - инородные тела; 4 - превращение свободных костных осколков в секвестры; 5 - вторичное омертвение и секвестрация концов основных фрагментов в плохо дренируемой гнойной полости; 6 - распространение гнойного процесса по ходу внутрикостных фиксаторов; 7 - вторичное омертвение кости в результате нарушения питания (некроз мягких тканей; тромбоз питающей кость артерии); б - рентгенограмма нижней трети голени при остеомиелите; в - фистулография нижней трети голени при остеомиелите; г - КТ нижней трети голени при остеомиелите
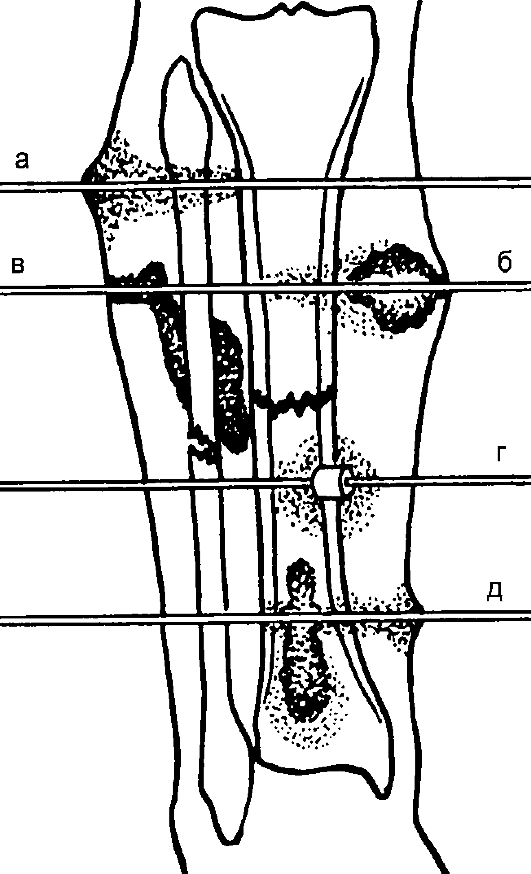
Рис. 213. Схема спицевого остеомиелита: а - воспалительная инфильтрация мягких тканей; б - образование
флегмоны вокруг спицы; в - образование гнойного затека; г - некроз костной ткани по ходу спицы с образованием мелких секвестров (в том числе и трубчатых); д - распространение гнойного воспаления по костномозговому каналу, развитие остеомиелита
точной кости, редко - при проведении ее через бугристость большеберцовой кости. Тяжелый распространенный ос-теомиелитический процесс у ослабленных больных может возникнуть в мета-эпифизе бедренной кости при нагноении тканей вокруг спицы (рис. 213). В результате у больных могут образоваться большие гнойные полости, для замещения которых местных материалов может оказаться недостаточно.
Значительно чаще (11,2 % случаев) отмечается развитие остеомиелита при использовании аппаратов наружной фиксации. Спицы, соединяющие кость с наружными элементами крепления, являются потенциальными воротами для проникновения инфекции в ткани, в том числе и в костный мозг.
Как и при других формах остеомиелита, при спицевой его форме гнойный процесс поддерживают очаги остеонекроза. Их особенностями являются незначительная величина, множественность и неясность локализации. Неоднократно в свище на месте спицы обнаруживаются кольцевидные костные секвестры, поиск и удаление которых значительно затруднены. Спицевой остеомиелит до распространения нагноения по костномозговой полости дает картину своеобразного "кортикального" остеомиелита.
Для выявления очагов некроза с успехом применяют различные виды рентгенографии: прицельные снимки с увеличением изображения, снимки с зондом в свищах и фистулографией. Обязательна рентгенография с захватом всего массива мягких тканей для выявления отторгающихся секвестров и распространения свищевых лабиринтов (при фистулографии). Диагностические возможности значительно расширяет компьютерная томография. Окончательный диагноз остеомиелита может быть поставлен при сочетании наличия незаживающих свищей или периодических обострений гнойного воспаления тканей с соответствующей рентгенологической картиной (наличие полостей в костях или секвестров).
Лечение острых форм остеомиелита заключается в широком вскрытии абсцессов и затеков гноя в мягкие ткани с достаточным дренированием и обес-
печением оттока гноя под действием силы тяжести. Окончательное лечение заключается в радикальной хирургической обработке очага остеомиелита с последующей мышечной и костной пластикой.
Упорное течение остеомиелитического процесса заставляет хирургов искать новые и совершенствовать известные средства и методы воздействия как местного, так и общего характера. Большое внимание в последние годы уделяется костной пластике остеомиелитических полостей, пломбировке полостей искусственными материалами с антибиотиками, длительному промыванию полостей антисептическими и электрохимически активированными растворами, применению оксигенобаротерапии, избирательного антибактериального лечения и иммунотерапии, использованию методов гравитационной хирургии.
Абсцесс Броди - ограниченный гематогенный остеомиелит, имеющий вид солитарного абсцесса кости (рис. 214, а). Полость абсцесса заполнена грануляциями, гноем или серозной жидкостью, окружена пиогенной оболочкой. Прилежащие участки кости склерозированы, надкостница утолщена.
Причины: инфицирование гематогенным путем, основной возбудитель - золотистый стафилококк. Чаще наблюдают у юношей.
Признаки. Локализация - метаэпифизы большеберцовой, лучевой костей, бедренной и плечевой костей. Клинически характеризуется длительным многолетним течением с редкими обострениями без выраженного повышения температуры тела. Больные жалуются на боль, усиливающуюся по ночам. Над абсцессом ткани болезненны, утолщены, кожа умеренно гиперемирована. На рентгенограмме видно круглое или овальное резко ограниченное очаговое разрежение, окруженное склеротическим ободком, иногда с небольшим секвестром в центре.
Лечение. Может наблюдаться самопроизвольное излечение, но может сформироваться поднадкостничный абсцесс (проявляется острым воспалением и чрезмерно сильной болью) с прорывом гноя в мягкие ткани и через кожу наружу с образованием свищей. Лечение хирургическое.
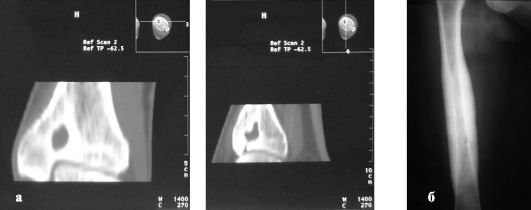
Рис. 214. Абсцесс Броди (а) и остеомиелит Гарре (б)
Склерозирующий остеомиелит Гарре - результат воспалительного процесса в длинных трубчатых костях (чаще в болыпеберцовой), который приводит к утолщению кости - остеосклерозу - и облитерации костномозговой полости (рис. 214, б). Характеризуется вялым течением без острых проявлений, в поздних стадиях процесса появляется распирающая боль в кости, особенно ночью, при незначительном повышении температуры тела, болезненна глубокая пальпация пораженной кости. Свищи не образуются.
Болезнь длится в среднем 6-8 лет. По клинической картине может напоминать саркому. На рентгенограмме выявляется веретенообразное утолщение кости со склерозированием коркового слоя, на отдельных участках - облитерация костномозговой полости.
Лечение хирургическое.
Остеомиелит позвоночника. Причины: открытые и огнестрельные переломы, ортоградное метастазирование при инфекционных заболеваниях (стоматит, тонзиллит, грипп и др.).
Признаки. Выявляются клиническая картина общей интоксикации организма, болевой синдром в пораженном отделе позвоночника, вынужденное (противоболевое) положение туловища (анталгическая поза), резкое ограничение подвижности позвоночника, местная резкая болезненность при постукивании по остистому отростку пораженного позвонка и при сдавливании позвоночника по оси. В зависимости от локализации гнойных затеков боли могут иррадиировать в загрудинную область (симптоматика перикардита), живот (симптоматика перитонита), крестец (симптоматика псоита), тазобедренные суставы (симптоматика коксита).
Наличие корешковых болей и парестезии помогают уточнить локализацию патологического очага. Асимметричное напряжение мышц спины указывает на локальное скопление гноя.
На рентгенограммах определяются деструкция и клиновидная деформация тела позвонка с кифотической и сколиотической деформацией позвоночника (рис. 215).
Уточняют диагноз после фистулографии (при свищевой форме) и особенно после компьютерной томографии и МРТ.
Лечение оперативное в сочетании с мощным антибактериальным и общеукрепляющим лечением. При открытом течении показано вскрытие гнойного затека (абсцесса, флегмоны) и активное дренирование с проточным промыванием полостей в мягких тканях и очага остеомиелита. При хроническом течении выполняют радикальную обработку остеомиелитического очага в позвонке с последующей костной или мышечной аутопластикой.
Стабилизацию позвоночника осуществляют с помощью различных методик, нередко и заднего спондилодеза.
Остеомиелит таза. Причины: ушибы и переломы таза с повреждением внутренних органов, открытые и огнестрельные переломы, ортоградное метастазирование при воспалительных заболеваниях половых и других внутритазовых органов, гнойничковых поражениях кожи, фурункулезе, тонзиллите, а также при септических состояниях различной этиологии.
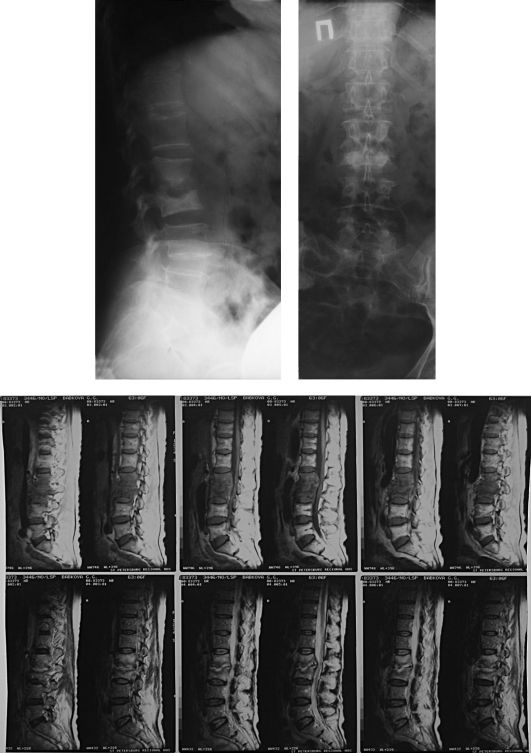
Рис. 215. Остеомиелит позвоночника
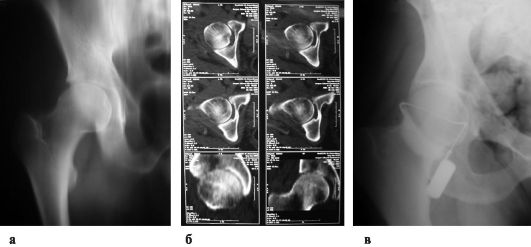
Рис. 216. Остеомиелит таза: а - рентгенография; б - компьютерная томография; в - фистулография
Чаще поражаются подвздошная кость, крестцово-подвздошное сочленение, реже - лобковая и седалищная кости.
Признаки. Отмечаются подострое и хроническое развитие болезни, тупые боли в подвздошной, ягодичной областях, в бедре, тазобедренном суставе или во всей половине таза с иррадиацией в крестец, поясницу, в нижнюю область живота. Боли периодически усиливаются, вынуждая больных лежать в необычной позе.
При хроническом течении болевой синдром усиливается при ходьбе (выражена хромота), приседаниях, наклонах туловища. Выявляются положительные симптомы, характерные для переломов костей таза. Скопление гноя, флегмоны проявляются в виде опухолевидных образований по внутренней или наружной поверхности вдоль подвздошного гребня, в области ягодиц, поясницы, паха, верхней трети бедра. Прорыв флегмоны и формирование свищей облегчают диагностику.
Различное расположение гнойных затеков создает пеструю клиническую картину, отдельные симптомы которой могут быть похожи на другие патологические состояния (аппендицит, ревматизм, коксит). Определенную помощь в диагностике могут оказать исследования per rectum и per vaginam. Частыми осложнениями являются анкилоз тазобедренного сустава и укорочение ноги на стороне поражения. Деструктивные изменения костей таза на рентгенограммах (рис. 216) сходны с таковыми при туберкулезных поражениях, что требует проведения специфических проб. Диагноз и распространение процесса уточняют термографическими исследованиями и особенно компьютерной томографией и МРТ.
Лечение. В острой стадии необходимо вскрыть абсцесс (флегмону) и активно дренировать гнойную полость с применением постоянного промывания растворами антисептиков.
Окончательный лечебный комплекс включает ликвидацию очага остеомиелита, антибактериальную и иммунотерапию, общеукрепляющие средства.
Радикальную обработку очага остеомиелита с резекцией пораженной кости таза выполняют в хронической стадии, не ранее 6 мес. после стойкого заживления свищей. Образующиеся полости в костях и мягких тканях заполняют аутопластическим (кость, мышца на питающей ножке) или аллогенным (деминерализованные костные трансплантаты, биомасса из деминерализованной костной ткани и др.) материалом.
Ортопедическое лечение направлено в основном на устранение порочных положений нижних конечностей и улучшение опорно-двигательной функции больных.
Активно используют электролечение, магнито- и ультразвуковую терапию, местное и общее УФО, УФО крови, облучение лазером, гемосорбцию, баротерапию.
ПИОГЕННЫЕ АРТРИТЫ
Причины: открытые внутри- и околосуставные переломы, воспалительные процессы в околосуставных тканях, остеомиелит сочленяющихся костей.
Признаки: внезапные острые боли в области сустава, нарушение его функции, вынужденная (болевая) сгибательная контрактура, увеличение в объеме, признаки выпота, местное повышение температуры, гиперемия, клиническая картина общей интоксикации организма. Получение при пункции сустава гнойного выпота подтверждает диагноз.
На рентгенограмме сустава в первые дни определяется расширение суставной щели, позднее (через 1-2 нед.) - пятнистый остеопороз суставных концов костей, очаги деструкции в эпифизах, "изъеденность" контуров суставных поверхностей.
Лечение. При подозрении на развитие гнойного артрита больному иммобилизуют конечность, вводят обезболивающие препараты и направляют его санитарным транспортом в стационар.
В поликлинических условиях лечат больных с гнойными артритами меж-фаланговых суставов.
Неоперативное лечение включает иммобилизацию сустава, лечебные пункции с удалением гнойного экссудата и промыванием суставной полости растворами антисептиков, антибиотиков, ферментов. Обязательно проведение общего антибактериального лечения.
При прогрессировании гнойного процесса производят широкую артротомию и хирургическую санацию, при показаниях - резекцию суставных концов, ампутацию конечности.
Последующая реабилитация направлена на устранение контрактур и восстановление опорно-двигательной функции конечности (ЛФК, массаж, механотерапия, физические методы лечения).
Неспецифические артриты
РЕВМАТОИДНЫЙ АРТРИТ (воспалительные полиартропатии по МКБ-10)
Ревматоидный артрит - хроническое системное заболевание соединительной ткани с прогрессирующим поражением преимущественно периферических суставов по типу эрозивно-деструктивного полиартрита. Частота его составляет от 0,3 до 2,1 %. Женщины болеют чаще мужчин (соотношение 3 :1). Заболевание проявляется в возрасте 30-50 лет.
Этиология ревматоидного артрита продолжает оставаться неизвестной. Предполагают, что вклад в развитие заболевания вносят вирусы (ретровирусы, вирус Эпстайна-Барр, вирус герпеса, вирус краснухи и паровирусы), бактерии (микоплазмы, микобактерии), а также генетическая предрасположенность.
Первым звеном в патогенезе является поражение эндотелиальных клеток мелких сосудов синовиальной оболочки, в результате чего развивается окклюзия сосудов и выпот в полость сустава. Увеличивается активность и количество синовиоцитов. Синовиальная оболочка инфильтрируется полиморфонуклеар-ными лейкоцитами, вокруг пораженных сосудов скапливаются мононуклеар-ные клетки. Из-за сосудистых нарушений может наступать резкая ишемия и инфаркт отдельных участков синовиальной оболочки. По мере прогрессиро-вания патологического процесса синовиальная оболочка гипертрофируется: пролиферирует соединительнотканная строма с образованием новых сосудов, увеличиваются количество и размеры ворсин, возрастает количество фибро-бластоподобных синовиоцитов, макрофагов и мононуклеарных клеток (Т- и В-лимфоциты, плазматические клетки). Эта активная инвазивная ткань с вы-
соким пролиферативным потенциалом - паннус - начинает разрушать кость и хрящ, вначале по краям суставных поверхностей в зоне прикрепления синовиальной оболочки, а затем, распространяясь, вызывает эрозии суставных поверхностей и поражает капсульно-связочный аппарат сустава. В дополнение к этому начинается потеря субхондральной кости вследствие повышения активности остеокластов. Результатом патологического процесса являются боли, нарастающая деформация и нарушение функции сустава.
Ведущим клиническим фактором является полиартрит периферических суставов конечностей (рис. 217). Чаще наблюдается постепенное начало заболевания. Ранним признаком является чувство скованности в мелких суставах
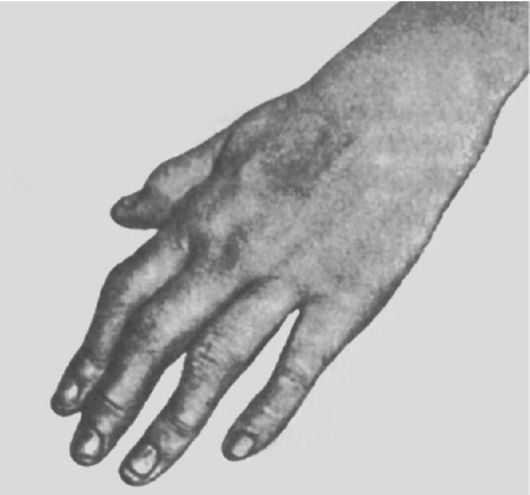
Рис. 217. Поражения суставов кисти в ранней стадии ревматоидного артрита. Припухлость в области лучезапястного, пястно-фаланговых и проксимальных межфаланговых суставов, атрофия межкостных мышц
кистей и стоп, которое усиливается к утру, после длительного пребывания в одном положении и исчезает при движениях. Скованность может длиться несколько часов. Следующим симптомом является развитие полиартралгии, чаще всего в мелких суставах кистей и стоп, часто связанной с изменениями погоды. Наиболее часто поражаются пястно-фаланговые и проксимальные межфаланговые суставы кисти, суставы предплюсны и плюснефаланговые суставы, на втором месте - коленные и лучезапястные суставы, на третьем - локтевые и голеностопные. В патологический процесс могут также вовлекаться тазобедренные и височно-нижнечелюстные суставы, шейный отдел позвоночника. В 25 % случаев заболевание начинается с моноартрита, например коленного сустава.
Снижается аппетит, больной худеет, появляется слабость, повышенная утомляемость, потливость, субфебрилитет, увеличение лимфатических узлов. Определяются увеличение СОЭ и нормоцитарная нормохромная анемия.
За счет выпота в полость сустава, отека и пролиферации синовиальной оболочки суставы увеличиваются в объеме, появляется боль при пальпации, гиперемия и повышение температуры кожи над мелкими суставами кистей и стоп. Из-за деструкции хряща и боли возникает ограничение движений в суставах и развиваются стойкие контрактуры, вначале мелких суставов кистей и стоп, а затем и других суставов, сопровождающиеся атрофией мышц, укорочением сухожилий и нестабильностью, что в итоге приводит к формированию подвывихов и анкилозов.
Возникает характерная деформация кисти со сгибательной контрактурой в пястно-фаланговых суставах, переразгибанием в проксимальных межфалан-говых суставах и сгибанием в дистальных межфаланговых суставах (рис. 218). При поражении лучезапястного сустава в процесс вовлекаются суставы запястья. Деструкция суставных поверхностей мелких суставов приводит к образованию их костной блокады. При поражении локтевого сустава образуется контрактура в положении полусгибания и полупронации с резким ограничением объема движений, иногда в этих случаях сдавливается локтевой нерв.
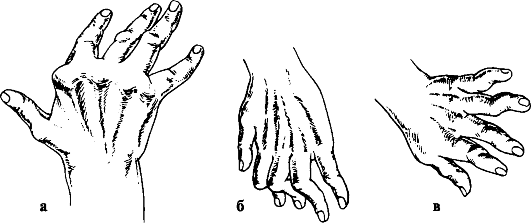
Рис. 218. Схематическое изображение типов деформации кисти при ревматоидном артрите: а - ульнарная девиация; б - "бутоньерка"; в - "шея лебедя"
На поздних стадиях у 50 % больных поражаются тазобедренные суставы. Формируются сгибательно-разгибательные контрактуры коленных суставов в сочетании с варусной или вальгусной деформацией и выраженной атрофией мышц бедра и голени.
Среди внесуставных проявлений ревматоидного артрита могут встречаться поражения:
1) кожи - ревматоидные узелки (подкожные узелки в области костных выступов, около суставов, сухожилий, на разгибательной поверхности предплечья), атрофия кожи, васкулиты;
2) глаз - кератоконъюнктивит, склерит;
3) дыхательной системы - экссудативный плеврит, фиброзирующий аль-веолит, узелковый фиброз;
4) сердца - перикардит, миокардит, дефекты клапанов;
5) нервной системы - миелопатия (при нестабильности шейного отдела позвоночника на уровне СI-II или CIV-VI), туннельные нейропатии (например, синдром запястного канала), периферическая сенсорная нейро-патия;
6) селезенки - спленомегалия;
7) почек - амилоидоз.
При рентгенографии суставов выявляются ранние признаки заболевания в виде атрофии субхондральной пластинки суставов и пятнистого или диффузного остеопороза эпифизов костей наряду с уплотнением и утолщением мягких тканей в окружности сустава и краевыми эрозиями суставных поверхностей.
При наличии выпота в суставе контуры суставного хряща становятся нечеткими, а при длительном течении болезни наблюдается его полное разрушение, затем сужение суставной щели вплоть до ее исчезновения - до образования анкилоза.
Из лабораторных показателей при ревматоидном полиартрите характерны повышение СОЭ, анемия, в 80 % случаях выявляется ревматоидный фактор, в 30 % - антинуклеарные антитела, увеличивается также содержание С-реак-тивного протеина, сиаловых кислот.
Лечение ревматоидного полиартрита должно быть комплексным, включающим медикаментозное и ортопедическое. Основная задача состоит в подавлении активности ревматоидного процесса путем длительного воздействия на патологические аутоиммунные процессы.
В современных схемах консервативной терапии выделяют три ступени:
1) парацетамол или нестероидные противовоспалительные препараты (см. табл. 16 по НПВП, см. "Деформирующий артроз");
2) базисная терапия - препараты золота (санакризин, миокризин, сальга-нал, кризанол, ауронофин, ауротиопрол), препараты хинолинового ряда (хло-рохин ("Делагил", "Резохин"), гидроксихлорохин ("Плаквенил"), пеницилла-мин, сульфасалазин, левамизол;
3) иммунодепресанты (метотрексат, азатиоприн, циклофосфамид, хлорам-буцил, лефлуномид ["Арава"]) и кортикостероиды (преднизолон, дексамета-зон, триамцинолон).
После получения эффекта от медикаментозного лечения желательно применять ФТЛ (УФО, общие сероводородные и радоновые ванны) для десенсибилизации организма, а также ультразвук, фонофорез гидрокортизона, УВЧ и т. д., дающие рассасывающий и болеутоляющий эффект.
Второй основной задачей лечения является восстановление функции пораженных суставов путем воздействия на больного методами ФТЛ, ЛФК, массажа и ортопедического лечения.
Ортопедическое лечение артрита направлено на сохранение и восстановление функции пораженных суставов. В начальном периоде заболевания проводят лечение, направленное на профилактику развития контрактур в суставах.
Постоянная ЛФК препятствует развитию атрофии мышц и сморщиванию сумочно-связочного аппарата суставов. Лечение положением конечности в виде укладок на жесткой кушетке, кровати со щитом и низкой подушкой предупреждает развитие контрактур в суставах нижних конечностей, порочных установок позвоночника. В зависимости от степени нарушения функции используют специальные комплексы лечебной гимнастики, дозированную ходьбу, занятия в бассейне. Полезны теплые ванны и водолечение.
Для профилактики и лечения формирующихся деформаций применяют прерывистую иммобилизацию суставов с помощью съемных шин и лонгет, изготовленных из полимеров или гипса. Их накладывают днем, в свободное от работы и занятий время, а также ночью - на период сна. При контрактурах коленных суставов возможно применение прерывистого манжетного вытяжения с небольшими грузами (2-3 кг по 10-15 мин) и съемных гипсовых лонгет.
Кхирургическим методам лечения, применяемым ортопедами, относятся си-новэктомия, капсулотомия, синовкапсулэктомия. Реконструктивные операции типа артропластики сустава, артродез или эндопротезирование применяют не столько при выраженности деформации, сколько при тяжелой степени утраты функции сустава как органа. В настоящее время возможно эндопротезирование всех суставов - от межфаланговых до тазобедренного, что позволяет не только активизировать больного, но и приспособить его к трудовой деятельности.
Противопоказаниями к хирургическому лечению являются высокая активность заболевания, непрерывно рецидивирующее течение, амилоидоз внутренних органов и другие тяжелые поражения этой локализации, а также гнойничковые поражения кожи или очаги гнойной инфекции в организме.
В заключение следует отметить, что третьей основной задачей лечения больных с ревматоидным артритом является профилактика обострения процесса путем длительного наблюдения и диспансеризации в условиях ревматологических кабинетов поликлиники, периодическое проведение профилактических курсов лечения, а при необходимости и стационарного лечения.
БОЛЕЗНЬ БЕХТЕРЕВА, ИЛИ АНКИЛОЗИРУЮЩИЙ СПОНДИЛОАРТРИТ (спондилопатии по МКБ-10)
Болезнь Бехтерева - хроническое системное воспаление суставов, преимущественно позвоночника, с ограничением его подвижности за счет анкилози-
рования апофизальных суставов, формирования синдесмоза и кальцификации позвоночных связок. Болезнь описана В. М. Бехтеревым в 1892 г. A. Strumpell в 1894 г. доказал, что суть болезни составляет хронический анкилозирующий процесс в позвоночнике и крестцово-подвздошных сочленениях. Позднее, в 1898 г., P. Marie описал ризомелическую форму болезни. Распространение анкилозирующего спондилоартрита составляет от 0,4 до 2 %.
Эта болезнь развивается в возрасте 15-30 лет. Патологический процесс при болезни Бехтерева возникает в виде первично-хронического воспаления синовиальной оболочки в крестцово-подвздошных сочленениях, межпозвоночных и реберно-позвоночных суставах, а также в крупных суставах конечностей. При этом появляется экссудат в суставах с отложением фибрина, затем воспаление переходит на суставной хрящ, далее экссудативно-воспалительная фаза переходит в пролиферативную фазу воспаления с образованием фиброзного, затем костного анкилоза.
В этиологии этого заболевания лежит в основном наследственная предрасположенность.
Клиническая картина болезни Бехтерева разворачивается медленно с незаметного появления боли в области крестца и позвоночника, переходящей на периферические суставы, но с меньшей интенсивностью. Боль тупая, затяжная, усиливается обычно во второй половине ночи. На ранней стадии болезни у больного появляется утренняя скованность в позвоночнике, которая к концу дня исчезает. При осмотре определяются уменьшение дыхательных экскурсий грудной клетки и незначительный кифоз грудного отдела позвоночника. Вначале выявляется картина сакроилеита, чаще двустороннего, с болями в ягодицах и иррадиацией их в бедро. Поражение поясничного отдела позвоночника проявляется люмбосакральной болью и миалгией, нарастающей тугоподвиж-ностью в поясничной области с исчезновением поясничного лордоза. При поражении грудного отдела боль локализуется преимущественно в спине с иррадиацией по ходу межреберных нервов в виде невралгии. Появляется кифоз грудного отдела с анкилозированием реберно-позвоночных суставов. Подвижность грудной клетки уменьшается вплоть до полного отсутствия движений, при этом дыхательная функция осуществляется за счет активных движений диафрагмы. Поражение шейного отдела позвоночника проявляется болезненной тугоподвижностью шеи, сопровождающейся шейным радикулитом, вертебробазилярным синдромом (приступы головной боли, головокружение, тошнота). Артриты периферических суставов имеют вялотекущее течение, но с тенденцией к развитию анкилозов преимущественно тазобедренных, затем коленных суставов. Артриты кистей рук протекают более благоприятно.
Различают четыре формы болезни Бехтерева: 1) центральная - поражение только позвоночника; 2) ризомелическая - поражение позвоночника и "корневых" суставов - тазобедренных и плечевых; 3) периферическая - поражение позвоночника и периферических суставов (коленные и стопы); 4) скандинавская - поражение позвоночника и мелких суставов кистей и стоп.
При первой форме начало болезни постепенное. Боли сначала локализуются в крестце, затем поднимаются вверх по позвоночнику. Иногда первым
появляется поражение глаз (ирит, иридоциклит и вторичная глаукома). Боли беспокоят при движении и ночью. Изменяется осанка больного - кифоз грудного отдела и гиперлордоз шейного. При пальпации выявляется болезненность в пояснично-крестцовом и грудном отделах позвоночника, в грудинореберных и грудиноключичных сочленениях, в местах прикрепления пяточного сухожилия и собственной связки надколенника. Уменьшается расстояние подбородок-грудина, ограничивается объем экскурсий грудной клетки.
В поздней стадии развития возникают вертебробазилярный синдром, грудной и поясничный радикулиты, мышечные судороги, приступы удушья, повышается артериальное давление. При ризомелической форме поражаются чаще тазобедренные суставы с сакроилеитом. Течение болезни постепенное. Больного беспокоит боль в тазобедренных суставах с иррадиацией в паховую область, бедро, коленный сустав.
При периферической форме болезни Бехтерева поражению периферических суставов на несколько месяцев, даже лет, может предшествовать поражение крестцово-подвздошного сочленения. Частота артрита зависит от возраста больного, чаще он наблюдается у подростков. Развитие артрита постепенно переходит в деформирующую форму с ограничением подвижности и мышечными контрактурами.
Скандинавская форма является разновидностью периферической формы и течет, как ревматоидный артрит мелких суставов кистей и стоп. Течение артрита доброкачественное, а появление признаков сакроилеита облегчает диагностику.
Клиническая картина: артралгии невыраженные, с длительными ремиссиями, продолжительность течения 3-10 лет, нередко долго отсутствуют признаки сакроилеита.
Поражение внутренних органов при этом заболевании своеобразно. Так, поражение глаз проявляется в виде увеитов, иритов, иридоциклитов, эпискле-ритов. В сердечно-сосудистой системе могут развиваться миокардиты, аортиты с поражением клапанов аорты. В почках может развиться амилоидоз с тяжелой почечной недостаточностью. Довольно часто бывают симптомы вторичного радикулита (шейного, грудного поясничного).
Ранним и постоянным признаком болезни является двусторонний сакрои-леит (рис. 219, в, г). Другим - остеопороз передневерхних и нижних углов тел позвонков с окружающей зоной склероза. Позвонки принимают квадратную форму, появляются склероз их замыкательных пластинок, сужение и оссифи-кация дисков; в поздней стадии болезни - оссификация передней и задней продольных связок (рис. 219, а, б). Позвоночник по форме напоминает бамбуковую палку. Определяется также артроз дугоотростчатых суставов позвонков с переходом в анкилоз. Поражение тазобедренных суставов характеризуется двусторонним кокситом с прогрессирующим сужением суставной щели, а в поздней стадии - протрузией головки бедра в полость малого таза.
Заболевание протекает в виде обострений и ремиссий с медленно прогрессирующей ригидностью позвоночника по восходящему типу. Полный анкилоз наступает через 15-20 лет.
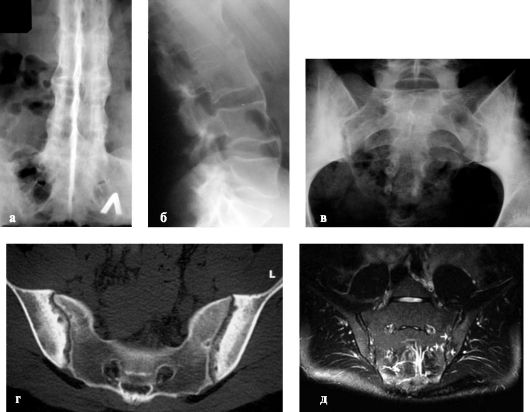
Рис. 219. Болезнь Бехтерева: а, б - типичные изменения позвоночника; двусторонний сакроилеит; в - рентгенограмма таза; г - КТ таза; д - МРТ таза
Лечение направлено в основном на снятие болей и воспалительной реакции для уменьшения прогрессирования ограничения подвижности или развития деформации. Назначают нестероидные противовоспалительные препараты (см. табл. 16 см. "деформирующий артроз"). При их неэффективности показан препарат сульфасалазин, оказывающий бактерицидное и противовоспалительное действие (по 2-3 мг 1 раз в день в течение нескольких месяцев). При высокой активности болезни рекомендуются ударные дозы метилпреднизолона (1-1,5 г внутривенно капельно один раз в день в течение 3 дней). При тяжелом течении болезни с лихорадкой и висцеритами применяют иммунодепрессивные средства (азатиоприн по 50-100 мг/сут, циклофосфамид по 50-100 мг/сут и т. д.).
ФТЛ: ультразвук, фонофорез гидрокортизона, парафинолечение, индук-тотермия; методы рефлексотерапии эффективно снимают боль и оказывают противовоспалительное действие.
ЛФК необходимо проводить ежедневно по 2 раза в день, показана кинезо-терапия. При отсутствии обострения назначают плавание в бассейне. ЛФК хорошо проводить при достижении расслабления мышц (в положении лежа, на специальных подвесах, в бассейне). Для предупреждения деформации по-
звоночника больной должен спать на ровной твердой постели с плоской подушкой. Важно ежегодное санаторно-курортное лечение радоновыми и сероводородными ваннами, грязевыми аппликациями.
Оперативному лечению подлежат больные с тяжелой формой заболевания, когда наступает анкилозирование крупных суставов (тазобедренных, коленных). В этом случае показано тотальное эндопротезирование обоих суставов.
Все больные с болезнью Бехтерева подлежат диспансерному наблюдению и лечению у ревматолога и ортопеда.
К спондилопатиям кроме болезни Бехтерева, относят синдром Рейтера и реактивные артриты, возникающие на фоне инфекции желудочно-кишечного тракта и мочеполовой системы (например, хламидиоза), воспалительных заболеваний кишечника (неспецифического язвенного колита, болезни Крона и болезни Уиппла), а также псориатический артрит.
Теги:
234567 Описание для анонса:
234567 Начало активности (дата): 16.06.2013 20:28:00
234567 Кем создан (ID): 1
234567



