 16.06.2013
16.06.2013
Травмы нижней конечности
Наиболее частые травмы нижней конечности в практике травматолога больницы.
ВЫВИХИ БЕДРА
Причины. Травматические вывихи бедра возникают под воздействием большой силы (автотравма, падение с высоты) у лиц молодого и среднего возраста. У пожилых людей при аналогичной травме чаще наступают переломы шейки бедренной кости. В зависимости от смещения головки бедренной кости относительно вертлужной впадины различают передние и задние вывихи, которые, в свою очередь, подразделяются на верхние и нижние (рис. 120).
Признаки. Для каждого вида вывиха характерно определенное положение конечности. При задних вывихах конечность согнута в тазобедренном суставе, бедро приведено и ротировано кнутри. Головка бедренной кости прощупывается кзади от вертлужной впадины, ниже или выше нее. Для передних вывихов
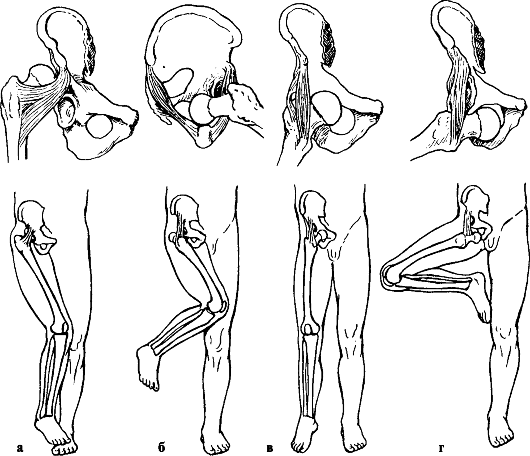
Рис. 120. Вывихи бедра и положения конечности при них: а - задневерхний (подвздошный); б - задненижний (седалищный); в - передневерхний (надлобковый); г - передненижний (запирательный)
характерно отведение поврежденной конечности с ротацией ее кнаружи. Это особенно резко выражено при нижних запирательных вывихах, конечность при этом согнута в тазобедренном суставе (рис. 120). Любые активные движения в тазобедренном суставе невозможны, а пассивные ограничены и сопровождаются пружинистым сопротивлением. При легкой ротации конечности удается легко обнаружить смещенную из суставной впадины головку бедренной кости. Относительное укорочение конечности наблюдается при любых вывихах. Смещение большого вертела относительно линии Розера-Нелатона, соединяющей переднюю верхнюю ость подвздошной кости с наиболее выдающейся частью седалищного бугра, дополняет клиническую картину вывиха.
При задних вывихах большой вертел располагается выше линии Розера- Нелатона, а при передних - ниже. Рентгенограммы тазобедренного сустава в прямой и аксиальной проекциях позволяют не только уточнить вид вывиха, но и распознать возможные сопутствующие повреждения вертлужной впадины и головки бедра.
Лечение. Первая помощь - введение анальгетиков, транспортная иммобилизация лестничными шинами, шиной Дитерихса, госпитализация. Вправление вывиха необходимо проводить обязательно под наркозом с применением препаратов, расслабляющих мускулатуру, чтобы избежать избыточного насилия и возможного при этом повреждения хрящевого покрова головки. Из многочисленных способов вправления вывихов в этом суставе наиболее распространены способы Джанелидзе и Кохера. По способу Джанелидзе вправляют свежие задние вывихи бедра - подвздошный и седалищный, - а также передние или запирательные вывихи. Способ Кохера показан при свежих пе-редневерхних или лобковых, а также при всех застарелых вывихах.
При способе Джанелидзе (рис. 121, а) больного укладывают на стол лицом вниз, поврежденная нога при этом свешивается через край стола. Помощник хирурга удерживает больного, прижимая его таз к столу. В таком положении больной должен находиться в течение 10-15 мин, чтобы наступило полное расслабление мышц.
Затем хирург сгибает поврежденную ногу в коленном суставе под прямым углом, одной рукой или коленом надавливает на область подколенной ямки вниз по оси бедра, другой рукой захватывает область голеностопного сустава и, пользуясь голенью как рычагом, вращает ее кнутри и кнаружи. Вправление происходит с характерным щелчком. Движения в поврежденном суставе сразу же становятся свободными.
Вправление по способу Кохера (рис. 121, б) производят при положении больного на спине. Помощник хирурга прочно удерживает таз больного,
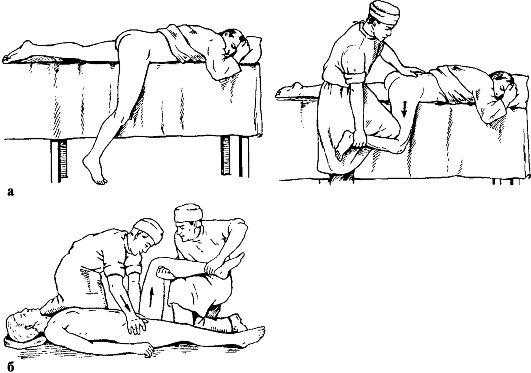
Рис. 121. Вправление вывиха бедра по Джанелидзе (а) и по Кохеру (б)
прижимая его к столу. Хирург сгибает поврежденную ногу под прямым углом в коленном и тазобедренном суставах и ротирует ее кнутри. Затем с силой производит вытяжение вверх по оси бедра с одновременной ротацией конечности кнаружи.
Если вправление не произошло, то, продолжая вытяжение по оси бедра, хирург быстро разгибает ногу в коленном и тазобедренном суставах и ротирует ее кнутри.
Результат вправления обязательно контролируют по рентгенограммам. После вправления конечность укладывают на шину Бёлера и налаживают лейкопластырное вытяжение за бедро и голень с грузом в 2-3 кг. Через 3-4 нед. разрешают ходьбу с костылями и начинают активную реабилитацию, через 14-16 нед. разрешают полную нагрузку на ногу.
Трудоспособность восстанавливается через 31/2-4 мес.
В застарелых случаях, когда вывих не был своевременно вправлен, показано оперативное лечение. Характер его зависит от давности вывиха и состояния больного.
Кровавое вправление вывиха является тяжелым, травматичным вмешательством, которое может быть успешным только при вывихах небольшой давности и хорошей оперативной технике хирурга. При вывихах давностью более 6 мес. показан артродез тазобедренного сустава или эндопротезирование.
Осложнения: остеоартроз, контрактуры.
ПЕРЕЛОМЫ ШЕЙКИ БЕДРЕННОЙ КОСТИ
Переломы проксимальной части бедренной кости различают по отношению к тазобедренному суставу (рис. 122). Как правило, они встречаются улиц пожилого и старческого возраста, у женщин - в два раза чаще, чем у мужчин.
Причины. Переломы шейки бедренной кости возникают в результате удара большого вертела о твердую поверхность при некоординированном падении больного (гололед, мокрый пол, натертый паркет, ванна и т. п.).
Признаки. Жалобы на боли в области тазобедренного сустава, усиливающиеся при попытке изменить положение ноги, ротированной кнаружи.
Латеральный край стопы почти касается плоскости постели. Болезненны пальпация области тазобедренного сустава и поколачивание по большому вертелу и по пятке вдоль оси конечности. Определяются относительное укорочение конечности, нарушение линии Розера-Нелатона, Шемакера, треугольника Бриана.
Линия Розера-Нелатона (Roser-Nelaton) соединяет переднюю верхнюю ость подвздошной кости с наиболее выдающейся частью седалищного
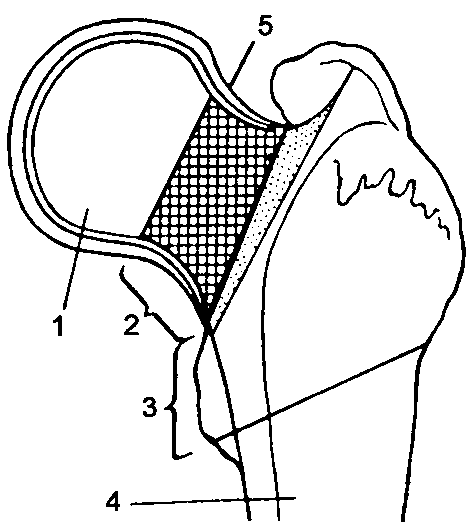
Рис. 122. Схема переломов проксимальной части бедренной кости:
1 - головки (тип С);
2 - шейки (тип В); 3 - чрезвертельные (тип А);
4 - подвертельные;
5 - капсула сустава
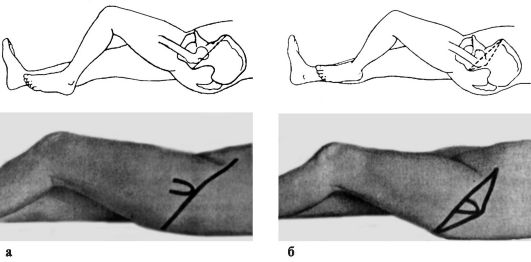
Рис. 123. Линия Розера-Нелатона в норме (а) и при переломах шейки бедренной кости (б)
бугра. В норме при согнутом под углом 135° бедре большой вертел располагается на этой линии (рис. 123).
Линия Шемякера (Shoemaker) - в норме прямая, соединяющая вершину большого вертела с передней верхней остью подвздошной кости, пересекает далее среднюю ось тела на уровне пупка или чуть выше. Смещение большого вертела кверху вызывает отклонение линии книзу от пупка.
Треугольник Бриана (Bryant) - через большой вертел в краниальном направлении проводится горизонтальная линия, на которую из передней верхней ости подвздошной кости опускают перпендикуляр. Вершину большого вертела соединяют линией с той же остью. Образовавшийся прямоугольный треугольник при нормальной высоте стояния большого вертела имеет равные катеты. Смещение большого вертела кверху или книзу нарушает равнобедренность треугольника (рис. 125).
При переломах без смещения и вколоченных переломах большинство этих симптомов отсутствуют, остаются постоянные боли в тазобедренном суставе, усиливающиеся при движениях. Постоянство болей объясняется растяжением капсулы сустава скопившейся в ней кровью. Капсула тазобед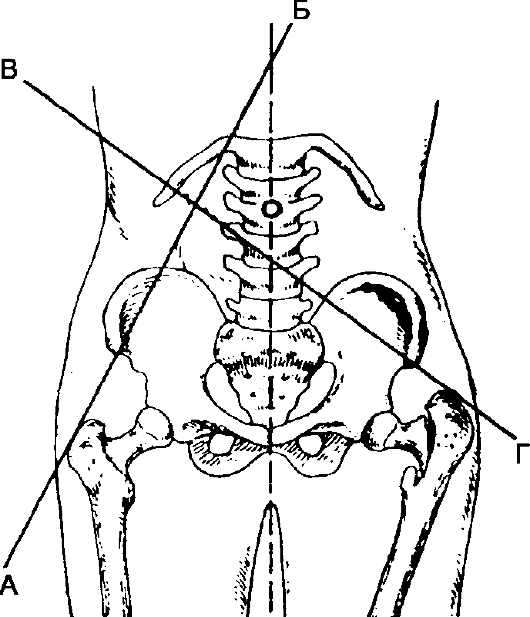
Рис. 124. Схема линии Шемакера в норме (АБ) и при переломах шейки бедренной кости (ВГ)
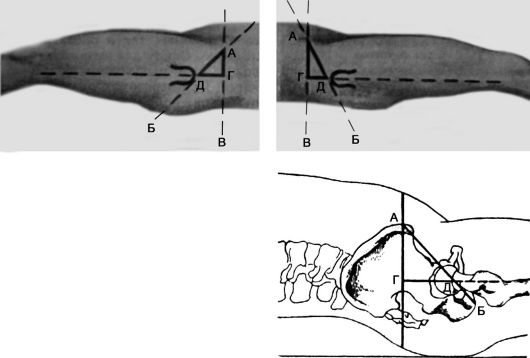
Рис. 125. Треугольник Бриана в норме (а) и при переломах шейки бедренной кости (б), в - схема построения треугольника Бриана
Капсула тазобедренного сустава малорастяжима, полость сустава вмещает всего около 20 мл жидкости. Поэтому вколоченные переломы шейки бедренной кости нередко своевременно не распознаются, иногда даже при наличии рентгенограмм. Рентгенографию производят обязательно в двух проекциях - переднезадней и аксиальной.
Лечение. Неоперативное лечение допустимо при вколоченных переломах или в тех случаях, когда оперативное лечение сопряжено с большим риском для больного.
Иммобилизацию конечности производят циркулярной тазобедренной гипсовой повязкой в положении отведения и внутренней ротации в течение 4-6 мес. и больше (рис. 126).
Скелетное вытяжение обязательно должно предшествовать как наложению гипсовой повязки, так и оперативному лечению. Спицу для вытяжения проводят над мыщелками бедренной кости.
При переломах со смещением отломков под местной анестезией новокаином производят репозицию. Конечность вытягивают по оси, ротируют кнутри и отводят.
С первых же дней после наложения системы для вытяжения или гипсовой повязки больным назначают общую и дыхательную гимнастику для предупреждения застойных пневмоний, пролежней, атрофии мышц туловища и конечностей.
Больной должен с помощью балканской рамы поднимать верхнюю часть туловища, помогать обслуживающему персоналу (родственникам) перести-
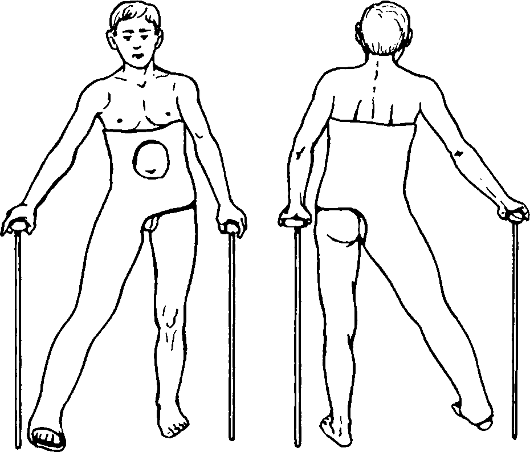
Рис. 126. Лечебная иммобилизация тазобедренной повязкой перелома шейки бедренной кости
лать постель, разрабатывать движения в коленном и голеностопном суставах, активно напрягать четырехглавую мышцу бедра.
От персонального ухода за пациентом во многом зависит исход травмы, так как больные, особенно старческого возраста, быстро становятся неактивными, перестают самостоятельно заниматься ЛФК, у них развиваются пролежни, легочно-сердечная недостаточность, и они погибают.
Оперативным методам лечения переломов шейки бедренной кости необходимо отдавать предпочтение. Хотя сама операция является серьезным испытанием
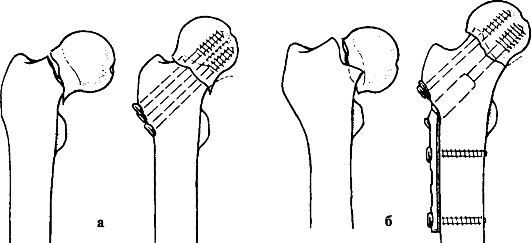
Рис. 127. Остеосинтез при переломах шейки бедренной кости: а - спонгиозными канюлированными винтами; б - динамическим бедренным винтом со спонгиозным шурупом
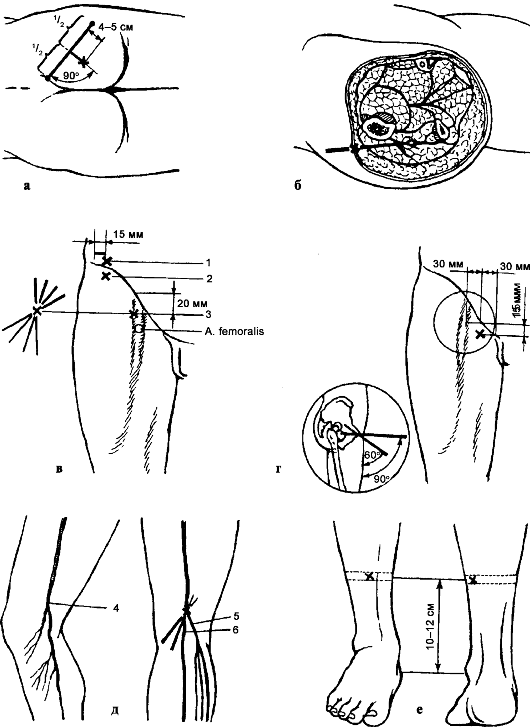
Рис. 128. Проводниковая анестезия нижней конечности (Пащук А. Ю., 1977): а, б - блокада седалищного нерва; в - блокада бедренного (3) и наружного кожного (1,2) нервов; г - блокада запирательного нерва; д - блокада подкожного нерва голени (4), большеберцового (5) и общего малоберцового (6) нервов; е - проводниковая анестезия в нижней трети голени
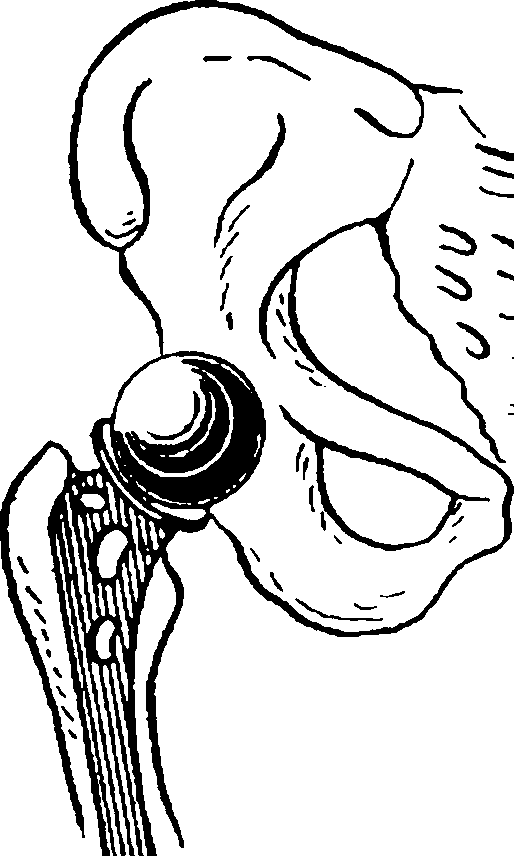
Рис. 129. Однополюсное
эндопротезирование тазобедренного сустава
для больного, она обеспечивает необходимые условия для благоприятного течения перелома. Во время операции обеспечиваются точная репозиция отломков, прочная их фиксация металлическими конструкциями (рис. 127), что позволяет рано активизировать больных.
Операцию производят под наркозом, проводниковой (рис. 128), местной или спинномозговой анестезией.
После закрытой репозиции производят остеосинтез тремя канюлированными шурупами или динамическим бедренным винтом. После операции во всех случаях нога должна быть прямой, но возможно легкое отведение, поддерживаемое шиной из мягкого формованного материала.
Лечебная физкультура. Во всех случаях немедленно начинают тренировку четырехглавой мышцы, пассивные движения в тазобедренном и коленном суставах с поддержкой, дыхательную гимнастику (гериатрические больные).
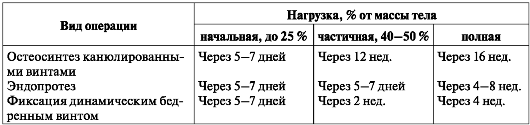
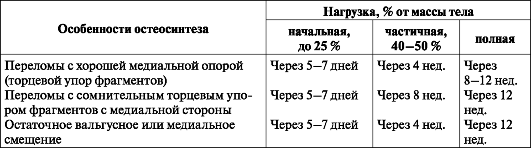
Подъем с постели (в зависимости от общего состояния и возраста) с 5-7-го дня с использованием "ходунков" или костылей (табл. 8).
Рентгенологический контроль производят через 4, 8, 12-16 нед.
Удаление металлоконструкции осуществляют обычно через 12-18 мес. У больных старческого возраста фиксаторы можно не удалять.
Трудоспособность восстанавливается через 8-12 мес.
Таблица 8. Сроки нагрузки на оперированную конечность после остеосинтеза шейки бедренной кости
У больных пожилого и старческого возраста показано выполнение однополюсного или тотального эндопротезирования тазобедренного сустава (рис. 129), что позволяет ускорить их активизацию и предотвратить развитие таких осложнений, как гипостатическая пневмония, пролежни и др.
После эндопротезирования тазобедренного сустава частичная нагрузка на оперированную конечность возможна сразу, а полная - через 4-6 нед.
Осложнения: асептический некроз головки, остеоартроз, контрактуры.
ЧРЕЗВЕРТЕЛЬНЫЕ ПЕРЕЛОМЫ БЕДРЕННОЙ КОСТИ
Причины: падение на бок и удар по области большого вертела. Предрасполагающим фактором являются возрастные изменения прочности костной ткани (остеопороз).
Признаки. Проксимальный отломок тягой ягодичных мышц смещается кверху, что приводит к уменьшению шеечно-диафизарного угла, дистальный отломок под тяжестью конечности смещается кзади и ротируется кнаружи. Если малый вертел остается связанным с дистальным отломком, то этот отломок тягой подвздошно-поясничной мышцы будет смещаться кнутри и кверху. Поврежденная конечность полностью лежит наружной поверхностью на плоскости постели. Резко болезненна пальпация области большого вертела. Диагноз уточняют после рентгенографии (рис. 130).
Лечение. На месте происшествия подкожно вводят промедол, производят анестезию места перелома новокаином, накладывают транспортную иммобилизацию шиной Дитерихса или стандартными лестничными шинами. Пострадавшего госпитализируют в травматологический стационар.
При лечении этих переломов с помощью скелетного вытяжения (рис. 131) его осуществляют в течение 11/2-2 мес, затем больным разрешают ходить при помощи костылей с легкой опорой на больную конечность, полная опора - через 3-4 мес. Трудоспособность больных среднего возраста восстанавливается через 4-5 мес. после травмы.
Больные пожилого и старческого возраста трудно переносят длительное пребывание в постели. Их состояние часто осложняется застойными пневмониями, пролежнями, нарушениями сердечно-сосудистой деятельности. Из-за этого нередко приходится преждевременно прекращать вытяжение до наступления консолидации перелома. Поэтому в настоящее время при подобных переломах широко применяют оперативное лечение (рис. 132, см. цв. вклейку).
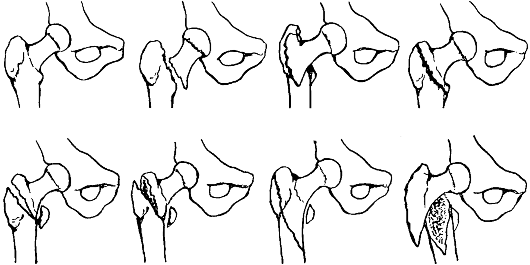
Рис. 130. Виды вертельных переломов
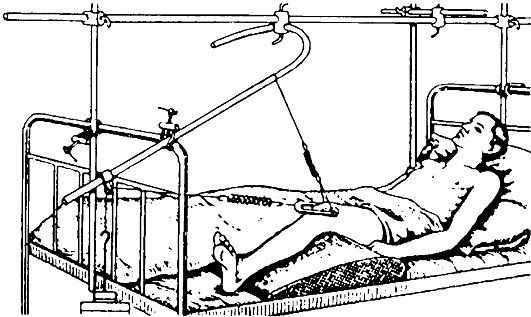
Рис. 131. Скелетное вытяжение при переломах шейки и вертельной области бедренной кости (по В. В. Ключевскому, 1999)
Рентгенологический контроль производят через 4, 8, 12-16 нед.
Удаление металлоконструкции осуществляют обычно через 12-18 мес. У больных старческого возраста фиксаторы можно не удалять.
Больному разрешают ходьбу с помощью костылей через месяц после операции, вначале без нагрузки, а через 2 мес. - с нагрузкой на больную ногу (табл. 9).
Трудоспособность восстанавливается через 5-6 мес.
Таблица 9. Сроки нагрузки на оперированную конечность после оперативного лечения чрезвертельных переломов бедренной кости
ПЕРЕЛОМЫ ДИАФИЗА БЕДРЕННОЙ КОСТИ
Причины: прямой сильный удар тяжелым предметом, движущимся транспортным средством, падение с высоты и т. д. Основные типы переломов представлены в УКП AO/ASIF.
Признаки. Жалобы на боли в области бедра и невозможность пользоваться конечностью.
Укорочение бедра по сравнению со здоровой конечностью достигает 810 см.
Мягкие ткани на уровне перелома напряжены из-за большого кровоизлияния.
Вследствие укорочения конечности появляются складки кожи над надколенником, понижается тонус мышц, выражена патологическая подвижность.
Необходимо обязательно проверить пульсацию артерий и чувствительность кожи на стопе.
Диагноз уточняют при рентгенологическом исследовании.
При переломах в верхней трети бедра проксимальный отломок смещается кпереди и кнаружи, дистальный - кверху, развивается характерная деформация под углом, открытым кнутри. При переломах в средней трети происходит смещение проксимального отломка кнутри и кзади.
При переломах бедра в нижней трети дистальный отломок обычно смещается кзади, а проксимальный располагается кпереди от него и несколько кнутри.
Чем короче дистальный отломок, тем больше его угловое смещение - до прямого угла по отношению к костям голени, что может быть причиной сдавления или нарушения целости сосудисто-нервного пучка в подколенной ямке с острым расстройством кровоснабжения дистальной части конечности (рис. 133).
Лечение. Первая помощь при переломах диафиза бедренной кости заключается в обезболивании и транспортной иммобилизации поврежденной конечности (рис. 134, а).
Госпитализация в травматологическое отделение.
При переломах без смещения отломков после обезболивания накладывают тазобедренную гипсовую повязку на 8-10 нед. (рис. 134, б, в). После высыхания гипсовой повязки больного выписывают на домашнее лечение. Разрешается ходьба с помощью костылей (до 2 ч ежедневно в первые 2 нед., затем каждую неделю продолжительность ходьбы увеличивают на 1 ч). Через 4 нед. допускается полная нагрузка на поврежденную конечность в гипсовой повязке. Контрольные рентгенограммы - через 2 нед., 8 нед., 10 нед.
После снятия гипсовой повязки - реабилитация 4-6 нед. (ходьба с тростью).
Трудоспособность восстанавливается через 4-6 мес.
При лечении переломов бедренной кости со смещением показана репозиция с помощью скелетного вытяжения (рис. 135). Через 6-8 нед. больному накладывают тазобедренную гипсовую повязку (на 8-10 нед.) и выписывают его на домашнее лечение.
Трудоспособность восстанавливается через 6-8 мес.
Показания к оперативному лечению: невозможность удержать отломки в правильном положении после репозиции, особенно при поперечных переломах, неустраненная интерпозиция мягких тканей между отломками, переломы,
Рис. 133. Типичные смещения отломков бедренной кости: а - при подвертельных; б, в - при диафизарных и надмыщелковых переломах; г - при эпифизеолизах мыщелков (у детей)
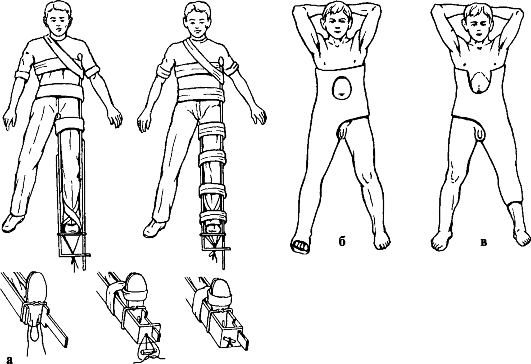
Рис. 134. Транспортная (а) и лечебная (б, в) иммобилизация при диафизарных переломах бедренной кости: а - иммобилизация шиной Дитерихса; б - кокситная повязка; в - укороченная тазобедренная повязка
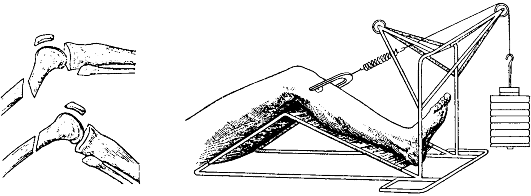
Рис. 135. Скелетное вытяжение при переломах диафиза бедренной кости (по В. В. Ключевскому, 1999)
сопровождающиеся сдавлением крупных кровеносных сосудов и нервных стволов, или угроза прободения кожи сместившимися отломками. Методами выбора являются интрамедуллярный остеосинтез стержнем (штифтом) с проксимальным и дистальным блокированием (рис. 136) и накостный остеосинтез пластиной с винтами.
Удаление металлоконструкции осуществляют обычно через 18-24 месяца.
При переломах диафиза бедренной кости обязательной является фармакологическая профилактика тромбоза глубоких вен нижних конечностей и тромбоэмболии легочной артерии, заключающаяся в назначении в течение первых 7-14 суток после травмы нефракциониро-ванного или низкомолекулярного гепарина, с последующим переводом пациента за 48 часов до отмены гепарина на терапию непрямыми антикоагулянтами (варфарин, фенилин) в течение 7-10 дней.
Лечебная физкультура. Сразу: упражнения для четырехглавой мышцы, разгибание колена и тыльное сгибание стопы.
Подъем с постели осуществляют с 5-7-го дня в зависимости от состояния мягких тканей и сопутствующих повреждений (табл. 10).
Последующее ведение и нагрузка. Внешней иммобилизации не требуется.
Рентгенологический контроль производят через 6, 10, 16, 18-20 нед. и перед удалением металлоконструкции.
Удаление металлоконструкции осуществляют обычно через 18-24 мес.
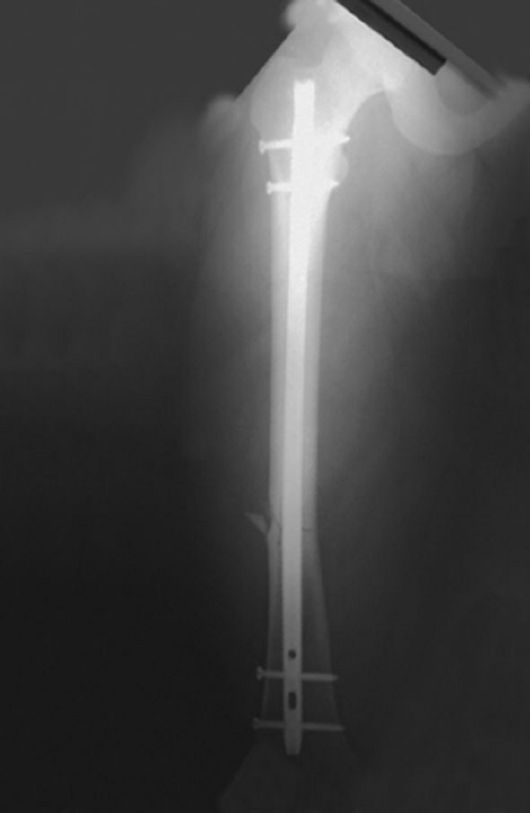
Рис. 136. Интрамедуллярный остеосинтез стержнем с блокированием
Активная реабилитация начинается сразу после заживления раны, полная нагрузка на ногу - через 3-4 нед.
Трудоспособность восстанавливается через 3-4 мес.
Осложнения: шок, жировая эмболия, тромбоэмболия, ложный сустав.
Таблица 10. Сроки нагрузки на оперированную конечность после оперативного лечения переломов диафиза бедренной кости типа Л2, В, С

ПЕРЕЛОМЫ МЫЩЕЛКОВ БЕДРЕННОЙ КОСТИ
Причины. Изолированные переломы мыщелков возникают при насильственном отклонении голени кнаружи, при этом целость большеберцовой коллатеральной связки может сохраниться, а суставной конец большеберцовой кости отламывает латеральный мыщелок бедренной кости. Напротив, при насильственном приведении голени может пострадать медиальный мыщелок. Переломы обоих мыщелков чаще всего происходят при падении с высоты на вытянутые ноги или при прямом ударе по коленному суставу во время автомобильных или мотоциклетных аварий. В подобных случаях, по-видимому, вначале происходит надмыщелковый перелом бедра, а при продолжающемся насилии конец проксимального отломка раскалывает мыщелки бедра на отдельные фрагменты (см. УКП AO/ASIF).
Признаки. При переломах без смещения отломков ось конечности не нарушена и преобладающими симптомами являются выраженные боли в коленном суставе и гемартроз. Контуры сустава сглажены, окружность его увеличена по сравнению со здоровым. Скопившаяся в суставе кровь поднимает надколенник. Если надавить на надколенник, а затем отпустить его, то он снова займет прежнее положение. Этот симптом называют баллотированием надколенника. Наличие перелома мыщелков без смещения отломков устанавливается путем рентгенографии сустава в двух проекциях.
Для изолированных переломов мыщелков характерно отклонение голени кнаружи (при переломе латерального) или кнутри (при переломе медиального мыщелка). Движения в коленном суставе резко ограничены, но имеется отчетливая боковая подвижность. При переломах обоих мыщелков голень отклоняется в сторону наиболее смещенного мыщелка. Выражены гемартроз и боковая патологическая подвижность. Движения в коленном суставе невозможны. Характерным отличием переломов обоих мыщелков со смеще-
нием отломков от изолированных переломов является укорочение конечности. Характер перелома и степень смещения отломков устанавливают при рентгенографии.
Лечение. Больных с переломами мыщелков бедра необходимо лечить в стационаре.
Переломы без смещения отломков. В первую очередь необходимо удалить из сустава кровь путем его пункции с последующим введением в его полость для обезболивания 30-40 мл 1 % раствора новокаина. Конечность иммобилизуют глубокой гипсовой лонгетой. В последующие дни пункции иногда приходится повторять. С первых дней назначают УВЧ-терапию через повязку. После исчезновения выпота из сустава лонгетную повязку можно заменить циркулярной типа тутора до голеностопного сустава, чтобы больной при ходьбе мог пользоваться обувью. Дальнейшее лечение проводят в поликлинике.
Через 4-6 нед. тутор делают съемным и назначают ЛФК, массаж и тепловые процедуры.
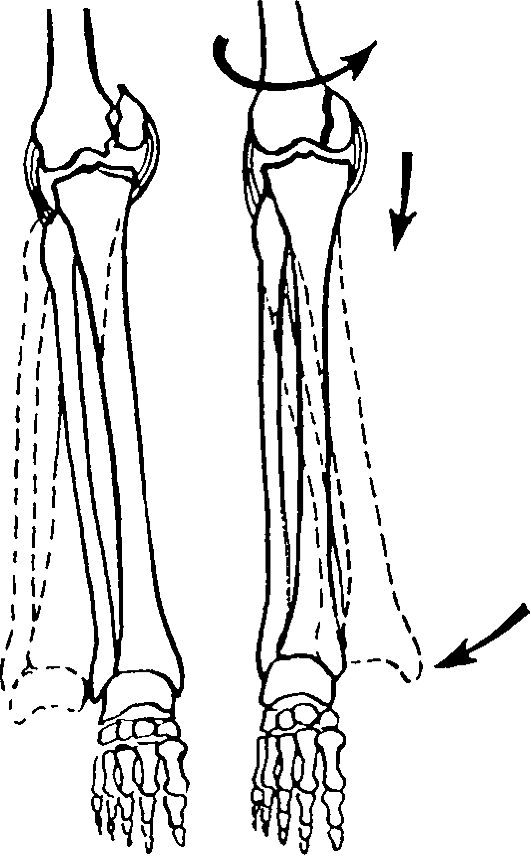
Рис. 137. Репозиция перелома медиального мыщелка бедренной кости
Рис. 138. Скелетное вытяжение при переломах мыщелков бедренной кости (по В. В. Ключевскому, 1999)
Рис. 139. Остеосинтез при переломах мыщелков бедренной кости
Больной в это время продолжает при ходьбе пользоваться костылями. Полную нагрузку на ногу разрешают через 2-3 мес. Реабилитация - 6-10 нед.
Трудоспособность восстанавливается через 4-5 мес.
При изолированных переломах мыщелков бедренной кости вначале под местной анестезией можно предпринять попытку ручной репозиции. Ее производят путем отклонения голени в сторону, противоположную поврежденному мыщелку. При этом смещенный мыщелок сохранившейся боковой связкой подтягивается на свое место (рис. 137). Этот прием дополняется сдавлением мыщелков руками или специальными аппаратами (Новаченко, Кашкарова и др.). При достижении удовлетворительного положения отломков конечность необходимо иммобилизовать циркулярной гипсовой повязкой до паховой области; повязку во избежание сдавления коленного сустава при нарастании гемартроза сразу же рассекают по передней поверхности. Повязку снимают через 11/2-2 мес. и назначают ЛФК, массаж и тепловые процедуры. Полную нагрузку на конечность разрешают через 3 мес.
Трудоспособность восстанавливается через 4-5 мес.
Репозицию облегчает скелетное вытяжение за бугристость большеберцовой кости. Через 11/2-2 мес. скелетное вытяжение снимают и назначают ЛФК с физиотерапевтическим лечением. Скелетное вытяжение особенно показано при переломах обоих мыщелков бедра со смещением отломков (рис. 138).
Если при помощи закрытой ручной репозиции и скелетного вытяжения не удалось достичь анатомической репозиции суставной поверхности мыщелков бедренной кости и нормальной оси нижней конечности, то показана открытая репозиция отломков с фиксацией металлоконструкциями (углообразные пластины с шурупами, динамический мыщелковый винт) (рис. 139 и рис. 140 на цветной вклейке).
Последующее ведение и нагрузка. При стабильной фиксации отломков бедренной кости внешней иммобилизации не требуется, что делает возможным ранние пассивные, а затем и активные движения в коленном суставе, которые являются профилактикой контрактур коленного сустава. При остеосинтезе углообразной пластиной или динамическим мыщелковым винтом контакт с полом разрешают через 4-6 нед., увеличение нагрузки до полной - через 12-16 нед.
Рентгенологический контроль производят через 6, 10, 16, 18-20 нед. и перед удалением металлоконструкции.
Удаление металлоконструкции осуществляют обычно через 24 мес. Трудоспособность восстанавливается через 4-5 мес.
Осложнения: артрогенная контрактура, остеоартроз коленного сустава.
УШИБЫ КОЛЕННОГО СУСТАВА
Причины: падение на колено или удар по нему твердым предметом. Признаки. Жалобы на боли в суставе, затруднения при ходьбе. Поврежденный сустав увеличен в объеме, контуры его сглажены, под кожей на передней
поверхности иногда виден кровоподтек. Движения в суставе затруднены и болезненны. Скопление крови в суставе определяется по баллотированию надколенника. Если количество крови в суставе незначительно, то путем сдавления сустава ладонями с боков можно сделать симптом баллотирования надколенника более отчетливым. Гемартроз коленного сустава иногда может быть значительным (100-150 мл). Конечность при этом полусогнута в суставе, так как только в этом положении его полость достигает максимальных размеров. Обязательно производят рентгенографию сустава в двух проекциях. Высокоинформативным методом диагностики повреждений мягкотканых образований коленного сустава является магнитно-резонансная томография (МРТ). Наиболее точно визуально и пальпаторно оценить состояние всех внутрисуставных структур позволяет артроскопия коленного сустава.
Лечение. Больные с ушибами коленного сустава с наличием гемартроза подлежат лечению в стационаре. При легких ушибах без скопления крови можно проводить амбулаторное лечение с фиксацией сустава тугой бинтовой повязкой. Показан холод на область коленного сустава в течение 36 ч после травмы. При появлении жидкости в суставе через несколько дней после травмы конечность следует фиксировать лонгетной гипсовой повязкой от голеностопного сустава до верхней трети бедра до тех пор, пока жидкость не исчезнет (не более 3 нед).
При наличии гемартроза, который развивается иногда через несколько часов после травмы, первая помощь заключается в иммобилизации конечности транспортной шиной от пальцев стопы до верхней трети бедра. Пострадавшего доставляют в стационар в положении лежа на носилках. Лечение заключается в пункции коленного сустава (см. рис. 37) и удалении скопившейся в нем крови. После этого конечность фиксируют гипсовой лонгетной повязкой. Ее можно снять через 4-5 дней, если жидкость в суставе вновь не скапливается. Больной может ходить с костылями. После прекращения иммобилизации назначают ЛФК и тепловые процедуры, массаж.
Иногда при резком подворачивании ноги в коленном суставе могут развиваться такие же гемартрозы, как и при ушибе, хотя ушиб сустава как таковой отсутствует. В этих случаях, вероятно, из-за некоординированного напряжения четырехглавой мышцы бедра и смещения ее сухожилия относительно мыщелков происходят разрывы синовиальной оболочки сустава. Симптоматика повреждения связочного аппарата сустава при этом отсутствует. Лечение подобных повреждений такое же, как и при ушибах сустава.
При наличии признаков повреждения внутрисуставных образований показана артроскопия коленного сустава, во время которой уточняются локализация, характер и тяжесть имеющихся патологических изменений, а также проводятся необходимые лечебные манипуляции.
ПОВРЕЖДЕНИЕ МЕНИСКОВ КОЛЕННОГО СУСТАВА
Причиной может быть прямой удар коленом о твердый предмет или раздавливание мениска между суставными поверхностями при прыжке с высоты. Чаще наблюдается непрямой механизм повреждения. При резком некоордини-
рованном сгибании или разгибании ноги в коленном суставе с одновременной ротацией ее кнутри или кнаружи мениск не успевает за движением суставных поверхностей и раздавливается ими. Связанный с капсулой сустава мениск при резком перемещении суставных поверхностей отрывается от нее, разрывается вдоль или поперек, иногда смещаясь в межмыщелковое пространство (рис. 141). Повреждения медиального мениска наблюдаются в 10 раз чаще, чем латерального.
Признаки. Боль и нарушение функции коленного сустава. Нога в суставе часто полусогнута, и разогнуть ее обычно не удается. В дальнейшем присоединяется гемартроз и клиническая картина напоминает таковую при ушибе сустава. Типичные обстоятельства травмы (действие ротационных сил на коленный сустав при фиксированной голени или смена длительного максимального сгибания в суставе, например, при сидении на корточках, резким разгибанием), острая боль в области суставной щели, блокирование сустава в полусогнутом положении конечности, рецидивы блокад позволяют со значительной долей достоверности поставить правильный диагноз. При глубоком приседании возникает боль в коленном суставе.
Симптом Бажова - если надавить на суставную щель в проекции поврежденного мениска при сгибании в коленном суставе под прямым углом и пассивно осуществлять разгибание, то болевые ощущения усилятся.
Симптом Турнера - гиперили гипостезия кожи с внутренней поверхности коленного сустава и верхней трети голени (при повреждении внутреннего мениска).
Симптом Ланда - наличие сгибательной контрактуры, т. е. у лежащего на кушетке больного нога в коленном суставе несколько согнута и под сустав можно подвести ладонь.
Симптом Мак-Маррея - при максимальном сгибании в коленном суставе одной рукой пальпируется задневнутренняя часть суставной линии, в то время как другая рука максимально ротирует голень кнаружи, после чего производят медленное разгибание в коленном суставе. В момент когда внутренний мыщелок бедренной кости проходит над поврежденным участком внутреннего мениска, слышен или ощущается пальпаторно щелчок или хруст, сопровождающийся усилением боли. Для изучения состояния наружного мениска пальпируют задненаружную часть суставной щели и голень максимально ротируют кнутри, после чего производят медленное разгибание в коленном суставе.
Рентгенологическое исследование при подозрении на повреждение менисков обязательно для исключения других заболеваний и повреждений колен-

Рис. 141. Повреждения медиального мениска коленного сустава
ного сустава. Для более точной рентгенодиагностики в сустав вводят воздух, жидкие контрастирующие вещества или то и другое вместе. Развитие деформирующего артроза, особенно выраженного на стороне повреждения, может служить косвенным признаком патологического состояния мениска. Наиболее информативным из неинвазивных методов диагностики является магнитно-резонансная томография (МРТ), позволяющая выявить более 90 % случаев повреждений менисков.
Лечение. Производят пункцию сустава и удаляют скопившуюся кровь с последующей иммобилизацией конечности гипсовой лонгетной повязкой от пальцев стопы до ягодичной складки. Устраняют блокаду под местной анестезией новокаином, который вводят в полость сустава. Ущемленный между суставными поверхностями или смещенный в межмыщелковое пространство мениск вправляют путем сгибания ноги под прямым углом в коленном суставе, вытяжением за голень по длине с одновременной ротацией ее и отведением в здоровую сторону. При этом между суставными поверхностями образуется зазор и мениск встает на свое место.
Иммобилизация конечности продолжается до исчезновения гемартроза и стихания явлений вторичного синовита, на что уходит в среднем 10-14 дней.
Затем назначают тепловые процедуры, массаж мышц и ЛФК. Обычно через 3-4 нед. больной может приступить к работе.
Показаниями к оперативному вмешательству в "остром" периоде являются неустраненные или рецидивирующие блокады и разрывы обоих менисков одного сустава, а при застарелых повреждениях менисков - боли и нарушение функции, вызывающие дискомфорт при бытовой и профессиональной активности или при занятиях спортом, повторные блокады сустава с развитием синовита, нестабильность сустава.
Оперативное лечение заключается в выполнении диагностической артро-скопии и последующем сшивании поврежденного участка мениска, либо в случае невозможности наложения шва- резекции разорванного отдела мениска.По сравнению с артротомией, артроскопия позволяет осмотреть все отделы коленного сустава, значительно уменьшая травматичность вмешательства и ускоряя восстановление функции нижней конечности. Удалять необходимо только поврежденную часть мениска, так как это снижает риск развития посттравматического деформирующего артроза коленного сустава.
После артроскопической резекции мениска в послеоперационном периоде иммобилизация не используется, до уменьшения болевого синдрома рекомендуется ходьба с частичной нагрузкой на оперированную конечность и дополнительной опорой на трость в течение 1 недели.
До снятия швов с кожи на 7-е сутки проводят УВЧ или магнитотерапию через повязку. В течение 3 нед. после операции при ходьбе целесообразно использовать эластическое бинтование коленного сустава или наколенник.
После открытой резекции мениска на 7-10 дней накладывают гипсовую лонгету, после снятия швов с кожи на 12-14-е сутки проводят ЛФК, массаж, физиотерапевтические процедуры.
Трудоспособность восстанавливается через 6-8 нед.
ПОВРЕЖДЕНИЕ СВЯЗОЧНОГО АППАРАТА КОЛЕННОГО СУСТАВА
Наиболее часты следующие сочетания: повреждение передней крестообразной связки и одного или двух менисков (до 80,5 %); повреждение передней крестообразной связки, медиального мениска и большеберцовой коллатеральной связки ("злосчастная триада" - до 70 %); повреждение передней крестообразной связки и большеберцовой коллатеральной связки (до 50 %). Частота повреждений передней крестообразной связки - 33-92 %; задней крестообразной связки - 5-12 %; большеберцовой коллатеральной связки - 19-77 %; малоберцовой коллатеральной связки - 2-13 %.
Причины: одновременное сгибание, отведение и ротация голени наружу (резкие, некоординированные); сгибание, отведение и ротация внутрь; переразгибание в коленном суставе; прямой удар по суставу.
Признаки. Общие проявления: разлитая болезненность, ограничение подвижности, рефлекторное напряжение мышц, выпот в полость сустава, отечность околосуставных тканей, гемартроз.
Диагностика повреждений боковых связок. Основные приемы - отведение и приведение голени. Положение больного - на спине, ноги слегка разведены, мышцы расслаблены. Тест сначала проводят на здоровой ноге (определение индивидуальных анатомических и функциональных особенностей). Одну руку хирург располагает на наружной поверхности коленного сустава. Другой охватывает стопу и область лодыжек. В положении полного разгибания в коленном суставе врач бережно отводит голень, одновременно слегка ротируя ее кнаружи (рис. 142, б). Затем прием повторяют в положении сгибания голени до 150-160°. Изменение оси поврежденной конечности более чем на 10-15° и расширение медиальной части суставной щели (на рентгенограммах) более чем на 5-8 мм являются признаками повреждения большеберцовой коллатеральной связки. Расширение суставной щели более чем на 10 мм свидетельствует о сопутствующем повреждении крестообразных связок. Двойное проведение теста (в положении полного разгибания и сгибания до угла 150-160°) позволяет ориентироваться в преимущественном повреждении переднемедиального или заднемедиального отдела большеберцовой коллатеральной связки.
Выявление повреждения малоберцовой коллатеральной связки проводят аналогично с противоположным направлением усилий. В положении полного разгибания исследуют малоберцовую коллатеральную связку и сухожилие двуглавой мышцы, в положении сгибания до 160° - переднелатеральную часть суставной капсулы, дистальную часть подвздошно-болыпеберцового тракта. Все эти образования обеспечивают стабильность коленного сустава, которая нарушается при повреждении даже одного из них.
Диагностика повреждений крестообразных связок. Тест "переднего выдвижного ящика". Положение больного на спине, нога согнута в тазобедренном суставе до 45° и в коленном - до 80-90°. Врач садится, прижимает своим бедром передний отдел стопы больного, охватывает пальцами верхнюю треть голени и мягко несколько раз совершает толчкообразные движения в переднезаднем
Рис 142. Выявление симптома "выдвижного ящика" при повреждении крестообразных связок коленного сустава (а) и определение повреждений коллатеральных связок
коленного сустава (б)
направлении (рис. 142, а) сначала без ротации голени, а затем при ротации голени (за стопу) наружу до 15° и внутрь до 25-30°. При среднем положении голени стабилизация коленного сустава в основном (до 90 %) осуществляется за счет передней крестообразной связки. Смещение на 5 мм соответствует I степени, на 6-10 мм - II степени, более 10 мм - III степени (т. е. полному разрыву передней крестообразной связки). При ротации голени определяют дополнительные повреждения боковых связочных структур коленного сустава.
Тест Лахмана (1976): положение больного на спине, нога согнута в коленном суставе до 160°. Врач охватывает одной рукой нижнюю треть бедра, ладонью другой руки, подведенной под верхнюю треть голени, мягко и плавно осуществляет вытяжение голени кпереди. При положительном тесте в области западения собственной связки надколенника появляется выпуклость от избыточного смещения голени относительно мыщелков бедра.
I степень - смещение голени ощущается только больным ("проприоцеп-тивное чувство"),
II степень - видимое смещение голени кпереди.
III степень - пассивный подвывих голени кзади в положении больного на спине.
IV степень - возможность активного подвывиха голени (возникновение подвывиха при напряжении мышц).
Тест Макинтоша (1972) - выявление избыточной ротации голени при повреждении передней крестообразной связки. Положение больного на спине, конечность разогнута в коленном суставе. Врач захватывает одной рукой стопу и ротирует голень кнутри, другой рукой осуществляет нагрузку с латеральной стороны на верхнюю треть голени в вальгусном направлении, одновременно медленно сгибая конечность в коленном суставе. При повреждении передней крестообразной связки происходит подвывих латерального мыщелка, при сгибании голени до 160-140° этот подвывих внезапно вправляется за счет смещения кзади подвздошно-болынеберцового тракта. Вальгусная нагрузка на коленный сустав ускоряет вправление вывиха. При этом у врача появляется ощущение толчка. Отсутствие такого ощущения указывает на отрицательный результат теста (крестообразная связка не повреждена).
Диагностические возможности тестов наиболее велики при застарелых повреждениях крестообразных связок. Тест Лахмана наиболее чувствителен, при свежих повреждениях коленного сустава его диагностическая эффективность достигает 90 %.
При повреждении задней крестообразной связки выявляется симптом "заднего выдвижного ящика", который более выражен в остром периоде и может исчезать в отдаленных периодах.
Выпот в полость сустава - важный симптом повреждения связок. Необходимо уточнять скорость образования и степень выраженности выпота. Геморрагический выпот свидетельствует о повреждении связок, паракапсульной части мениска, синовиальной оболочки. Появление выпота через 6-12 ч или на 2-е сутки чаще связано с развитием посттравматического синовита и свидетельствует о преимущественном повреждении менисков. При развитии гемар-
троза в первые 6 ч и его объеме более 40 мл следует ставить диагноз серьезного внутрисуставного повреждения капсульно-связочного аппарата даже без выраженных симптомов нестабильности коленного сустава. Уточняют диагноз при МРТ (рис. 143) и артроскопическом исследовании.
Лечение. Коллатеральные связки, располагаясь в толще мягких тканей, обладают хорошим потенциалом заживления и срастания, поэтому при их повреждении показано неоперативное лечение, заключающееся в пункции коленного сустава и иммобилизации сустава в течение 4-6 недель в шарнирном ортезе, исключающем вальгизирующие и варизирующие нагрузки, или гипсовой повязке. Иммобилизация в шарнирном ортезе по сравнению с гипсовой повязкой позволяет раньше восстановить функцию коленного сустава. После травмы показан покой, аппликации холода (первые 48 ч), придание конечности возвышенного положения. После окончания иммобилизации для восстановления функции коленного сустава назначают ЛФК, массаж, гидрокинезо-терапию, механотерапию, электромиостимуляцию, физиотерапию. Возврат к тяжелому физическому труду и занятиям спортом возможен после достижения полной амплитуды движений в коленном суставе и когда сила всех мышечных групп составляет не менее 90 % по сравнению с интактной конечностью, в среднем через 3-4 месяца.
Показания к оперативному лечению в остром периоде при повреждении коллатеральных связок ставят в случае их отрыва от места анатомического прикрепления с фрагментом кости. Операция заключается в репозиции и фиксации фрагмента кости в анатомическом положении с помощью винтов с зубчатыми шайбами, скобок или трансоссальных швов.
Крестообразные связки только в случае частичного разрыва их волокон и сохранения непрерывности синовиального покрытия обладают весьма незначительным потенциалом сращения. При полном разрыве передней или задней крестообразной связки кровяной сгусток, являющийся субстратом для даль-
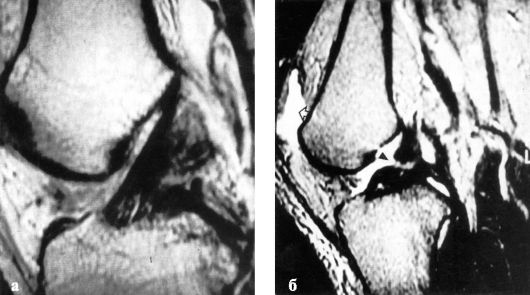
Рис. 143. Магнитно-резонансная томография коленного сустава: а - интакная ПКС; б - поврежденная ПКС
нейшего репаративного процесса, под синовиальной оболочкой не образуется, и волокна связки не срастаются.
Показания к оперативному лечению при повреждении крестообразных связок в остром периоде травмы ставят при отрыве связки в месте ее прикрепления с фрагментом большеберцовой кости и при неустранимой блокаде сустава. Сроки иммобилизации определяются прочностью достигнутой фиксации: при стабильной фиксации в течение 6 недель коленный сустав защищают шарнирным ортезом.
Тем не менее далеко не все пациенты с повреждением крестообразных связок предъявляют жалобы на нестабильность сустава в отдаленном периоде после травмы. Поэтому в остальных случаях следует придерживаться неоперативной тактики лечения:
- первые 2 недели - пункции сустава, гипсовая иммобилизация в положении полного разгибания в коленном суставе, аналгетики, местно - холод;
- с 3-х суток - магнитотерапия или УВЧ, ходьба с дополнительной опорой на костыли и частичной нагрузкой на поврежденную конечность, ЛФК (изометрические упражнения);
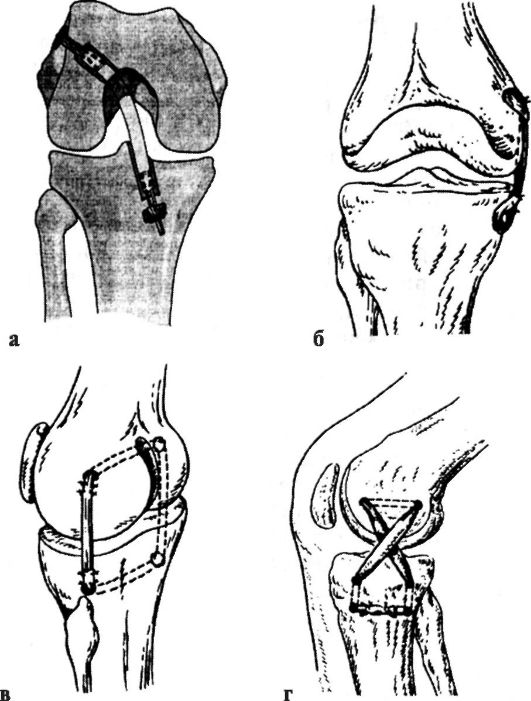
Рис. 144. Пластика передней крестообразной (а) и коллатеральных связок (б-г)
коленного сустава
- с 3-й по 5-ю неделю - иммобилизация шарнирным ортезом с постепенным увеличением сгибания в суставе, ходьба с полной нагрузкой на поврежденную конечность, занятия ЛФК по закрытой кинетической цепи с постепенно возрастающей нагрузкой;
- с 6-й по 8-10-ю неделю - активные занятия ЛФК, направленные на увеличение силы четырехглавой мышцы бедра, плавание в бассейне, велосипед, тренажеры, дозированные занятия бегом. Во время физической активности и ходьбы сустав дополнительно фиксируют наколенником.
В отдаленном периоде после повреждения крестообразных связок показания к оперативному лечению ставят в случае развития декомпенсированной нестабильности коленного сустава, персистенции синовита и болевого синдрома. Оперативное лечение заключается в пластическом замещении поврежденной крестообразной связки аутоили аллотрансплантатом. После операции в зависимости от метода фиксации трансплантата используют иммобилизацию шарнирным брейсом или гипсовой повязкой в течение 4-6 недель.
Разрыв всех связок, происходящий при полном вывихе голени, обычно приводит к формированию нестабильного коленного сустава в отдаленном периоде после травмы. По экстренным показаниям под наркозом производят закрытое вправление голени для предотвращения ишемических расстройств в дистальной части конечности. Сохраняющийся подвывих голени, отрыв связок с фрагментами костей, неустранимая блокада, молодой возраст и отсутствие дегенеративно-дистрофического поражения сустава служат показаниями к операции в ближайшем после травмы периоде. Оперативное вмешательство при данных повреждениях направлено на восстановление всех поврежденных структур путем сшивания или пластики разорванных коллатеральных связок, а также аутоили аллопластики крестообразных связок (рис. 144). После операции конечность в течение 6 нед. фиксируют в циркулярной гипсовой повязке с углом сгибания в коленном суставе 160°. Трудоспособность восстанавливается через 3 мес.
ПОВРЕЖДЕНИЯ СУХОЖИЛИЯ ЧЕТЫРЕХГЛАВОЙ МЫШЦЫ БЕДРА И СВЯЗКИ НАДКОЛЕННИКА
Причины. Разгибательный аппарат коленного сустава (сухожилие четырехглавой мышцы бедра, надколенник и его связка) повреждается в результате резкого напряжения мышцы бедра или от прямой травмы при ударе или падении на одно или на оба колена.
Классификация. Повреждения сухожилия четырехглавой мышцы бедра и связки надколенника разделяют на открытые (нарушение их непрерывности в результате ранения различными острыми предметами) и подкожные разрывы. Последние, в свою очередь, по механизму возникновения делятся на прямые и непрямые. В зависимости от времени, прошедшего с момента повреждения, выделяют свежие (до 6 нед.) и застарелые (более 6 нед.) разрывы.
Признаки. Отмечаются боли по передней поверхности бедра и коленного сустава, неустойчивость поврежденной конечности, которая как бы подкаши-
вается вследствие выпадения функции четырехглавой мышцы бедра. Активное разгибание в коленном суставе невозможно. При надавливании концами пальцев по ходу разгибательного аппарата удается ощутить западение выше или ниже надколенника (особенно при активном напряжении четырехглавой мышцы бедра). На рентгенограммах коленного сустава при повреждении сухожилия четырехглавой мышцы надколенник остается на своем месте или несколько смещается книзу, а при полном повреждении связки надколенника последний значительно смещается кверху. Дополнительные данные, необходимые для подтверждения диагноза, могут быть получены при МРТ или УЗИ. Оба этих метода позволяют проследить ход и целость волокон сухожилия или связки на всем их протяжении, а при наличии повреждения по изменению получаемого сигнала установить локализацию и полноту разрыва, величину диастаза межу волокнами сухожилия или связки.
Лечение. Частичные повреждения разгибательного аппарата подлежат неоперативному лечению. Конечность фиксируют гипсовым тутором от голеностопного сустава до ягодичной складки при полном разгибании в коленном суставе. Через 4 нед. повязку снимают, назначают ЛФК и тепловые процедуры.
При полных повреждениях разгибательного аппарата показано оперативное лечение: наложение прочных П-образных нерассасывающихся швов на поврежденное сухожилие, аутоили аллопластика широкой фасцией бедра или сухожильными трансплантатами. После операции конечность фиксируют гипсовым тутором от голеностопного сустава до ягодичной складки на 6 нед. В последующем проводят тепловые процедуры, массаж мышц, активную и пассивную ЛФК.
Трудоспособность восстанавливается через 3-31/2 мес. после операции.
ТЕНДИНИТ СВЯЗКИ НАДКОЛЕННИКА
Тендинит связки надколенника ("колено прыгуна") обычно локализуется в точке ее прикрепления к нижнему полюсу надколенника и развивается при повторных травмах и перегрузках у спортсменов. Регулярная микротравмати-зация приводит к мукоидной дегенерации, разволокнению и микроразрывам коллагеновых волокон связки.
При осмотре выявляется локальная болезненность в проекции нижнего полюса надколенника, часто можно обнаружить сопутствующие нарушения нормальных анатомических соотношений в бедренно-надколенниковом суставе, осевые деформации конечности.
На рентгенограммах отмечается локальный остеопороз нижнего полюса надколенника, со временем нижний полюс надколенника может удлиняться. Периостальная реакция приводит к формированию "симптома зуба" на передней поверхности надколенника, может развиваться обызвествление связки. При длительном анамнезе могут происходить стрессовые переломы надколенника и спонтанные разрывы разгибательного аппарата.
Выделяют 4 стадии заболевания: I стадия - боли только после нагрузки, II стадия - боли во время нагрузки и после нее, но нет значительных функ-
циональных ограничений, III стадия - боли во время нагрузки и после нее с прогрессирующими функциональными нарушениями, IV стадия - стрессовые переломы надколенника или разрывы разгибательного аппарата.
При I и II стадиях эффективно неоперативное лечение, заключающееся в полноценной разминке перед занятиями спортом, локальном применении холода после тренировки, в период обострения болей назначают нестероидные противовоспалительные препараты, ФТЛ, изометрические сокращения четырехглавой мышцы бедра, эластическое бинтование коленного сустава. При III стадии наряду с указанными выше мероприятиями неоперативного лечения рекомендованы ограничения занятий спортом и периодические разгрузки сустава. При неэффективности неоперативного лечения решают вопрос о прекращении спортивных нагрузок или выполнении операции.
Разрыв связки надколенника или стрессовый перелом на IV стадии заболевания требуют оперативного лечения, сходного с травматическими повреждениями (шов или пластика связки, остеосинтез надколенника).
При неэффективности неоперативных мероприятий при III и IV стадиях заболевания хирургическое вмешательство заключается в иссечении дегенеративно-измененных участков сухожилия с последующим наложением швов между образовавшимися дефектами, кюретаже и туннелизации нижнего полюса надколенника для стимуляции процессов репарации. В послеоперационном периоде на 3-4 нед. накладывают гипсовую повязку, после ее снятия проводят курс реабилитационного лечения. К спортивным занятиям разрешают приступать при восстановлении амплитуды движений в суставе и силы мышц конечности.
ПЕРЕЛОМЫ НАДКОЛЕННИКА
Причины: удар по колену или падение на него. Почти все переломы надколенника являются внутрисуставными. Степень расхождения отломков зависит от повреждения бокового сухожильного растяжения разгибательного аппарата коленного сустава. При значительных его разрывах проксимальный отломок тягой четырехглавой мышцы бедра смещается кверху. Если разгибательный аппарат существенно не пострадал, то смещения отломков может не быть или оно незначительно (рис. 145).
Признаки. Контуры сустава сглажены, в полости его определяется свободная жидкость - гемартроз; выражена неустойчивость в коленном суставе.
При одновременном повреждении бокового разгибательного аппарата активное разгибание голени невозможно, больной не может удержать на весу разогнутую ногу. Она при этом скользит по плоскости кровати, не отрываясь от нее (симптом "прилипшей пятки").
При пальпации надколенника обычно удается прощупать щель перелома или концы разошедшихся отломков. Следует помнить, что иногда впечатление провала создается и при неповрежденном надколеннике, когда кровь скапливается в препателлярной сумке.
Рентгенологическое исследование коленного сустава в двух проекциях необходимо даже при отчетливой клинической картине перелома надколенника,
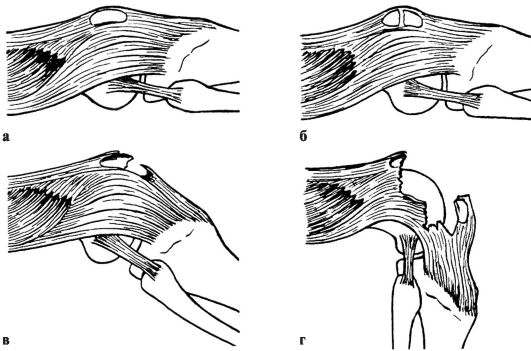
Рис. 145. Варианты переломов надколенника: а - норма; б - подапоневротический перелом; в - перелом с частичным повреждением разгибательных структур; г - перелом с полным разрывом разгибательного аппарата
чтобы исключить другие повреждения. Обязательно следует сделать дополнительную рентгенограмму в аксиальной проекции. Больного при этом укладывают на живот, поврежденную ногу сгибают в коленном суставе под прямым или острым углом. Кассету подкладывают под колено, и центральный луч направляют косо под углом 45° к кассете со стороны нижнего полюса надколенника. При этом выявляются продольные переломы надколенника, невидимые на снимках в обычных проекциях.
Лечение. При переломах без смещения (что свидетельствует о целости разгибательного аппарата) лечение должно быть неоперативным. Оно заключается в пункции сустава и удалении скопившейся крови с последующей иммобилизацией конечности глубокой гипсовой лонгетой от пальцев до ягодичной складки. Пункцию сустава следует производить в первые часы после повреждения, так как кровь в суставе при переломах, в отличие от ушибов, быстро сворачивается. Местно назначают холод, а на 3-й день - УВЧ-терапию. Через 5-7 дней после спадения отека лонгетную повязку заменяют гипсовым тутором от голеностопного сустава до верхней трети бедра, в котором больной может ходить с опорой на больную конечность. Дальнейшее лечение проводят в поликлинике. Через 3-4 нед. тутор снимают. Назначают ЛФК, массаж, тепловые процедуры.
При переломах со смещением отломков показано оперативное лечение. Его следует предпринимать и в тех случаях, когда нарушена конгруэнтность суставных поверхностей отломков, хотя сами отломки по длине могут быть не
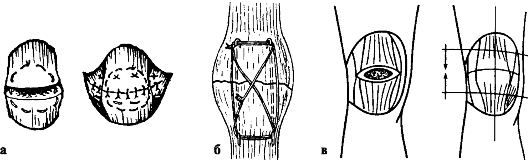
Рис. 146. Лечение переломов надколенника: а - наложение кисетного шва лавсановой лентой; б - внутренняя фиксация отломков надколенника стягивающей проволочной петлей; в - наружная фиксация отломков надколенника
смещены. Операцию производят под местной, региональной или общей анестезией. Для соединения костных отломков применяют двойной полукисетный шов (рис. 146). Необходимо накладывать дополнительно швы на боковой раз-гибательный аппарат. В качестве шовного материала используют толстые шелковые нити. При оскольчатых переломах, особенно при раздроблении одного из отломков, допустимо удаление раздробленной части надколенника с восстановлением разгибательного аппарата сустава. Для скрепления отломков применяют также винты, спицы, проволочные серкляжи, аппараты наружной фиксации. После операции конечность фиксируют лонгетной гипсовой повязкой до верхней трети бедра. Через 10-12 дней снимают швы и заменяют лонгетную повязку гипсовым тутором, в котором больной может ходить с полной нагрузкой на больную ногу. Через 4-5 нед. после операции гипсовую повязку снимают, назначают ЛФК, массаж и тепловые процедуры. Трудоспособность восстанавливается через 2-21/2 мес.
ВЫВИХИ НАДКОЛЕННИКА
Причины: падение на коленный сустав или резкое напряжение четырехглавой мышцы бедра с одновременным отведением голени кнаружи; внутренний отдел фиброзной капсулы сустава разрывается, и надколенник силой удара или тягой разгибательного аппарата смещается на наружную поверхность сустава. Вывиху надколенника способствуют вальгусная установка голени врожденного характера, вследствие перенесенного рахита, а также недоразвитие наружного мыщелка бедренной кости. Иногда вывихи становятся привычными, возникают от небольшого насилия и легко вправляются больными без помощи медработников.
Признаки. Выявляется типичное смещение надколенника на наружную поверхность сустава, полусогнутое положение голени, движения в суставе невозможны. Надколенник пальпируется сбоку от наружного мыщелка бедра, сухожилие четырехглавой мышцы и собственная связка надколенника резко напряжены. Диагноз подтверждается при рентгенологическом исследовании.
Лечение. Вправление вывиха производят под местной анестезией. Ногу полностью разгибают в коленном суставе, и надколенник пальцами смещают на свое место. Конечность после этого на 2-3 нед. фиксируют лонгетной гипсовой повязкой в положении разгибания в коленном суставе. В последующем назначают ЛФК, массаж и тепловые процедуры. Трудоспособность после травматического вывиха восстанавливается через 4-5 нед.
Показания для хирургического лечения вывиха надколенника в остром периоде следующие:
- выявленные при контрольной рентгенографии костно-хрящевые тела в суставе;
- наличие вывихов надколенника в анамнезе;
- диспластические изменения коленного сустава, предрасполагающие к повторным вывихам надколенника (латеральная гипермобильность, высокое и латеральное положение надколенника, дисплазия т. vastus medialis и увеличение угла четырехглавой мышцы).
Операция заключается в сшивании разрывов медиальной удерживающей связки, внутренней бедренно-надколенниковой связки и т. vastus medialis, в последующем используется иммобилизация конечности в течение 6 нед. и далее реабилитационное лечение.
В лечении застарелых вывихов надколенника применяются открытое вправление и сшивание разгибательного аппарата, дистальная и проксимальная коррекция разгибательного аппарата, пателлэктомия.
При привычных вывихах надколенника если анатомические соотношения в бедренно-надколенниковом суставе нормальные, неоперативное лечение включает комплекс физиопроцедур и гимнастических упражнений, направленных на восстановление амплитуды движений в суставе и укрепление четырехглавой мышцы бедра, во время занятий спортом надколенник фиксируют эластическим бинтом.
При неудаче неоперативного лечения, а также наличии дисплазии бедрен-но-надколенникового сустава и разгибательного аппарата коленного сустава ставят показания к хирургическому вмешательству для предотвращения развития деформирующего артроза. Операции для устранения привычного вывиха надколенника делятся на пять групп:
- релиз контрагированной латеральной удерживающей связки;
- проксимальная коррекция разгибательного аппарата;
- дистальная коррекция разгибательного аппарата;
- проксимальная и дистальная коррекция разгибательного аппарата;
- пателлэктомия и коррекция разгибательного аппарата. Реабилитационное послеоперационное лечение и сроки нетрудоспособности зависят от особенностей хирургического вмешательства.
ВЫВИХИ ГОЛЕНИ
Причины: резкое насильственное приведение, отведение или переразгибание голени. При этом травмирующее насилие настолько велико, что вслед за
повреждением коллатеральных и крестовидных связок разрывается капсула сустава и смещаются суставные поверхности бедренной и большеберцовой костей (рис. 147, а-г).
Признаки. Выявляются выраженная деформация коленного сустава, необычное положение голени относительно бедра и несовпадение их осей. Резкие боли в суставе не позволяют больному изменить положение конечности.
Голень может быть смещена в любом направлении в зависимости от действия травмирующей силы.
Вывихи могут осложняться сдавлением подколенных сосудов или повреждением малоберцового нерва, поэтому всегда следует проверять пульсацию периферических сосудов стопы и возможность активного разгибания стопы. Рент-
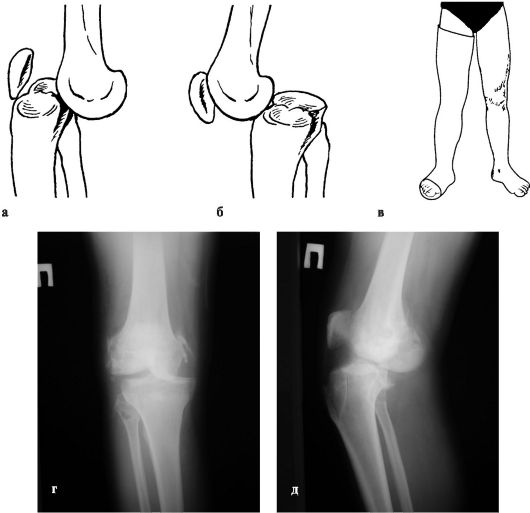
Рис. 147. Вывихи голени: а - передний; б - задний; в - иммобилизация коленного сустава гипсовой повязкой; г, д - переднемедиальный подвывих голени
генологические исследования обязательны даже при отчетливой клинической картине вывиха, чтобы исключить сопутствующие повреждения костей.
Лечение. Вывихи следует вправлять обязательно под наркозом путем вытяжения по длине и давления на смещенные кости.
После успешного бескровного вправления вывиха через 2-3 дня необходимо произвести оперативное восстановление поврежденного связочного аппарата и фиброзной капсулы сустава.
Если операция по каким-либо причинам не может быть произведена, то ограничиваются фиксацией конечности циркулярной гипсовой повязкой от пальцев до ягодичной складки (при сгибании в коленном суставе до угла 165- 170°) в течение 5 нед., затем лонгетной повязкой до 8 нед. (см. рис 147, в).
В последующем, если выявится несостоятельность связочного аппарата коленного сустава, производят его пластическое восстановление.
Осложнения: тромбоз сосудов, неврит малоберцового нерва, ограничение подвижности, нестабильность сустава, артроз.
ПЕРЕЛОМЫ МЕЖМЫЩЕЛКОВОГО ВОЗВЫШЕНИЯ БОЛЬШЕБЕРЦОВОЙ КОСТИ
Причины: непрямая травма характерна для переломов мыщелков этой кости.
Признаки. Выявляются боли в суставе, увеличение его объема, невозможность пользоваться конечностью, гемартроз. После обезболивания сустава можно выявить симптомы "выдвижного ящика", как и при повреждении крестообразных связок. Рентгенологическое исследование позволяет уточнить диагноз.
Лечение. При переломах без смещения отломков или при незначительном смещении, а также при переломах верхушки межмыщелкового возвышения показано неоперативное лечение. Производят пункцию сустава, удаляют скопившуюся кровь, и в сустав вводят 30-40 мл 1 % раствора новокаина. Конечность фиксируют гипсовой лонгетной повязкой от пальцев стопы до ягодичной складки. При увеличении количества жидкости в суставе пункции повторяют. Через неделю лонгетную повязку заменяют циркулярной, и сохраняют ее в течение 11/2 мес. с момента травмы. Затем проводят курс тепловых процедур, массажа и ЛФК.
Трудоспособность восстанавливается через 21/2-3 мес.
При значительных смещениях фрагментов межмыщелкового возвышения предпринимают оперативное лечение. Оно заключается в удалении отломков или фиксации их на своих местах при помощи чрескостного шва шелковыми или капроновыми нитями. Дальнейшее лечение аналогично описанному выше.
ПЕРЕЛОМЫ МЫЩЕЛКОВ БОЛЬШЕБЕРЦОВОЙ КОСТИ
Причинами могут быть прямой удар по коленному суставу при автотравме или падение на колено, непрямой удар при падении с высоты на выпрямленные ноги. Если сила действует строго вертикально, то происходят компрессионные Т- и V-образные переломы обоих мыщелков. Если же голень отклонена кнаружи или кнутри, то возникают переломы латерального или медиального мыщелка.
Основные типы переломов представлены в УКП AO/ASIF.
Признаки. Коленный сустав значительно увеличен в объеме, в нем определяется скопление крови, надколенник при этом отчетливо баллотирует. Движения в коленном суставе невозможны из-за резких болей, попытка изменить положение ноги усиливает боль. Резко болезненна пальпация сустава и верхнего отдела голени. Поколачивание по оси голени вызывает отраженную боль в коленном суставе. Иногда при значительном смещении поврежденного мыщелка наблюдается отклонение голени вбок. Рентгенография коленного сустава в двух проекциях позволяет не только уточнить клинический диагноз, но и установить характер перелома и степень смещения отломков.
Лечение проводят только в стационаре. При переломах без смещения отломков производят пункцию сустава и удаляют скопившуюся кровь. Часто при внутрисуставном повреждении в пунктате можно обнаружить капельки жира. После удаления крови из сустава конечность фиксируют задней лонгетной гипсовой повязкой от пальцев стопы до ягодичной складки. Через 2-3 нед. больным назначают активные движения в суставе по несколько раз в день. В промежутке между занятиями конечность иммобилизуют лонгетной повязкой. Через 11/2-2 мес. иммобилизацию сустава прекращают, но осевую нагрузку на конечность не разрешают ранее 3 мес. Одновременно проводят массаж и тепловые процедуры.
При изолированных переломах одного из мыщелков большеберцовой кости со смещением отломков применяют скелетное вытяжение за пяточную кость грузом в 6 кг (рис. 148). Перед вытяжением, после обезболивания, целесообразно произвести репозицию отломков путем вытяжения за голень по длине и насильственного отведения ее в противоположную от перелома сторону (рис. 149, а, б). Дополнительно руками или специальными сжимающими устройствами мыщелки большеберцовой кости сдавливают с боков. Положение отломков и конгруэнтность суставных поверхностей контролируют по рентгенограммам. Через 2 нед. больному назначают ЛФК с включением активных движений в коленном суставе на шине. Вытяжение снимают через 6 нед., и назначают более активную ЛФК, массаж и тепловые процедуры. Легкую нагрузку на больную ногу разрешают не ранее 2 мес, полную - через 3-4 мес
Трудоспособность больных восстанавливается через 5-6 мес.
Лечение Т- и V-образных переломов мыщелков большеберцовой кости почти ничем не отличается от только что описанного. Необходимость в боковых тягах и их направление определяются характером смещения отломков. Через 3-4 нед. можно скелетное вытяжение заменить циркулярной гипсовой повязкой и больного после этого выписать на амбулаторное лечение. Повязку снимают через 2 мес. после травмы, и назначают физиотерапевтическое и функциональное лечение.
Следует отметить, что скелетное вытяжение редко позволяет добиться анатомической репозиции, в результате чего после консолидации перелома и начала осевой нагрузки развивается варусная или вальгусная деформация нижней конечности и посттравматический деформирующий артроз коленного сустава. Поэтому предпочтение следует отдавать оперативному лечению, ко-
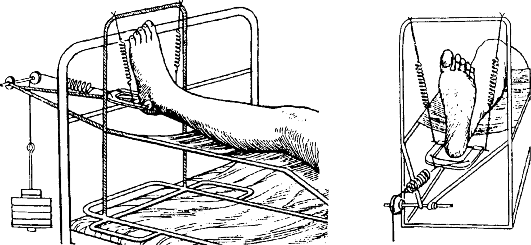
Рис. 148. Скелетное вытяжение при переломах костей голени (по В. В. Ключевскому, 1999)
торое заключается в артротомии, точной анатомической репозиции суставной поверхности и фиксации отломков длинными спонгиозными стягивающими шурупами и Т- или Г-образной опорной пластиной (рис. 150, см. цв. вклейку). В некоторых случаях возможно выполнение оперативного лечения без артротомии, с использованием для контроля репозиции суставной поверхности эндоскопической техники.
При вдавленных оскольчатых переломах приходится поднимать только отдельные фрагменты суставной поверхности, стараясь по возможности не отделять их друг от друга. Образовавшийся дефект губчатой костной ткани заполняют аутогенной или аллогенной костью. При фиксации стягивающие
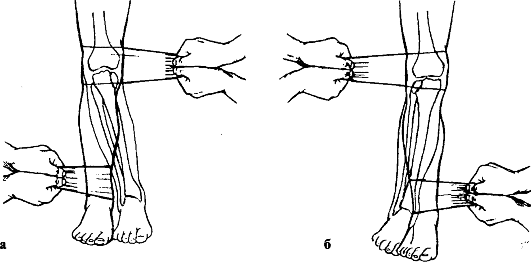
Рис. 149. Репозиция при переломах мыщелков большеберцовой кости: а - медиального; б - латерального
шурупы дополняют пластиной. При стабильном остеосинтезе необходимость во внешней иммобилизации отсутствует. После удаления дренажей рекомендуется начинать пассивные движения в коленном суставе для профилактики развития контрактуры. Активные занятия ЛФК можно проводить по мере уменьшения болевого синдрома. Ходьба без осевой нагрузки на нижнюю конечность, с дополнительной опорой на костыли показана в течение 12-14 нед., а при использовании костной пластики - 14-16 нед. Полная нагрузка возможна через 16-18 нед. При открытых и многооскольчатых переломах показан наружный остеосинтез аппаратом Илизарова.
Осложнения: артрогенная контрактура, остеоартроз.
ПЕРЕЛОМЫ ДИАФИЗА КОСТЕЙ ГОЛЕНИ
Причины: падение на ногу груза, непосредственный удар или прижатие голени к твердому предмету движущимися транспортными средствами. Непрямой механизм перелома наблюдается при падении с опорой на ногу при фиксированной стопе или при ходьбе по скользкой дороге, когда нога резко поворачивается вокруг своей оси.
В детском и юношеском возрасте, наряду с полными переломами, наблюдаются и поднадкостничные переломы; последние еще иногда называют переломами по типу "зеленой ветки".
Признаки: искривление оси голени под углом, открытым кнаружи и кпереди. При косых и винтообразных переломах острый конец верхнего отломка виден и легко прощупывается под кожей; определяются подвижность и крепитация костных отломков, боль в месте перелома при надавливании на переднюю поверхность или по оси голени.
При отсутствии смещения костных отломков диагностике помогают наличие в анамнезе значительной травмы голени, местная припухлость, деформация, увеличивающаяся при поднимании ноги, невозможность опоры на конечность, болезненность и крепитация при осторожном надавливании на место перелома. При неполных и поднадкостничных переломах большеберцовой кости диагностика основывается на наличии резкой боли при осевой нагрузке и при надавливании на переднюю поверхность голени, иногда определяется незначительная патологическая подвижность в месте перелома. Диагностика изолированных переломов малоберцовой кости затруднительна. В этих случаях появление боли в месте перелома при поперечном сдавливании костей голени вдали от перелома помогает в установлении правильного диагноза.
Для уточнения вида и уровня перелома производят рентгенограммы в пе-реднезадней и боковой проекциях (см. УКП AO/ASIF).
Лечение. При оказании первой медицинской помощи и эвакуации пострадавшего в лечебное учреждение производят иммобилизацию голени стандартными лестничными шинами, а при их отсутствии - подсобными средствами (фанерные полосы, доски, ветки деревьев).
Лечение переломов без смещения или при незначительном смещении, не требующем репозиции отломков, начинают с обезболивания места перелома обеих
костей новокаином. Затем накладывают лонгетную или циркулярную гипсовую повязку от кончиков пальцев до середины бедра. Через 7-10 дней производят контрольную рентгенографию.
Сроки иммобилизации - 14-16 нед.
Реабилитация - 2-4 нед.
Трудоспособность восстанавливается через 31/2-41/2 мес.
При переломах со смещением отломков показано оперативное лечение, при невозможности его выполнения накладывают скелетное вытяжение. В процессе лечения систематически проводят клинический и рентгенологический контроль за состоянием конечности и положением отломков. Через 4-6 нед. (после образования первичной мозоли между отломками) скелетное вытяжение заменяют циркулярной гипсовой повязкой до верхней трети бедра на срок от 21/2 до 3 мес.
Если в течение 3 дней с момента травмы репонировать отломки не удается, то ставят показания к операции.
Предпочтителен интрамедуллярный остеосинтез стержнями с блокированием, не требующий дополнительной наружной иммобилизации и позволяющий восстановить трудоспособность через 3 мес.
Эффективен также и накостный остеосинтез пластинами и шурупами (рис. 151 и рис. 152 (см. цв. вклейку)). При стабильном остеосинтезе внешней иммобилизации не требуется. Независимо от вида остеосинтеза нагрузка до 20-25 % от веса тела возможна сразу после операции. После остеосинтеза пластиной косых и винтообразных переломов нагрузку увеличивают через 6-8 нед., а при остеосинтезе пластиной оскольчатых переломов во избежание смещения отломков и нарушения оси конечности сроки нагрузки отодвигают на 6-12 нед. При остеопорозе и при метафизарных переломах показано применение пластин с угловой стабильностью. При остеосинтезе интрамедулляр-ными стержнями с блокированием увеличение нагрузки рекомендуется через 2 нед. (табл. 11).
Таблица 11. Сроки нагрузки на оперированную конечность после оперативного лечения переломов диафиза большеберцовой кости

Во всех случаях внешней иммобилизации не требуется. Подъем с постели разрешают через 15 дней.
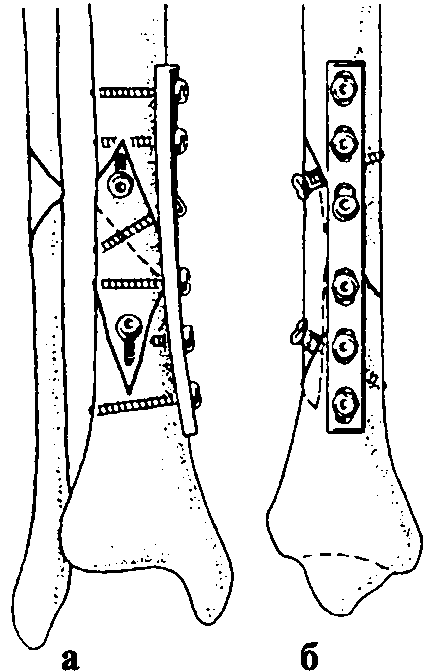
Рис. 151. Остеосинтез диафизарных переломов большеберцовой кости пластиной с винтами: а - вид спереди, б - вид сбоку
Полная нагрузка - в зависимости от темпов консолидации.
Рентгенологический контроль во всех случаях производят через 6,10, 16 нед. и перед удалением металлоконструкции.
Удаление металлоконструкции: пластины - через 16-18 мес; штифты с рассверливанием костномозгового канала - через 18-24 мес.
Компрессионно-дистракционный остеосинтез аппаратом Илизарова и его модификациями показан при лечении больных с открытыми переломами костей голени (рис. 152, б, см. цв. вклейку). Прочная фиксация отломков в аппарате дает возможность в ранние сроки разрешить больному ходьбу с опорой на поврежденную конечность, что способствует нормализации процессов сращения перелома, облегчает уход за больными, а также предупреждает развитие сердечно-легочных осложнений, особенно у престарелых больных. Успешность лечения внеочаговым ос-теосинтезом во многом определяется тщательностью соблюдения правил асептики при наложении аппарата и в последующем. Для этого в первые дни после наложения аппарата проверяют состояние кожи в местах выхода спиц, устраняют натяжение кожи спицами, проверяют степень натяжения спиц и фиксацию колец к штангам аппарата. Тщательно изолируют места выхода спиц салфетками с этиловым спиртом. Возможны осложнения внеочагового остеосинтеза:
1) проникновение инфекции в мягкие ткани и кости через места выхода спиц;
2) повреждение сосудов, нервов, сухожилий при проведении спиц;
3) нарушение фиксации отломков при ослаблении (раскручивании) гаек и винтов.
Трудоспособность больных восстанавливается в течение 3-4 мес.
ПОВРЕЖДЕНИЯ ПЯТОЧНОГО СУХОЖИЛИЯ
Причины: прямой удар, некоординированное перенапряжение трехглавой мышцы голени, ранение.
Признаки: локальная резкая боль, невозможность сгибания стопы, отек и нарушение контуров сухожилия, западение в области повреждения, отсутствие движений стопы при сжатии икроножной мышцы.
Лечение. При неполных разрывах в область повреждения вводят 20 мл 1 % раствора новокаина и накладывают гипсовую повязку до коленного сустава в эквинусном положении стопы на 4 нед.
При полном разрыве показано оперативное лечение - наложение шва на сухожилие. В амбулаторной практике можно использовать чрескожное сшивание сухожилия по Кузьменко-Гиршину-Ципину (рис. 153).
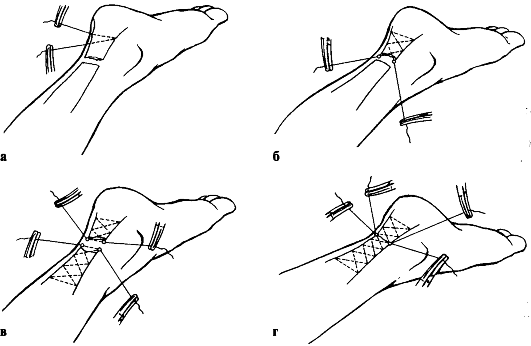
Рис. 153. Этапы (а-г) наложения чрескожных швов при разрыве пяточного сухожилия
ПЕРЕЛОМЫ ЛОДЫЖЕК
Причины: непрямая травма при подвертывании стопы кнаружи или кнутри с одновременной внезапной нагрузкой по оси конечности (чаще собственным весом тела пострадавшего). Прямой механизм травмы встречается значительно реже и наблюдается при ударе движущимся транспортом, при спортивных играх или при падении на ногу тяжелых предметов.
По механизму возникновения переломы лодыжек делятся на пронацион-ные (абдукционные) и супинационные (аддукционные).
Признаки. Пронационный перелом характеризуется значительным увеличением окружности голеностопного сустава. Стопа принимает характерное положение пронации с отклонением кнаружи от оси голени. При пальпации определяется болезненность в области медиальной лодыжки и малоберцовой кости. Нередко при этом прощупываются острые края костных отломков и характерная крепитация.
На рентгенограмме виден отрывной перелом внутренней лодыжки с линией перелома, параллельной голеностопному суставу, разрыв дистального межберцового синдесмоза и перелом малоберцовой кости на 6-7 см выше края лодыжки.
При двухлодыжечных супинационных переломах, наряду с припухлостью в области голеностопного сустава, отмечается отчетливая болезненность при легком надавливании на уровне латеральной, медиальной лодыжек, иногда прощупываются неровные края в области перелома. Окончательный диагноз
ставят после рентгенографии области голеностопного сустава в двух проекциях. Определяется отрывной перелом наружной лодыжки и косой перелом внутренней.
При рентгенографии в переднезадней проекции важным условием, помогающим выявлению всех повреждений в суставе при пронационном переломе, является укладка голени с ротацией стопы внутрь на 20° (см. УКП AO/ASIF).
Лечение. Основной метод лечения переломов лодыжек - неоперативный. После обезболивания (местная анестезия, премедикация ненаркотическими или наркотическими анальгетиками, нередко в сочетании со спазмолитиками, проводниковая анестезия, наркоз) производят одномоментную ручную репозицию и иммобилизацию рассеченной циркулярной гипсовой повязкой до середины бедра. Для последующей ходьбы с опорой на ногу к повязке при-гипсовывают "каблучок". Через 4 нед. с момента перелома повязку укорачивают, освобождая коленный сустав.
Полное сопоставление отломков и устранение диастаза в области межберцового синдесмоза (расширения "вилки") являются обязательным условием для восстановления функции голеностопного сустава и предупреждения развития посттравматического деформирующего артроза.
Для репозиции пронационного перелома больного укладывают на спину, ногу сгибают в коленном суставе. Ассистент создает противовытяжение за бедро, а хирург захватывает одной рукой пятку, а другой - тыл стопы и осуществляет медленную, но сильную тракцию голени по оси. Не прекращая вытяжения, пятке и таранной кости придают положение супинации и всю стопу смещают кнутри, тем самым устраняют наружный подвывих стопы. Супинированная таранная кость приближает к месту перелома сломанную и сместившуюся медиальную лодыжку. При наличии отрыва и смещения задней части суставного края большеберцовой кости стопе придают положение разгибания, а при переломе переднего отдела большеберцовой кости - сгибания. Эти приемы путем натяжения связок и капсулы сустава способствуют репозиции сместившихся отломков. Дополнительно производят давление на область фрагментов кости. В заключение сдавливают обе кости голени на уровне голеностопного сустава во фронтальной плоскости для устранения диастаза в межберцовом синдесмозе и восстановления "вилки" голеностопного сустава (рис. 154). Достигнутое положение фиксируют гипсовой повязкой: вначале накладывают боковые гипсовые лонгеты и закрепляют их циркулярными ходами мягкого бинта, после рентгенологического контроля накладывают циркулярную гипсовую повязку от кончиков пальцев до середины бедра, придавая конечности положение сгибания в коленном суставе на 5-10° и фиксируя стопу под углом 90-95°.
Длительность иммобилизации - 8-10 нед., через 7-10 дней после наложения повязки обязательно делают контрольную рентгенограмму. К увеличению частоты вторичного смещения отломков приводит несоблюдение постельного режима с возвышенным положением конечности.
Определенные трудности для закрытой репозиции создает отек, возникающий в первые часы после травмы. Безусловно, он не служит противопоказани-
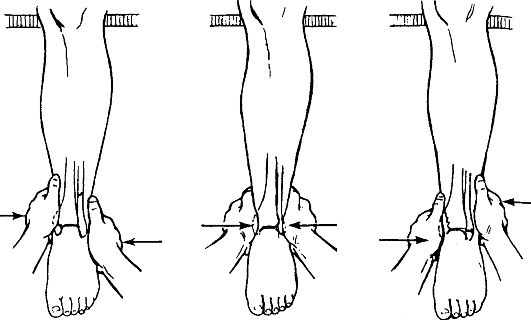
Рис. 154. Репозиция при переломах лодыжек
ем для закрытой репозиции для ликвидации значительных по величине смещений отломков и подвывихов стопы как при поступлении больного, так и на последующих этапах лечения. Однако если после первой попытки репозиции соотношения в голеностопном суставе восстановлены не полностью и сохраняется небольшое смещение в пределах нескольких миллиметров, то дальнейшие попытки закрытой репозиции в условиях отека нецелесообразны.
Сроки ограничения нагрузки на поврежденную конечность при переломах суставной площадки дистального метаэпифиза большеберцовой кости с нарушением ее опорности: частичная нагрузка не ранее 3-3,5 мес, полная - не ранее 4,5-5 мес. с момента травмы, при переломах суставной площадки дистального метаэпифиза большеберцовой кости без нарушения ее опорности: частичная нагрузка с 4-6 нед., полная - с 8-10 нед. (полные разрывы дистального межберцового синдесмоза могут потребовать разгрузки у пациентов с нормальной массой тела до 2,5-3 мес; при ожирении - до 5-6 мес); переломы наружной лодыжки ниже уровня горизонтального участка суставной щели: частичная нагрузка с 2-3 нед., полная нагрузка - с 4-5 нед.
Если репозиция не удается после двух попыток (суставная "вилка" остается расширенной, наблюдается смещение лодыжек одним блоком кнаружи, сохраняется подвывих стопы) или наступает вторичное смещение под гипсовой повязкой, то оперативное лечение рекомендуется проводить как можно раньше.
Наиболее частыми причинами безуспешности закрытой репозиции являются неустранение диастаза в межберцовом синдесмозе, недостаточная репозиция медиальной лодыжки и неустранение смещения заднего (перелом
Десто) или переднего (перелом Пота) суставных фрагментов большеберцовой кости, что в отдаленные сроки лечения приводит к развитию деформирующего артроза голеностопного сустава.
Остеосинтез лодыжек осуществляют стержнем, спицами, винтами, пластиной и другими конструкциями (рис. 155).
Во всех случаях накладывают гипсовую повязку в виде стремени или U-образную поддерживающую повязку с положением стопы под прямым углом (особое внимание нужно обратить на точки давления), обеспечивают приподнятое расположение на подушке или опоре на 4-8 дней.
Лечебная физкультура. Во всех случаях производят упражнения на подошвенное сгибание с первого дня, другие двигательные упражнения для стопы после снятия опорной повязки на 5-7-й день.
Подъем с постели. Больному можно вставать на ноги на 4-5-й день, как только спадет отек мягких тканей.
Последующее ведение и нагрузку осуществляют в соответствии с табл. 12.
Рентгенологический контроль во всех случаях производят через 6 и ΙΟΙ 2 нед.
Удаление металлоконструкции осуществляют через 8-12 мес; отдельные шурупы можно не удалять. Позиционный винт (между малоберцовой и большеберцовой костями) удаляют через 8-10 нед.
Показаниями к наружному остеосинтезу аппаратом Илизарова (рис 156) являются множественные переломы дистальных отделов берцовых костей, сочетание переломов лодыжек с диафизарными переломами большеберцовой кости, переломовывихи (подвывихи) голеностопного сустава, особенно несвежие и застарелые, открытые переломы с дефектами мягких тканей.
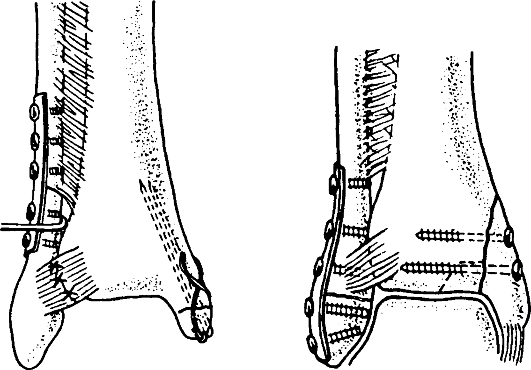
Рис. 155. Варианты остеосинтеза при переломах лодыжек
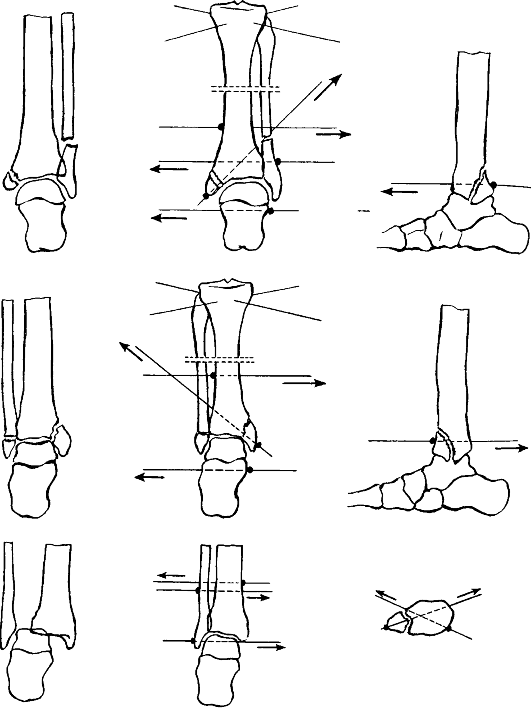
Рис. 156. Чрескостный остеосинтез при переломах лодыжек по Г. А. Илизарову
Таблица 12. Сроки нагрузки на конечность после оперативного лечения переломов лодыжек
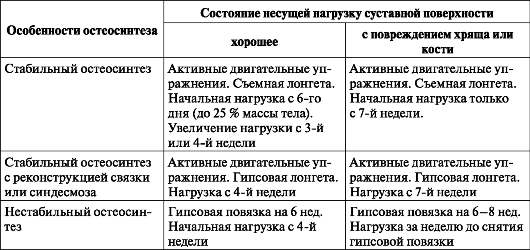
Независимо от способов фиксации отломков после снятия гипсовой повязки назначают восстановительное лечение с проведением механотерапии, массажа, озокеритовых и грязевых аппликаций, физиотерапевтических процедур.
Для ходьбы рекомендуют ношение ортопедических стелек-супинаторов в течение года.
Сроки нетрудоспособности составляют от 3 до 4 мес, при несвоевременном и неполном устранении смещения отломков и расширения "вилки" голено -стопного сустава они могут значительно увеличиваться, особенно у занимающихся физическим трудом.
Осложнения: контрактуры, остеоартроз, ложные суставы.
ПОВРЕЖДЕНИЕ СВЯЗОК ГОЛЕНОСТОПНОГО СУСТАВА
Причины. При непрямой травме голеностопного сустава могут возникнуть частичные надрывы, полные разрывы или отрывы связок у места их прикрепления.
Признаки. Сразу после травмы отмечается образование припухлости мягких тканей спереди и несколько ниже латеральной лодыжки, а спустя сутки и более появляется кровоподтек.
Пальпаторно определяется локальная болезненность, максимально выраженная по нижнему и переднему краю наружной лодыжки. При супинации, пронации и подошвенном сгибании стопы боль резко усиливается. На рентгенограммах могут определяться отрывные переломы коркового слоя у места прикрепления связки.
Лечение. При легкой степени повреждения связок хороший обезболивающий эффект тотчас после травмы дает местное охлаждение болезненного участка (льдом, хлорэтилом) с последующим наложением давящей повязки.
Этот метод получил широкое применение при травмах у спортсменов во время состязаний, в туристских походах, так как позволяет быстро снять боль, после чего пострадавший может передвигаться самостоятельно.
При частичном разрыве связок следует ввести в точку наибольшей болезненности 10-15 мл 1 % раствора новокаина. Затем на голеностопный сустав накладывают давящую 8-образную повязку на 7-14 дней. При необходимости анестезию можно повторить через 2-3 дня. В дальнейшем назначают массаж и физиотерапевтические процедуры (диадинамические токи, озокерит). При полном разрыве связок после местного обезболивания накладывают гипсовую лонгету до верхней трети голени или циркулярную гипсовую повязку на 6-8 нед. Стопу в голеностопном суставе фиксируют под углом 95°. После снятия гипса назначают курс массажа, электросветовых процедур и ЛФК.
Восстановление трудоспособности может затягиваться до 11/2 мес. и более. При неустойчивости в голеностопном суставе назначают ношение ортопедической обуви с высокой шнуровкой в течение 6-7 мес. или выполняют хирургическое восстановление связок.
ВЫВИХИ СТОПЫ
Причины: прыжок, падение с высоты на подвернутую стопу, которая вместе с таранной костью выходит из "вилки" голеностопного сустава. Как правило, вывих сопровождается переломами лодыжек, переднего или заднего края большеберцовой кости, повреждением связок голеностопного сустава, дистального межберцового синдесмоза, межкостной перегородки.
Признаки. Клиническая картина и диагностика соответствуют таковым при пронационных переломах, вместе с тем повреждение мягких тканей и сосудисто-нервные расстройства выражены значительно больше. Полный диагноз устанавливают после рентгенографии.
Лечение. Вправление осуществляют под проводниковой, местной анестезией или наркозом.
Конечность сгибают в тазобедренном и коленном суставах. Травматолог, захватив стопу за тыл и пятку, растягивает сустав по оси голени, затем при латеральном вывихе супинирует и смещает стопу книзу, при заднем вывихе - перемещает ее кпереди, а при переднем вывихе - кзади; в заключение сдавливает обе берцовые кости для устранения диастаза в межберцовом синдесмозе, и в таком положении накладывают гипсовую повязку до средней трети бедра сроком на 8-10 нед.
Дозированную нагрузку назначают через 7-10 дней, через 4 нед. разрешают полную опору на конечность. Если устранить диастаз в межберцовом синдесмозе закрытым путем не удалось, то применяют остеосинтез нижнего межберцового синдесмоза позиционным винтом или болтом-стяжкой, так же как и при пронационном переломе с разрывом межберцовых связок.
Реабилитация - 12-16 нед.
Трудоспособность восстанавливается через 5-6 мес.
При открытых вывихах (переломовывихах) показан наружный остеосинтез аппаратом Илизарова.
ПЕРЕЛОМЫ ТАРАННОЙ КОСТИ
Причины: тяжелая автотравма, падение с высоты на ноги, падение тяжелого груза на согнутую в коленном суставе ногу с опорой на стопу.
Эти переломы часто сочетаются с переломами длинных трубчатых костей нижних конечностей, травмой черепа, грудной клетки и др.
Различают переломы шейки, тела и заднего отростка таранной кости. Чрезмерное форсированное разгибание стопы приводит к перелому таранной кости в области шейки. Переломы этой локализации - самые частые и составляют около половины всех переломов таранной кости. Перелом тела таранной кости наступает при падении с высоты на прямые ноги, что нередко приводит к компрессионным или оскольчатым переломам. Блок таранной кости смещается кзади, кнаружи или кнутри от пяточного сухожилия. Сместившийся отломок давит на пяточное сухожилие и кожу, что нарушает местное кровообращение в тканях и при запоздалом вправлении вывиха может вызвать некроз мягких тканей и кожи. При вывихе отломков повреждаются питающие кость сосуды, что является причиной последующего асептического некроза отломков таранной кости (рис. 157).
Значительно реже встречаются переломы заднего отростка таранной кости, возникающие при резком сгибании стопы.
Признаки. Отек и кровоизлияния в области голеностопного сустава. Отмечаются подошвенное сгибание стопы и боль при надавливании со стороны подошвы, иррадиирующая в голеностопный сустав. Особенно сильную боль вызывает разгибание стопы. При смещении отломков контуры голеностопного сустава изменены, вывихнутый костный отломок выпирает под кожей в области пяточного сухожилия или впереди голеностопного сустава. Кожа над ним напряжена, окраска ее изменена. До развития отека иногда удается прощупать края отломка и выявить костную крепитацию. Стопа принимает положение резкого подошвенного сгибания, на 2-3 см снижается высота стояния лоды-
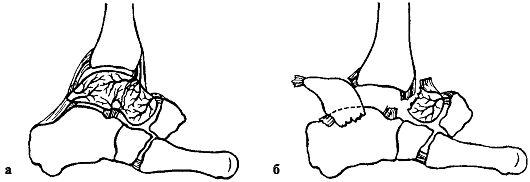
Рис. 157. Переломы таранной кости: а - без нарушения питания; б - с нарушением питания
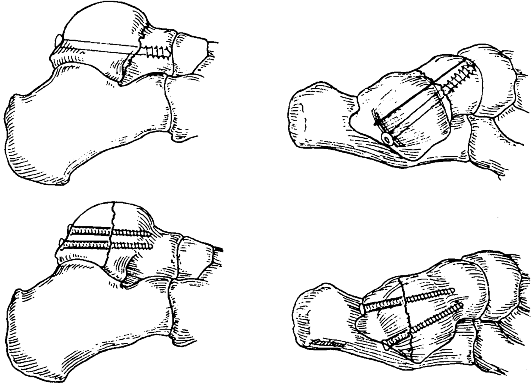
Рис. 158. Остеосинтез при переломах таранной кости
жек. Нагрузка по оси стопы, отведение или приведение ее вызывают резкие боли. Для уточнения локализации, вида перелома и степени смещения отломков производят рентгенографию в двух проекциях.
Прогноз при переломах таранной кости с вывихом костных отломков неблагоприятен, особенно при позднем оказании специализированной медицинской помощи.
Лечение. При переломах таранной кости без смещения отломков проводят неоперативное лечение с помощью хорошо отмоделированной в области свода стопы гипсовой повязки, наложенной от кончиков пальцев до верхней трети голени. Стопе придают положение под углом 95°. Срок иммобилизации - 810 нед., а при компрессионных переломах он увеличивается до 3-4 мес. В последующем для предупреждения посттравматического плоскостопия назначают ношение ортопедической стельки-супинатора.
При переломах шейки таранной кости со смещением после внутрикостной анестезии новокаином производят медленное, но сильное вытяжение стопы по оси голени с последующим сгибанием ее. Затем стопу устанавливают под углом 90° и фиксируют гипсовой повязкой до верхней трети голени сроком на 10-12 нед. Частичная нагрузка на конечность возможна не ранее 10 нед., полная - не ранее 3,5 мес. При развитии асептического некроза необходима полная разгрузка на костылях до окончания костной перестройки - как правило в течение 1-1,5 года. При безуспешности одномоментной репозиции костных отломков, в том числе при вывихе тела таранной кости, показаны открытая ре-
позиция и внутрикостная фиксация отломков винтами (рис. 158) с применением при необходимости костной пластики. Иммобилизация и ее сроки такие же, как и при неоперативном лечении. Во избежание сдавления стопы при развитии отека гипсовую повязку разрезают на всем протяжении сразу же после ее наложения и укрепляют вначале марлевым, а затем гипсовым бинтом. Ноге придают возвышенное положение. Успешную репозицию и фиксацию отломков таранной кости можно выполнить с помощью аппарата Илизарова.
При оскольчатых переломах таранной кости уже в ранние сроки производят артродез голеностопного сустава. Срок иммобилизации- 31/2-4мес. с обязательным рентгенологическим контролем за формированием костного анкилоза, после чего назначают ношение ортопедической обуви или стелек-супинаторов, проводят физиотерапевтические процедуры.
Изолированные переломы заднего отростка таранной кости лечат неоперативно в течение 2-3 нед. В дальнейшем назначают световые ванны, массаж и ЛФК.
ПЕРЕЛОМЫ ПЯТОЧНОЙ КОСТИ
Причины: падение с высоты на пятки или сильный удар по пяткам снизу (например, в результате взрыва).
Эти переломы часто сочетаются с компрессионными переломами тел позвонков. Во время падения с высоты на ноги таранная кость вдавливается в тело пяточной наподобие клина, сплющивает и разламывает ее.
Различают поперечные, продольные и горизонтальные внутрисуставные и внесуставные переломы пяточной кости. Они могут быть многооскольчатыми, компрессионными, возможны изолированные переломы пяточного бугра. Задний отдел пяточной кости под действием травмирующей силы и резкого сокращения трехглавой мышцы голени приподнимается кверху, что приводит к уплощению продольного свода стопы (рис. 159,160, см. цв. вклейку).
Признаки. Выявляется разлитой отек ниже голеностопного сустава, продольный свод стопы уплощен, контуры пяточного сухожилия сглажены, поперечник
Рис. 159. Варианты переломов пяточной кости: а - клиновидный; б - оскольчатый компрессионный
пятки расширен, высота стопы уменьшена. При надавливании определяется резкая болезненность, особенно интенсивная при поперечном сдавлении пятки. Рентгенологическое исследование при переломах пяточной кости необходимо производить в трех проекциях: прямая проекция голеностопного сустава, боковая проекция, аксиальная проекция. На рентгенограмме в боковой проекции оценивается угол Бёлера (рис. 161). В норме линия, соединяющая высшую точку переднего угла сустава с высшей точкой его задней суставной поверхности, и линия, проходящая вдоль поверхности tuber calcanei, образуют угол от 140 до 160°; соответствующий смежный угол равен 20-40°. При переломе пяточной кости этот угол уменьшается, исчезает или становится отрицательным. При оскольчатых переломах пяточной кости для уточнения положения смещенных фрагментов высокоинформативна компьютерная томография.
Прогноз даже при средней степени разрушения пяточной кости не всегда благоприятен. Особенно ухудшается он при резком смещении и недостаточно полном вправлении костных отломков во время репозиции. Очень часто развивается посттравматическое плоскостопие, а при внутрисуставных переломах - посттравматический артроз подтаранного сустава.
Лечение. При изолированных краевых переломах бугра пяточной кости и переломах пяточной кости без смещения отломков после местного обезболивания накладывают гипсовую повязку до коленного сустава с тщательным моделированием сводов. Стопу устанавливают под углом 95°. Для ходьбы пригип-совывают "каблучок" или металлическое "стремя". Ходьбу с опорой на ногу разрешают через 7-10 дней.
Продолжительность иммобилизации - 8-10 нед.
Трудоспособность восстанавливается через 3-4 мес.
Лечение оскольчатых или компрессионных переломов со смещением костных отломков представляет большие трудности. Репозицию выполняют под внутрикостной анестезией или наркозом. Конечность сгибают в коленном суставе до угла 90°, стопу - до угла 100-120°, а потом, создавая противовытяже-ние за передний отдел стопы, производят вытяжение по оси пяточной кости. Этим устраняют смещение отломков пяточной кости по длине. В заключение
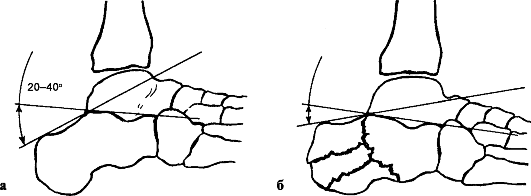
Рис. 161. Угол Бёлера в норме (а) и при переломах пяточной кости (б)
вытяжением за пяточный бугор в подошвенную сторону устраняют смещение заднего отдела пяточной кости кверху, чем восстанавливают продольный свод стопы. Боковые смещения устраняют сжатием пяточной кости с боков руками или аппаратом.
Для осуществления более мощного вытяжения за отломки при репозиции через пяточный бугор проводят спицу, которую закрепляют в скобе, за последнюю и производят вытяжение.
Более эффективна репозиция с помощью двух спиц. Одну спицу для вытяжения проводят через проксимальный отломок бугра пяточной кости, а для противовытяжения - через дистальный отломок передней части пяточной кости на уровне задней таранной поверхности (рис. 162). Для точного проведения спицы через нужный отломок по рентгенограмме циркулем определяют расстояние от места введения спицы до внутренней лодыжки и пяточного бу-
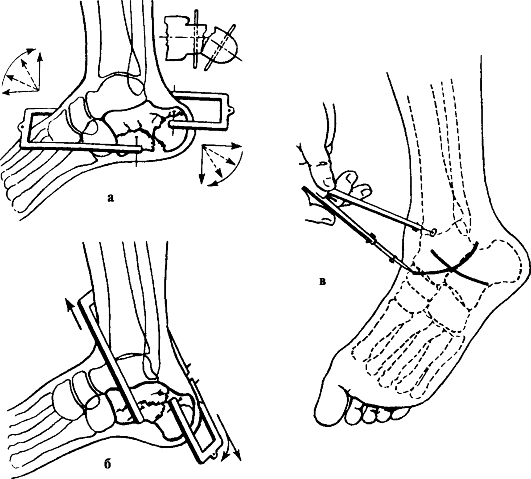
Рис. 162. Репозиция отломков пяточной кости с помощью одномоментного скелетного вытяжения: а - начальный этап; б - завершающий этап; в - способ определения места введения спицы (с использованием рентгенограммы)
горка (четко определяемых пальпаторно костных ориентиров). Затем от этих ориентиров непосредственно на стопе больного циркулем проводят две дуги (соответственно найденным расстояниям), на пересечении которых и будет находиться точка введения спицы.
При свежих переломах репозицию производят одномоментно, при несвежих - в течение 1-2 нед. с применением аппарата Илизарова. Вначале осуществляют дистракцию отломков по длине пяточной кости, затем постепенно восстанавливают угол Бёлера, синхронно перемещая их скобой по соответствующим дугам с сохранением (или усилением) дистракционного усилия. При этом передняя часть пяточной кости упирается в таранную кость, а бугор смещается в подошвенную сторону. Степень восстановления продольного свода стопы контролируют по рентгенограмме. Фиксацию отломков осуществляют пучком спиц (чрескожно) и циркулярной гипсовой повязкой. После репозиции накладывают лонгетно-циркулярную повязку до средней трети бедра. При конечности, согнутой в коленном и голеностопном суставах под углом 110-115°, особое внимание уделяют моделированию повязки для формирования свода стопы.
Продолжительность иммобилизации 3-4 мес, при этом через 11/2-2 мес. повязку укорачивают до коленного сустава или заменяют.
При безуспешности закрытой репозиции применяют открытую репозицию отломков с использованием специальных реконструктивных пластин и шурупов, дефекты заполняют костными трансплантатами. Основными задачами операции являются низведение и приведение пяточного бугра, а также восстановление суставной фасетки подтаранного сустава. Гипсовую повязку накладывают до середины бедра на срок до 3-4 мес
Трудоспособность восстанавливается через 5-6 мес.
При отрывном переломе верхнего отдела пяточного бугра в виде "утиного клюва" применяют одномоментную репозицию и наложение гипсовой повязки на срок до 6 нед. (сгибание в коленном суставе до 100° и подошвенное сгибание стопы до 115°). Если одномоментная репозиция окажется несостоятельной, то производят открытую репозицию и фиксацию костного фрагмента пластиной, металлическими шурупами (рис. 163, см. цв. вклейку). Иммобилизация такая же, как и при закрытой репозиции.
После снятия гипсовой повязки независимо от применявшихся методов лечения проводят восстановительное лечение с использованием физиотерапевтических процедур, ЛФК и массажа. Для предупреждения посттравматического плоскостопия обязательно назначают ношение ортопедической стельки-супинатора.
В настоящее время для лечения сложных переломов пяточной кости (особенно застарелых) или открытых повреждений применяют компрессионно-дист-ракционный метод с помощью аппарата Илизарова. Под внутрикостной анестезией проводят три спицы во фронтальной плоскости: 1-ю - через пяточный бугор, 2-ю - через кубовидную и передний отдел пяточной кости, 3-ю - через диафиз плюсневых костей. Накладывают аппарат из двух полуколец и кольца. Перемещая кзади полукольцо со спицей в области пяточного бугра, устраняют
смещение отломков по длине пяточной кости, а натяжением этой спицы, изогнутой в подошвенную сторону, восстанавливают свод стопы. Натяжением спицы, проведенной через область предплюсны, заканчивают формирование продольного подошвенного свода стопы. Неустраненное смещение при одномоментной репозиции в процессе лечения корригируют с помощью микродистракции. Сроки фиксации стопы в аппарате - 21/2-3 мес.
Осложнения: посттравматическое плоскостопие, болевой и нейродистрофи-ческий синдромы.
ПЕРЕЛОМЫ ПЛЮСНЕВЫХ КОСТЕЙ
Причины: удар или падение груза на тыл стопы.
Признаки: отек и боль в области тыла стопы, резкая локальная болезненность при нагрузке по осям плюсневых костей через соответствующие пальцы, обширная гематома на тыльной и подошвенной поверхностях стопы.
Окончательный диагноз устанавливают после рентгенографии стопы в двух проекциях.
Следует дифференцировать переломы плюсневых костей от так называемых маршевых переломов (болезнь Дейчлендера) и хондропатии головок плюсневых костей (болезнь Кёлера II). При этих заболеваниях отсутствует тяжелая травма в анамнезе, меньше выражены припухлость, болезненность при пальпации и осевой нагрузке, нет обширных гематом.
Лечение. Переломы без смещения отломков, изолированные переломы II-V костей лечат амбулаторно. Больным накладывают гипсовую повязку от кончиков пальцев до верхней трети голени, уделяя особое внимание моделированию подошвенных сводов. При изолированном переломе без смещения
Рис. 164. Скелетное вытяжение при переломах плюсневых костей и фаланг пальцев стопы по Д. И. Черкес-Заде (а) и остеосинтез плюсневой кости спицей (б)
отломков продолжительность иммобилизации 6 нед., при множественных - 8 нед. Для предупреждения сдавления стопы нарастающим отеком, гематомой гипсовую повязку сразу же после наложения рассекают по передней поверхности на всем протяжении и закрепляют мягким бинтом, ноге придают возвышенное положение, местно применяют холод.
При смещении отломков репозицию производят под местным обезболиванием.
Тягой за пальцы (с помощью марлевой петли) травматолог устраняет смещение по длине, а путем сдавливания места перелома - по ширине.
Продолжительность иммобилизации циркулярной гипсовой повязкой - 7-8 нед.
При переломе I плюсневой кости со смещением, ввиду значимости ее в опорной функции стопы, пострадавших следует направлять на стационарное лечение.
Применение скелетного вытяжения, остеосинтеза спицами или шурупами повышает эффективность лечения (рис. 164, а и рис. 165 (см. цв. вклейку)).
При наличии значительного отека или нарастающей гематомы на тыле стопы для предупреждения расстройств кровообращения и последующего некроза кожи и мягких тканей необходимо рассечь по наружнотыльной поверхности кожу, подкожную клетчатку и фасцию, перевязать кровоточащие сосуды и удалить сгустки крови; на рану наложить провизорные швы и асептическую повязку, а конечность иммобилизовать рассеченной гипсовой повязкой.
Через 2-3 дня после уменьшения отека и восстановления местного кровообращения рану зашивают. При развитии некроза следует в ранние сроки произвести некрэктомию, а образовавшийся дефект закрыть кожным лоскутом.
Невправимость или неудержимость отломков закрытым способом служит показанием для операции. Вправленные отломки фиксируют металлическими шурупами или спицами, проведенными интрамедуллярно или чрескостно в косом или поперечном направлении (рис. 164, б).
Иммобилизацию гипсовой повязкой продолжают 6-8 нед., спицы извлекают через вырезанные в повязке окна через 3-4 нед.
После снятия повязки назначают ношение ортопедических стелек-супинаторов на 6-8 мес, проводят курсы массажа, ЛФК, парафиновых или озокери-товых аппликаций.
Трудоспособность восстанавливается через 10-12 нед.
ПЕРЕЛОМЫ ФАЛАНГ
Причины: падение тяжести на стопу или сдавление пальцев грузом. Чаще возникают оскольчатые переломы дистальных фаланг. Самыми неблагоприятными для последующей функции стопы являются переломы проксимальной фаланги I пальца, который несет основную опорную нагрузку.
Признаки: отек мягких тканей в области поврежденной фаланги или всего пальца, подкожная гематома, резкая болезненность при нагрузке по оси, не-
Рис. 166. Остеосинтез фаланг пальцев стопы
нормальная подвижность и крепитация костных отломков. Рентгенограмма позволяет уточнить характер перелома.
Лечение. При переломах дистальных фаланг без смещения отломков достаточно иммобилизовать пальцы подошвенной гипсовой лонгетой на 2-3 нед. Для удаления подногтевой гематомы пластинку ногтя просверливают или прожигают тонкой спицей.
Изолированные переломы фаланг II- V пальцев можно фиксировать несколькими слоями липкого пластыря в виде кольца.
Смещение отломков проксимальных фаланг, особенно I пальца, устраняют под местным обезболиванием 1 % раствором новокаина. Осуществляют вытяжение пальца по длине с помощью марлевой петли с одновременным надавливанием на отломки, а с подошвенной стороны устраняют угловую деформацию, затем накладывают хорошо отмоделированную подошвенную гипсовую лонгету на 3 нед.
Для фиксации отломков используют спицы, вводимые чрескожно (рис. 166), с последующей иммобилизацией лонгетой до 3 нед.
ВЫВИХИ В ПОДТАРАННОМ СУСТАВЕ
Причины: непрямая травма, когда чрезмерное физическое усилие действует на стопу при фиксированной голени и таранной кости или, наоборот, воздействует на таранную кость и голень при фиксированной стопе.
Различают четыре основных вида вывихов: кнутри, кнаружи, кпереди и кзади. Наиболее часто наблюдаются вывихи кнутри, реже - кнаружи и очень редко - остальные.
Признаки. При вывихах кнутри стопа резко сдвинута медиально, подошвенная поверхность ее обращена внутрь, пятка резко супинирована, наружная лодыжка выступает, кожа над ней сильно натянута, а под ней - втянута и образует глубокую борозду.
Внутренняя лодыжка западает и прощупывается с трудом. На тыле стопы определяется выступающая под кожей головка таранной кости, а кнутри от нее пальпируется костный выступ, образованный сместившейся ладьевидной костью.
При вывихе стопы в подтаранном суставе кнаружи наблюдается смещение стопы и пятки кнаружи, латеральная лодыжка едва прощупывается. Нередко
эти вывихи осложняются повреждением кожи, что значительно отягощает прогноз.
Диагноз окончательно уточняют с помощью рентгенограмм, выполненных в двух типичных проекциях.
Лечение. Вправление выполняют в ранние сроки (до развития отека) под внутрикостным обезболиванием или наркозом. Конечность сгибают в коленном суставе, травматолог производит вытяжение по оси голени за стопу и одновременно смещает ее в противоположную от вывиха сторону. Если закрытое вправление не удается, то показано раннее оперативное вмешательство. При открытом вывихе производят вправление, хирургическую обработку раны, сшивание краев раны капсулы сустава и связок, на кожу накладывают провизорные швы. При сопутствующих внутрисуставных переломах пяточной, таранной или ладьевидной кости одновременно в подтаранном суставе производят артродез. В противном случае очень рано развивается посттравматический деформирующий артроз со стойким болевым синдромом.
После вправления вывиха накладывают первично рассеченную циркулярную гипсовую повязку от кончиков пальцев до верхней трети голени. В течение 11/2-2 нед. активно проводят противоотечное лечение, после чего повязку укрепляют гипсовыми бинтами.
Иммобилизация длится до 6 нед.
Продолжительность реабилитации - 1-11/2 мес.
Трудоспособность восстанавливается через 2-21/2 мес, при переломовыви-хах - через 4-5 мес.
ВЫВИХИ В ПОПЕРЕЧНОМ СУСТАВЕ ПРЕДПЛЮСНЫ
Причины: некоординированное падение с опорой на передний отдел стопы, сильный удар по выступающему за край опоры среднему отделу стопы, в результате чего происходит разрыв связок между таранной и ладьевидной, пяточной и кубовидной костями.
Различают четыре основных вида смещения переднего отдела стопы: в тыльную, подошвенную, латеральную и медиальную (чаще) сторону. Вывихи могут комбинироваться, например тыльный с медиальным.
Признаки: выраженный отек стопы, головка таранной кости выпирает под кожей с угрозой ее прорыва или омертвения, резкая болезненность, невозможность опереться на ногу. Характер вывиха можно определить только с помощью рентгенограмм.
Лечение. При свежих вывихах без сопутствующих переломов после обезболивания производят одномоментное ручное вправление: максимальное сгибание и отведение переднего отдела стопы.
При безуспешности его применяют аппарат для внеочагового компрес-сионно-дистракционного остеосинтеза. Методика аппаратного вправления вывиха аналогична описанной при переломах пяточной кости. После вправления вывиха фиксация аппаратом продолжается до 6 нед. При вывихах, сопровождающихся переломом костей, показано оперативное вправление
с последующим созданием артродеза в таранно-ладьевидном и пяточно-ку-бовидном суставах.
Замыкание этих суставов мало нарушает статику и ходьбу.
После одномоментного закрытого вправления или артродезирования в поперечном суставе предплюсны накладывают циркулярную гипсовую повязку до верхней трети голени с хорошим моделированием сводов стопы.
Продолжительность иммобилизации гипсовой повязкой при одномоментном вправлении 6-8 нед., а при артродезировании - 8-10 нед.
Дозированную нагрузку разрешают через 10-12 дней, а через 2 нед. при наличии полноценной иммобилизации разрешают полную опору на ногу. После прекращения иммобилизации стопы гипсовой повязкой или аппаратом Илизарова назначают массаж, ЛФК, парафиновые или озокеритовые аппликации. Обязательно назначают ношение ортопедической стельки-супинатора сроком до 1 года.
Трудоспособность восстанавливается через 3-4 мес.
ВЫВИХИ В ПРЕДПЛЮСНЕ-ПЛЮСНЕВЫХ СУСТАВАХ
Причины: прямая травма - прижатие колесом, падение тяжелого предмета, падение с высоты с опорой на передний отдел стопы. Чаще возникают латеральные и тыльные вывихи, реже - медиальные и подошвенные. Вывихи бывают полными, когда вывихиваются все плюсневые кости, и изолированными, нередко они сопровождаются переломами костей.
Признаки: отек и деформация в области тыла стопы, кожа напряжена, местами отмечается кровоизлияние, продольный свод стопы сглажен. При полном вывихе всех костей кнаружи передний отдел стопы отведен. Иногда при значительном смещении определяется штыкообразная деформация стопы. При этом с медиальной стороны основания определяется костный выступ, соответствующий медиальной клиновидной кости, а с латеральной стороны выступает сместившаяся бугристость V плюсневой кости. Нередко переломы бывают открытыми.
Лечение. Вывих вправляют под внутрикостным обезболиванием или наркозом.
Помощник фиксирует голеностопный сустав и задний отдел стопы, а хирург производит сильное вытяжение за ее передний отдел. Добившись максимального вытяжения, производят сгибание стопы в вывихнутую сторону, пытаясь увеличить порочное положение, не уменьшая при этом силы вытяжения.
Затем надавливанием на выступающие концы вывихнутых костей ставят их в нормальное положение. Для удобства вытяжения по оси стопы целесообразно (в условиях асептики) провести спицу через диафизарный отдел плюсневых костей и, закрепив ее в скобе для скелетного вытяжения, осуществлять тракцию.
Иммобилизацию осуществляют гипсовым сапожком (до 8 нед.). При неудаче одномоментного вправления вывиха следует применять аппарат Илизарова.
Рис. 167. Фиксация предплюсне-плюсневых суставов шурупами и спицами
При переломовывихах в предплюсне-плюсневых суставах (особенно застарелых) показано открытое вправление с последующим их артродезированием. Для предупреждения повторного вывихивания костей их фиксируют шурупами или спицами (рис. 167) на срок до 3 нед., спицы удаляют через окно в гипсовой повязке.
После снятия повязки или аппарата Илизарова назначают весь комплекс восстановительного лечения, применяемого при других повреждениях стопы, включая ношение ортопедической стельки-супинатора.
Трудоспособность при условии своевременного и полного вправления вывиха восстанавливается через 3 мес.
ВЫВИХИ ПАЛЬЦЕВ СТОПЫ
Причины: удар пальцами стопы о неподвижный предмет, падение груза, наезд колесом.
Наибольший практический интерес представляет вывих I пальца стопы вследствие его функциональной значимости.
Признаки: типичная крючковидная деформация I пальца с относительным его укорочением.
Вследствие "заползания" проксимальной фаланги на головку плюсневой кости образуется утолщение стопы на тыле и ступенеобразное западение на подошвенной поверхности.
Лечение. Под местной инфильтрационной или внутрикостной анестезией производят вытяжение по длине пальца с одновременным давлением на головку плюсневой кости в сторону вывиха, а затем палец сгибают в подошвенную сторону.
Для вправления вывиха можно применить так называемый гидравлический метод вправления. Для этого пунктируют полость сустава и нагнетают в нее с помощью шприца 0,5 % раствор новокаина до тех пор, пока под действием гидравлического эффекта полость сустава не расширится и не произойдет вправление вывиха.
Для фиксации вправленного пальца накладывают подошвенную гипсовую лонгету с захватом тыльной поверхности пальца на 2-3 нед.
Трудоспособность восстанавливается через 3-4 нед.
Теги: Травмы ноги
234567 Начало активности (дата): 16.06.2013 09:16:00
234567 Кем создан (ID): 1
234567 Ключевые слова: бедра, перелом шейки бедра, чрезвертельный, эндопротезирование, рентген
12354567899



